|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Средства профилактики радиационных поражений при внешнем облученииДля ослабления реакции организма на воздействие ионизирующего излучения используют медикаментозные средства, которые принято называть радиозащитными препаратами, или радиопротекторами. Цистамин относится к серосодержащим препаратам и представляет собой дисульфид хлористоводородной соли - меркаптоэтиламина. Рекомендуемая доза - 1,2 г. Оптимальный срок применения цистамина - за 40-60 мин до воздействия ионизирующего излучения, продолжительность радиозащитного действия - 4-5 ч. Индралин представляет собой гетероциклическое соединение (производное индолилалкиламина) и относится к радиопротекторам экстренного действия. Рекомендуемая доза для человека - 0,45 г на прием. Три таблетки радиопротектора по 0,15 г тщательно разжевывают и запивают водой. Оптимальный срок приема - за 15 мин до предполагаемого облучения. Препарат обеспечивает защиту в течение 1 ч. Допускается повторный прием с интервалом в 1 ч. Радиозащитный эффект индралина проявляется, как правило, при кратковременном воздействии ионизирующего излучения разных видов (гамма-излучение, высокоэнергетические нейтроны, протоны, электроны) с большой мощностью дозы. Эффективность его применения увеличивается в условиях неравномерного облучения и при сочетанном применении со средствами раннего и комплексного лечения радиационных поражений. Индралин сохраняет противолучевую активность в условиях воздействия на организм таких экстремальных факторов, как физическая нагрузка, повышенная температура воздуха и другие, а также при совместном применении с другими медицинскими средствами противорадиационной защиты, в частности со средствами профилактики первичной реакции на облучение. Препарат не оказывает отрицательного влияния на операторскую и другие виды профессиональной деятельности специалистов различного профиля и хорошо ими переносится в экстремальных условиях. При проведении персоналом аварийных работ в условиях воздействия низкоинтенсивного g-излучения на радиактивно загрязненной местности при дозах радиации 150-200 мЗв назначают прежде всего средства субстратной терапии, способствующие ускорению пострадиационных репаративных процессов в организме. С этой целью возможно применение рибоксина, аминотетравита, тетрафолевита и препаратов с янтарной кислотой. В настоящее время разработан новый противолучевой препарат - индометафен, предназначенный для защиты персонала от низкоинтенсивного у-из-лучения, прежде всего от лучевого поражения системы кроветворения. Средства предупреждения или ослабления первичной общей реакции организма на облучение (тошнота, рвота, общая слабость). К ним относятся в основном седативные средства - диметкарб (включае 0,04 г противорвотного средства диметпрамида и 0,002г психостимулятора сиднокарба), этаперазин, аэрон, диметпрамид, диэтилперазин, реглан, церукал, динелфен (диметпрамид, кофеин и эфедрин); в настоящее время производится эффективное противорвотное средство – лятран (0,008г). Средства профилактики радиационных поражений при инкорпорации радионуклидов (при поступлении РВ через рот или ингаляционно). Для ускорения выведения их из желудочно-кишечного тракта и предотвращения всасывания в кровь применяют адсорбенты. К сожалению, адсорбенты не обладают поливалентным действием, поэтому для выведения изотопов стронция и бария применяют адсорбар, полисурьмин, высокоокисленную целлюлозу, альгисорб; при инкорпорации плутония -ингаляцию препарата пентацина; при попадании радиоактивного йода - препараты стабильного йода; для предотвращения всасывания изотопов цезия наиболее эффективны ферроцин, бентонитовая глина, вермикулит, берлинская лазурь. Подобно пентацину цинкацин связывает в устойчивые водорастворимые комплексы изотопы плутония, америция, иттрия, церия, прометия и др. Могут назначаться внутрь катионо- и анионообменные смолы, рвотные средства, промывание желудка, отхаркивающие средства (при ингаляционных поступлениях РВ), комплексоны (препараты, ускоряющие выведение РВ из организма: соли лимонной, молочной, уксусной кислот). Комплексоны применяются ингаляционно в виде аэрозолей и образуют в легких с радиоизотопами комплексные соединения, которые затем всасываются и выводятся с мочой наряду с комплексонами для выведения из организма солей урана и полония используется унитол. Многие лекарственные средства являются не только средствами медицинской защиты, но в большей степени - средствами оказания медицинской помощи и лечения радиационных поражений, а именно: • адаптогены (повышают общую сопротивляемость организма) - препараты элеутерококка, женьшеня, китайского лимонника; дибазол; пчелиный яд (полипептид из пчелиного яда - меллитин); змеиный яд; экстракты моллюсков (мидий); • стимуляторы кроветаорения - пентоксил, гемостимулин и др.; • стимуляторы центральной нервной системы - эндопам, бемегрид, другие нейролептики, транквилизаторы, антидепрессанты, психотропные препараты; • антигеморрагические_ средства - серотонин, мексамин, цистамин (в сочетании с другими препаратами), батилол, линимент тезана (при лучевых ожогах кожи для местного применения) и др. Лекарственные средства для профилактики и лечения при радиационных поражениях используются по назначению врача, и только те средства, которые содержатся в индивидуальной аптечке, могут применяться населением самостоятельно. Имеются средства профилактики радиационных поражений кожи при загрязнении ее радиоактивной пылью. Наиболее эффективным мероприятием в этом случае является санитарная обработка в максимально ранние сроки после загрязнения (мытье водой с мылом, целесообразно применение препарата «Защита» и 1-3% р-ра соляной кислоты или цитрата натрия). Антидоты (противоядия) - это медицинские средства противохимической защиты, способные обезвреживать яд в организме путем физического или химического взаимодействия с ним или обеспечивающие антагонизм с ядом при действии на ферменты и рецепторы. Важнейшим условием для получения максимального лечебного эффекта от антидотов является их наиболее раннее применение. Универсальных антидотов не существует. Имеются антидоты для фосфорорганических отравляющих веществ (ФОБ): холинолитики - атропин, афин, будаксим, тарен, апрофен и другие, реактиваторы холинэстеразы - дипироксим, изонитрозин, токсогонин и др. Антидотами для цианидов являются амилнитрит, пропилнитрит, тиосульфат натрия, антициан. Для люизита и других мышьяксодержащих ядов антидотом служит унитиол или БАЛ. При отравлениях BZ применяется трифтазин, галантамин, бугафен. Противоядием при поражениях раздражающими веществами (адамсит, хлорацетофенон, CS, CR) является фицилин, а также противодымная смесь. В ЧС химической природы антидоты должны применяться сразу же после воздействия ОВ. Профилактические антидоты для ФОБ (П-10М) и оксида углерода (амизил) следует применять непосредственно перед входом в очаг аварии. Наиболее эффективными антидоты могут быть при их внутримышечном, подкожном, внутривенном введении. Очевидно, что при массовом поражении населения и тем более в весьма ограниченные сроки это сделать крайне сложно. Антидоты для самостоятельного использования населением производятся в таблетках и применяются в соответствии с прилагаемой инструкцией. Противобактериальные средства подразделяются на средства экстренной неспецифической и специфической профилактики. К средствам неспецифической профилактики относятся антибиотики и сульфаниламиды широкого спектра действия, а также интерфероны. К средствам специфической профилактики - антибиотики узкого спектра действия, сыворотки, вакцины, анатоксины, бактериофаги. Некоторые из указанных средств включены в табельную индивидуальную аптечку. К табельным МСИЗ относятся аптечка индивидуальная (АИ-2), индивидуальный противохимический пакет (ИПП-8, ИПП-10, ИПП-11), пакет перевязочный индивидуальный (ППИ) и антидот само- и взаимопомощи для ФОБ в шприцтюбиках (атропин, афин, будаксим). Состав аптечек может меняться в зависимости от наличия антидотов и от предназначения (военнослужащим при локальной или крупномасштабной войне; спасателям при авариях в мирное или военное время и т.п.). Аптечка индивидуальная АИ-2 предназначена для предупреждения или снижения действия различных поражающих факторов, а также для профилактики развития шока при травматических повреждениях (рис. 7).
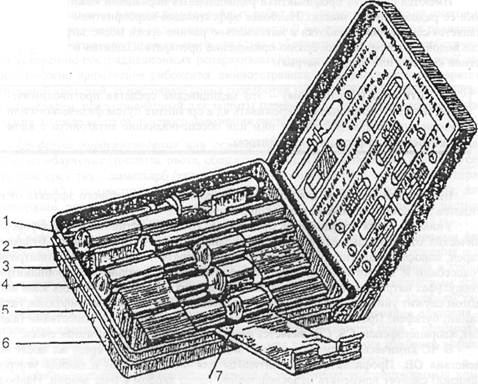
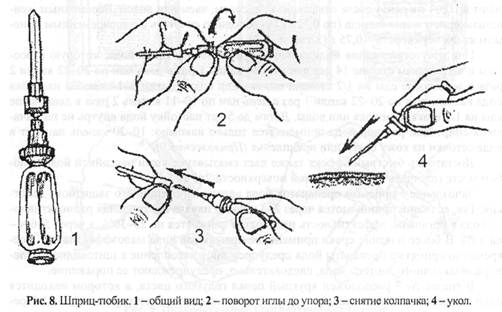
Рис. 7. Аптечка индивидуальная. 1 - противоболевое средство; 2 - средство при отравлении ФОБ; 3 - противобактериалыюе средство № 2; 4 - радиационно-защитное средство № 1; 5 - противобактериальное средство № 1; 6 - радиационно-защитное средство № 2; 7 - противорвотное средство. Содержимое аптечки составляют шприц-тюбик и отличающиеся по форме и окраске пеналы с лекарствами, размещенные в пластмассовом футляре и удерживаемые внутренними перегородками корпуса. Каждое лекарство находится в строго определенном месте, что позволяет быстро найти необходимое средство. В холодное время года аптечку рекомендуется хранить в нагрудном кармане для предупреждения замерзания жидких лекарственных форм. Медикаментозные средства, содержащиеся в аптечке, применяются в зависимости от обстановки как по указанию медицинского работника (командира, руководителя работ), так и самостоятельно в соответствии с вложенной в аптечку инструкцией, с которой население и спасатели знакомятся в процессе обучения. Необходимо строго соблюдать установленные дозировки лекарственных средств во избежание снижения их эффективности или, наоборот, проявления отрицательного воздействия передозировки. В гнезде № 1 аптечки находится шприц-тюбик с 2% р-ром промедола. Промедол - сильное болеутоляющее средство. Применяется для профилактики шока при сильных болях, вызванных переломами, обширными ранами, размозжением тканей и ожогами. При пользовании шприц-тюбиком необходимо: • извлечь шприц-тюбик из аптечки; • одной рукой взяться за ребристый ободок канюли, другой - за корпус и повернуть его по часовой стрелке до прокола мембраны; • держа шприц-тюбик за канюлю, снять колпачок, защищающий иглу; • удерживая шприц-тюбик за ребристый ободок канюли и не сжимая пальцами корпуса, ввести иглу в мягкие ткани бедра, ягодицы или плеча (можно через одежду) до канюли; • выдавить содержимое тюбика, сжимая его корпус; • не разжимая пальцев, извлечь иглу (рис. 8).
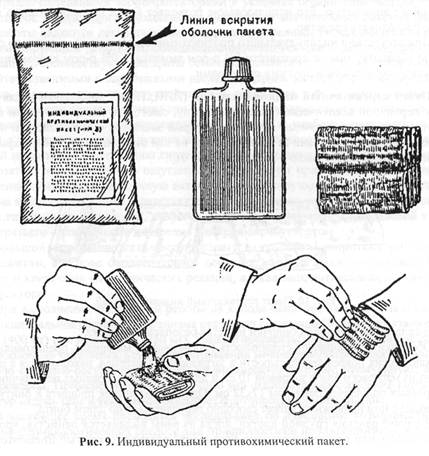
Шприц-тюбик после введения его содержимого пациенту необходимо прикрепить к повязке или одежде на видном месте. В гнезде № 2 размещен круглый пенал красного цвета с профилактическим антидотом для ФОБ - тареном (6 таб.). Одна таблетка принимается по команде. При появлении признаков отравления необходимо принять еще одну таблетку самостоятельно. Повторно препарат можно принять не ранее чем через 5-6 ч. В гнезде № 3 находится длинный круглый пенал без окраски с противобактериальным средством № 2. В пенале находится 15 таб. сульфадиметоксина (сульфаниламидный препарат длительного действия). Принимается при возникновении желудочно-кишечных расстройств после облучения, при ранениях и ожогах с целью предупреждения инфицирования. В 1-й день принимается 7 таб., в последующие два дня -по 4 таб. в день. В гнезде № 4 размещены два восьмигранных пенала розового цвета, содержащие радиозащитное средство № 1 - цистамин (по 6 таб. в каждом). За 30-60 мин до входа на загрязненную территорию следует принять 6 таб. При необходимости повторный прием допускается через 4-5 ч. В гнезде № 5 расположены два четырехгранных пенала без окраски с противо-бактериальным средством № 1 по 5 таб. в каждом. В качестве средства экстренной неспецифической профилактики инфекционных заболеваний используется хлортет-рациклин. Препарат принимается при угрозе бактериального заражения, а также при обширных ранах и ожогах с целью профилактики гнойных осложнений. Первый прием - 5 таб., повторно (через 6 ч) еще 5. Могут быть использованы бисептол или септрин, а также любые современные антибиотики (ампициллин, кефзол, цефобид, цифран и т.п.). В гнезде № 6 находится четырехгранный пенал белого цвета, содержащий радиозащитное средство № 2 - калия йодид (10 таб. по 0,25 г). Взрослые и дети от двух лет и старше принимают препарат по 0,125 г, то есть по 1/2 таб. один раз в день в течение 7 дней с момента выпадения радиоактивных осадков (дети до двух лет принимают по 0,04 г в день) после еды, запивая киселем, чаем или водой. Беременным женщинам прием калия йодида (по 0,125 г) необходимо сочетать с одновременным приемом калия перхлората - 0,75 г (3 таб. по 0,25 г). При отсутствии калия йодида используется 5% настойка йода, которую взрослым и подросткам старше 14 лет дают по 44 капли 1 раз в день или по 20-22 капли 2 раза в день после еды на 1/2 стакана молока или воды. Детям 5-14 лет 5% настойка йода назначается по 20-22 капли 1 раз в день или по 10-11 капель 2 раза в день после еды на 1/2 стакана молока или воды. Детям до 5 лет настойку йода внутрь не назначают, а спиртовой раствор йода применяется только накожно: 10-20 капель наносят в виде сеточки на кожу бедра или предплечья (Приложение 9). Достаточно быстрый эффект также дает смазывание кожи настойкой йода в любом месте (площадь обрабатываемой поверхности 2x5 см). Запоздание с приемом препаратов йода ведет к снижению его защитного действия. Так, если они принимаются через 2-3 ч после начала поступления радиоактивного йода в организм, эффективность препаратов снижается на 25-30%, а через 5-6 ч -на 50%. В более поздние сроки применение препаратов йода малоэффективно. Своевременно принятые препараты йода предупреждают накопление в щитовидной железе радиоактивного изотопа йода, следовательно, предупреждают ее поражение. В гнезде № 7 расположен круглый пенал голубого цвета, в котором находится одно из противорвотных средств - латран, диметпрамид или этаперазин (5 таб.). Пре- парат принимают по 1 таб. сразу после облучения, а также при появлении тошноты, рвоты как после облучения, так и после контузии, при сотрясении мозга. При продолжающейся тошноте этаперазин следует принимать повторно по 1 таб. через 3-4 ч. Детям до 8 лет при приеме всех препаратов из АИ-2 дают на один прием по 1/4 таб. (кроме калия йодида), от 8 до 15 лет - по 1/2 таб. Исключение составляет проти-вобактериальное средство, которое у детей старше 8 лет применяют в полной дозе, до двух лет - не применяют. В индивидуальной аптечке нет средств общеуспокаивающего действия и средств, ослабляющих чувство страха. В ЧС, как показала практика, эти средства необходимы. Поэтому можно рекомендовать населению дополнительно к содержимому АИ-2 использовать транквилизаторы (типа элениума, сибазона, фенозепама). Индивидуальный противохимический пакет (ИПП-8, ИПП-10, ИПП-11) предназначен для частичной специальной обработки с целью обезвреживания фосфорорганических АОХВ и ОВ, а также ядов кожно-нарывного действия на открытых участках кожи, одежде и СИЗ. В ИПП-8 содержится один стеклянный флакон с дегазирующей жидкостью, че четыре марлевые салфетки и инструкция, упакованные в целлофановую герметическую пленку. Жидкость пакета не обладает дезинфицирующим действием (рис. 9).
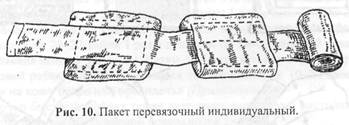
При обнаружении капель АОХВ и 0В на коже, одежде или СИЗ необходимо: • вскрыть пакет и обильно смочить тампон жидкостью из флакона; • протереть тампоном открытые участки кожи и наружную поверхность маски • смочить другой тампон и протереть им воротник и края манжет одежды, прилегающие к открытым участкам кожи; • обильно смочить еще один тампон и промокательными движениями пропитать одежду в местах попадания на нее капель АОХВ и 0В. При обработке кожи лица необходимо соблюдать осторожность и следить за тем, чтобы жидкость пакета не попала в глаза. Если это произошло, необходимо промыть глаза водой или 0,25-0,5% р-ром хлорамина. В ИПП-10 защитно-дегазирующая жидкость находится в металлическом баллоне. Обработка ею производится путем наливания в ладонь и обтирания ею лица, шеи и кистей рук как до воздействия 0В (входа в загрязненную зону), так и после работы в очаге. Жидкость пакета обладает также дезинфицирующим действием. Обработка кожи, одежды жидкостью ИПП производится немедленно после попадания на них АОХВ и 0В. Обработка, произведенная в течение 5 мин после воздействия, может полностью предотвратить поражение. ИПП-11 представляет собой герметичный пакет, содержащий салфетки, смоченные той же жидкостью. Его использование позволяет более целенаправленно и экономно расходовать средство. При отсутствии индивидуального противохимического пакета частичную специальную обработку можно произвести 5% р-ром аммиака, 1,0% р-ром хлорамина, хлоризвестковым молоком и другими средствами. Пакет перевязочный индивидуальный (ППИ, ППМ) предназначен для наложения первичной асептической повязки на рану, ожоговую поверхность. Он содержит стерильный перевязочный материал, который заключен в две оболочки: наружную из прорезиненной ткани (с напечатанным на ней описанием способа вскрытия и употребления) и внутреннюю - из бумаги (рис. 10).
В складке внутренней оболочки имеется безопасная булавка. Оболочки обеспечивают стерильность перевязочного материала, предохраняют его от механических повреждений, сырости и загрязнения. Материал, находящийся в пакете, состоит из марлевого бинта шириной 10 см и длиной 7 м и двух равных по величине ватно-марлевых подушечек размером 17x32 см. Одна из подушечек пришита к бинту, другая связана с ним подвижно и может свободно передвигаться по длине бинта, В случае ранения грудной клетки, когда из раны выделяется пенистая, кровянистая жидкость или при вдохе слышно всасывание воздуха (открытый пневмоторакс),на рану накладывается окклюзионная (герметизирующая) повязка. Для этого используется прорезиненная оболочка, которая непосредственно накладывается на рану внутренней стороной, покрывается подушечками и плотно прибинтовывается. Развивающимся направлением медицинской защиты населения и спасателей в ЧС является изыскание и применение средств медицинской защиты при неблагоприятном воздействии на организм физических факторов, а также их сочетания с химическими и другими факторами, имеющими место в ЧС. В качестве МСИЗ от неблагоприятного воздействии повышенной температуры при проведении аварийно-спасательных работ используются лекарственные препараты - термопротекторы. Известны лекарственные средства, повышающие пассивную резистентность организма к действию высокой температуры окружающей среды (снижение стрессовой эмоционально-поведенческой реакции, ограничение двигательной активности и потребления кислорода тканями, усиление испарительной теплоотдачи и т.д.). Однако наиболее эффективными лекарственными средствами, применяемыми участниками ликвидации ЧС в условиях повышенной температуры (в том числе при использовании изолирующих средств защиты кожи и органов дыхания), являются те, которые могли бы обеспечить на достаточное время сохранение необходимого уровня работоспособности, предотвращение тяжелых исходов гипертермии. Предпочтительными термопротекторами в условиях ограничения испарительной теплоотдачи, а также при необходимости выполнения значительных объемов физической работы являются лекарственные средства с умеренным гипотермическим и кардиостимулирующим действием, обладающие антигипоксической активностью. Таким требованиям соответствуют препараты бемитил, бромантан и особенно их комбинация. Отечественными и зарубежными исследователями ведется активный поиск препаратов, повышающих холодоустойчивость организма, - фригопротекторов. В настоящее время намечены три основных пути фармакологической коррекции состояний, связанных с переохлаждением. Первый и наиболее распространенный связан с усилением теплопродукции за счет калоригенного эффекта катехоламинов. Второй направлен на регуляцию систем энергообеспечения, а третий - на снижение энергозатрат и субъективного ощущения холода за счет применения препаратов, существенно снижающих мышечную активность и блокирующих чувствительность организма к переохлаждению. Представителем первого пути регуляции является сиднокарб с глутаминовой кислотой, второго - яктон (янтарная соль тонибраловой кислоты) и третьего - комбинация диазепама с натрия оксибутиратом. Большой интерес представляют препараты из группы актопротекторов и антигипоксантов, в основе биологического действия которых лежит оптимизация системных и клеточных метаболических реакций, адекватных интенсивности действующего фактора. При выполнении физической работы на холоде наиболее благоприятное влияние на функциональное состояние организма оказывает сиднокарб (10 мг) в сочетании с яктоном (400 мг) или бемитилом (250 мг). Данные препараты улучшают тепловое состояние «оболочки» организма, устраняют нарушения микроциркуляции, восстанавливают реакцию сердечно-сосудистой системы на физическую нагрузку, стимулируют аэробные процессы. Применение бромантана (100 мг) стабилизирует состояние глубинных структур «ядра» тела и тем самым оказывает фригопротекторное действие. В настоящее время проводятся исследования по изысканию возможности применения фармакологических средств для профилактики неблагоприятного воздействия шума на организм человека. По данным исследований, препаратами, повышающими устойчивость человека к воздействию импульсного шума и поддерживающими работоспособность, являются антигипоксант олифен, актопротектор бемитил и ноотроп кавинтон. В связи с тем, что в зоне аварии обнаруживаются различные по характеру действия токсичные вещества, все больший интерес представляет поиск фармакологических препаратов, влияющих на общие механизмы токсичности или оптимизирующие функционирование естественных путей детоксикации в организме. Фармакологическими средствами коррекции нарушений, вызванных разными токсичными веществами, могут быть препараты, обладающие определенными свойствами, в частности повышающие эффективность функционирования естественных механизмов детоксикации. В настоящее время перспективность исследований и возможность создания препаратов с универсальными защитными свойствами подтверждена экспериментальными данными. Так называемыми «групповыми антидотами», вероятно, могут быть фармакологические средства, обладающие широким спектром действия с антигипоксическими и антиоксидантными свойствами, либо являющиеся метаболическими субстратами основных биоэнергетических процессов. Получены необходимые исходные данные о реальной возможности создания такого универсального препарата на основе асказола, оказавшегося эффективным при отравлениях диоксидом азота, натрия нитритом, при гемолитических проявлениях, токсических повреждениях микрофагальных клеток, то есть при отравлениях целым рядом токсичных веществ. Перспективным является изыскание лекарственных средств, повышающих устойчивость человека к сочетанному воздействию разных по природе неблагоприятных факторов, характерных для ЧС. Химические и физические факторы могут вызвать ряд универсальных патологических сдвигов, таких, как развитие гипоксии, нарушение энергопродукции, активация перекисного окисления липидов клеточных мембран. Это обусловливает возможность использования лекарственных средств из различных классов, но обладающих широким спектром фармакологической активности для поддержания устойчивости и работоспособности при сочетанием воздействии токсичных веществ и физических факторов. В настоящее время созданы препараты, обладающие широким спектром действия, что позволяет применять их в качестве средств защиты при аварийных ситуациях. Разработаны препараты бромантан и бромитил, которые могут применяться в качестве профилактических средств для повышения устойчивости организма человека к воздействию различных химических веществ, повышенной и пониженной температуры воздуха, а также при действии импульсного шума. Практически близка к завершению разработка рецептуры с условным наименованием «феназол», которая по своей эффективности, величине защитного индекса превосходит антидот оксида углерода ацизол и обладает защитными свойствами от других факторов, в частности термопротекторным действием. Успешное завершение этих исследований даст в руки врачей эффективные медикаментозные средства борьбы за жизнь и здоровье ликвидаторов аварийных ситуаций, сопровождающихся пожарами. Проблема повышения защитных свойств организма путем совершенствования МСИЗ, применяемых в ЧС, нуждается в дальнейшей разработке. Нужны более эффективные радиозащитные лекарственные средства, противоядия и антимикробные препараты, более совершенные формы и способы их применения, более широкие возможности их производства в стране и использования в профилактических целях населением и спасателями.
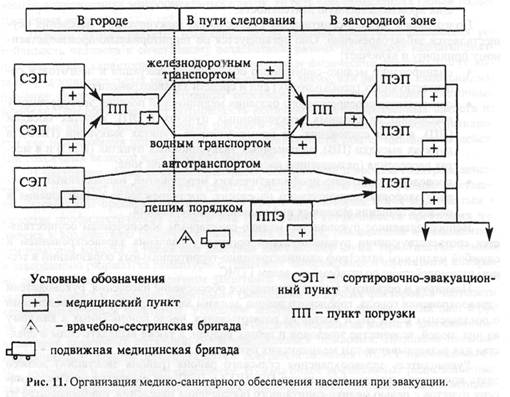
ГЛАВА 6.1. Общие положения Значение медико-санитарного обеспечения при проведении эвакуационных мероприятий определяется тем, что, во-первых, необычные для повседневной жизнедеятельности населения условия могут привести к увеличению заболеваемости, во-вторых, резко ухудшаются санитарно-гигиенические условия жизни и быта населения, в-третьих, нарушается действующая система медико-санитарного обеспечения. Медицинские мероприятия при эвакуации следует организовывать и проводить дифференцированно по отношению к следующим контингентам: • население, эвакуируемое из района чрезвычайной ситуации (ЧС); • больные, эвакуируемые вместе с лечебными учреждениями, в которых они • нетранспортабельные больные; • рабочие и служащие предприятий, находящихся в районе ЧС и продолжающих производственную деятельность. Подготовка к медико-санитарному обеспечению эвакуируемого населения осуществляется заблаговременно. Оно организуется по территориально-производственному принципу и включает: • планирование медико-санитарного обеспечения эвакуации и подготовки соответствующих (необходимых) сил и средств здравоохранения; • организацию своевременного оказания медицинской помощи эвакуируемому населению на сборных эвакуационных пунктах (СЭП), пунктах посадки (ПП), в пути следования, на промежуточных пунктах эвакуации (ППЭ), в пунктах высадки (ПВ), на приемных эвакуационных пунктах (ПЭП) и в местах расселения (размещения) населения в загородной зоне; • проведение санитарно-профилактических мероприятий, направленных на охрану здоровья эвакуируемого населения, предупреждение возникновения и распространения массовых инфекционных заболеваний. Непосредственное руководство медико-санитарным обеспечением осуществляется соответствующими руководителями органов управления здравоохранением и службой медицины катастроф административно-территориальных образований в тесном взаимодействии со штабами по делам ГОЧС. Планируя и организуя медико-санитарное обеспечение населения, руководители здравоохранения города, городского района должны заранее располагать сведениями о создаваемых СЭП, ПП и местах их развертывания, числе приписанных к каждому из них людей, количестве эшелонов и пеших колонн, а также выделять силы и средства для развертывания там медицинских пунктов. Руководитель здравоохранения сельского района (района эвакуации) должен знать количество и места дислокации ПВ, ППЭ и ПЭП для развертывания медицинских пунктов с целью медико-санитарного обеспечения населения, прибывающего из крупных городов в ходе эвакуационных мероприятий. Кроме того, они осуществляют медико-санитарное обеспечение прибывающего населения в местах его расселения. 6.2. Организация оказания медицинской помощи при эвакуации населения На период проведения эвакуационных мероприятий на СЭП, ПЭП, ПП и ПВ, на маршрутах эвакуации развертываются медицинские пункты с круглосуточным дежурством на них медицинских работников. Медицинские пункты развертывают лечебно-профилактические учреждения по заданию соответствующих органов управления по делам ГОЧС (рис. 11). На СЭП создаются медицинские пункты за счет средств медицинских учреждений городского района (города без районного деления). На медицинский пункт СЭП с пропускной способностью до 2000 чел./сут назначается 1-2 средних медицинских работника на смену (12 ч). При пропускной способности СЭП до 5000 чел./сут - 1 врач и 2 средних медицинских работника на смену. За медицинским пунктом закрепляется санитарный автомобиль. В задачи медицинского пункта СЭП входят: оказание неотложной медицинской помощи заболевшим; направление в лечебные учреждения лиц, нуждающихся в госпитализации; выявление и кратковременная изоляция инфекционных больных; проведение санитарно-гигиенических и противоэпидемических мероприятий.
Эвакуации подлежат не только здоровые люди, но и амбулаторные больные. Особое внимание должно быть обращено на детей, стариков, беременных женщин и другие категории населения, требующие медицинского наблюдения. На СЭП пребывание населения, подлежащего эвакуации, будет кратковременным. Тем не менее в этот период у людей, наряду с травматическими повреждениями, могут возникать острые нарушения сердечно-сосудистой системы (стенокардия, гипертонические кризы, инфаркт миокарда и др.), преждевременные роды, психические расстройства, а также ряд других заболеваний. Медицинский персонал СЭП эвакуируется в загородную зону последним. На вокзалах, железнодорожных станциях, в портах, на пристанях и в аэропортах медико-санитарное обеспечение осуществляется силами ведомственных медицинских служб (врачебно-санитарной службы МПС, ведомств речного и морского флота, гражданской авиации). На ПП на железнодорожный, морской, речной и автомобильный транспорт медицинское обслуживание обеспечивается силами и средствами лечебно-профилактических учреждений территориального (местного) здравоохранения. В каждый медицинский пункт ПП выделяется 1 врач и 2 средних медицинских работника на смену (12ч). На медицинском пункте ведется журнал регистрации заболевших с указанием объема оказанной помощи, записываются номера и адреса лечебных учреждений, в которые при необходимости госпитализируются больные с острыми заболеваниями. В составе медпункта развертывают перевязочную и изолятор. Больных, нуждающихся в стационарном лечении, эвакуируют из медицинских пунктов СЭП и ПП в ближайшие больницы загородной зоны, а больных, которым длительная транспортировка противопоказана, доставляют в развернутые в данном городе стационары для нетранспортабельных. Эвакуация в эти лечебные учреждения осуществляется бригадами станций скорой (неотложной) медицинской помощи, остающимися в городе до конца эвакуации. При эвакуации населения на большие расстояния (более 300 км) для медико-санитарного обеспечения на каждый поезд, судно выделяется медицинский персонал (1 врач и 1-2 средних медицинских работника). В железнодорожных эшелонах (в одном из вагонов) и на судах (в одной из кают) оборудуется медицинский пункт. При эвакуации на расстояния менее 300 км врач не выделяется. При выявлении среди эвакуируемого населения медицинских работников они также могут быть привлечены для медико-санитарного обеспечения в пути следования. После оказания медицинской помощи заболевшим или получившим травму в пути следования они по неотложным показаниям могут направляться для дальнейшего лечения в медицинские учреждения, находящиеся на маршруте движения. При эвакуации на автотранспорте медицинское обслуживание в пути следования осуществляют организуемые местными органами здравоохранения временные медицинские пункты (посты) в составе средних медицинских работников. Эти медицинские пункты размещаются совместно с контрольно-пропускными пунктами службы охраны общественного порядка на основных транспортных магистралях или (в зимнее время) при обогревательно-питательных пунктах. При эвакуации населения пешими колоннами медико-санитарное обеспечение организуют в местах их комплектования (СЭП), а затем по маршруту движения колонн. Первую медицинскую помощь в пеших колоннах оказывают медицинские работники из числа эвакуируемых или лица, имеющие навыки ее оказания (педагоги и др.). Колонну из 500-1000 чел. сопровождают 1-2 медицинских работника с санитарными сумками. Заболевших или получивших травмы после оказания им первой медицинской помощи эвакуируют к месту привала или заранее определенному месту, где находится медицинское учреждение. На участке маршрута до ППЭ организуется не менее 2 подвижных медицинских бригад на санитарном автомобиле. Курсируя вдоль маршрута движения пеших колонн, эти подвижные врачебные бригады должны оказывать всем заболевшим необходимую медицинскую помощь и доставлять их в ближайшие лечебные учреждения или на ППЭ, ПЭП. Каждая подвижная бригада должна включать одного врача (фельдшера), одного-двух средних медицинских работников (сандружинниц) и оснащаться необходимым имуществом для оказания неотложной медицинской помощи и средствами радиосвязи. Подвижные бригады подчиняются главному врачу лечебного учреждения, обеспечивающему согласно плану медицинскую помощь на данном участке маршрута. Оказание врачебной медицинской помощи на маршруте движения планируют и организуют местные органы здравоохранения за счет имеющихся на пути движения или вблизи от него лечебно-профилактических учреждений (больниц, поликлиник, амбулаторий и др.). В случае, если на маршруте эвакуации нет лечебно-профилактических учреждений, в районе больших привалов следует развертывать временные медицинские пункты в составе 1-2 врачей, 2-3 медицинских сестер и 1-2 санитарок (сандружинниц). Места размещения лечебных учреждений или временных медицинских пунктов на маршруте должны быть обозначены указателями (пикетажем). В ночное время устанавливают светящиеся указатели или выставляют дежурные посты. На промежуточных пунктах эвакуации, созданных специально для приема пеших колонн и организации дальнейшей эвакуации населения в районы размещения, медико-санитарное обеспечение организуется силами ближайших лечебно-профилактических учреждений сельского района. Для этого развертывается медицинский пункт в составе 1 врача, 2 средних медицинских работников на смену (12ч), выделяется санитарный транспорт и необходимое медицинское имущество. Задачи медицинского пункта ППЭ аналогичны задачам медицинского пункта СЭП. На пунктах высадки при вокзалах, железнодорожных станциях, пристанях, речных и морских портах, в местах высадки с автотранспорта эвакуируемого населения за счет ближайших лечебно-профилактических учреждений сельских районов создаются медицинские пункты, на каждый из которых выделяются 1-2 средних медицинских работника на смену. В сельской местности медико-санитарное обеспечение прибывшего населения осуществляется прежде всего развернутыми на каждом ПЭП врачебными медицинскими пунктами в составе 1 врача и 2 средних медицинских работников на смену. Эти медицинские пункты обеспечиваются необходимым имуществом и санитарным автомобилем. Они имеют изолятор для инфекционных больных (подозрительных на инфекционное заболевание). Задачи медицинского пункта ПЭП аналогичны задачам медицинского пункта СЭП. Следует учитывать, что на ППЭ, ПВ и ПЭП в загородной зоне могут находиться одновременно десятки тысяч людей. Поэтому может возникнуть недостаток помещений для укрытия их от непогоды, водоисточников, мусоросборников, санузлов и др. Учитывая это, органы исполнительной власти по представлению штабов по делам ГОЧС должны предусмотреть на территории пунктов проведение соответствующих хозяйственных и инженерно-технических мероприятий, направленных на их подготовку к приему эвакуируемого населения. Медико-санитарное обеспечение эвакуируемого населения в районах его размещения (расселения) организуют местные органы здравоохранения, используя существующие в мирное время медицинские учреждения по участково-территориальному принципу обслуживания. При этом количество обслуживаемого одним участковым врачом населения увеличивается. Поэтому к работе привлекаются силы и средства эвакуируемых в эти районы лечебно-профилактических и противоэпидемических учреждений города, а для обеспечения медикаментами и предметами ухода - аптеки и другие учреждения медицинского снабжения, прибывающие из крупных городов. В местах размещения медико-санитарное обеспечение населения осуществляется исходя из следующих расчетов: в военное время на участке с населением 2500 чел., в мирное время на 600 чел. - 1 врач и 2 средних медицинских работника; в поликлинике в военное время на 100 больных - 1 врач и 2 средних медицинских работника, в мирное время на 50-60 больных - 1 врач и 1 медицинская сестра. 6.3. Санитарно-гигиенические и противоэпидемические мероприятия при эвакуации населения и в местах его размещения (расселения) Санитарно-гигиенические и противоэпидемические мероприятия в ходе эвакуации населения организуются и проводятся на СЭП, ППЭ, ПЭП, ПП, ПВ, в пути следования (транспортных средствах), в районах размещения и включают: • контроль за санитарно-гигиеническим состоянием мест временного и постоянного размещения эвакуируемых; • организацию лабораторного контроля за качеством питьевой воды и пищевых продуктов; • контроль за соблюдением санитарно-гигиенических правил при хранении • эпидемиологическое наблюдение, получение своевременной и достоверной • своевременное выявление инфекционных больных, их изоляцию и госпитализацию; • контроль за организацией банно-прачечного обслуживания населения в местах его размещения; • проведение дезинфекционных и дератизационных мероприятий. При применении бактериологического оружия для проведения прививок эвакуируемому населению во всех лечебных учреждениях, медсанчастях, медицинских формированиях ГО должны быть организованы прививочные бригады в составе 1 врача и 2 средних медицинских работников или 1 среднего медицинского работника и 2 сандружинниц (в этом случае на 3-4 такие бригады выделяется 1 врач). При подготовке к массовой иммунизации населения предусматривается организация в сжатые сроки подвижных и временных прививочных пунктов, создаваемых силами лечебно-профилактических учреждений. Особое внимание должно быть обращено органами управления здравоохранением на контроль за оборудованием водозаборных пунктов или организацией подвоза питьевой воды на маршрутах движения. Организуется лабораторный контроль за качеством воды, ее хлорирование; контролируется проведение дезинфекции санитарных узлов. При медицинских пунктах на маршрутах эвакуации необходимо развертывать инфекционные изоляторы. Осуществляется целенаправленная санитарно-просветительная работа среди эвакуируемых с учетом конкретной обстановки. Важной проблемой в районах расселения является водоснабжение. Во многих населенных пунктах уже сейчас водоисточники едва удовлетворяют потребности населения. Для обеспечения прибывшего населения водой необходимо заранее выявить наличие водоисточников, их дебит и наиболее целесообразный способ улучшения водоснабжения (рытье колодцев, использование родников, ключей и т.п.). При расчете потребности воды надо исходить из того, что для обеспечения самых элементарных нужд на одного человека в сутки потребуется 10-15 л, а на санитарную обработку одного человека - 40-45 л воды. Организуя медико-санитарное обеспечение эвакуации, следует учитывать климато-географические условия. При эвакуации населения зимой длительное пребывание людей вне помещений способствует охлаждению организма и может привести к возникновению острых респираторных заболеваний, озноблений и отморожений. Особенно важное значение имеет профилактика отморожений у лиц, получивших травму с кровопотерей. Для согревания пораженных медицинские пункты должны обеспечивать их одеялами, грелками, термосами с горячим чаем. Особенности жаркого климата - высокая температура, запыленность воздуха, интенсивное солнечное облучение, резкие колебания температуры в течение суток, жесткий режим расходования воды (в связи с трудностями со снабжением) - неблагоприятно влияют на состояние здоровья эвакуируемых. В этих условиях должны быть приняты все меры по предупреждению тепловых и солнечных ударов, частых обморочных состояний, желудочно-кишечных заболеваний. Органы коммунального и бытового хозяйства должны заблаговременно принять меры к осуществлению ряда подготовительных мероприятий. Важнейшие из них: организация снабжения населения питьевой водой, продуктами питания, предметами первой необходимости; строительство бань и прачечных. В зависимости от санитарно-эпидемиологической обстановки на конечных пунктах расселения может возникнуть необходимость провести населению экстренную профилактику антибиотиками, массовые прививки против особо опасных инфекций и острых желудочно-кишечных заболеваний. Санитарно-гигиенические и противоэпидемические мероприятия, возлагаемые на органы здравоохранения, выполняются санитарно-противоэпидемической службой местных органов здравоохранения, а также перемещаемыми в эти районы противоэпидемическими и лечебно-профилактическими учреждениями города, из которого ведется эвакуация. При проведении эвакуации инфекционной больницы соблюдается необходимый противоэпидемический режим (больные эвакуируются на специальном транспорте согласно графику использования дорог, выделенных для их движения). Эвакуация психиатрических больниц и диспансеров (вместе с больными) осуществляется в соответствии со специальными планами, разрабатываемыми профильными медицинскими учреждениями. 6.4. Медико-санитарное обеспечение рабочих и служащих объектов, продолжающих производственную деятельность Медико-санитарное обеспечение работающих смен на объектах организуется по производственно-территориальному принципу медицинским персоналом медико-санитарных частей предприятий. Медико-санитарные части эвакуируются в загородную зону, а на предприятии в городе развертывают (при необходимости - в убежищах) медицинские пункты для медико-санитарного обеспечения работающих смен. Медико-санитарное обеспечение рабочих и служащих объектов, продолжающих работу в военное время в местах постоянной дислокации, осуществляется как на самом объекте, так и в районе размещения в загородной зоне по решению соответствующих начальников медицинской службы ГО и органов управления по делам ГОЧС. За каждой работающей сменой закрепляется определенный медицинский персонал для дежурства, который вместе со сменой прибывает на объект и после окончания работы вместе с ней убывает на отдых. На каждые 2500 работающих выделяется медицинский персонал в составе 1 врача, 2 средних медицинских работников и 1 санитара. Если число работающих в смене меньше, то врач для работы в медицинском пункте может не выделяться. При числе работающих в смене, превышающем 2500 чел. и приближающемся к 10 тыс. чел., в состав медицинского пункта включают дополнительно 1 врача-хирурга, 1-2 средних медицинских работников и 2-3 санитаров. При наличии нескольких рядом расположенных объектов, продолжающих производственную деятельность, в том случае, когда на каждом из них число работающих невелико, возможно создание единого медицинского пункта. За медицинским пунктом закрепляется санитарный автомобиль (независимо от числа работающих). На медицинские пункты возлагаются следующие задачи: • оказание неотложной медицинской помощи заболевшим или получившим травму во время работы и их эвакуация (при необходимости) в лечебные учреждения • выявление, временная изоляция инфекционных больных; • санитарно-гигиенический контроль за состоянием территории предприятий, • организация работы санитарных дружин и санитарных постов, имеющихся в ГЛАВА 7 7.1. Мероприятия по повышению устойчивости функционирования лечебно-профилактического учреждения в чрезвычайных ситуациях Важная роль в выполнении задач медико-санитарного обеспечения населения в чрезвычайных ситуациях (ЧС) принадлежит объектам здравоохранения: больницам, поликлиникам, центрам государственного санэпиднадзора, станциям переливания крови, аптекам и аптечным складам. Одни из них являются базой создания учреждений и формирований службы медицины катастроф, участвуют в выполнении лечебно-эвакуационных, санитарно-гигиенических и противоэпидемических мероприятий, другие обеспечивают объекты здравоохранения и службу медицины катастроф средствами оказания медицинской помощи и лечения. От готовности, степени устойчивости функционирования объектов здравоохранения, организации взаимодействия между ними во многом зависит решение задач по медико-санитарному обеспечению населения в ЧС. Как уже отмечалось, на органы и учреждения здравоохранения возлагаются задачи по оказанию медико-санитарной помощи в ЧС, что ставит учреждения здравоохранения перед необходимостью устойчивой работы в любой экстремальной обстановке. В этих целях к существующим или планируемым к строительству лечебно-профилактическим учреждениям (ЛПУ) предъявляются медико-технические требования, которые подразделяются на общие и специальные. К общим медико-техническим требованиям относятся требования, специфичные для учреждений здравоохранения и реализуемые во всех проектах. К специальным относятся требования, зависящие от природных факторов (сейсмичность, вечная мерзлота, низкие грунтовые воды и т.д.), от региона застройки (близость АЭС, химически опасных объектов, взрыво- и пожароопасных объектов и т.д.), от типа учреждения (больница, поликлиника, станция переливания крови и т.д.). Для некоторых категорий больниц при их планировке необходимо предусмотреть площадку для посадки вертолетов (самолетов), обязательно обеспечить возможность раздельного въезда и выезда прибывающего в ЛПУ автотранспорта, а также оборудовать приспособления для погрузки и выгрузки больных. При отводе земельного участка под строительство ЛПУ учитывается «роза ветров». Решение всех этих вопросов входит в перечень повышения устойчивости функционирования ЛПУ. Кроме того, выполняется ряд технических и других требований. При определении системы надежности энергоснабжения и электроосвещения учреждений здравоохранения должны предусматриваться варианты аварийного освещения с помощью подвижных электростанций, устанавливаемых вне зданий или в защитных сооружениях и обеспечивающих подключение к сетям внутри здания. Мощность подстанции (30 и более кВт) используется в первую очередь для освещения операционных (родовых), перевязочных, реанимационных, палат интенсивной терапии, стерилизационных, а также для подключения переносных электроламп в приемном отделении, палатах и коридорах с помощью запасных штепсельных розеток. Особое внимание обращается на технические устройства подключения к электросетям, способность их противостоять резким колебаниям при землетрясении (в сейсмоопасных зонах). Аварийное теплоснабжение обеспечивается созданием запасов газа в баллонах и других видов топлива (для котельных или печей) на период восстановления основного источника теплоснабжения, а также возможностью подачи газа от внешних сетей с помощью гибких муфт и специальных устройств. Водоснабжение в ЧС обеспечивается путем создания запасов питьевой воды из расчета 2 л/сут на больного (пострадавшего) и технической воды - по 10 л/сут на койку. Аварийные емкости устанавливаются в верхней части здания или в отдельной водонапорной башне (бассейне). Предусматривается возможность подачи воды с помощью трубопроводов (гибких шлангов) от внешних сетей или подвижных средств с применением специальных присоединительных конструкций. Канализационная система в лечебных учреждениях, которые по плану предназначены для приема пораженных с территорий, находящихся на следе радиоактивного облака, должна обеспечивать проведение дезактивации с учетом безопасности для персонала и окружающей среды (специальные отстойники в системе очистных сооружений). При проектировании ЛПУ, в которые могут поступать пораженные после воздействия РВ, необходимо соблюдать требования, соответствующие II классу работ с радиоактивными источниками. Для защиты зданий лечебных учреждений от радиоактивных и химических веществ, задымленности и других вредных факторов создается максимально возможная герметичность внутренних помещений при закрытых окнах; система вентиляции должна при необходимости создавать подпор воздуха в палатах, операционных и процедурных и иметь систему фильтров в местах забора воздуха. Система внутрибольничной безопасности от поражающих факторов (пожаро- и взрывоопасные вещества, устройства и материалы; ядовитые и радиоактивные вещества; материалы, содержащие патогенные для человека бактерии, вирусы и грибы) должна планироваться и создаваться таким образом, чтобы больные и пораженные не имели контактов с перечисленными факторами. Это достигается рациональным распределением потоков больных и обслуживающего персонала, а также рациональным размещением и оборудованием соответствующих помещений больницы, созданием системы вентиляции и шлюзов, препятствующих распространению вредных факторов за пределы рабочих помещений. Для защиты больных в стационарных учреждениях предусматривается строительство защитных сооружений (убежищ или противорадиационных укрытий) согласно СНиП П-11-77, дополнениям и изменениям к ним. Средства связи в больнице должны обеспечивать постоянную возможность быстрой подачи сигнала тревоги во все помещения, где находятся больные и персонал, через радиосеть или другую систему громкой связи. Дежурная смена во главе с руководством больницы оснащается портативными переносными средствами связи для работы внутри здания и вне его в пределах слышимости. Эти же средства связи могут использоваться при выезде медицинских бригад в ЧС. В крупных лечебных учреждениях необходимо иметь автоматизированную систему регистрации пораженных и банк данных об историях болезни для их быстрой статистической обработки. Система экстренной эвакуации больных должна быть дополнена индивидуальными спасательными устройствами, которые могут использоваться при нарушениях эвакуации обычным порядком: через окна на первом этаже, а начиная со второго и выше - с использованием трапов, запасных лестниц, специальных сетей или других устройств, позволяющих опустить человека на безопасную площадку. Важнейшим элементом устойчивости работы учреждений здравоохранения являются резервы медицинского имущества, которые создаются на случай ЧС. К медицинскому имуществу относят: лекарственные средства, антидоты, радиопротекторы, изделия медицинского назначения, медицинскую технику, дезинфекционные средства и другие расходные материалы, средства транспортировки, автономные источники электропитания к приборам и др. Их накопление производится по табелям оснащения медицинских формирований, создаваемых на период ЧС. В проекте строительства учреждений здравоохранения необходимо предусматривать специальные складские помещения для хранения указанных комплектов имущества в укладках. Эти помещения целесообразно располагать на первом этаже вблизи приемного отделения. Для таких учреждений, как станции скорой медицинской помощи, станции переливания крови, центры Госсанэпиднадзора, помимо общих требований по устойчивости их работы, обязательно предусматриваются складские помещения с холодильниками (камерами), емкость которых определяется потребностью в хранении препаратов, требующих соблюдения температурного режима. Соблюдение перечисленных требований с учетом особенностей учреждения во многом повысит устойчивость функционирования его при возникновении любой ЧС. 7.2. Мероприятия по предупреждению и ликвидации последствий чрезвычайных ситуаций в больнице Готовность объектов здравоохранения определяется созданием соответствующих формирований, подготовленностью к проведению мероприятий в ЧС, обученностью персонала, достаточной обеспеченностью необходимым имуществом, организацией четкого управления в соответствии с имеющимися планами и конкретной обстановкой в ЧС (рис. 12). Общими задачами для всех объектов здравоохранения по предупреждению последствий ЧС являются: • прогнозирование возможной обстановки и ее оценка при возникшей ЧС; • планирование работы объекта в ЧС; • организация мероприятий по подготовке объекта к работе в ЧС; • организация защиты персонала и материальных средств от воздействия поражающих факторов с учетом прогнозируемой обстановки; • повышение устойчивости функционирования объекта в ЧС.
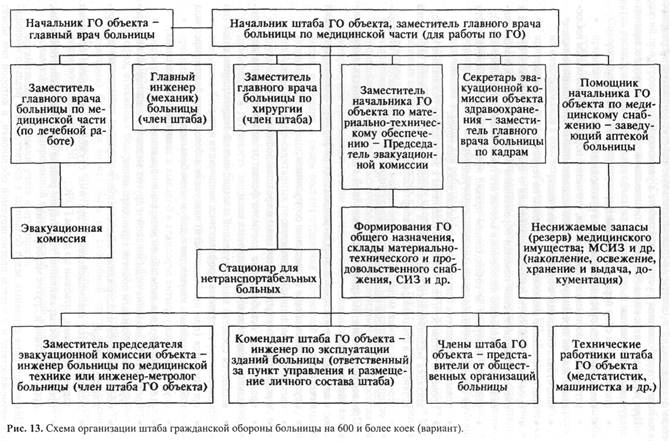
Специфические задачи определяются для каждой группы объектов здравоохранения, исходя из предназначения в системе здравоохранения и возложенных задач в ЧС. Для организации и проведения этих мероприятий в больнице создается объектовая комиссия по чрезвычайным ситуациям, которая возглавляется главным врачом или его заместителем по лечебной работе. Ответственность за создание и подготовку органов управления и формирований в больнице для работы в ЧС несет главный врач, который по положению является начальником гражданской обороны (ГО) своего объекта. В больницах приказом начальника ГО объекта (главного врача) создается орган управления - штаб ГО объекта. Состав штаба определяется в зависимости от структуры больницы, ее возможностей и решаемых задач в ЧС. В его состав включаются основные руководящие работники, которым определяются функциональные обязанности в соответствии с характером выполняемой ими повседневной работы. Вариант организации штаба ГО больницы и распределения обязанностей должностных лиц показан на рис. 13. Функциональные обязанности отрабатываются каждым должностным лицом штаба ГО объекта под руководством начальника штаба, обсуждаются на заседании штаба, подписываются исполнителем и начальником штаба и утверждаются начальником ГО объекта. Первый экземпляр документа с указанием функциональных обязанностей должностных лиц хранится у начальника штаба, а второй - в рабочей папке должностного лица. Для обеспечения плановой, целенаправленной подготовки больницы к работе в ЧС ее руководству выдается задание. В нем кратко излагается возможная (прогнозируемая) обстановка в границах административной территории при возникновении ЧС. Это необходимо для того, чтобы персонал больницы мог сделать соответствующие выводы и использовать их при планировании мероприятий. В задании определяется: какие медицинские формирования и с каким сроком готовности создать, порядок их обеспечения медицинским и другим имуществом, транспортом. С учетом профиля больницы, ее возможностей предписывается: какого профиля пораженных и в каком количестве необходимо принять, срок готовности к приему и время, в течение которого необходимо проводить прием, порядок дальнейшей эвакуации пораженных. Эти данные необходимы, чтобы персонал больницы мог наиболее рационально спланировать экстренную выписку больных, находящихся на лечении, перепрофилировать лечебные отделения, развернуть на базе приемного отделения приемно-сортировочное, подготовить другие отделения, учитывая возможный профиль поступления пораженных в ЧС. От срока готовности к приему пораженных зависят организация выписки больных из отделений и время развертывания приемно-сортировочного и других отделений. Количество и темп поступления пораженных обусловливают интенсивность их разгрузки, проведения медицинской сортировки в приемно-сортировочном отделении, а следовательно, и потребность в сортировочных бригадах, санитарах-носильщиках, средствах транспортировки в отделения больницы. Получив задание, начальник штаба готовит проект приказа по лечебному учреждению, в соответствии с которым к работе привлекают весь состав штаба и персонал отделений, участвующий в ликвидации ЧС. Работа штаба организуется в зависимости от режимов функционирования больницы. В режиме повседневной деятельности штаб разрабатывает планы защиты от поражения радиоактивными, ядовитыми веществами и биологическими средствами, организационные вопросы оказания медицинской помощи при прогнозируемых ЧС в соответствии с возложенными задачами; проводит подготовку (обучение) личного состава формирований и санитарно-просветительную работу; организует мероприятия по подготовке больницы к устойчивой работе в условиях ЧС. При угрозе возникновения ЧС (режим повышенной готовности) осуществляются следующие мероприятия: • оповещение и сбор персонала больницы; • введение круглосуточного дежурства руководящего состава; • установление постоянного наблюдения, уточнение порядка работы постов наблюдения, выдача персоналу СИЗ, приборов радиационной и химической разведки; • подготовка больницы к приему пораженных; • прогнозирование возможной обстановки на территории больницы; • проверка готовности органов управления и врачебно-сестринских бригад к • усиление контроля за соблюдением правил противопожарной безопасности • повышение защиты больницы от поражающих факторов; • проверка готовности сил и средств больницы к эвакуации в безопасное место; • закладка медицинского имущества в убежища города и объектов народного • уточнение знания медицинским персоналом особенностей патологии поражения возможными факторами ожидаемой ЧС. При возникновении ЧС (режим чрезвычайной ситуации) осуществляются следующие мероприятия: • о случившемся и о проводимых мероприятиях информируется вышестоящий
• осуществляется сбор и оповещение сотрудников; • организуется медицинская разведка; • в район бедствия выдвигаются силы и средства больницы; • продолжается освобождение коечного фонда от легкобольных и дополни • выдаются средства индивидуальной и медицинской защиты, проводится (по • организуется (при необходимости) эвакуация в безопасные места персонала • осуществляется укрытие персонала и больных в защитных сооружениях; • уточняется порядок дальнейшей эвакуации пораженных; • организуется оказание медицинской и других видов помощи пораженным сотрудникам и больным объекта здравоохранения; • обеспечивается поддержание общественного порядка, наблюдение за окружающей средой; • поддерживается взаимодействие с другими службами, местными органами • проводятся обеззараживание территории района бедствия, экспертиза воды, Для выполнения основных задач больницы в соответствии с реально имеющимися возможностями и с учетом прогнозируемой обстановки, в которой она может оказаться при возникновении наиболее вероятных ЧС, планируется проведение мероприятий при угрозе возникновения ЧС непосредственно в границах территории больницы (при пожарах, взрывах, затоплениях, террористических актах и др.), на других близко расположенных к больнице объектах, транспортных магистралях и др. Содержанием основных мероприятий являются: • приведение в готовность в установленные сроки органа управления – штаба ГОЧС больницы; • приведение в готовность медицинских формирований в установленные сроки, их использование в соответствии с предназначением и с учетом обстановки; • приведение в готовность объектовых формирований ГО общего назначения (спасательных, пожаротушения, радиационного и химического наблюдения и др.), предназначенных для защиты больных и персонала, ведения спасательных работ на территории больницы; определение порядка их использования; • выделение медицинского персонала для доукомплектования медицинских формирований и лечебно-диагностических подразделений других больниц, получивших задание для работы в ЧС; • выделение медицинского персонала и медицинского имущества в целях медико-санитарного обеспечения населения при его эвакуации из города и возможных опасных зон, в местах его расселения, а также при его размещении в защитных сооружениях; • выделение с учетом прогнозируемой обстановки медицинского персонала для проведения санитарно-гигиенических и противоэпидемических мероприятий среди населения, которое может оказаться на радиоактивно загрязненной территории, или при возникновении массовых инфекционных заболеваний; • определение порядка использования кадров и транспортных средств в больницах, имеющих в своем составе отделения экстренной и консультативной медицинской помощи, санитарную авиацию и санитарный транспорт, при ликвидации медико-санитарных последствий ЧС; • доукомплектование больницы медицинским, санитарно-хозяйственным, специальным имуществом, транспортом; • приведение в готовность защитных сооружений (в том числе стационаров для нетранспортабельных больных); • эвакуация больниц из городов (если она предусмотрена) и развертывание в загородной зоне в составе больничной базы; • организация защиты персонала и больных, членов семей персонала больницы в загородной зоне; • мероприятия, проводимые на территории больницы, по ликвидации последствий ЧС при их возникновении в масштабе больницы и при авариях, катастрофах, стихийных бедствиях территориального или регионального уровня. В зависимости от конкретной обстановки (характера воздействия поражающих факторов) больница может быть не способной вести прием пораженных (больных) в ЧС или вести его ограниченно, возможно, в более поздние сроки после возникновения ЧС; • прием пораженных (больных) при возникновении ЧС, оказание квалифицированной, специализированной медицинской помощи и лечение; • организация управления, учета и отчетности. Больница, руководствуясь заданием, планирует выполнение тех мероприятий из числа перечисленных, которые обеспечивают решение задач при возникновении ЧС. Наиболее сложным для больниц является создание запасов медицинского имущества для формирований и перепрофилируемых коек. Потребности в имуществе определяются соответствующими органами здравоохранения и центрами медицины катастроф. В больницах необходимо иметь оперативно-тактический запас для работы формирований в очаге ЧС и оперативно-стратегический запас для работы в военное время. Расходы по их накоплению, хранению и обновлению включаются в ежегодный бюджет больницы. Дата добавления: 2014-12-11 | Просмотры: 2354 | Нарушение авторских прав |