|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
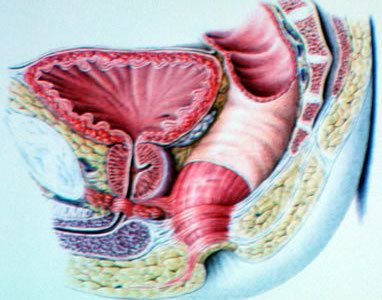
Топографическая и клиническая анатомия предстательной железыПредстательная железа располагается в подбрюшинном отделе малого таза. Над железой находятся шейка мочевого пузыря, семенные пузырьки, ампулы семявыносящих протоков; снизу – мочеполовая диафрагма, спереди – задняя поверхность лобкового симфиза, сзади – ампула прямой кишки (рис. 2).
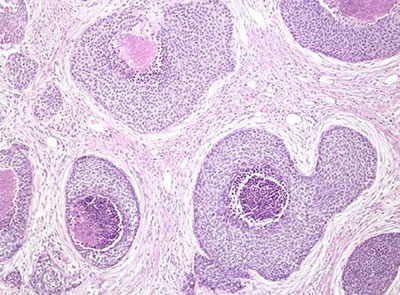
Рис. 2. Топографическая анатомия предстательной железы. Прямая кишка отделена от простаты брюшно-промежностным апоневрозом, и с боков – m. levator ani. Покрывает железу хорошо выраженная фасциальная капсула (Пирогова-Ретция), соединяемая с симфизом lig. puboprostatica. В простате различают две доли и перешеек. Протоки простаты открываются в простатическую часть уретры. Предстательная железа кровоснабжается из aa. vesicalis inferiores и aa. rectalis media. Вены образуют венозные сплетения, сливающиеся со сплетениями пузыря, и впадают в v. iliaca interna. Лимфа оттекает в лимфоузлы по ходу внутренней и наружной подвздошной артерии и на тазовой поверхности крестца. Рак предстательной железы в 60-70% случаев возникает в периферической зоне, лишь в 5-10% случаев опухоль появляется в центральной зоне, в остальных – в переходной зоне. 1.6. Патоморфологическая характеристика рака предстательной железы Невозможно правильно установить диагноз рака предстательной железы без гистологического и цитологического исследования биопсийного и операционного материала, целью которого является стадирование РПЖ в целях определения дальнейшей тактики лечения, прогноза заболевания для каждого конкретного больного. Пролиферативные изменения железистого эпителия предстательной железы периферической зоны обозначаются как простатическая интраэпителиальная неоплазия (PIN), центральной зоны – атипическая аденоматозная гиперплазия. Все виды атипической гиперплазии являются факультативным предраком и рассматриваются как предшественники аденокарциномы. I. Пролиферативная воспалительная атрофия (PIA) – локальные участки эпителиальной атрофии, близкие к PIN или карциноме. Эти повреждения демонстрируют генетическую альтерацию, связанную с раком простаты и признаками клеточного стресса. II. Простатическая интраэпителиальная неоплазия (PIN) – клеточная пролиферация ацинарного эпителия на разных стадиях клеточных отклонений, характеризуется прогрессирующей утратой маркеров секреторной дифференцировки и патологическим изменением ядер и ядрышек, плотности микрососудов, генетической нестабильностью и содержанием ДНК. PIN бывает высокой и низкой степени. PIN высокой степени делится на 6 типов (пучковидный, микропапиллярный, плоский, крибриформный, мелкоклеточный, инвертированный). Больным с изолированной PIN высокой степени в течение 6 месяцев выполняется повторная полифокальная биопсия, независимо от уровня ПСА и результатов пальцевого ректального исследования. В настоящее время при обнаружении PIN лечение больному не показано. PIN является прогностическим фактором развития рака простаты. III. Злокачественные образования: А. Аденокарцинома – мелкоацинарный рак (small acinar carcinoma), составляет 95-97% всех случаев РПЖ, происходит из ацинарного эпителия преимущественно периферической зоны предстательной железы, но около 20-25% аденокарцином возникает в переходной зоне простаты. В этих случаях рак может быть диагностирован в ходе гистологического исследования после трансуретральной резекции предстательной железы. Как правило, он соответствует стадиям Т1а или Т1b. Выделяют несколько гистологических вариантов аденокарциномы. 1. Протоковый (эндометриоидный) рак (ductal or endometriod carcinoma) – характеризуется папиллярным ростом, локализуется в протоках простаты (рис. 3а). 2. Муцинозная аденокарцинома (или коллоидная) (mucinous adenocarcinoma)– характеризуется тем, что 25% и более желез в просвете содержит слизь (муцин) или железы «плавают» в большом количестве слизи (рис. 3б). Однако такая форма расположения муцина может быть найдена при атипичной аденоматозной гиперплазии, PIN, что стимулирует рак простаты. Для муцинозной аденокарциномы характерно: 1) клетки не имеют рецепторов к андрогенам; 2) критерии Глисона неприменимы; 3) прогноз такой формы рака простаты более неблагоприятный по сравнению с обычной аденокарциномой; 4) устойчива к традиционной терапии; 5) средняя продолжительность жизни не более 3 лет. 3. Перстневидноклеточный рак (signet cell carcinoma) – характеризуется наличием клеток в виде «перстня», кольца с камнем, что является результатом наличия цитоплазматического просвета, интрацитоплазматической слизи и липидных вакуолей (рис. 3в). Крайне неблагоприятный вид рака, больные погибают в течение 3х лет после установления диагноза. 4. Мелкоклеточный рак – нейроэндокринный рак (small cell carcinoma, neuroendocrine carcinoma), который трудно отличить от низкодифференцированной аденокарциномы. Характерны большие нейроэндокринные клетки с большими эозинофильными гранулами (рис. 3г). Гранулы содержат хромогранин А, серотонин, бомбезин, васкулярный эндотелиальный фактор роста (VEGF). Нейроэндокринные клетки андрогеннезависимы и не вызывают повышения ПСА. Клетки-предшественницы выделяют нейропептиды, что может иметь значение в клинике в виде формирования гормонорефрактерного фенотипа рака простаты. Однако клетки могут быть чувствительными к лучевой и химиотерапии (VP-16 этопозид, цисплатин). Наряду с типичными признаками аденокарциномы предстательной железы могут иметь место паранеопластические синдромы в виде синдрома Кушинга, злокачественной гиперкальциемии, синдрома неадекватной секреции антидиуретического гормона, миастенический синдром; средняя выживаемость – менее 1 года. 5. Плоскоклеточный рак (железисто-плоскоклеточный)– опухоли с плоскоклеточной дифференцировкой, возникающие из выстилающих базальных клеток в периуретральных железах, простатических ацинусах, не содержат железистых элементов. Для данного вида опухоли характерно агрессивное течение. Вариант плоскоклеточной опухоли – аденоакантокарцинома – менее 0,6% опухолей простаты. Для плоско-клеточного рака характерно: 1) возраст больных 50-80 лет; 2) около 50% аденоакантокарцином возникает у больных карциномой после гормональной и лучевой терапии; 3) описаны случаи взаимосвязи с инфекцией – шистосомозом; 4) проявляется мочевой обструкцией, болью в костях, гематурией; 5) быстро метастазирует в кости, вызывая остеолитическое их поражение; 6) не вызывает повышение ПСА; 7) гормональная, лучевая и химиотерапия не эффективны. В случае наличия данной опухоли рекомендуется выполнить радикальную простатэктомию, цистопростэктомию, тотальную уретроэктомию. 6. Базалоидный рак (базальноклеточная карцинома) – солидные скопления крупных базалоидных клеток, часто с периферическим некрозом, растет по периневральным пространствам (рис. 3д). Клетки не имеют рецепторов к андрогенам, но имеют к эстрогенам и прогестерону. Опухоль характеризуется высоким потенциалом быстрого злокачественного роста и образования отдаленных метастазов (биологическое поведение изучено недостаточно из-за малого количества случаев и непродолжительности наблюдений). а в д Рис. 3. Патоморфологическая характеристика различных форм рака предстательной железы. а - протоковая (эндометриоидная) аденокарцинома; б - коллоидная аденокарцинома; в - перстневидноклеточная карцинома; г - нейроэндокринная аденокарцинома; д - базальноклеточная карцинома; е - переходноклеточный рак. Дата добавления: 2015-02-05 | Просмотры: 1418 | Нарушение авторских прав |
 б
б 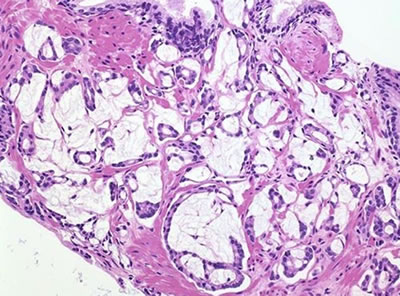
 г
г 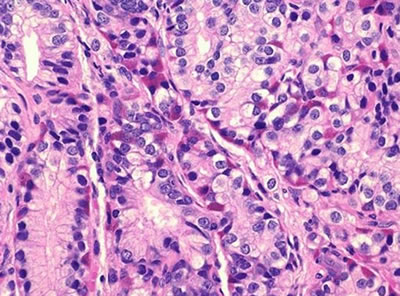
 е
е