ЯЗВЕННАЯ БОЛЕЗНЬ
Язвенная болезнь — хроническое, циклически текущее заболевание,
основным клиническим и морфологическим выражением которого является
рецидивирующая язва желудка или двенадцатиперстной кишки. В зависимо-
сти от локализации язвы и особенностей патогенеза болезни различают
язвенную болезнь с локализацией язвы в пилоро-дуоденаль-
ной зоне или теле желудка, хотя существуют и сочетанные формы.
Помимо язвы как проявления язвенной болезни желудка и двенадцатиперстной кишки, су-
ществуют так называемые симптоматические язвы, т. е. изъязвления желудка и двенад-
цатиперстной кишки, встречающиеся при разных заболеваниях. Таковы язвы, наблюдаю-
щиеся при эндокринных заболеваниях (эндокринные язвы при паратиреозе, ти-
реотоксикозе, синдроме Эллисона — Золлингера), при острых и хронических нарушениях
кровообращения (дисциркуляторно-гипоксические язвы), при экзо- и эндогенных
интоксикациях (токсические язвы), аллергии (аллергические язвы), специфиче-
ском воспалении (туберкулезные, сифилитические язвы), после операций на же-
лудке и кишечнике (послеоперационные пептические язвы), в результате медика-
ментозного лечения (лекарственные язвы, например при лечении кортикостероидами,
ацетилсалициловой кислотой).
Язвенная болезнь — широко распространенное заболевание, встречающее-
ся чаще у городского населения, особенно у мужчин. В пилоро-дуоденальной
зоне язва встречается чаще, чем в теле желудка. Язвенная болезнь — чисто че-
ловеческое страдание, в развитии которого основную роль играют стрессовые
ситуации, чем объясняется рост заболеваемости язвенной болезнью в XX сто-
летии во всех странах мира.
Этиология. В развитии язвенной болезни основное значение имеют
стрессовые ситуации, психоэмоциональное перенапря-
жение, ведущие к дезинтеграции тех функций коры головного мозга, ко-
торые регулируют секрецию и моторику гастродуоденальной системы. Невро-
генный путь стресса складывается из следующих звеньев: кора головного
мозга — промежуточный мозг — центры блуждающего нерва — блуждающий
нерв—гастро дуоденальная система (кортико-висцеральные нарушения). Те же
процессы дезинтеграции могут развиваться в коре головного мозга при посту-
плении патологических импульсов из органов, в которых появляются патоло-
гические изменения (висцеро-кортикальные нарушения). Неврогенная теория
язвенной болезни может считаться достаточно обоснованной, но она позво-
ляет объяснить возникновение болезни далеко не во всех случаях.
Патогенез. Он сложен и тесно связан с этиологическими факторами. Не все
стороны его могут считаться достаточно изученными. Среди патогенети-
ческих факторов язвенной болезни различают общие и местные.
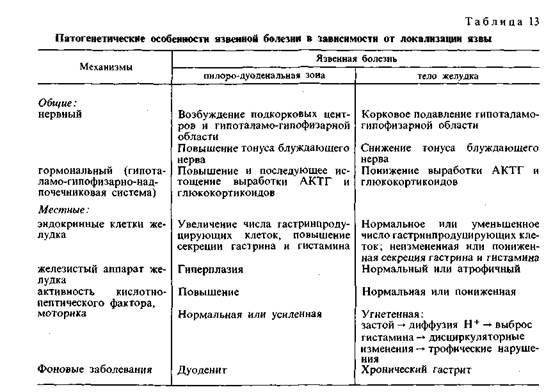
Общие представлены нарушениями нервной и гормональной регуля-
ции деятельности желудка и двенадцатиперстной кишки, а местные — нару-
шениями кислотно-пептического фактора, слизистого
барьера, моторики и морфологическими изменениями
слизистой оболочки желудка и двенадцатиперстной кишки.
Значение неврогенных факторов огромно. Как уже упоминалось,
под влиянием внешних (стресс) или внутренних (висцеральная патология) при-
чин происходит изменение координирующей функции коры
головного мозга в отношении подкорковых образований (промежу-
точный мозг, гипоталамус). Это ведет в одних случаях (язва пилоро-дуоде-
нальной зоны) к возбуждению гипоталамо-гипофизарной области, центров
блуждающего нерва и повышенному тонусу самого нерва, повышению актив-
ности кислотно-пептического фактора и усилению моторики желудка. В дру-
гих случаях (язва тела желудка), напротив, возникает подавление корой функ-
ции гипоталамо-гипофизарной области, снижение тонуса блуждающего нерва
и угнетение моторики; при этом активность кислотно-пептического фактора
нормальна или понижена.
Среди гормональных факторов в патогенезе язвенной болезни ос-
новную роль играют расстройства в гипоталамо-гипофизарно-над-
почечниковой системе в виде повышения, а в последующем истоще-
ния выработки АКТГ и глюкокортикоидов, которые усиливают активность
блуждающего нерва и кислотно-пептического фактора. Указанные нарушения
гормональной регуляции отчетливо выражены лишь при язвенной болезни пи-
лоро-дуоденальной зоны. При язвенной болезни тела желудка выработка
АКТГ и глюкокортикоидов понижена, поэтому возрастает роль местных
факторов.
Местные факторы в значительной мере реализуют превращение
острой язвы в хроническую и определяют обострения, рецидивы болезни. При
язве пилоро-дуоденальной зоны большое значение имеет повышение активно-
сти кислотно-пептического фактора, что связано с увеличением
числа гастринпродуцирующих клеток, повышенной секрецией гастрина и ги-
стамина. В этих случаях факторы агрессии (кислотно-пептическая активность)
преобладают над факторами защиты слизистой оболочки (слизистый барьер),
что определяет развитие или обострение пептической язвы. При язве тела же-
лудка при нормальной или пониженной активности кислотно-пептического
фактора и угнетенной моторике слизистой барьер страдает в результате диф-
фузии в желудочную стенку водородных ионов, что определяет выброс ги-
стамина лаброцитами, дисциркуляторные изменения (шунтирование крови)
и нарушение трофики ткани.
Морфологические изменения слизистой оболочки желудка и двенадцати-
перстной кишки представлены соответственно картиной хронического гастри-
та и хронического дуоденита.
Таким образом, значение разных факторов в патогенезе язвенной болезни
при различной локализации язвы (пилоро-дуоденальная зона, тело желудка)
неодинаково (табл. 13). При язвенной болезни пилоро-дуоденальной зоны ве-
лика роль вагусно-гастринных влияний и повышения активности кислотно-
пептического фактора. При язвенной болезни тела желудка, когда вагусно-га-
стринные влияния, как и активация кислотно-пептического фактора, менее
выражены, наибольшее значение приобретают расстройства кровообращения
и трофические нарушения в желудочной стенке, что создает условия для обра-
зования пептической язвы.
Патологическая анатомия. Морфологическим субстратом язвенной болезни
является хроническая рецидивирующая язва. В ходе формирова-
ния она проходит стадии эрозии и острой язвы, что позволяет счи-
тать эрозию, острую и хроническую язвы стадиями морфогенеза
язвенной болезни. Эти стадии особенно хорошо прослеживаются при
язвенной болезни желудка.
Эрозиями называют дефекты слизистой оболочки, которые не прони-
кают за мышечную пластинку слизистой оболочки. Они бывают обычно по-
верхностными и образуются в результате некроза участка слизистой оболочки
с последующим кровоизлиянием и отторжением мертвой ткани. В дне эрозии
находят солянокислый гематин, а в краях ее лейкоцитарный инфильтрат.
В желудке могут возникать множественные эрозии, которые обычно легко
эпителизируются. Однако в случаях развития язвенной болезни некоторые
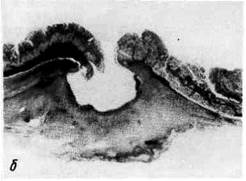
эрозии не заживают; некрозу подвергается не только слизистая оболочка, но
и более глубокие слои стенки желудка, развиваются острые пептиче-
ские язвы. Они имеют неправильную округлую или овальную форму. По
мере очищения от некротических масс выявляется дно острой язвы, которое
образовано мышечным слоем, иногда серозной оболочкой. Часто дно окра-
шено в грязно-серый или черный цвет вследствие примеси гематина-гидрохло-
рида. Глубокие дефекты слизистой оболочки нередко приобретают воронко-
образную форму, причем основание воронки обращено к слизистой оболочке,
а верхушка — к серозному покрову.
Острые язвы желудка обычно появляются на малой кривизне, в антраль-
ном и пилорическом отделах, что объясняется структурно-функциональными
особенностями этих отделов. Известно, что малая кривизна является «пище-
вой дорожкой» и поэтому легко травмируется, железы ее слизистой оболочки
выделяют наиболее активный желудочный сок, стенка наиболее богата рецеп-
торными приборами и наиболее реактивна, но складки ригидны (не гибкие)
и при сокращении мышечного слоя не в состоянии закрыть дефект. С этими
особенностями связаны также плохое заживление острой язвы этой локализа-
ции и переход ее в хроническую. Поэтому хроническая язва желудка чаще ло-
кализуется там же, где острая, т. е. на малой кривизне, в антральном и пило-
рическом отделах; кардиальные и субкардиальные язвы встречаются редко.
Хроническая язва желудка бывает обычно единичная, множе-
ственные язвы редки. Язва имеет овальную или округлую форму (ulcus
rotundum) и размеры от нескольких миллиметров до 5 —6 см. Она проникает
в стенку желудка на различную глубину, доходя иногда до серозного слоя.
Дно язвы гладкое, иногда шероховатое, края валикообразно приподняты,
плотные омозолелые (каллезная язва, от лат. eattus — мозоль). Край язвы,
Рис. 268. Хроническая язва желудка.
а — общий вид хронической язвы, пенетрирующей в
головку поджелудочной железы; б — каллезная язва
желудка (гистотопографический срез): дно и края
язвы представлены фиброзной тканью, кардиальный
край язвы крутой, а пилорический — пологий.
обращенный к пищеводу, несколько подрыт, и слизистая оболочка нависает
над дефектом. Край, обращенный к привратнику, пологий, имеет вид тер-
расы, ступени которой образованы слоями стенки — слизистой оболочкой,
подслизистым и мышечным (рис. 268). Такой вид краев объясняется смеще-
нием слоев при перистальтике желудка, идущей от пищевода к привратнику.
На поперечном разрезе хроническая язва имеет форму усеченной пирамиды,
узкий конец которой обращен в сторону пищевода. Серозная оболочка
в области язвы утолщена, нередко спаяна с прилежащими органами — пе-
ченью, поджелудочной железой, сальником, поперечной ободочной кишкой.
Микроскопическая картина хронической язвы желудка в различные пе-
риоды течения язвенной болезни различна. В период ремиссии в краях
язвы обнаруживается рубцовая ткань. Слизистая оболочка по краям утолще-
на, гиперплазирована. В области дна видны разрушенный мышечный слой
и замещающая его рубцовая ткань, причем дно язвы может быть покрыто
тонким слоем эпителия. Здесь же, в рубцовой ткани, много сосудов (артерии,
вены) с утолщенными стенками. Во многих сосудах просветы сужены или
облитерированы за счет пролиферации клеток интимы (эндоваскулит) или
разрастания соединительной ткани. Нервные волокна и ганглиозные клетки
подвергаются дистрофическим изменениям и распаду. Иногда в дне язвы сре-
ди рубцовой ткани наблюдается разрастание нервных волокон по типу ампу-
тационных невром. В период обострения язвенной болезни в области
дна и краев язвы появляется широкая зона фибриноидного некро-
з а. На поверхности некротических масс располагается фибринозно-
гнойный или гнойный экссудат. Зону некроза отграничивает грануля-
ционная ткань с большим числом тонкостенных сосудов и клеток, среди
которых много эозинофилов. Глубже вслед за грануляционной тканью распо-
лагается грубоволокнистая рубцовая ткань. Об обострении язвы
свидетельствуют не только экссудативно-некротические изменения, но
ифибриноидные изменения стенок сосудов, нередко с тром-
бами в их просветах, а также мукоидное и фибриноидное набу-
хание рубцовой ткани в дне язвы. В связи с этими изменениями раз-
меры язвы увеличиваются, появляется возможность разрушения всей стенки
желудка, что может привести к тяжелым осложнениям. В тех случаях, когда
обострение сменяется ремиссией (заживление язвы), воспалительные
изменения затихают, зону некроза прорастает грануляционная ткань, которая
созревает в грубоволокнистую рубцовую; нередко наблюдается эпителизация
язвы. В исходе фибриноидных изменений сосудов и эндартериита развивают-
ся склероз стенки и облитерация просвета сосудов. Таким образом, обостре-
ние язвенной болезни даже в случаях благоприятного исхода ведет к усиле-
нию рубцовых изменений в желудке и усугубляет наруше-
ние трофики его тканей, в том числе и вновь образованной
рубцовой ткани, которая при очередном обострении язвенной болезни легко
разрушается.
Морфогенез и патологическая анатомия хронической язвы две-
надцатиперстной кишки принципиально не отличаются от таковых
при хронической язве желудка.
Хроническая язва двенадцатиперстной кишки в подавляющем большин-
стве случаев образуется на передней или задней стенке луковицы (б у л ь-
барная язва; лишь в 10% случаев она локализуется ниже луковицы
(постбульбарная зона). Множественные язвы двенадцатиперстной
кишки встречаются в 1/4 случаев и располагаются друг против друга по
передней и задней стенкам луковицы («целующиеся язвы»).
При язвенной болезни различают следующие осложнения хронической
язвы (В. А. Самсонов): 1)язвенно-деструктивные (кровотечение, про-
бодение, пенетрация); 2) воспалительные (гастрит, дуоденит, перига-
стрит, перидуоденит); 3) я з в ен но-р у б ц о в ы е (сужения входного и выход-
ного отделов желудка, деформация желудка, сужение просвета двенадцати-
перстной кишки, деформация ее луковицы); 4) малигнизация язвы
(развитие рака из язвы); 5) комбинированные осложнения.
Кровотечение — одно из частых и опасных осложнений язвенной бо-
лезни. Зависимости между частотой кровотечения и локализацией язвы в же-
лудке нет; при локализации язвы в двенадцатиперстной кишке кровотечение
чаще вызывают язвы, расположенные в задней стенке луковицы. Кровотече-
ние возникает в связи с разъеданием стенок сосудов (аррозивное кро-
вотечение), поэтому оно происходит, как правило, в период обострения
язвенной болезни. Кровь часто остается в желудке или кишке, частично выде-
ляется с рвотными массами и испражнениями. Рвотные массы напоминают
кофейную гущу вследствие изменения кровяного пигмента под влиянием же-
лудочного сока. Каловые массы становятся дегтеобразными.
Прободение (перфорация) — также наблюдается обычно в период обо-
стрения язвенной болезни. Чаще перфорируют пилорические язвы желудка
или язвы передней стенки луковицы двенадцатиперстной кишки. Перфорация
язвы ведет к перитониту. Вначале воспаление в виде фибринозных нало-
жений на брюшине появляется лишь в области перфоративного отверстия, за-
тем оно становится распространенным и не фибринозным, а фибринозно-
гнойным. При наличии спаек прободение может вести лишь к ограни-
ченному перитониту. Хронический перитонит отмечается редко. Тогда
массы желудочного содержимого инкапсулируются, на брюшине и в
сальнике образуются гранулемы инородных тел. В редких слу-
чаях, когда прободное отверстие прикрывается печенью, сальником, поджелу-
дочной железой или быстро появляющимися наложениями фибрина, говорят
о прикрытом прободении.
Пенетрацией язвы называют проникновение ее за пределы стенки же-
лудка или двенадцатиперстной кишки в соседние органы. Пенетрируют обыч-
но язвы задней стенки желудка и задней стенки луковицы двенадцатиперстной
кишки и чаще в малый сальник, головку и тело поджелудочной железы (см.
рис. 268), в печеночно-двенадцатиперстную связку, реже в печень, поперечную
Рис. 269. Полипоз желудка.
ободочную кишку, желчный пузырь.
Пенетрация язвы желудка в ряде
случаев ведет к перевариванию орга-
на, например поджелудочной же-
лезы.
К осложнениям воспалительного
характера относятся периульцероз-
ный гастрит и дуоденит, перигаст-
рит и перидуоденит, в результате
чего образуются спайки с соседними
органами. Редко язва желудка ос-
ложняется флегмоной.
Тяжелые осложнения язвы обус-
ловлены рубцовым стенозом
привратника. Желудок расширяется,
в нем задерживаются пищевые мас-
сы, часто бывает рвота. Это может
привести к обезвоживанию организ-
ма, обеднению хлоридами и раз-
витию хлорогидропениче-
ской уремии (желудочной тетании). Иногда рубец перетяги-
вает желудок в средней части и разделяет его на две половины,
придавая желудку форму песочных часов. В двенадцатиперстной кишке
к рубцовому стенозу и деформации приводят лишь язвы задней стенки
луковицы.
Малигнизапия (озлокачествление) хронической язвы желудка встре-
чается в 5—10 % случаев; переход хронической язвы двенадцатиперстной киш-
ки в рак — исключительно редкое явление. Среди комбинированных
осложнений наиболее часты перфорация и кровотечение, кровотечение
и пенетрация.
РАК ЖЕЛУДКА
Рак желудка по частоте занимает первое место среди раковых опухолей
и встречается чаще у мужчин в возрасте от 50 до 70 лет. Среди случаев смер-
ти от рака он составляет около 25 %
Этиология. В эксперименте с помощью различных канцерогенных веществ
(бензпирен, метилхолантрен, холестерин и др.) удалось получить рак желудка
и показать, что его развитие происходит на фоне гастрита и полипоза. У че-
ловека развитию рака могут предшествовать хроническая язва, а д е -
номатозные полипы (рис. 269), хронический гастрит. Эти за-
болевания желудка называют предраковыми. Хроническая язва желудка
переходит в рак в 5 — 10 % случаев. Примерно в таком же проценте случаев
рак желудка развивается из аденоматозных полипов. Сведения о частоте воз-
никновения рака на фоне хронического гастрита противоречивы. У большин-
ства больных рак желудка не имеет предшествующих желудочных забо-
леваний.
Морфогенез и гистогенез рака желудка выяснены недостаточно. Безуслов-
ное значение для развития опухоли имеет перестройка слизистой оболочки
желудка, наблюдаемая при предопухолевых процессах — язвенной болезни,
полипозе желудка, хроническом гастрите;. Эта перестройка сохраняется и при
раке, что позволяет говорить о так называемом фоне, или профиле,
ракового.желудка.
Морфологическая сущность предраковых процессов и морфогенез рака на-
ходят определенное объяснение в дисплазии эпителия слизистой оболочки
желудка.
Дисплазией эпителия называют замещение части эпителиального
пласта клетками с различной степенью атипизма. Различают несколько сте-
пеней дисплазии слизистой оболочки желудка, при этом III (тяжелая) степень
дисплазии близка неинвазивному раку (рак in situ). Считают, что в зависимо-
сти от преобладания диспластических процессов в покровно-ямочном эпите-
лии или в эпителии шеек желез возникает рак различного гистологического
строения и различной дифференцировки. Для рака из покровно-ямочного эпи-
телия характерно строение аденокарциномы, а для рака из эпителия шеек же-
лез — строение недифференцированной карциномы.
Классификация. Клинико-анатомическая классификация рака желудка
учитывает локализацию опухоли, характер ее роста, макроскопическую форму
рака и гистологический тип.
В зависимости от локализации рака в том или ином отделе желудка разли-
чают шесть его видов: пилорический(50 %), малой кривизны те-
ла с переходом на стенки (27%), кардиальный (15%), большой кри-
визны (3 %), ф у н д а л ь н ы й (2 %) и тотальный (3 %). Myльтицентриче-
ский рак желудка встречается редко. Как видно, в 3/4случаев рак
локализуется в пилорическом отделе и на малой кривизне желудка, что имеет
несомненное диагностическое значение.
В зависимости от характера роста выделяют следующие клинико-ана-
томические формы рака желудка (В. В. Серов).
1.Рак с преимущественно экзофитным экспансивным
ростом: 1) бляшковидный рак; 2) полипозный рак (в том числе
развившийся из полипа желудка); 3) фунгозный (грибовидный) рак; 4)
изъязвленный рак (злокачественные язвы): а) первично-язвенная форма рака
желудка; б) блюдцеобразный рак (рак-язва); в) рак из хронической язвы
(язва-рак).
II. Рак с преимущественно эндофитным инфильтри-
рующим ростом: 1) инфильтративно-язвенный рак; 2) диффузный рак (с
ограниченным или тотальным поражением желудка).
III. Рак с экзо-эндофитным, смешанным, характером ро-
ста: переходные формы.
Согласно этой классификации, формы рака желудка являются одновремен-
но фазами развития рака, что позволяет наметить определенные варианты
развития рака желудка со сменой форм-фаз во времени в зависимости от пре-
обладания экзофитного или эндофитного характера роста.
Патологическая анатомия. Бляшковидный рак (уплощенный, поверх-
ностный, стелящийся) встречается в 1—5% случаев рака желудка и является
наиболее редкой формой, которая течет бессимптомно, плохо распознается
в клинике и обнаруживается обычно на вскрытии случайно. Опухоль находят
чаще в пилорическом отделе, на малой или большой кривизне в виде неболь-
шого, длиной 2 — 3 см, бляшковидного утолщения слизистой оболочки (рис.
270). Подвижность складок слизистой оболочки в этом месте несколько огра-
ничена, хотя опухоль редко прорастает подслизистый слой. Гистологически
бляшковидный рак обычно имеет строение аденокарциномы, реже — недиффе-
ренцированного рака.
Полипозный рак составляет 5 % случаев карциномы желудка. Он
имеет вид узла с ворсинчатой поверхностью диаметром 2 — 3 см, который рас-
полагается на ножке (см. рис. 270). Ткань опухоли серо-розоватая или серо-крас-
ная, богата кровеносными сосудами, легко кровоточит. Иногда полипозный
рак развивается из полипа желудка, однако чаще он представляет следующую

Рис. 270. Формы рака желудка.
а — бляшковидный: б — полипозный; в— грибовидный; г — диффузный.
фазу экзофитного роста бляшковидного рака. При микроскопическом иссле-
довании чаще обнаруживают аденокарциному, иногда недифференцированный
рак.
Фунгозный (грибовидный) рак встречается в 10% случаев. Как
и полипозный рак, он имеет вид узловатого бугристого (реже с гладкой по-
верхностью) образования, сидящего на коротком широком основании (см.
рис. 270). На поверхности опухолевого узла нередко встречаются эрозии, кро-
воизлияния или фибринозно-гнойные наложения. Опухоль мягкая серо-розо-
вая или серо-красная, хорошо отграничена. Фунгозный рак можно рассматри-
вать как фазу экзофитного роста полипозного рака, поэтому при гистологиче-
ском исследовании он представлен теми же типами карциномы, что и
полипозный.
Изъязвленный рак встречается очень часто (более чем в 50 % слу-
чаев рака желудка). Он объединяет различные по генезу злокачественные изъ-
язвления желудка, к которым относят первично-язвенную форму рака,
блюдцеобразный рак (рак-язва) и рак из хронической язвы (язва-рак).
Первично-язвенная форма рака желудка (рис. 271) мало изуче-
на. Обнаруживают ее редко. К этой форме относится экзофитный рак с изъяз-
влением в самом начале его развития (бляшковидный рак), образованием
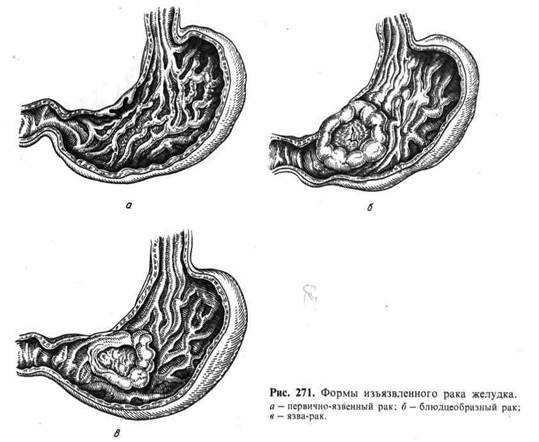
острой, а затем хронической раковой язвы, которую трудно отличить от
язвы-рака. При микроскопическом исследовании чаще обнаруживается недиф-
ференцированный рак.
Блюдцеобразный рак (рак-язва) - одна из самых частых форм ра-
ка желудка (см. рис. 271). Возникает при изъязвлении экзофитно растущей
опухоли (полипозный или фунгозный рак) и представляет собой округлое
образование, достигающее иногда больших размеров, с валикообразными бе-
лесоватыми краями и изъязвлениями в центре. Дном язвы могут быть сосед-
ние органы, в которые опухоль врастает. Гистологически блюдцеобразный
рак чаще представлен аденокарциномой, реже — солидной и слизистой карци-
номой, еще реже — фиброзным раком.
Я з в а - р а к развивается из хронической язвы, длительно существующей
язвы желудка (см. рис. 271), поэтому она встречается там, где обычно локали-
зуется хроническая язва, т. е. на малой кривизне. Отличают язву-рак от блюд-
цеобразного рака признаки хронической язвы: обширное разрастание рубцо-
вой ткани, склероз и тромбоз сосудов, разрушение мышечного слоя в рубцо-
вом дне язвы и, наконец, утолщение слизистой оболочки вокруг язвы. Эти
признаки остаются при малигнизации хронической язвы. Особое значение
придают тому факту, что при блюдцеобразном раке мышечный слой сохра-
няется, хотя он и бывает инфильтрирован опухолевыми клетками, а при язве-
раке — разрушается рубцовой тканью. Опухоль растет преимущественно экзо-
фитно в одном из краев язвы или вдоль всей ее окружности, Она чаще имеет
гистологическое строение аденокарциномы Реже недифференцированного
рака.
Инфильтративно-язвенный Рак встречается в желудке довольно
часто. Эту форму рака характеризуют выраженная канкрозная инфильтрация
стенки и изъязвление опухоли, которые во временной последовательности мо-
гут конкурировать: в одних случаях это позднее изъязвление массивных эндо-
фитных карцином, в других - эндофитный рост опухоли из краев злокаче-
ственной язвы. Поэтому морфология инфильтративно-язвенного рака необы-
чайно разнообразна - это небольшие язвы различной глубины с обширной
инфильтрацией стенки или огромные изрязвления с бугристым дном и пло-
скими краями. При гистологическом исследовании обнаруживаются как аде-
нокарцинома, так и недифференцированный Рак-
Диффузный рак (см. рис. 270) наблюдается в 20-25 % случаев. Опу-
холь растет эндофитно в слизистом, подслизистом и мышечном слоях по хо-
ду соединительнотканных прослоек. Стенка желудка при этом становится
утолщенной, плотной, белесоватой и неподвижной. Слизистая оболочка утра-
чивает свой обычный рельеф: поверхность ee неровная, складки неравномер-
ной толщины, нередко с мелкими эрозиями. Поражение желудка может быть
ограниченным (в этом случае опухоль находят чаще всего в пилориче-
ском отделе) или т о т а л ь н ы м (опухоли охватывает стенку желудка на всем
протяжении). По мере роста опухоли cтенкa желудка иногда сморщивается,
размеры его уменьшаются, просвет суживается. Диффузный рак обычно пред-
ставлен вариантами недифференцированной карциномы - фиброзным или
перстневидным раком.
Переходные формы рака составляют примерно 10-15 % всех раковых опу-
холей желудка. Это либо экзофитные карциномы, которые приобрели на
определенном этапе развития выраженный инфильтрирующий рост, либо эн-
дофитный, но ограниченный небольшой территорией рак с тенденцией к ин-
трагастральному росту, либо, наконец, две (иногда и больше; раковые
опухоли разной клиника-анатомической формы в одном и том же же-
лудке.
В последние годы выделяют так называемый ранний рак желудка,
который имеет не более 1 см в диаметре и растет не глубже подслизистого
слоя. Диагностика раннего рака желудке стала возможна только благодаря
введению в практику прицельной гастробиопсии. Выделение этой формы
рака имеет большое практическое значение: до 100% таких больных живут
после операции более 5 лет, только 5 % из них имеет метастазы.
Раку желудка свойственны распространение за пределы самого ор-
гана и прорастание в соседние органы и ткани. Рак, расположенный на
малой кривизне с переходом на переднюю и заднюю стенки и в пилорическом
отделе, врастает в поджелудочную железу, ворота печени, воротную вену,
желчные протоки и желчный пузырь, малый сальник, корень брыжейки и ниж-
нюю полую вену. Кардиальный рак желудка переходит на пищевод, фун-
дальный - врастает в ворота селезенки, диафрагму. Тотальный рак, как и рак
большой кривизны желудка,. прорастаем в поперечную ободочную кишку,
большой сальник, который при этом сморщивается, укорачивается.
Гистологические типы рака желудка отражают структурные
и функциональные особенности опухоли.По международной гистологиче-
ской классификации рака желудка (1977) выделяют: аденокарциному,
недифференцированный, плоскоклеточныи, железисто-
плоскоклеточный (аденоканкроид) и неклассифицируемый
раки. Железистый рак может быть дифференцированным (папил-
лярная и тубулярная аденокарциномы) или малодифференцирован-
ным (муцинозная аденокарцинома, рис. 272). Недифференцированный рак
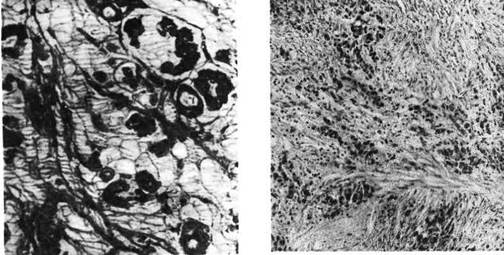
Рис. 272. Муцинозная аденокарцинома желудка.
Рис. 273. Фиброзный рак (скирр) желудка.
представлен несколькими вариантами — солидный, скиррозный (рис.
273), перстневидно-клеточный.
Кроме международной гистологической классификации, рак желудка подразделяют по ха-
рактеру строения накишечныйи диффузный типы (Лаурен). Кишечный тип рака желудка
представлен железистым эпителием, сходным с цилиндрическим эпителием кишечника со слизи-
стой секрецией. Диффузный тип рака характеризуется диффузной инфильтрацией стенки желудка
мелкими клетками, содержащими и не содержащими слизь и формирующими кое-где желе-
зистые структуры.
Отмечается зависимость между гистологическим типом рака желудка и ха-
рактером его роста, определяющим ту или иную клинико-анатомическую его
форму: для дифференцированного рака характерны экзофитные формы, а для
недифференцированного — эндофитные формы.
Метастазы весьма характерны для рака желудка. Они встречаются
в 3/4— 2/4 случаев. У l/4—l/3 больных раком желудка метастазы отсутствуют.
Из этого следует, что рак желудка длительное время может оставаться «чисто
местным процессом».
Рак желудка метастазирует различными путями, среди которых наиболь-
шее значение имеют лимфогенный, гематогенный и имплантационный (кон
тактный) пути.
Лимфогенный путь метастазирования играет основную роль в рас-
пространении опухоли и клинически наиболее важный (рис. 274).
Особое значение имеют метастазы в регионарные лимфатиче-
ские узлы, расположенные вдоль малой и большой кривизны желудка.
Они встречаются более чем в половине случаев рака желудка, появляются
первыми и в значительной мере определяют объем и характер оперативного
вмешательства.
В отдаленных лимфатических узлах метастазы появляются
как ортоградным (по току лимфы), так и ретроградным (против то-
ка лимфы) путем. К ретроградным лимфогенным метастазам, имеющим
важное диагностическое значение при раке желудка, относятся метастазы
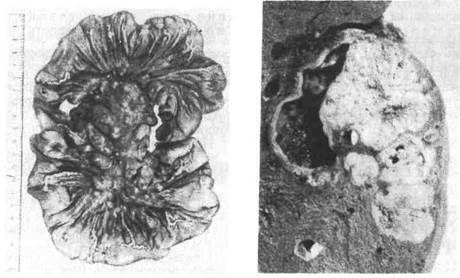
Рис. 274. Распространение рака по лимфатическим путям брюшины и брыжейки (белые
полосы). Брыжеечные лимфатические узлы увеличены, в них метастазы рака.
Рис. 275. Метастаз рака желудка в печени. Разрастание опухоли вокруг воротной вены.
в надключичные лимфатические узлы, обычно левые («в ирховские ме-
тастазы», или «вирховская железа»), в лимфатические узлы парарек-
тальной клетчатки («шницлеровские метастазы»). Классическим при-
мером лимфогенных ретроградных метастазов рака желудка является так на-
зываемый крукенбергский рак яичников. Как правило, метаста-
тическое поражение касается обоих яичников, которые резко увеличиваются,
становятся плотными, белесоватыми. Лимфогенные метастазы появляются
в легких, плевре, брюшине. Карциноматоз брюшины — частый спут-
ник рака желудка; при этом лимфогенное распространение рака по брюшине
дополняется имплантационным путем. Брюшина становится усеян-
ной различной величины опухолевыми узлами, сливающимися в конгломе-
раты, среди которых замурованы петли кишечника. Нередко при этом
в брюшной полости появляется серозно- или фибринозно-геморрагический вы-
пот (так называемый канкрозный перитонит).
Гематогенные метастазы, распространяясь по системе воротной
вены, поражают прежде всего печень (рис. 275), где они обнаруживаются
в 1/з- l/4 случаях рака желудка. Это единичные или множественные узлы раз-
личной величины, которые в ряде случаев почти полностью вытесняют ткань
печени. Такая печень с множественными метастазами рака достигает иногда
огромных размеров и массы 8—10 кг. Метастатические узлы подвергаются
некрозу и расплавлению, являясь иногда источником кровотечения в брюш-
ную полость или перитонита. Гематогенные метастазы встречаются в легких,
поджелудочной железе, костях, почках, надпочечниках. В результате гемато-
генного метастазирования рака желудка возможен милиарный карцино-
матоз легких и плевры.
Осложнения рака желудка разделяют на две группы: первые связаны
с вторичными некротическими и воспалительными измене-
ниями опухоли, вторые — с прорастанием рака желудка в соседние
органы и ткани и метастазами.
В результате вторичных некротических измененийи распада
карциномы возникают: перфорация стенки, кровотечение, пери-
туморозное (периульцерозное) воспаление вплоть до разви-
тия флегмоны желудка.
Прорастание рака желудка в ворота печени или головку поджелудоч-
ной железы со сдавлением или облитерацией желчных протоков и воротной
вены ведет к развитию желтухи, портальной гипертензии, ас-
цита. Врастание опухоли в поперечную ободочную кишку или корень бры-
жейки тонкой кишки ведет к ее сморщиванию, сопровождается кишечной
непроходимостью. При врастании кардиального рака в пищевод неред-
ко происходит сужение его просвета. При пилорическом раке, как и при язве
желудка, также возможен стеноз привратника с резким расширением
желудка и характерными клиническими проявлениями вплоть до «желудочной
тетании».
Прорастание рака в диафрагму нередко может сопровождаться об-
семенением плевры, развитием геморрагического или ф и б р и -
нозно-геморрагического плеврита. Прорыв опухоли через левый
купол диафрагмы приводит к эмпиеме плевры.
Частым осложнением рака желудка является истощение, генез которо-
го сложен и определяется интоксикацией, пептическими нарушениями и али-
ментарной недостаточностью.
БОЛЕЗНИ КИШЕЧНИКА
К патологии кишечника, имеющей наибольшее клиническое значение, от-
носятся пороки развития (мегаколон, мегасигма, дивертикулы, стенозы
и атрезии), заболевания воспалительной (энтериты, аппендицит, колиты, энте-
роколиты) и дистрофической (энтеропатии) природы, опухоли (полипы, кар-
циноид, рак толстой кишки).
Пороки развития. Своеобразным пороком развития является врожденное расширение всей
толстой кишки (мегаколон — megacolon congenitum) или только сигмовидной кишки (ме-
гасигма— megasigmoideum) с резкой гипертрофией мышечного слоя ее стенки. К врожденным
заболеваниям относятся дивертикулы кишечника — ограниченные выпячивания всей
стенки (истинные дивертикулы) или только слизистой оболочки и подслизистого слоя
через дефекты мышечного слоя (ложные дивертикулы). Дивертикулы наблюдаются во
всех отделах кишечника. Чаще встречаются дивертикулы тонкой кишки на месте пупочно-ки-
шечного хода (мекелев дивертикул) и дивертикулы сигмовидной кишки. В тех случаях,
когда в кишечнике развиваются множественные дивертикулы, говорят о дивертикулезе.
В дивертикулах, особенно толстой кишки, кишечное содержимое застаивается, образуются ка-
ловые камни, присоединяется воспаление (дивертикулит), что может вести к перфорации
стенки кишки и перитониту. Врожденные сте н о з ы и атрезии кишечника также встречают-
ся в разных отделах кишечника, но чаще в месте перехода двенадцатиперстной кишки в тощую
и конца подвздошной кишки в слепую. Стенозы и атрезии кишечника ведут к его непроходимо-
сти (см. «Болезни детского возраста»).
Воспаление кишечника может протекать преимущественно в тон-
кой (энтерит) или толстой кишке (колит) или же распространяться более
или менее равномерно по всему кишечнику (энтероколит).
ЭНТЕРИТ
При энтерите воспаление не всегда охватывает тонкую кишку на всем про-
тяжении. В связи с этим различают воспаление двенадцатиперстной кишки —
дуоденит, тощей кишки — е ю н и т и подвздошной — и л е и т. Энтерит
может быть острым и хроническим.
Дата добавления: 2015-11-26 | Просмотры: 761 | Нарушение авторских прав
|