СУХОЙ СИНДРОМ ШЕГРЕНА
Сухой синдром Шегрена — синдром недостаточности экзокринных желез. Классиче-
ская триада клинических симптомов представлена полиартритом, сухостью конъюктивы (ксе-
рофтальмия) и слизистой оболочки полости рта (ксеростомия). Полиартрит по клинико-
морфологическим проявлениям подобен ревматоидному полиартриту. Ксерофтальмия связана
с воспалением конъюнктивы, развитием сухого кератоконъюнктивита, а ксеросто-
мия — с воспалением слюнных желез — с и а л о ад ен и то м. Классическая триада сухого син-
дрома Шегрена дополнена в последнее время проявлениями функциональной недостаточности
экзокринных желез желудка, кишечника, поджелудочной железы,
бронхов в связи с развивающимся в этих органах воспалением.
Этиология и патогенез. Среди этиологических факторов наиболее вероятна роль вирусной
инфекции и генетической предрасположенное™, среди патогенетических механизмов безусловно
значение нарушений иммунологического гомеостаза, аутоиммунизации. Сухой синдром Шегрена
сочетается со многими аутоиммунными болезнями (ревматоидный артрит, струма Хашимото),
вирусными инфекциями (вирусный хронический активный гепатит).
Патологическая анатомии. В больших слюнных (околоушная, подъязычная, подчелюстная
железы), малых слюнных (слизистая оболочка полости рта), слезных железах, поджелудочной
железе, железах желудка, кишечника и бронхов развиваются однозначные изменения, но
в слюнных и слезных железах они выражены особенно ярко. Изменения заключаются в воспа-
лен и и — лимфомакрофагальной и плазмоклеточной инфильтрации стромы с проникновением
инфильтрата в железы и разрушением их эпителиальных клеток. Доказано, что разрушение же-
лез связано с эффекторными иммунными механизмами и, главным образом,
с иммунным цитолизом эпителия Т-лимфоцитами и макрофагами. Завершается про-
цесс с к л ер о з о м стромы и атрофией желез. Лимфоцитарная инфильтрация орга-
нов может быть настолько резкой, что симулируем злокачественную лимфому (см. с. 264).
В селезенке и лимфатических узлах отмечается гиперплазия лимфоидных элементов и плаз-
магических клеток.
БОЛЕЗНИ ОРГАНОВ ДЫХАНИЯ
Болезни органов дыхания отличаются многообразием клиниче-
ских проявлений и патологоанатомических изменений. Это определяется
большим числом этиологических факторов, приводящих к развитию болезней
этих органов, возрастными особенностями, своеобразием структуры легких
(рис. 245). В возникновении болезней органов дыхания важное значение
имеют вирусы и бактерии, вызывающие в бронхах и легких острые
и хронические воспалительные процессы, занимающие в патологии этих орга-
нов большое место. Значительную роль в возникновении заболеваний дыха-
тельных путей играют химические и физические агенты. Они посту-
пают в дыхательные пути и легкие вместе с загрязненным воздухом. Среди
многих заболеваний органов дыхания наибольшее значение имеют следую-
щие: острые воспалительные заболевания легких (пневмонии), острые де-
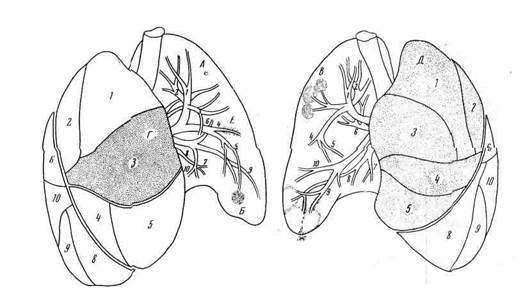
Рис. 245. Схематическое изображение структурных единиц легких (ацинус, долька, сегмент,
доля), пораженных воспалительным процессом.
Цифрами (1 — 10) обозначены сегменты легкого и сегментные бронхи (слева — правое легкое, справа —
левое легкое). А — ацинозная пневмония; Б — лобулярная пневмония; В — лобулярная сливная пневмония;
Г — сегментарная пневмония; Д —лобарная (долевая) пневмония; Е— перибронхиальная пневмония; Ж —
межуточная пневмония.
структивные процессы в легких, хронические неспецифические заболевания
легких, бронхиальная астма, ателектаз и коллапс легких, плеврит, рак
легкого.
ОСТРЫЕ ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ ЛЕГКИХ
К острым воспалительным заболеваниям легких относятся крупозная
пневмония, бронхопневмония и межуточная пневмония.
КРУПОЗНАЯ ПНЕВМОНИЯ
Крупозная пневмония — острое инфекционно-аллергическое забо-
левание, при котором поражается одна или несколько долей легкого (доле-
вая, лобарная пневмония), в альвеолах появляется фибринозный
экссудат (фибринозная, или крупозная, пневмония), а на пле-
вре — фибринозные наложения (плевропневмония). Все перечисленные
названия болезни являются синонимами и отражают одну из особенностей
заболевания.
Болеют крупозной пневмонией преимущественно взрослые, редко дети.
Этиология и патогенез. Возбудителем болезни являются пневмококки I, II,
III и IV типов. В редких случаях крупозная пневмония вызывается диплоба-
циллой Фридлендера. Острое начало крупозной пневмонии среди полного
здоровья и при отсутствии контактов с больными, как и носитель-
ство пневмококков здоровыми людьми позволяют связать ее развитие с ау-
тоинфекцией. Помимо аутоинфекции, в патогенезе крупозной пневмонии
велико значение сенсибилизации организма пневмококками и разре-
шающих факторов в виде охлаждения, травмы и др. Клиническая
картина крупозной пневмонии, стадийностъ ее течения и особенности морфо-
Рис. 246. Крупозная пневмония. Активность лизосом в стадии серого опеченения. В участках
контакта цитоплазмы нейтрофила (Н) с «растворенным» фибрином (РФ) исчезают лизо-
сомы (Лз). Они «тратятся» на растворение (разжижение) фибрина. Я — ядро лейкоцита.
х 17 000 (по Кишу).
Рис. 247. Крупозная пневмония. Серое опеченение верхней доли.
логических проявлений свидетельствуют о гиперергической реак-
ции, которая реализуется в легком и имеет характер гипер чувстви-
тельности немедленного типа.
Патологическая анатомия. По классическим представлениям, существую-
щим уже более 100 лет, крупозная пневмония в своем развитии проходит
четыре стадии: 1) прилива; 2) красного опеченения; 3) серого опеченения;
4) разрешения. Все стадии занимают 9—11 дней.
Стадия прилива продолжается сутки и характеризуется резкой гипе-
ремией и воспалительным отеком пораженной доли; в отечной жидкости на-
ходят большое число возбудителей. Отмечается повышение проницаемости
капилляров, начало диапедеза эритроцитов в просвет альвеол. Легкое не-
сколько уплотнено, резко полнокровно.
Стадия красного опеченения возникает на 2-й день болезни. На
фоне полнокровия и микробного отека усиливается диапедез эритроцитов
с накоплением их в просвете альвеол. К ним примешиваются нейтрофилы;
между клетками выпадают нити фибрина. Большое число пневмококков обна-
руживается в экссудате альвеол, где отмечается фагоцитоз их нейтрофилами.
Лимфатические сосуды, расположенные в межуточной ткани легкого, расши-
рены, переполнены лимфой. Ткань легкого становится темно-красной, при-
обретает плотность печени — отсюда красное опеченение легкого.
Регионарные в отношении пораженной доли легкого лимфатические узлы
увеличены, полнокровны.
Стадия серого опеченения возникает на 4 —6-й день болезни.
В просвете альвеол накапливаются фибрин и нейтрофилы, которые вместе
с макрофагами фагоцитируют распадающиеся пневмококки. Можно видеть,
как нити фибрина через межальвеолярные поры проникают из одной аль-
веолы в другую. Число эритроцитов, подвергающихся гемолизу, уменьшает-
ся, снижается и интенсивность гиперемии. Электронно-микроскопическое ис-
следование (рис. 246) показывает, что в участке контакта нейтрофила
с фибрином повышается активность лизосом, фибрин растворяется, а число
лизосом в лейкоците уменьшается. Так проявляется фибринолитическое воз-
действие нейтрофилов на выпавший фибрин, которое начинается в стадии серо-
го опеченения и в дальнейшем усиливается.
Доля легкого в стадии серого опеченения увеличена, плотная, тяжелая, на
плевре видны значительные фибринозные наложения. На разрезе легкое серой
окраски (рис. 247), с зернистой поверхности стекает мутная жидкость. Лимфа-
тические сосуды межуточной ткани легкого переполнены распадающимися
нейтрофилами, между которыми видны нити фибрина. Лимфатические узлы
корня легкого увеличены, бело-розовые; при гистологическом их исследова-
нии находят картину острого воспаления.
Стадия разрешения наступает на 9—11-й день болезни. Фибри-
нозный экссудат под влиянием протеолитических ферментов, нейтрофилов
и макрофагов подвергается расплавлению и рассасыванию. Происходит очи-
щение легкого от фибрина и пневмококков: экссудат элиминируется по лим-
фатическим дренажам легкого и с мокротой.
Фибринозные наложения на плевре рассасываются. Стадия разреше-
ния растягивается иногда на несколько дней после клинически безлихорадоч-
ного течения болезни.
В приведенную классическую схему течения крупозной пневмонии внесены
поправки (В. Д. Цинзерлинг, Лешке). Иногда серое опеченение предшествует
красному опеченению легкого. Считают (В. Д. Цинзерлинг), что при крупоз-
ной пневмонии сначала появляется очаг серозного воспаления с размножаю-
щимися в нем пневмококками (микробный отек). По мере распространения
воспаления в центре очага возникает фибринозно-лейкоцигарная реакция,
причем лейкоциты усиленно фагоцитируют пневмококки, которые исчезают
из центральной части очага. Опеченение у большинства больных бывает
серым, только у ослабленных больных оно становится красным и растяги-
вается на длительный срок.
По-видимому, возможны два крайних варианта течения крупозной пневмо-
нии. Один из них с преобладанием диапедеза эритроцитов, что соответствует
красному опеченению, которое непосредственно переходит в разрешение. При
втором варианте диапедез эритроцитов отступает на второй план, домини-
рует эмиграция нейтрофилов, что соответствует картине серого опеченения, ко-
торая может развиться без предшествующей стадии красного опеченения.
В некоторых случаях очаг пневмонии занимает центральную часть доли лег-
кого (центральная пневмония). Иногда очаг воспаления появляется
то в одной, то в другой доле, т. е. процесс принимает мигрирующий
характер.
К общим явлениям при крупозной пневмонии относятся дистрофи-
ческие изменения органов, полнокровие их, гиперплазия селезенки и костного
мозга, полнокровие и отек головного мозга. В шейных симпатических ган-
глиях наблюдаются резкая гиперемия, лейкоцитарная инфильтрация вокруг со-
судов и дистрофические изменения ганглиозных клеток (А. И. Абрикосов).
Осложнения крупозной пневмонии разделяют на легочные и внелегочные.
Легочные осложнения развиваются в связи с нарушением фибри-
нолитической-функции-нейтрофилов. При недостаточности этой функции массы
фибрина в альвеолах подвергаются организации, т. е. прорастают грануля
ционной тканью, которая, созревая, превращается в зрелую волокнистую со-
Рис. 248. Острый полипозно-язвенный -
эндокардит створок правого венозного
отверстия.
единительную ткань. Этот про-
цесс организации называется
карнификацией (от лат.
сагпо — мясо). Легкое превра-
щается в безвоздушную плот-
ную мясистую ткань.
При чрезмерной активности
нейтрофилов возможно разви-
тие абсцесса и гангрены
легкого. Присоединение гноя
к фибринозному плевриту ведет
к эмпиеме плевры.
Внелегочные ослож-
нения, наблюдаются при ге-
нерализации инфекции. При
лимфогенной генерализации
возникают гнойные медиасти-
нит и перикардит, при гема-
тогенной — перитонит, метастатические гнойники в головном мозге, гной-
ный менингит, острый язвенный или полипозно-язвенный эндокардит,
чаще правого сердца (рис. 248), гнойный артрит и т. д.
Плевропневмония, вызванная палочкой Ф р и д л е н д е р а, имеет неко-
торые особенности. Обычно она поражает часть доли, чаще верхней доли лег-
кого. Экссудат состоит из распадающихся нейтрофилов с примесью нитей
фибрина, а также слизи и имеет вид тягучей слизистой массы. Нередко
в участках воспаления появляются очаги некроза, на их месте образуют-
ся гнойники.
Современные методы лечения крупозной пневмонии резко изменили ее
клиническую и морфологическую картину, что позволяет говорить об индуци-
рованном патоморфозе этой болезни. Под влиянием антибиотиков, хи-
миопрепаратов крупозная пневмония принимает абортивное течение. Умень-
шается число случаев как легочных, так и внелегочных осложнений.
Смерть при крупозной пневмонии наступает от недостаточности сердца
(особенно часто в пожилом возрасте, а также при хроническом алкоголизме)
или от осложнений (абсцесс мозга, менингит и т. д.).
БРОНХОПНЕВМОНИЯ (ОЧАГОВАЯ ПНЕВМОНИЯ)
Бронхопневмонией называют воспаление легких, развивающееся
в связи с бронхитом или бронхиолитом и имеющее очаговый характер
(очаговая пневмония). В зависимости от размера очагов различают
милиарную (альвеолит), ацинозную, дольковую, сливную дольковую, сег-
ментарную и полисегментарную очаговые пневмонии (см. рис. 245).
Этиология. Болезнь имеет различную этиологию. Ее могут вызывать раз-
личные микробные агенты — пневмококки, палочка Фридлендера, ста-
филококк, стрептококки, кишечная палочка и палочка инфлюэнцы, вирусы,
грибы и др. В зависимости от характера возбудителя имеются особенности
как клинической, так и морфологической картины пневмонии.
Бронхопневмония развивается при воздействии химических и физи-
ческих факторов, что позволяет выделять уремическую, липид-
н у ю. пылевую, радиационную очаговые пневмонии.
Патогенез. Развитие бронхопневмонии связано с острым бронхитом или
бронхиолитом, причем воспаление может распространяться на легочную
ткань интрабронхиально (нисходящим путем, обычно при катараль-
ном бронхите или бронхиолите) или перибронхиально (обычно при де-
структивном бронхите или бронхиолите). В редких случаях бронхопневмония
возникает гематогенным путем, что встречается при генерализации
инфекции. В развитии очаговой пневмонии большое значение имеют ау-
тоинфекции и аспирации (аспирационная пневмония),
застойные явления в легком (гипостатическая пневмо-
ния), аспирации и нейрорефлекторные расстройства
(послеоперационная пневмония)..
Бронхопневмония в большинстве случаев,не является самостоятельным за-
болеванием, а развивается вторично (вторичная пневмония) при том
или ином заболевании в связи с ослаблением защитных реакций организма.
Однако в детском возрасте и у пожилых людей очаговую пневмонию рассма-
тривают как самостоятельное заболевание.
Патологическая анатомия. Несмотря на определенные различия в зависи-
мости от вызывающей ее причины, морфологические изменения при бронхо-
пневмонии имеют ряд общих черт. При очаговой пневмонии любой этиоло-
гии имеется острый бронхит или бронхиолит. Он представлен
обычно различными формами катара (серозный, слизистый, гнойный, сме-
шанный). При этом слизистая оболочка становится полнокровной и набух-
шей, продукция слизи железами и бокаловидными клетками резко усиливает-
ся; покровный призматический эпителий слизистой оболочки слущивается,
что ведет к повреждению мукоцилиарного механизма очищения бронхиально-
го дерева. Стенки бронхов и бронхиол утолщаются за счет отека и клеточной
инфильтрации. Причем в дистальных отделах бронхов воспалительным про-
цессом поражаются чаще все слои стенки (панбронхит и панброн-
х и о л и т), а в проксимальном — слизистая оболочка и мышечные слои (э н-
домезобронхит), реже наружный. Отек и клеточная инфильтрация
стенки бронха нарушают дренажную функцию бронхов, что спо-
собствует аспирации инфицированной слизи в дистальные отделы бронхиаль-
ного дерева. При кашлевых толчках могут появляться преходящие расшире-
ния просвета бронхов — транзиторные бронхоэктазы.
Очаги воспаления при бронхопневмонии обычно возникают в задних и зад-
ненижних сегментах легких — II, VI, VIII, IX, X. Они разных размеров,
плотные, на разрезе серо-красные. В альвеолах наблюдается скопление сероз-
ного экссудата с примесью слизи, много нейтрофилов, макрофагов, эритроци-
тов, слущенного альвеолярного эпителия; иногда определяется небольшое ко-
личество фибрина. Экссудат распределяется неравномерно: в одних альвеолах
его много, в других — мало. Межальвеолярные перегородки пронизаны кле-
точным инфильтратом (рис. 249).
Бронхопневмония имеет некоторые особенности в разные воз-
растные периоды. Так, у новорожденных при пневмонии на поверхно-
сти альвеол нередко образуются так называемые гиалиновые мем-
браны, состоящие из уплотненного фибрина (см. с. 548). У ослабленных
детей до 1 — 2 лет очаги воспаления локализуются преимущественно в задних,
прилежащих к позвоночнику и не полностью расправленных после рождения
отделах легких (II, VI и X сегменты). Такая пневмония называется пара-
вертебральной (рис. 250). Благодаря хорошей сократительной способно-
сти легких и дренажной функции бронхов, богатству легких лимфатическими
сосудами очаги пневмонии у детей сравнительно легко рассасываются. На-
против, у людей старше 50 лет в связи с возрастной редукцией лимфатической
системы рассасывание фокусов воспаления происходит медленно.
Рис. 249. Микроскопическая картина очаговой пневмонии.
Рис. 250. Очаговая (паравертебральная) пневмония (гистотопографический срез).
Бронхопневмония имеет морфологические особенности в зави-
симости от в и д а вызывающего ее инфекционного агента. Наиболь-
шее клиническое значение имеют стафилококковая, стрептококковая, пневмо-
кокковая, вирусная и грибковая очаговые пневмонии.
Стафилококковая очаговая пневмония обычно вызывается золо-
тистым стафилококком, часто ее обнаруживают после перенесенной вирусной
инфекции. Она отличается тяжелым течением. Воспаление локализуется обыч-
но в IX и X сегментах легкого, где находят отдельные и сливающиеся аци-
нозные, а также лобулярные серые очаги с некрозом и нагноением в
центре. В очагах воспаления определяется большое число стафилококков. По-
сле опорожнения гноя через бронхи образуются мелкие и более крупные по-
лости, что является существенным признаком стафилококковой пневмонии.
В окружности очагов некроза развивается серозно-геморрагическое воспале-
ние. Различают острейшую, острую и подострую формы стафилококковой
пневмонии.
Стрептококковая очаговая пневмония вызывается гемолитическим
стрептококком, нередко в сочетании с вирусом, протекает остро. Легкие уве-
личены, поверхность разреза гладкая, с поверхности стекает кровянистая жид-
кость. В бронхах разного калибра преобладает лейкоцитарная инфильтрация
стенок, иногда с развитием некроза, образованием абсцессов и бронхоэктазов.
В легочных и плевральных лимфатических сосудах наблюдается картина
лимфангита.
Пневмококковая очаговая пневмония характеризуется образованием
очагов, тесно связанных с бронхиолами, инфильтрированными нейтрофилами
с примесью фибрина. По периферии очагов пневмонии располагается зона
отека, где обнаруживают микробы. Легкое на разрезе пестрого вида.
Грибковая очаговая пневмония (пневмомикоз) может вызываться раз-
ными грибами, но чаще всего дрожжеподобными грибами типа Candida.
Грибы могут находиться в легких как сапрофиты, могут осложнять пневмо-
нии любой этиологии и, наконец, в редких случаях бывают непосредственной
причиной пневмонии. Обычно это наблюдается у маленьких детей или у по-
жилых людей, истощенных какими-либо другими болезнями. В легких встре-
чаются воспалительные очаги разных размеров (лобулярные, сливные), плот-
новатые, на разрезе серовато-розовой окраски. В центре очагов определяется
распад, в котором обнаруживаются нити гриба и органы его плодоношения.
Вирусная пневмония вызывается РНК-содержащими вирусами подтипа
Robiviria и ДНК-содержащими вирусами подтипа Deoxyviria. Вирусы вне-
дряются в эпителий дыхательных путей. РНК-содержащие вирусы образуют
колонии в цитоплазме клеток в виде базофильных включений, оказывают ци-
топатическое действие, клетки слущиваются и пролиферируют, образуют кле-
точные скопления и гигантские клетки. ДНК-содержащие вирусы внедряются
в ядра, клетки слущиваются, но не регенерируют. Обнаружение в мазках,
взятых со слизистой оболочки, спущенных клеток с внутриклеточными вклю-
чениями имеет большое диагностическое значение.
Вирусные пневмонии редко существуют в чистом виде, поскольку при них
нарушается эпителиальный барьер, что способствует развитию вторичной
бактериальной инфекции. Вирусные пневмонии наблюдаются при гриппе, па-
рагриппе, аденовирусной инфекции, цитомегалии, ветряной оспе, кори (см. со-
ответствующие главы).
Осложнения очаговых пневмоний в значительной степени зависят от
особенностей их этиологии, возраста и общего состояния больного.
Фокусы пневмонии могут подвергаться карнификации или нагное-
нию с образованием абсцессов; если очаг расположен под плев-
рой, возможен плеврит.
Причиной смерти больных могут быть нагноение в легком, гнойный пле-
врит. Особенно опасна для жизни очаговая пневмония в раннем детском
и старческом возрасте.
Дата добавления: 2015-11-26 | Просмотры: 617 | Нарушение авторских прав
|