СПОРАДИЧЕСКИЙ СЫПНОЙ ТИФ
Спорадический сыпной тиф (болезнь Брилла — Цинссера) — разновидность сыпно-
го тифа, этиологически тождественная эпидемическому сыпному тифу. Он встречается среди на-
селения, в прошлом болевшего эпидемическим сыпным тифом, и рассматривается как его по-
вторный рецидив. Спорадический сыпной тиф отличается появлением одиночных случаев
заболевания, преимущественно у людей старше 45 лет, доброкачественным течением, отсут-
ствием вшивости и высоким титром антител со специфическим антигеном риккетсий Провацека.
Клинические проявления и характер морфологических изменений аналогичны таковым при эпи-
демическом сыпном тифе, но выражены в более слабой степени. Летальность не превышает
0,8%.
Появление случаев спорадического сыпного тифа свидетельствует о существовании у людей,
перенесших эпидемический сыпной тиф, резервуара риккетсий Провацека и возможности реци-
дивирования у них заболевания через много лет (П. Ф. Здродовский). При наличии завшивленно-
сти в окружении больного спорадическим сыпным тифом возможна вспышка эпидемического
сыпного тифа.
КУ-ЛИХОРАДКА
К у-лихорадка — пневмориккетсиоз. Отличается высокой контагиоз-
ностью, острым лихорадочным течением и развитием пневмонии. Встречается
во многих странах, в том числе и на территории СССР.
Этиология и патогенез. Ку-лихорадка вызывается риккетсией Бернета. Че-
ловек заражается алиментарным путем при употреблении молока больных
животных или соприкасаясь с их инфицированными выделениями.
Морфологическая картина. Изменения при Ку-риккетсиозе изучены
главным образом в эксперименте. При заражении морских свинок наблюдает-
ся поражение сосудистой системы в виде пролиферативных васкулитов.
В лимфатических узлах и селезенке — явления гиперплазии лимфоидных эле-
ментов с образованием узелков из эпителиоидных и гигантских многоядерных
клеток. У мышей при внутриносовом заражении риккетсиями Бернета разви-
вается очаговая пневмония с инфильтрацией интерстициальной ткани нейтро-
филами и моноцитами. У человека в острых случаях развивается очаговая
пневмония, которая очень редко может принять длительное, затяжное течение
и привести к летальному исходу (П. П. Очкур). На вскрытии умерших нахо-
дят очаговую пневмонию с явлениями карнификации, васкулиты и гиперпла-
зию лимфатических узлов с образованием в них многочисленных эпителиоид-
но-и плазмоклеточных узелков.
БОЛЕЗНИ, ВЫЗЫВАЕМЫЕ БАКТЕРИЯМИ
Болезни, вызываемые бактериями, чрезвычайно разно-
образны, что определяется особенностью возбудителя, способом заражения,
аффинностью клеток и тканей в отношении инфекта, характером реакции ма-
кроорганизма на инфект и т. д. Описываемые ниже заболевания являются ил-
люстрацией разнообразия бактериальных инфекций.
БРЮШНОЙ ТИФ
Брюшной тиф — острое инфекционное заболевание, классическая ки-
шечная инфекция, типичный антропоноз.
Этиология и патогенез. Брюшной тиф вызывается брюшнотифозной палоч-
кой (Эберт, 1880; Таффки, 1884), или Salmonella typhi. Источником заражения
является больной человек или бациллоноситель, в выделениях которого (кал.
моча, пот) содержатся микробы. Заражение происходит при попадании возбу-
дителя через рот в пищеварительный тракт. Инкубационный период продол-
жается 10—14 дней. В нижнем отделе тонкой кишки бактерии размножаются,
выделяют эндотоксины. Из кишки по лимфатическим путям они поступают
в групповые лимфатические фолликулы (так называемые пейеровы бляшки)
и солитарные фолликулы, а затем в регионарные лимфатические узлы. Пре-
одолев лимфатический барьер, возбудитель поступает в кровь. Развивается
бактериемия, особенно отчетливо выраженная в течение 1-й недели болез-
ни, когда брюшнотифозную палочку можно выделить из крови (гемокульту-
ра). С бактериемией связаны генерализация инфекта и становление иммуните-
та. Начиная со 2-й недели с помощью реакции агглютинации (реакция
Видаля) в крови определяются антитела. С бактериемией связана и элимина-
ция возбудителя, который со 2-й недели болезни выделяется с потом, моло-
ком (у лактирующих женщин), мочой, калом, желчью. В этот период больной
особенно заразен. В желчных путях (желчи) бактерии брюшного тифа находят
наиболее благоприятные условия существования и усиленно размножаются
(бактериохолия). Выделяясь с желчью в просвет тонкой кишки, бактерии
вызывают гиперергическую реакцию в сенсибилизированных при первой
встрече (заражение) и генерализации инфекта (бактериемия) групповых лим-
фатических и солитарных фолликулах. Эта реакция завершается некрозом
лимфатического аппарата кишки.
При экспериментальном брюшном тифе (сальмонеллезе) прослежен путь проникновения
возбудителя в стенку кишки. Доказаны цитолитический эффект сальмонелл в отношении микро-
ворсинок кишечного эпителия, интерцеллюлярный путь миграции в слизистой оболочке, устано-
влен характер контакта возбудителя с лимфоидными элементами кишки, тип сосудистой и кле-
точной (фагоцитоз) реакции.
Патологическая анатомия. Изменения при брюшном тифе делят на
местные и общие.
Местные изменения возникают в слизистой оболочке и лимфатиче-
ском аппарате — групповых лимфатических и солитарных фолликулах кишеч-
ника. В тех случаях, когда они преобладают в тонкой кишке, говорят об
илеотифе, в толстой кишке — о колотифе, в тонкой и толстой кишках —
об илеоколотифе. Однако наиболее характерные изменения развиваются
в пейеровых бляшках подвздошной кишки (илеотиф). Эти изменения про-
ходят пять стадий (периодов): мозговидного набухания, некроза,
образования язв, чистых язв и заживления. Каждая стадия занимает примерно
неделю болезни.
Первая стадия характеризуется мозговидным набуханием
групповых фолликулов, которые увеличиваются, выступают над поверх-
ностью слизистой оболочки, на их поверхности образуются борозды и изви-
лины, что напоминает поверхность мозга (рис. 328). На разрезе они серо-
красные, сочные. В основе мозговидного набухания лежит пролиферация
моноцитов гистиоцитов и ретикулярных клеток, которые вытесняют лимфо-
циты. Эти клетки выходят за пределы групповых фолликулов и слизистой
оболочки, проникают в мышечный слой и достигают иногда серозного покро-
ва. Многие из пролиферирующих клеток, особенно моноциты, превращают-
ся в макрофаги (большие клетки со светлой цитоплазмой), фагоцитирующие
брюшнотифозные палочки. Такие макрофаги называют брюшноти-
фозными клетками. Брюшнотифозные клетки образуют скопления, или
брюшнотифозные гранулемы (рис. 329).
Аналогичные изменения развиваются в солитарных фолликулах. Мозго-
видное набухание групповых и солитарных фолликулов сочетается с явления-
ми катарального энтерита.
Рис. 328. Брюшной тиф.
а — мозговидное набухание групповых фолликулов (так называемых пейеровых бляшек); б— некроз группо-
вых фолликулов; в — чистые язвы.
Во второй стадии находят некроз групповых фолликулов, в основе
которого лежит некроз брюшнотифозных гранулем. Некроз на-
чинается в поверхностных слоях групповых фолликулов и постепенно углу-
бляется, достигая иногда мышечного слоя и даже брюшины. Вокруг некроти-
ческих масс возникает демаркационное воспаление. Омертвевшая ткань
бляшки имбибируется желчью и приобретает зеленоватую окраску. Такие же
изменения наблюдаются и в солитарных фолликулах. В интрамуральных не-
рвных ганглиях отмечаются дистрофические изменения нервных клеток
и волокон.
Третья стадия характеризуется образованием язв в результате
секвестрации и отторжения некротических масс. Раньше всего язвы появляют-
ся в нижнем отрезке подвздошной кишки, затем в вышележащих отделах.
С отторжением некротических масс связана опасность внутрикишечных кро-
вотечений в этот период болезни; возможна и перфорация стенки кишки.
Четвертая стадия-
стадия чистых язв, ко-
торые имеют характерный вид:
расположены по длиннику киш-
ки, края ровные, слегка закру-
гленные, дно образовано мы-
шечным слоем, реже серозной
оболочкой. В этой стадии ве-
лика опасность перфорации
стенки кишки.
В пятой стадии проис-
ходит заживление язв и
Рис. 329. Брюшной тиф. Гранулема
из крупных макрофагальных (брюшно-
тифозных) клеток при мозговидном
набухании групповых фолликулов.
на их месте возникают нежные рубчики. Ткань бляшки частично или пол-
ностью восстанавливается и становится лишь слегка пигментированной.
Разграничение местных (кишечных) изменений при брюшном тифе на ста-
дии условно, так как нередко можно видеть одновременно сочетание измене-
ний, характерных для двух — трех стадий. Чем проксимальнее расположены
изменения, тем они «моложе», чем дистальнее, ближе к илеоцекальному углу,
тем «старее». Таким образом, судить на основании патологоанатомических
данных о стадии брюшного тифа следует по наиболее «старым» изменениям,
наблюдаемым в нижнем отделе подвздошной кишки.
В лимфатических узлах брыжейки, особенно илеоцекального угла,
отмечаются изменения, развивающиеся в той же последовательности, что и
в лимфатическом аппарате кишки. Сначала они увеличиваются за счет полно-
кровия, пролиферации моноцитарных фагоцитов и ретикулярных клеток, вы-
тесняющих лимфоциты. Затем появляются брюшнотифозные гранулемы, про-
исходит их некроз, организация и петрификация некротических масс.
Общие изменения при брюшном тифе имеют как типичные только
для него признаки, так и характерные для любого инфекционного заболева-
ния. К первым относятся сыпь, образование брюшнотифозных гранулем
в разных органах, ко вторым — гиперпластические процессы в органах
лимфатической системы и дистрофические изменения в паренхиматозных
органах.
Брюшнотифозная сыпь появляется на 7 — 11-й день болезни на ко-
же туловища, прежде всего на животе. Она имеет розеоло-папулезный харак-
тер, слегка возвышается над поверхностью кожи и исчезает при давлении. Ги-
стологически главным образом в сосочковом слое кожи находят гиперемию
сосудов, лимфоидные воспалительные инфильтраты; эпидермис разрыхлен,
с явлениями гиперкератоза (в экзантеме можно обнаружить брюшнотифозные
палочки). Пролиферация моноцитов и гистиоцитов с пре-
вращением ихв макрофаги и образованием брюшноти-
фозных гранулем выражена в селезенке, лимфатических узлах, костном
мозге, легких, желчном пузыре, почках.
Иногда характерные кишечные изменения при брюшном тифе уступают внекишечным гра-
нулематозным изменениям, причем из внекишечных очагов поражения высеваются брюшноти-
фозные палочки. Если эти специфические для брюшного тифа изменения доминируют в легких
и развивается своеобразная брюшнотифозная пневмония, говорят о пневмотифе (Ю. М. Ла-
зовский), если они обнаруживаются в желчных путях при относительно интактном кишечни-
ке,-о холанготифе (А. И. Абрикосов).
Селезенка при брюшном тифе, как правило, увеличена в 3 — 4 раза,
капсула напряжена, ткань темно-красного цвета, дает обильный соскоб
пульпы. Отмечаются гиперплазия красной пульпы, пролиферация моноци-
тарных элементов и ретикулярных клеток с образованием брюшнотифозных
гранулем. В миокарде, печени, п о ч к а х находят дистрофические изме-
нения. В ряде случаев развивается холецистит.
Среди кишечных осложнений наиболее часты и опасны внутикишечное
кровотечение и прободение язвы. Кровотечение возникает обычно на 3-й
неделе и может быть смертельным. Прободение язвы обнаруживается
чаще на 4-й неделе болезни. В таких случаях находят проникновение брюшно-
тифозных гранулем в глубокие отделы мышечного слоя кишки и некроз до-
стигает брюшины. Прободение язвы ведет к перитониту. Причиной его
могут быть также некротические изменения (некроз брюшнотифозных грану-
лем) брыжеечных лимфатических узлов и надрыв капсулы селезенки (при
расположении некротизирующихся брюшнотифозных гранулем под
капсулой).
Среди внекишечных осложнений наибольшее значение имеют:
пневмония, гнойный перихондрит гортани, восковидные некрозы прямых
мышц живота, остеомиелит, внутримышечные абсцессы.
Пневмония обычно вызывается пневмококком, стафилококком (брюш-
нотифозная пневмония наблюдается редко). Это очаговая пневмония с пора-
жением нижних долей. Гнойный перихондрит гортани с разви-
тием пролежней у входа в пищевод возникает у ослабленных больных.
Восковидный некроз прямых мышц живота — довольно частая наход-
ка. Гнойный остеомиелит и внутримышечные абсцессы —
поздние осложнения брюшного тифа.
Брюшнотифозный сепсис встречается редко, при этом местные
(кишечные) изменения могут отсутствовать (typhus sine typho).
Смерть больных брюшным тифом наступает обычно от осложнений (вну-
трикишечное кровотечение, перитонит, пневмония, сепсис),инф.-токс. шок
САЛЬМОНЕЛЛЕЗЫ
Сальмонеллезы — кишечные инфекции, вызываемые сальмонеллами;
относятся к антропозоонозам и встречаются как у человека, так и у многих
животных.
Этиология и патогенез. Среди сальмонелл наибольшее значение в патоло-
гии человека имеют Salmonella typhimurium, Salmonella enteritidis (Gartneri)
и Salmonella cholerae suis. Патогенез в значительной мере определяется особен-
ностями возбудителя, количеством эндотоксина, освобождающегося при рас-
паде сальмонелл в кишечнике. Инфекция передается пищевым путем. В одних
случаях развиваются острый гастроэнтерит, резкие сосудистые расстройства,
коллапс; в других — сальмонеллез подобен брюшному тифу. Сальмонеллез мо-
жет присоединиться к другим инфекциям (дизентерия, возвратный тиф) и утя-
желять их течение.
Патологическая анатомия. Различают три формы сальмонеллеза: инте-
стинальную (токсическую), септическую и брюшнотифозную.
Интестинальная форма развивается обычно при пищевом отра-
влении. Для нее характерна картина острейшего гастроэнтерита,
приводящего к резкому обезвоживанию организама. Заболевание сходно с хо-
лерой, поэтому его называют «домашней холерой» (cholera nostras).
Септическая форма отличается от интестинальной тем, что при не-
значительно выраженных изменениях в тонкой кишке (гиперемия, отек, гипер-
плазия лимфатического аппарата) имеется гематогенная генерализа-
ция возбудителя с образованием во многих органах (легких, головном
мозге) метастатических гнойников.
Брюшнотифозная форма (паратифы А и В по старой терминоло-
гии) напоминает брюшной тиф и вызывается Salmonella paratyphi А и Salmo-
nella Schottmulleri. В кишечнике, лимфатических узлах, селезенке появляются
изменения, сходные с наблюдающимися при брюшном тифе, но более слабо
выражены. Поэтому кишечные осложнения (кровотечение, прободение язвы)
встречаются редко.
Осложнения при сальмонеллезах обычно имеют характер гнойного воспа-
ления.
ДИЗЕНТЕРИЯ
Дизентерия (от греч. dys — расстройство и enteron — кишечник) пред-
ставляет собой острое инфекционное заболевание с преимущественным пора-
жением толстой кишки.
Рис. 330. Дизентерия. Шигелла (Бак) в эпителиаль-
ной клетке кишки; клетка в состоянии глубокой дистро-
фии; расширение и вакуолизация канальцев эндоплаз-
матической сети (ЭС), деструкция митохондрий (М)
и микроворсинок (Mв, х 8000 (по Такеуши и др.).
Этиология и патогенез. Вызывается груп-
пой родственных бактерий — шиглл (по
имени описавшего их К. Шига в 1898 г., хотя
еще в 1891 г. они были открыты А. В. Гри-
горьевым). Путь заражения энтеральный.
Бактерии попадают в организм с пищей или
водой и находят наиболее благоприятные
условия для своего развития в толстой киш-
ке. Доказано, что местом жизнедеятельности
и размножения шигелл является эпителий
слизистой оболочки толстой кишки (рис. 330),
где они недоступны для лейкоцитов, анти-
тел, антибиотиков. Цитопатическим дей-
ствием шигелл на клетки эпителия объясняет-
ся деструкция и десквамация последних, развитие десквамативного катара тол-
стой кишки в начальной стадии болезни. С высвобождением энтеротоксина
при гибели эпителия осуществляется вазонейропаралитическое его действие
(паралич кровеносных сосудов, повреждение интрамуральных нервных ган-
глиев кишки). Деструкция эпителия слизистой оболочки и паралич крове-
носных сосудов кишки, с которым связано усиление экссудации, определяют
смену катара фибринозным воспалением и развитием язв при отторжении фи-
бринозных пленок и некротических масс слизистой оболочки. Таким образом,
характер морфологических изменений толстой кишки при дизентерии в значи-
тельной мере объясняется как внутриэпителиальным обитанием шигелл, так
и вазонейропаралитическим действием их токсина. Определенное значение
имеет и возраст больного.
Патологическая анатомия. При дизентерии наблюдаются изменения мест-
ного и общего характера.
Рис. 331. Дизентерия. Ката-
ральный колит (по М. В. Вой-
но-Ясенецкому).
а — десквамация покровного эпи-
телия слизистой оболочки, кле-
точная инфильтрация стромы;
6 - возбудители дизентерии
Флекснера в эпителии слизистой
оболочки: в — люминесценция
возбудителей дизентерии после
обработки срезов специфической
сывороткой.
Рис. 332. Дифтеритический
(а) и язвенный (б) колит
при дизентерии.
Местные изменения развиваются в слизистой оболочке толстой
кишки, главным образом в прямой и сигмовидной. Степень этих изменений
по направлению к слепой кишке убывает. Возникает колит, в развитии кото-
рого различают четыре стадии: катарального.колита, фибринозного ко-
лита, образования язв (язвенного колита) и заживления язв.
Стадия катарального колиту характеризуется гиперемией и на-
буханием слизистой оболочки кишки, в которой встречаются поверхностные
участки некроза и кровоизлияния. Просвет кишки в связи со спазмом мышеч-
ного слоя сужен. Микроскопически обнаруживаются слущивание эпителия,
в цитоплазме которого находят шигеллы (рис. 331), гиперемию, отек, кро-
воизлияния и очаги некроза слизистой оболочки, лейкоцитарные инфильтраты
в строме. Продолжительность этой стадии 2 — 3 дня.
В стадию фибринозного колита (крупозного, но чаще дифтери-
тического), которая сменяет катар слизистой оболочки, на вершине ее складок
и между складками появляется фибринозная пленка коричнево-зеленого цвета
(рис. 332). Стенка кишки утолщена, просвет резко сужен. При гистологиче-
ском исследовании виден проникающий на различную глубину некроз слизи-
стой оболочки, некротические массы процизаны нитями фибрина. Слизистая
оболочка по периферии некротических очагов, как и подслизистый слой, отеч-
ны, инфильтрированы лейкоцитами, с фокусами геморрагии. В нервных при-
борах кишки - подслизистом (так называемом мейсснеровом) и межмышеч-
ном (так называемом аурбаховом) сплетениях - обнаруживаются дистрофиче-
ские и некротические изменения (вакуолизация, кариолиз нервных клеток,
распад нервных волокон с размножением леммоцитов). Продолжительность
второй стадии 5—10 дней.
Стадия образования язв, т. е., язвенного колита (см. рис.
332), появляется на 10-12-й день болезни. Язвы возникают, прежде всего
в прямой и сигмовидной кишках в связи с отторжением фибринозных пленок
и некротических масс, имеют неправильные очертания и разную глубину.
С образованием язв связана возможность кровотечения и перфорации стенки
кишки.
Стадия заживления язв характеризуется процессами регенерации
и продолжается в течение 3 —4-й недели болезни. Дефекты слизистой оболоч-
ки заполняются грануляционной тканью, которая созревает. В краях язв на-
чинает пролиферировать эпителий, который со временем полностью покры-
вает бывшие ранее дефекты. Скорость и полнота регенерации зависят от
глубины и распространенности язвенных изменений. При незначительных де-
фектах регенерация может быть полной; при глубокой и распространенной
деструкции слизистой оболочки образуются рубцы, приводящие к сужению
просвета кишки.
Классическая схема стадийных изменений слизистой оболочки толстой
кишки в ряде случаев нарушается. Иногда изменения могут ограничиваться
только стадией катарального колита — к а та р а л ь н а я дизентерия
(абортивная форма). У детей на фоне катарального воспаления слизистой
оболочки могут возникать резкие изменения лимфатического аппарата кишки.
Происходит гиперплазия клеток солитарных фолликулов, они увеличиваются
в размерах и выступают над поверхностью слизистой оболочки (фоллику-
лярный колит). В дальнейшем центральные участки фолликулов могут
подвергнуться некрозу и гнойному расплавлению, на поверхности фолликулов
появляются язвочки (фолликулярно-язвенный колит).
При дифтеритическом воспалении некротические изменения могут прогрес-
сировать; при присоединении анаэробной инфекции в таких случаях дизенте-
рии развивается гангрена стенки кишки (гангренозныйколитпри ди-
зентерии). Гангренозные формы дизентерии являются, видимо, проявле-
нием гиперчувствительности. Об этом предположении свидетельствует фибри-
ноидный некроз артерий стенки кишки.
При дизентерийном язвенном колите возможно вялое течение репара-
тивных процессов. Язвы плохо заживают, появляются псевдополипы слизи-
стой оболочки. В таких случаях говорят о хронической дизентерии,
хотя ряд исследователей понятие хронической дизентерии отвергают, считая
такой колит постдизентерийным. Однако у таких больных из краев язв удает-
ся высевать дизентерийные бактерии и обнаружить положительную реакцию
агглютинации с дизентерийным антигеном.
В регионарных лимфатических узлах при дизентерии возникает воспаление
(лимфаденит) с явлениями миелоидной метаплазии.
Общие изменения не имеют каких-либо характерных черт. В селе-
зенке происходит гиперплазия лимфоидных клеток, она увеличивается, но
незначительно. В сердце, как и в печени, часто наблюдается жировая
дистрофия; в печени, кроме того, возможны мелкоочаговые некрозы.
В почках нередко наблюдается некроз эпителия канальцев. При дизен-
терии часто возникают нарушения минерального обмена, что
ведет к появлению известковых метастазов, образованию микро- и макро-
литов.
Осложнения связаны прежде всего с язвенными изменениями толстой киш-
ки. Это — п е рфо р а ци я (микроперфорация) язвы с развитием пара-
проктита или перитонита, флегмона кишки, реже— внутри-
кишечное кровотечение, рубцовые стенозы кишки. Среди
внекишечных осложнений встречаются б р о н хо пневмония, пиелит
и пиелонефрит, сер о з н ы е (токсические) артриты, пилефлебитиче-
ские абсцессы печени, амилоидоз, интоксикация, истоще-
ние.
Смерть больных дизентерией наступает от кишечных или внекишечных
осложнений.
ХОЛЕРА
Холера (от choul ran — дурная болезнь, или греч. chole — желчь и rheo —
течь) — острейшее инфекционное заболевание с преимущественным пораже-
нием желудка и тонкой кишки. Холера относится к группе карантинных, или
конвенционных, инфекций (холера, чума, натуральная оспа, острая желтая ли-
хорадка) и чрезвычайно контагиозна. Это — строгий антропоноз.
Этиология. Возбудителем является вибрион, выделенный Кохом в 1884 г.
Наибольшее значение имеет вибрион азиатской холеры Коха и вибрион Эль-
Тор (Эль-Тор — карантинный пункт в Египте, где в 1906 г. был выделен
новый тип вибриона, считавшийся ранее условно-патогенным).
Эпидемиология и патогенез. Распространение холеры имеет характер эпиде-
мий и пандемий. За последние 150 лет было 7 пандемий холеры. Седьмая пан-
демия началась в 1961 г. в Индонезии (Сулавеси), распространившись впос-
ледствии на страны Азии, Европы и Африки. Она связана с вибрионом
Эль-Тор, который по сравнению с вибрионом азиатской холеры более устой-
чив и дольше переживает во внешней среде.
Источником заражения является больной холерой или вибриононоситель,
резервуаром возбудителя — вода. Заражение энтеральное и происходит обыч-
но при питье инфицированной воды. Инкубационный период длится 3 — 5 сут.
«Щелочелюбивые» вибрионы, преодолев «кислотный барьер» желудка (у до-
бровольцев холеру удавалось вызвать лишь после нейтрализации желудочно-
го сока), находят оптимальную среду обитания в тонкой кишке. Здесь они
размножаются и выделяют экзотоксин (холероген). Под действием экзотокси-
на эпителий слизистой оболочки секретирует большое количество изотониче-
ской жидкости. Обильная секреция жидкости происходит в результате взаимо-
действия холерогена с ферментными системами клетки; при этом имеет
значение блокада «натриевого насоса» клетки, что нарушает обратное всасы-
вание жидкости из просвета кишки. С обильной секрецией жидкости и нару-
шением обратного еевсасывания связана профузная диарея. В развитии
диареи имеет значение также повреждение клеточных и сосудистых мембран,
что ведет к повышению тканево-сосудистой проницаемости. Повреждение
мембран связано с наличием у вибриона муциназы,
Профузная диарея приводит к быстрой потере воды и электролитов (на-
трия, калия, бикарбонатов), а обезвоживание — к гиповолемическому шоку
и обменному ацидозу, сгущению крови и гипоксии, нарастающей олигурии
и падению температуры тела (алгидный период холеры, от лат. algor —
холод). Прогрессирующий эксикоз и нарушение электролитного баланса
играют ведущую роль в возникновении холерной комы.
Патологическая анатомия. В развитии холеры различают три стадии
(периода): холерный энтерит, холерный гастроэнтерит и алгидный период.
Холерный энтерит имеет серозный или серозно-геморрагический ха-
рактер. Слизистая оболочка становится набухшей, отечной и полнокровной;
отмечается гиперсекреция бокаловидных клеток, цитоплазматические мем-
браны которых разрываются и секрет выбрасывается в просвет кишки. На
этом фоне появляются единичные или множественные кровоизлияния.
Энтерит (особенно вызванный вибрионом Эль-Тор) при своевременном ле-
чении нередко заканчивается выздоровлением. Однако он может смениться
вторым периодом болезни — холерным гастроэнтеритом.
При холерном гастроэнтерите явления энтерита нарастают, эпи-
телиальные клетки вакуолизируются и теряют микроворсинки; некоторые из
них погибают и десквамируются. К энтериту присоединяется серозный или се-
розно-геморрагический гастрит. Прогрессирующее обезвоживание в этот пе-
риод связано не только с диареей, но и рвотой,
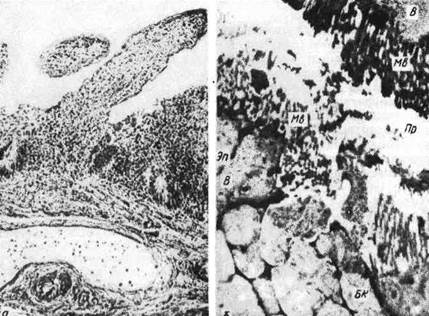
Рис. 333. Холера. Энтерит (энтеробиопсия).
а — микроскопическая картина: полнокровие, отек, слущивание эпителиальных клеток ворсин, клеточная
инфильтрация стромы (препарат А. К. Агеева); б — электронограмма: гомогенизация цитоплазмы
клеток кишечного эпителия (Эя), множественные вакуоли (В); разрушение и слущивание микро-
ворсинок (Мв); Бк — гиперсекретирующая бокаловидная клетка. Пр - просвет кишки, х 10000 (по
А. А. Авакяпу и др.).
Валгидный период морфологические изменения выражены наиболее
отчетливо (рис. 333). В тонкой кишке отмечаются резкое полнокровие,
отек, некроз и слущивание эпителиальных клеток ворсин, инфильтрация сли-
зистой оболочки лимфоцитами, плазматическими клетками, нейтрофилами,
очаги кровоизлияний. Петли кишки растянуты, в просвете их содержится
большое количество (3 — 4 л) бесцветной жидкости без запаха, которая имеет
вид рисового отвара. В этой жидкости удается обнаружить вибрионы. Сероз-
ная оболочка, кишки сухая, с точечными кровоизлияниями, матовая, окрашена
в розово-желтый цвет. Между петлями тонкой кишки обнаруживается про-
зрачная, липкая, тянущаяся в виде нитей слизь.
Проявления эксикоза ярко выражены и обнаруживаются как при осмо-
тре, так и при внутреннем исследовании трупа (Н. И. Пирогов, А. И. Полунин).
Трупное окоченение наступает быстро и сохраняется в течение нескольких дней.
В результате этого мышцы резко контурированы («поза гладиатора»).
Кожа, как правило, сухая, морщинистая, особенно на пальцах рук («р у к и
п р а ч к и»). Вследствие быстро наступающего трупного окоченения она иног-
да напоминает гусиную. Слизистые оболочки, подкожная клетчатка, мышцы
сухие, причем мышцы становятся темно-красными. Кровь в венах густая
и темная. Серозные оболочки также сухие, покрыты липкой, прозрачной
слизью, которая тянется в виде нитей. С обезвоживанием связаны изменения
многих внутренних органов — селезенки, печени, желчного пузыря, почек,
миокарда, головного мозга. Селезенка уменьшается, капсула ее морщини-
ста, фолликулы атрофичны, отмечается гемосидероз пульпы. В печени раз-
виваются дистрофия гепатоцитов и очаговые некрозы паренхимы; желчеобра-
зование нарушается. Желчный пузырь растянут прозрачной светлой
желчью («белая желчь»). Впочках — некроз эпителия канальцев главных от-
делов нефрона, т. е. изменения, наблюдаемые при олигурии или острой почеч-
ной недостаточности. В миокарде, головном мозге — дистрофические
и некробиотические изменения.
Осложнения холеры принято делить на специфические и неспецифические.
К специфическим осложнениям относят холерный тифоид и постхо-
лерную уремию.
Холерный тифоид развивается как гиперергическая реакция на по-
вторное поступление вибрионов. Не исключено значение и патогенной флоры
кишечника. Клинико-морфологические проявления алгидного периода при ти-
фоиде исчезают. Основные изменения наблюдаются в толстой кишке и пред-
ставлены дифтеритическим колитом, похожим на дизентерийный.
Селезенка увеличивается, помимо гиперплазии пульпы, в ней находят ин-
фаркты. В печени появляются множественные различной величины очаги
некроза в связи с тромбозом междольковых сосудов. Изменения почек
характеризуются подострым экстракапиллярным гломеруло-
нефритом или некрозом эпителия почечных канальцев. Эти
изменения обусловливают развитие уремии при холерном тифоиде.
Пост холерная уремия — своеобразное осложнение посталгидной
холеры, при котором в корковом веществе почек появляются множественные
инфарктоподобные некрозы.
К неспецифическим осложнениям холеры относятся пневмо-
ния, абсцессы, флегмона, рожа, сепсис.
Смерть больных холерой обычно наступает в алгидный период от обезво-
живания, комы, уремии, интоксикации. В настоящее время в связи с ранним
и адекватным лечением (введение воды и электролитов, прием антибиотиков)
летальность при холерном алгиде значительно снижена. Возможна смерть
и от осложнений холеры, среди которых наиболее частым является уремия.
ЧУМА
Чума (pestis) — острейшее инфекционное заболевание из группы каран-
тинных (конвенционных) болезней.
Этиология. Вызывается палочкой чумы (Pasteurella pestis), открытой Йерсе-
ном и Китасаго (1894).
Эпидемиология и патогенез. Для чумы характерны эпидемии и пандемии
с огромной летальностью. Однако встречаются спорадические случаи и до-
брокачественные формы. Чума — типичный антропозооноз. Источником зара-
жения и резервуаром возбудителя чумы являются дикие животные, главным
образом грызуны (суслики, тарабаганы, тушканчики, белки, крысы и др.); из
домашних животных — кошки, верблюды. У грызунов нередки эпидемии (эн-
зоотии) чумы, которые имеют характер геморрагической септицемии. Воз-
можны два пути заражения человека. Чаще заражение происходит от больных
грызунов при укусе блох; возникает бубонная или кожно-бубонная чума. Реже
путь заражения бывает воздушно-капельным от больного человека с чумной
пневмонией (первично-легочная чума). Инкубационный период длится от не-
скольких часов до 6 сут.
От места заражения при укусе блохи возбудитель распространяется л и м -
фогенно, в регионарном лимфатическом узле развивается воспаление —
лимфаденит (первичный чумной бубон первого порядка).
При дальнейшем лимфогенном распространении появляются первичные
бубоны второго, третьего порядка и т. д. Однако вне зависимости
Рис. 334. Чума. Бубон правого
плеча.
от формы чумы для нее наи-
более характерна гемато-
генная генерализа-
ция возбудителя. За-
болевание течет как сепсис
(геморрагическая септице-
мия), что объясняют недо-
статочностью при чуме фа-
гоцитарной реакции (эндоци-
тобиоз) и гуморального им-
мунитета (антитела выраба-
тываются крайне медленно и
не достигают высоких тит-
ров). Возможно, это связано
с тем, что палочка чумы обладает антигенной близостью к клеткам человече-
ского тела (Н. Н. Жуков-Вережников).
С особенностями иммунитета (подавление фагоцитоза) и возбудителя (на-
личие в палочке чумы гиалуронидазы и фибринолизина) связаны также ха-
рактер и динамика тканевых изменений — серозно-геморрагиче-
ское воспаление, сменяемое геморрагически-некротическим и гнойным, как
реакция на некроз.
Патологическая анатомия. Различают бубонную, кожно-бубонную (кож-
ную), первично-легочную и первично-септическую формы чумы.
Бубонная чума характеризуется увеличением регионарных по отноше-
нию к воротам инфекции лимфатических узлов (чаще паховые, реже — подмы-
шечные, шейные). Такие лимфатические узлы имеют название первичных
чумных бубонов первого порядка. Они могут быть единичными
(рис. 334) или множественными. Бубоны достигают величины куриного яйца
и более. Лимфатические узлы спаяны, тестоваты, неподвижны, на разрезе
темно-красного цвета, с очагами некроза. Ткань, окружающая бубоны, отеч-
на. При микроскопическом исследовании определяется картина острейшего
серозн о-геморрагического лимфаденита. Ткань лимфатическо-
го узла пропитана кровью и серозной жидкостью, в которой содержится мас-
са микробов; отмечается пролиферация ретикулярных клеток. На этом фоне
появляются очаги некроза, лимфаденит становится геморрагически-
некротическим. Как реакция на некроз развивается гнойное воспа-
ление и расплавление ткани лимфатического узла, появляются язвы. При
благоприятном исходе язвы рубцуются. Однако чаще первичные бубоны пер-
вого порядка становятся источником лимфогенного и гематогенного распро-
странения инфекции.
При лимфогенном распространении появляются новые бубоны (пер-
вичные бубоны второго, третьего порядка и т. д.), где отме-
чаются те же морфологические изменения, что и в регионарном лимфатиче-
ском узле. Гематогенное распространение ведет к быстрому развитию
чумной бактериемии и септицемии, которые проявляются сыпью,
множественными геморрагиями, гематогенным поражением лимфатических
узлов, селезенки, вторичной чумной пневмонией, дистрофией и некрозом па-
ренхиматозных органов.
Сыпь может быть представлена пустулами, папулами, эритемой, но
с обязательными геморрагическим и некротическим компонентами, нередко
с образованием язв. Множественные геморрагии отмечаются как
в серозных, так и слизистых оболочках. При гематогенном поражении лимфа-
тических узлов появляются вторичные бубоны (серозно-геморрагиче-
ский, геморрагически-некротический лимфаденит). Селезенка септическая,
резко увеличена (в 2 —4 раза), дряблая, дает обильный соскоб пульпы, с оча-
гами некроза и лейкоцитарной реакцией на некроз. Вторичная чумная
пневмония, развивающаяся в результате гематогенного (эмболического)
заноса инфекции, имеет очаговый характер. В легких в связи с серозно-гемор-
рагическим воспалением появляются множественные темно-красные очаги
с участками некроза, где обнаруживается огромное количество возбудителя.
Больные вторичной чумной пневмонией могут быть источником воздушно-ка-
пельной инфекции, т. е. возникновения первично-легочной чумы.
Дистрофические и некротические изменения касаются мно-
гих паренхиматозных органов — сердца, печени, почек и т. д.
Кожно-бубонная (кожная) форма чумы отличается от бубон-
ной тем, что при ней, помимо бубона, развиваются изменения в месте зараже-
ния, т. е. развивается первичный аффект. Он представлен «чумной
фликтеной» (пузырек с серозно-геморрагическим содержимым) либо
чумным геморрагическим карбункулом. Между первичным аф-
фектом и бубоном появляется лимфангит. На месте карбункула отме-
чаются отек, уплотнение кожи, которая становится темно-красной. На разрезе
видно кровянистое пропитывание всех слоев кожи, очаги некроза, ©круженные
скоплениями лейкоцитов. В дальнейшем карбункул изъязвляется. Развивается
септицемия с теми же изменениями в органах, что и при бубонной чуме.
Первично-легочная чума чрезвычайно контагиозна. Больной ста-
новится источником заражения, которое происходит воздушно-капельным пу-
тем. Продолжительность заболевания 2 — 3 дня. При первично-легочной чуме
возникает долевая пневмония. На разрезе ткань легкого серо-желтая.
Как правило, поражена плевра (плевропневмония). Плеврит — серозно-
геморрагический. В начальной фазе заболевания отмечается полнокровие тка-
ни, в просвете альвеол содержится серозно-геморрагический экссудат. В даль-
нейшем присоединяются стазы, кровоизлияния, очаги некроза и вторичного
нагноения. Выражены явления тяжелой интоксикации. Во внутренних органах,
слизистых оболочках, коже обнаруживаются множественные кровоизлияния.
Первично-септическая чума характеризуется картиной сепсиса
без видимых входных ворот инфекции. Течение болезни крайне тяжелое.
Для установления диагноза чумы у секционного стола обязательны
б а к т е р и оскопическое и последующее бактериологическое ис-
следование с высевом культуры палочек чумы, а также проверка диагноза
с помощью биологического опыта — введения материала, взятого на
вскрытии, животным (в случае чумы смерть животных наступит на 3 —6-й
день опыта от геморрагической септицемии). При вскрытии трупов соблю-
даются особые меры предосторожности.
Осложнения при чуме обычно смертельны. При бубонной, кожно-бубонной
и первично-септической формах чумы больные умирают от септицемии или
кахексии (чумной маразм), при первично-легочной чуме — от интоксика-
ции или легочных осложнений.
ТУЛЯРЕМИЯ
Туляремия — инфекционное заболевание из группы антропозоонозов,
протекающее остро или хронически.
Этиология. Заболевание вызывается Pasteurella (Francisella) tularense, от-
крытой Мак-Коем и Чепином (1912) на берегах озера Туларе в Калифорнии,
откуда и произошло его название.
Эпидемиология и патогенез. Резервуаром возбудителя являются грызуны
(главным образом водяные крысы, бобры, зайцы, дикие кролики, белки, по-
левые мыши), среди которых периодически появляются чумоподобные эпиде-
мии. Передается туляремия от животных контактным, воздушно-капельным,
водным и пищевым путем, а также через кровососущих насекомых (клещи).
Заражение от больных людей практически не встречается. Болезнь имеет обы-
чно профессиональный характер и встречается в виде промысловых эпидемий
у охотников. Возможны спорадические случаи. Инкубационный период —3 —
7 су т.
Патогенез туляремии имеет много общего с чумой («доброкачествен-
ная чума»). В месте внедрения возбудителя может возникать первичный аф-
фект (пустула, изъязвление). Однако обычно первичный аффект не возникает,
бактерии лимфогенно достигают регионарных лимфатических узлов (чаще
подмышечных или паховых), где развивается воспаление, образуются пер-
вичные туляремийные бубоны. Распространяется инфекция лимфогенно и ге-
матогенно, но генерализация инфекции при туляремии происходит на фоне
иммунных реакций, о чем свидетельствует раннее формирование туляре-
мийных гранулем.
Патологическая анатомия. Различают бубонную, легочную и тифоидную
формы туляремии.
При бубонной форме могут быть выражены все компоненты первич-
ного туляремийного комплекса. Особенно они характерны для язвенно-бубон-
ного варианта этой формы. На месте внедрения инфекта (обычно на пальцах
правой руки) появляется пустула, а затем язва. При гистологическом ис-
следовании, помимо некроза эпидермиса, в дерме обнаруживаются туляре-
мийные гранулемы. Они состоят из эпителиоидных, лимфоидных, ги-
гантских клеток, лейкоцитов; в центре гранулем определяется некроз.
Туляремийные гранулемы напоминают туберкулезные и отличаются лишь бо-
лее значительным числом нейтрофилов и наклонностью к нагноению. В т у -
ляремийных бубонах, которые представляют собой увеличенные
и спаянные лимфатические узлы, образуются гранулемы описанного выше
строения, очаги некроза и нагноения. Если нагноение выражено резко,
появляются свищи, длительно не заживающие язвы, на месте которых
образуются рубцы. Заболевание принимает в таких случаях хроническое
течение.
При генерализации процесса гранулемы и очаги нагноения по-
являются в разных органах — селезенке, печени, лимфатических узлах, кост-
ном мозге, легких, эндокринных органах. Селезенка при этом увеличивается
и напоминает септическую.
Легочная форма туляремии при воздушно-капельном заражении ха-
рактеризуется первичной туляремийной пневмонией и лимфа-
денитом регионарных лимфатических узлов. Очаги уплотнения в легком
напоминают очаги творожистого некроза при туберкулезе. В этих очагах об-
наруживают скопления серозно-фибринозного или серозно-геморрагического
экссудата с участками некроза и гранулематоза. В лимфатических узлах также
определяются гранулемы, очаги некроза и нагноения.
Тифоидная форма характеризуется септицемией с множественными
геморрагиями без местных кожных изменений и изменений лимфатических уз-
лов. В таких случаях лишь бактериологическое исследование и биологический
опыт (заражение животных материалом от трупа) позволяют поставить
диагноз.
Смерть при туляремии чаще наступает при тифоидной (сепсис) и легочной
(пневмония) формах.
I
БРУЦЕЛЛЕЗ
Бруцеллез — инфекционное заболевание из группы антропозоонозов,
имеющее острое, подострое или хроническое течение.
Этиология. В человеческой патологии бруцеллез равнозначен мальтийской
лихорадке, или болезни Банга. Заболевание и возбудитель — Brucella — на-
званы по имени Брюса, нашедшего в 1866 г. в козьем молоке возбудитель
мальтийской лихорадки (micrococcus melitensis), или козье-овечий тип бру-
целлы. В ветеринарии бруцеллез отождествляют с инфекционным абортом
крупного рогатого скота и свиней. Возбудитель аборта крупного рогатого
скота (Вас. abortus bovis), или коровий тип бруцеллы, открыт в 1897 г. Бан-
том, а возбудитель аборта свиней (Вас. abortus suis), или свиной тип бру-
целлы,—в 1914 г. Траумом. Все три вида возбудителя, которые объединены
в настоящее время в одну группу бруцелл, патогенны для человека.
Эпидемиология и патогенез. При заражении человека бруцеллой коровьего
или свиного типа чаще наблюдается спорадический бруцеллез,
а бруцеллой козье-овечьего типа — эпидемический. Заражение происхо-
дит через кожу, слизистые оболочки дыхательных путей или алиментарным
путем при употреблении молока и молочных продуктов. Заболевание имеет ча-
ще всего профессиональный характер (болеют работники животноводства). Ин-
кубационный период длится 1 — 3 нед. В месте входных ворот инфекции измене-
ния не развиваются. Возбудитель накапливается в регионарных лимфатиче-
ских узлах, после чего происходит гематогенная его генерализация. Заболева-
ние протекает на фоне сенсибилизации организма бруцеллами, причем
иммунологический ответ в различные периоды болезни выражен различно.
Патологическая анатомия. Изменения при бруцеллезе в острой, подострой
и хронической стадиях различны.
Острая стадия характеризуется острым началом и септическим тече-
нием (1—2 мес). Для нее характерна гиперергическая реакция в от-
вет на генерализацию инфекции. Эта реакция проявляется увеличением селе-
зенки, печени, лимфатических узлов в связи с гиперплазией лимфоидных
и эндотелиальных элементов, пролиферативными васкулитами с тромбозом
и явлениями повышенной сосудистой проницаемости. Развивается картина ге-
моррагического диатеза. В паренхиматозных органах появляются дистрофиче-
ские изменения и серозное воспаление.
Подостраястадия наблюдается на 3 — 4-м месяце болезни, когда раз-
вивается реакция гиперчувствительности замедленного типа. Выражением
этой реакции становятся бруцеллезные гранулемы, появляющиеся
в различных органах. Гранулема состоит из эпителиоидных и гигантских кле-
ток типа Пирогова — Лангханса с примесью плазматических клеток и эозинофи-
лов. Бруцеллезная гранулема напоминает туберкулезную, но в отличие от по-
следней в ней много сосудов, эпителиоидные клетки располагаются беспоря-
дочно, а центральный некроз редок. Для этой стадии характерно развитие
аллергического продуктивно-деструктивного васкулита,
который имеет системный характер. При преобладании сосудистых изменений
в том или ином органе наблюдаются локальные проявления бруцел-
леза. Наиболее часто поражаются печень (реактивный гепатит), сердце
(полипозно-язвенный эндокардит, продуктивный миокардит), головной
мозг и его оболочки (энцефаломиелит, экссудативно-продуктивный ме-
нингит), почки (очаговый или диффузный гломерулонефрит). В селезен-
к е, как правило, отмечается гиперплазия пульпы, образование гранулем, что
ведет к ее увеличению.
Хроническая стадия наблюдается в случаях длительного (более го-
да) течения болезни. Для нее характерны выраженная продуктивная реакция
с образованием гранулем, васкулиты, дистрофия, атрофия и склероз паренхи-
матозных органов. При снижении резистентности организма хронический бру-
целлез протекает как затяжной сепсис и сопровождается развитием кахексии.
При хроническом течении бруцеллеза отчетливо выражены локальные
(органные) поражения. Поэтому различают несколько клинико-
морфологических форм хронического бруцеллеза: сердечно-сосуди-
стую, нервную (нейробруцеллез), гепатолиенальную, урогенитальную и кост-
но-суставную.
При сердечно-сосудистой форме в сердце развивается полипоз-
но-язвенный эндокардит аортальных клапанов, напоминающий изменения при
бактериальном (затяжном септическом) эндокардите. С клапанных наложений
высевают бруцеллы. Эндокардит сочетается с продуктивным миокардитом.
В строме миокарда появляются гранулемы, а в разветвлениях венечных арте-
рий — продуктивное воспаление, тромбоз (тромбоваскулит). При длительном
течении развиваются аортальный порок сердца, кардиосклероз.
Нервнаяформа(нейробруцеллез) характеризуется менингоэнце-
фалитом, в основе которого лежит продуктивно-деструктивный васкулит
с глиальной реакцией. В тех случаях, когда присоединяется тромбоз сосудов,
появляются очаги размягчения мозга, кровоизлияния, кисты.
При гепатолиенальной форме преобладают изменения печени
и селезенки с исходом в цирроз печени и спленомегалию, сопровождающиеся
желтухой и геморрагическим диатезом.
Для урогенитальной формы характерно развитие специфического
орхита и эпидидимита с исходом в атрофию яичек и их придатков. Бруцел-
лезные оофориты наблюдаются реже.
При костно-суставной форме гранулематозный процесс преобла-
дает в мышцах, сухожилиях, апоневрозах, в капсуле и синовиальной оболочке
суставов, в костном мозге. Развиваются остеомиелит трубчатых и плоских ко-
стей, периоститы и артриты с деструкцией костей и суставов.
Возможна и смешанная форма хронического бруцеллеза.
Смерть в острой стадии бруцеллеза может наступить от сепсиса. В под-
острой и хронической стадиях она обусловлена локальными поражениями.
СИБИРСКАЯ ЯЗВА
Сибирская язва — острое инфекционное заболевание, относящееся
к типичным антропозоонозам; помимо человека болеют преимущественно
домашние животные (лошади, крупный и мелкий рогатый скот).
Этиология. Заболевание вызывается спороносной и устойчивой во внешней
среде сибиреязвенной палочкой (Вас. anthracis), которая впервые выделена
в чистой культуре Кохом (1876).
Эпидемиология и патогенез. Заражение человека от больных животных про-
исходит различными путями. Если заражение осуществляется через кожу, воз-
никает кожная форма, алиментарным путем — кишечная форма,
а при вдыхании воздуха, содержащего споры возбудителя сибирской язвы,—
первично-легочная форма заболевания. Инкубационный период в
среднем составляет 2 — 3 сут. Болезнь имеет выраженный профессиональный
характер.
После проникновения в организм сибиреязвенная бактерия образует капсу-
лу, что препятствует фагоцитозу и становлению иммунитета. В месте внедре-
ния возбудитель вызывает отрицательный лейкотаксис и развитие серозно-ге-
моррагического воспаления. Распространение инфекции сначала лимфогенное
с накоплением инфекта в регионарных лимфатических узлах, затем гематоген-
ное, что ведет к бактериемии и сепсису.
Рис. 335. Сибирская язва. Гемор-
рагический менингоэнцефалит. Мяг-
кая мозговая оболочка пропитана
кровью.
Дата добавления: 2015-11-26 | Просмотры: 789 | Нарушение авторских прав
|








