|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
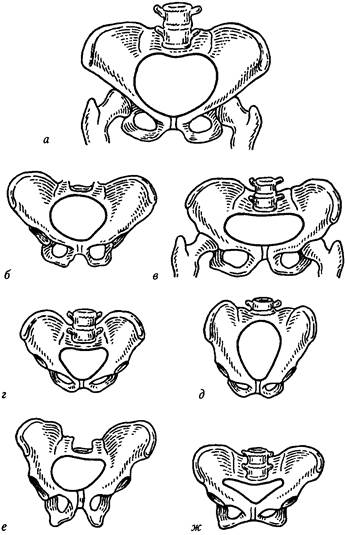
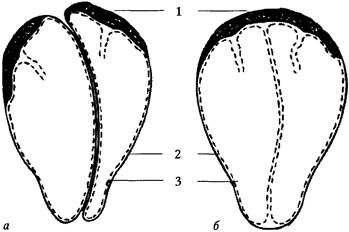
ДИСКООРДИНИРОВАННАЯ РОДОВАЯ ДЕЯТЕЛЬНОСТЬЭта патология наблюдается редко (лишь 1% от общего количества родов). Формы дискоординации родовой деятельности разнообразны: спазм мускулатуры всех отделов матки (тетания матки), распространение волны сокращения матки с нижнего сегмента вверх (доминанта нижнего сегмента), отсутствие расслабления шейки в момент сокращения мускулатуры тела матки (дистопия шейки матки). Э т и о л о г и я. Причины возникновения дискоординированной родовой деятельности изучены недостаточно. Предрасполагающими факторами являются пороки развития матки, рубцовые изменения шейки матки, плоский плодный пузырь, дегенеративные изменения матки вследствие перенесенного воспалительного процесса или наличия миомы матки. К л и н и ч е с к а я к а р т и н а. Дискоординированная родовая деятельность характеризуется беспокойным поведением роженицы, жалующейся на болезненные схватки. Болевые ощущения локализуются преимущественно в области крестца, а не в низу живота (как при неосложненном течении родов). Одним из ведущих признаков дискоординированной родовой деятельности является полное или почти полное отсутствие динамики раскрытия шейки матки, несмотря на кажущиеся активными схватки, появляющиеся на фоне повышенного тонуса матки. Это явление особенно отчетливо выражено при тетании матки, дискоор-динации ее сокращений по вертикали и при дистоции шейки матки. Обращает на себя внимание необычное состояние краев зева, которые представляются толстыми и малоподатливыми либо тонкими, но «натянутыми в виде струны». При отсутствии должного лечения в дальнейшем присоединяется отек краев зева, а увеличение раскрытия шейки наступает лишь после глубоких разрывов шейки матки. При дискоординации родовой деятельности резко нарушается маточ-но-плацентарное кровообращение, в результате чего развивается гипоксия плода. Нарушение сократительной деятельности приводит к осложненному течению последового и послеродового периодов, что сопровождается повышенной крово-потерей. Д и а г н о с т и к а. Диагноз дискоординированной родовой деятельности устанавливается на основании оценки характера родовой деятельности и состояния шейки матки. С помощью многоканальной гистерографии определяют асинхронность и аритмичность сокращений различных отделов матки, нарушение тройного нисходящего градиента и отсутствие доминанты дна. Дискоординация родовой деятельности обычно наблюдается в I периоде родов. Л е ч е н и е. При дискоординированной родовой деятельности основные лечебные мероприятия должны быть направлены на упорядочение сократительной деятельности матки. При полном спазме мускулатуры матки лечение начинают с дачи фторотанового наркоза на фоне введения транквилизаторов и спазмолитиков. В результате такого лечения во время сна или после пробуждения наступает нормализация родовой деятельности. • Лечение при гипертонусе нижнего сегмента и дистоции шейки матки имеет много общего. Если состояние плода удовлетворительное, проводят терапию р-адреномиметиками, назначают спазмолитики на фоне психотерапии или приема ЧАСТЬ 2 ПАТОЛОГИЧЕСКОЕ АКУШЕРСТВО транквилизаторов. При неэффективности терапии прибегают к акушерскому наркозу. Нередко дискоординированная родовая деятельность требует оперативного родоразрешения. Показанием для кесарева сечения чаще всего является гипоксия плода. П р о ф и л а к т и к а. Главная роль в профилактике аномалий родовой деятельности принадлежит женским консультациям. Необходимо выявлять женщин группы риска и своевременно начинать готовить их к родам. Важной профилактической мерой является психопрофилактическая подготовка беременных к родам с целью устранения неблагоприятных условнорефлекторных факторов, снятия страха перед родами, развития и укрепления положительных эмоций, а также для дисциплинирования женщины. С 36 нед. беременности назначают витамины А, С, В6, Вг галаскорбин. В 38 нед. беременная госпитализируется в дородовое отделение, где проводят комплексную подготовку организма к родам. Глава 26 РОДЫ ПРИ УЗКОМ ТАЗЕ Необходимо различать два понятия: анатомически и клинически узкий таз. Аштомигески узким принято считать таз, в котором имеются явные анатомические качественные (архитектура) или количественные (размеры) изменения. Если сужение таза невелико, а плод небольшой, анатомически узкий таз может оказаться полноценным в функциональном отношении и не препятствовать естественному родоразрешению. Если размеры плода не соответствуют размерам таза, то такой таз является не только анатомически, но и клинически (функционально) узким. К клинигески узкому относят таз с нормальными размерами и формой, который при крупном плоде и (или) неправильных вставлениях головки оказывается функционально неполноценным. Анатомически узкий таз встречается в 1—7% случаев. К л а с с и ф и к а ц и я. Анатомически узкий таз классифицируют по форме и степени сужения (рис. 71). В отечественном акушерстве принята следующая классификация. А. Часто встрегающиеся формы: 1. Поперечносуженный таз. 2. Плоский таз: а) простой плоский таз; б) плоскорахитический таз; в) таз с уменьшенным прямым размером плоскости широкой части полости ма 3. Общеравномерносуженный таз. Б. Редко встрегающиеся формы: 1. Кососмещенный и кососуженный таз. 2. Таз, деформированный переломами, опухолями, экзостозами. Раздел 2. Патология родов Степень сужения таза определяется размером истинной конъюгаты. I степень — истинная конъюгата менее 11 см и больше 9 см; II степень — истинная конъюгата меньше 9 см и больше 7 см; III степень — истинная конъюгата меньше 7 см, но больше 5 см; IV степень — истинная конъюгата меньше 5 см.
Рис. 71. Различные формы таза: а — нормальный; б — общеравномерносуженный; в — простой плоский; г — общесуженный плоский; д — поперечносуженный; е — кососуженный; ж — остеомалятический ЧАСТЬ 2. ПАТОЛОГИЧЕСКОЕ АКУШЕРСТВО Эта классификация не лишена недостатков: III и IV степени сужения таза в настоящее время практически не встречаются; судить по истинной конъюгате о степени сужения поперечносуженного таза невозможно. Э т и о л о г и я. Причинами формирования анатомически узкого таза являются недостаточное питание или чрезмерные физические нагрузки в детском возрасте, рахит, травмы, туберкулез, полиомиелит. Способствуют этому нарушения гормонального статуса в период полового созревания: эстрогены стимулируют рост таза в поперечных размерах и его окостенение, андрогены — рост скелета и таза в длину. Д и а г н о с т и к а. Узкий таз диагностируют на основании данных анамнеза, общего и акушерского обследования и результатов дополнительных исследований. Собирая анамнез, обращают внимание на наличие всех факторов, которые могут привести к развитию патологии костного таза (заболевания, травмы, занятия спортом, балетом в детстве). Подробно расспрашивают о течении и исходах предыдущих родов (мертворождения, родовые травмы у плода, оперативные вмешательства, травмы родовых путей у матери). Обследование женщин начинают с измерения роста, массы тела, обращают внимание на телосложение, наличие деформаций костей скелета. При наружном акушерском обследовании беременной обращают внимание на остроконечную форму живота у первородящих, отвислую — у повторнородящих. Используя все возможные методы, определяют массу плода, положение плода, отношение предлежащей части ко входу в малый таз. У беременных с узким тазом чаще встречаются поперечные и косые положения плода. Предлежащая часть остается подвижной над входом в таз. С особой тщательностью производят измерения большого таза. Уменьшение размеров таза и нарушение их соотношений дают возможность установить не только наличие узкого таза, но и его форму. Обращает на себя внимание необычная форма и уменьшенные размеры пояснично-крестцового ромба. Информацию о толщине костей малого таза можно получить, используя индекс Соловьева: окружность лучезапястного сустава, превышающая 15 см, свидетельствует о значительной толщине костей и, следовательно, об уменьшении объема малого таза. Для диагностики проводят влагалищное исследование, с помощью которого определяют емкость малого таза, форму крестцовой впадины, наличие ложного мыса, экзостозов и других деформаций. Измеряют диагональную конъюгату, на основании которой вычисляют истинную конъюгату и степень сужения таза. С наибольшей точностью судить о форме и размерах малого таза можно на основании дополнительных методов исследования: рентгенопельвиметрии, компьютерной томографии, ядерномагниторезонансной томографии, ультразвуковой пельвиметрии, которые постепенно внедряются в акушерскую практику. Поперечносуженный таз характеризуется уменьшением более чем на 0,5 см поперечных размеров малого таза. Прямые размеры не уменьшены, а у некоторых женщин даже увеличены. Точная диагностика такой формы таза возможна только на основании данных рентгено- или ультразвуковой пельви-метрии. Обычное акушерское обследование дает возможность заподозрить по-перечносуженный таз. У женщины может быть мужской тип телосложения, большой рост. Развернутость крыльев подвздошных костей несколько умень- Раздел 2 Патология родов шена, сужена лобковая дуга, поперечный размер пояснично-крестцового ромба менее 10 см. Наружная пельвиметрия малоинформативна. При влагалищном обследовании можно обнаружить сближение седалищных остей и узкий лобковый угол. Особенности архитектоники малого таза могут отражаться на особенностях биомеханизма родов. При небольших размерах плода и незначительном уменьшении поперечных размеров таза биомеханизм родов может быть обычным, как при затылочном вставлении. Если уменьшение поперечных размеров малого таза выражено и сочетается с увеличением прямого размера входа в малый таз, то отличия в биомеханизме родов существуют. Они выражаются в том, что головка сагиттальным швом вставляется в прямой размер входа в малый таз. Чаще затылок обращается кпереди. Затем происходит усиленное сгибание головы, и в таком виде она проходит все плоскости малого таза, не совершая поворота. На тазовом дне малый (задний) родничок подходит под нижний край лобка. Разгибание происходит как при переднем виде затылочного вставления. Однако не всегда головка может преодолеть вход в малый таз; в таких случаях выявляется несоответствие ее размеров и размеров входа в малый таз со всеми клиническими проявлениями. Если поперечносуженный таз не имеет увеличения прямого размера входа в таз, то биомеханизм родов несколько иной. Для него характерен выраженный косой асинклитизм, когда передняя теменная кость первой преодолевает вход в малый таз. При этом роды возможны как в переднем, так и в заднем (чаще) виде. Простой плоский таз характеризуется приближением крестца к лобку, при этом уменьшаются прямые размеры всех плоскостей малого таза. Крестцовая впадина при этом уплощается. Поперечные размеры остаются неизмененными. При определении размеров большого таза обнаруживают уменьшение наружной конъюгаты, при этом поперечные размеры не изменены (например, distantia spinarum — 25 см; distantia cristarum — 28 см; distantia trochanterica — 31 см; conjugata externa — 17,5 см). Уменьшается вертикальный размер крестцово-по-ясничного ромба. При влагалищном обследовании обычно легко достигается мыс и определяется уплощение крестцовой впадины. Биомеханизм родов имеет свои отличия. Вставление головки происходит сагиттальным швом в поперечном размере входа в малый таз. Сгибание не выражено, возможно некоторое разгибание. Из-за уменьшения прямого размера входа головке приходится прилагать усилие для крестцовой ротации: при этом формируется выраженное асинклитическое вставление. Передний асинкли-тизм со смещением сагиттального шва к мысу является приспособительным вариантом. При заднем асинклитизме с резким смещением сагиттального шва кпереди продвижение головки может остановиться. Внутренний поворот головки происходит с запозданием, иногда он полностью не совершается, и головка рождается в косом размере. Плоскорахитический таз не представляет трудности для диагностики. У женщин, перенесших тяжелую форму рахита в детстве, сохраняются его явные признаки: квадратная форма черепа, выступающие лобные бугры, «куриная» грудная клетка, саблевидные голени. Характерные признаки дает пельвиметрия. Развернутые крылья подвздошных костей сближают размеры distantia spinarum и distantia cristarum. Уменьшается наружная конъюгата (например, distantia spinarum — 26 см; distantia cristarum — 27 см; distantia trochanterica — 30 см; conjugata externa — 17,5 см). Пояснично-крестцовый ромб деформирован: его верхняя часть уплощена, вертикальный размер уменьшен. ЧАСТЬ 2. ПАТОЛОГИЧЕСКОЕ АКУШЕРСТВО При влагалищном обследовании обнаруживают выступающий мыс, уплощение крестца и отклонение его кзади, что увеличивает размеры выхода из малого таза. Биомеханизм родов при плоскорахитическом тазе имеет свои особенности. Три момента биомеханизма родов (вставление, некоторое разгибание, крестцовая ротация) происходят как при простом плоском тазе. После преодоления плоскости входа в малый таз головка чрезвычайно быстро совершает внутренний поворот и, следовательно, чрезвычайно быстро опускается на тазовое дно. Дальнейшие этапы биомеханизма происходят обычно. Плоский таз с уменьшенным прямым размером плоскости широкой части полости малого таза характеризуется резким уплощением крестцовой впадины, увеличением длины крестца, уменьшением прямого размера широкой части полости, отсутствием различий в прямых размерах всех плоскостей таза. Наиболее информативно измерение лобково-крестцового размера: ножки тазо-мера устанавливаются на середине лобкового сочленения и на месте соединения II и III крестцовых позвонков. В норме этот размер равен 21,8 см. Уменьшение его на 2,5 см свидетельствует об уменьшении прямого размера широкой части полости таза. Биомеханизм родов во многом сходен с предыдущими вариантами при плоском тазе. Преодоление входа в малый таз головка совершает сагиттальным швом в поперечном размере с некоторым разгибанием и выраженным асинклитизмом, испытывая при этом достаточные затруднения. Внутренний поворот головка совершает с запозданием. Общеравномерносуженный таз характеризуется уменьшением всех размеров таза на одинаковую величину. Он встречается у женщин небольшого роста (менее 152 см), имеющих правильное телосложение. Наружная пельвиметрия выявляет равномерное уменьшение всех размеров (например, distantia spinarum — 23 см; distantia cristarum — 25 см; distantia trochanterica — 27 см; conjugate externa — 17 с м). Ромб Михаэлиса симметричный, с равномерным уменьшением вертикального и горизонтального размеров. При влагалищном обследовании определяют равномерное уменьшение емкости малого таза. Биомеханизм родов при общеравномерносуженном тазе следующий: с некоторой задержкой происходит вставление головки сагиттальным швом в одном из косых размеров входа в таз; затем совершается усиленное сгибание, по проводной оси таза устанавливается малый (задний) родничок; дальнейшие этапы биомеханизма родов происходят как при затылочном вставлении, но в замедленном темпе. Т е ч е н и е р о д о в. У женщин с узким тазом течение родов имеет свои особенности. В I периоде родов чаще наблюдается слабость родовых сил. Головка длительное время остается подвижной над входом в таз, отсутствует пояс соприкосновения, не происходит разделения околоплодных вод на передние и задние, что приводит к несвоевременному излитию околоплодных вод. Подвижная предлежащая часть при отошедших водах создает условия для выпадения пуповины и мелких частей плода. Это осложнение представляет непосредственную угрозу жизни плода. Первичная слабость родовой деятельности в сочетании с преждевременным и ранним излитием околоплодных вод способствует гипоксии плода и восхождению инфекции. Во II периоде возможно развитие вторичной слабости родовой деятельности, так как продвижение головки затруднено и требует сильного сокращения матки. Раздел 2. Патология родов Замедленное продвижение головки по родовому каналу может привести к (давлению мягких тканей, некрозу и в дальнейшем к образованию свищей. При полном раскрытии шейки матки может выявиться несоответствие (диспропорция) размеров головки и таза; продолжающаяся родовая деятельность приводит к перерастяжению нижнего сегмента и разрыву матки. В е д е н и е р о д о в. Особенности течения родов требуют особого подхода к их ведению. Женщины с анатомически узким тазом должны быть госпитализированы в акушерский стационар за 2 нед. до родов. В дородовом отделении беременную тщательно обследуют. Уточняют форму и, что очень важно, размеры таза, степень его сужения. Определяют положение, предлежание, массу плода, оценивают его состояние. Выявляют сопутствующую акушерскую и экстраге-нитальную патологию. Оценив результаты обследования беременной, выявляют показания для планового кесарева сечения: 1) сужение таза III—IV степени; 2) наличие экзостозов, значительных посттравматических деформаций, опухолей; 3) наличие оперированных мочеполовых и кишечно-половых свищей; 4) сужение таза I и И степени в сочетании с крупным плодом, тазовым предлежанием, неправильным положением плода, перенашиванием беременности, бесплодием и мертворождением в анамнезе, рождением в прошлом травмированного ребенка, рубцом на матке. В остальных случаях роды предоставляются естественному течению. В I периоде родов при подвижной головке плода роженица должна соблюдать постельный режим в положении на боку, соответствующем позиции плода, что способствует некоторому усилению родовой деятельности и предупреждает несвоевременное (раннее) излитие околоплодных вод. Тщательное наблюдение за характером родовой деятельности, состоянием плода, вставлением головки и излитием околоплодных вод помогает своевременно распознать отклонения от нормального течения родового акта и принять соответствующие меры. При выявлении первичной слабости родовой деятельности родостимулирую-щую терапию проводят с особой осторожностью, скрупулезно наблюдая за характером схваток (не усиливая их чрезмерно!), вставлением и продвижением головки плода, состоянием нижнего сегмента матки и, главное, за состоянием внутриутробного плода. Если произойдет излитие околоплодных вод, необходимо срочно произвести влагалищное обследование для своевременной диагностики возможного выпадения пуповины. Обнаружив во влагалище пульсирующие петли пуповины, акушер, не вынимая руки, отодвигает головку вверх от входа в таз; роженица переводится в операционную для срочного кесарева сечения. Такие действия врача предупреждают сдавление пуповины между костями малого таза и головкой плода и сохраняют ему жизнь. Особая ответственность ложится на акушера при ведении периода изгнания. Хотя известно, что роды через естественные родовые пути с благоприятным исходом для матери и плода возможны у 80% женщин с I степенью сужения таза и у 60% со II степенью, а помощь врача ограничивается обязательной перинеотомией, остается значительная часть рожениц, у которых выявляются затруднения или невозможность родоразрешения через естественные родовые пути. Ч А С Т Ь 2. ПАТОЛОГИЧЕСКОЕ АКУШЕРСТВО
Рис. 72. Признак Вастена: а — положительный; б — «вровень»; в — отрицательный Чтобы сохранить здоровье матери и ребенка, необходимо своевременно диагностировать степень выраженности клинического несоответствия таза головке плода. Роды могут закончиться благополучно при относительном несоответствии, признаками которого являются особенности вставления головки и биомеханизма родов, свойственные имеющейся форме сужения таза, хорошая конфигурация головки. Эти признаки определяют при влагалищном обследовании. Если в процессе наблюдения за роженицей появляются признаки абсолютного несоответствия, то роды необходимо срочно закончить операцией кесарева сечения. К таким признакам относятся: 1) отсутствие продвижения головки при хорошей родовой деятельности; 2) задержка мочеиспускания или появление примеси крови в моче; 3) появление отека шейки матки, симулирующего неполное раскрытие; 4) появление потуг при высоко стоящей головке; 5) положительный признак Вастена. Для решения вопроса об оперативном родоразрешении не обязательно наличие всех признаков несоответствия, достаточно двух-трех в разных сочетаниях, чтобы кесарево сечение оказалось своевременным, а исход для матери и ребенка — благополучным. Одним из таких простых и достаточно информативных признаков является признак Вастена (рис. 72). Оценка его производится при полном раскрытии шейки матки, излитии околоплодных вод и прижатой головке. Определяют угол между головкой плода и лобковым сочленением роженицы. Если угол обращен вниз, то признак Вастена считается положительным: роды через естественные пути невозможны. Если угол обращен вверх, то признак Вастена отрицательный: роды через естественные родо- Раздел 2. Патология родов вые пути возможны. Если лобковое сочленение и головка находятся в одной плоскости, то признак Вастена — «вровень»: самостоятельные роды возможны при хорошей родовой деятельности и достаточной конфигурабельности головки плода. Среди показаний для кесарева сечения при узком тазе, кроме диспропорции размеров плода и таза матери, имеют значение слабость родовой деятельности и гипоксия плода. Слабость сократительной деятельности нередко осложняет роды при узком тазе, а назначение сокращающих матку средств ограничивается опасностью разрыва матки, поэтому расширяются показания к абдоминальному ро-доразрешению. Прохождение плода по родовому пути при сужении таза представляет для плода большую трудность, проделать его без родовой травмы плод, находящийся в состоянии гипоксии, не может. Поэтому в его интересах показано кесарево сечение. Таким образом, ведение родов у женщин с узким тазом представляет собой большую сложность для акушера. П р о ф и л а к т и к а. Проблема профилактики родов при наличии узкого таза должна иметь социальное, общебиологическое и медицинское решение. В настоящее время врач-акушер не имеет возможности влиять на возникновение данной патологии, но может и должен предупредить осложнения родов при узком тазе и обеспечить матери здорового ребенка, а ребенку — здоровую мать. Глава 27 РОДЫ ПРИ КРУПНОМ ПЛОДЕ Крупным считается плод, масса которого при рождении составляет 4000 г и более; гигантским — 5000 г. Эта патология в настоящее время встречается в 10% случаев. Э т и о л о г и я и п а т о г е н е з. Крупные и гигантские дети чаще всего рождаются у женщин следующих групп: многорожавшие, в возрасте старше 30 лет, рожавшие в прошлом крупных детей, женщины с ожирением, высокого роста, с большой прибавкой массы тела во время настоящей беременности, с перенашиванием, страдающие сахарным диабетом. Имеет значение и пол ребенка: крупными чаще бывают мальчики. Углеводный и жировой обмен в системе мать—плацента—плод при крупном плоде имеет свои особенности, которые выражаются в усиленном переходе к плоду глюкозы и жирных кислот, способствующих повышению массы тела плода. Т е ч е н и е б е р е м е н н о с т и и р о д о в. У женщин с крупным или гигантским плодом беременность имеет некоторые особенности. У них в 2 раза чаще наблюдаются отеки, ОПГ-гестоз, в 1,5 раза — многоводие и перенашивание. Роды нередко протекают с осложнениями. Наиболее часто наблюдается первичная и вторичная слабость родовой деятельности, что может быть связано с перерастяжением матки и нарушением сократительной деятельности миомет-рия. Крупная головка плода долго остается подвижной над входом в таз, поэтому в 40% случаев происходит преждевременное или раннее излитие околоплодных вод. Во II периоде родов крупный плод может испытывать затруднения при ЧАСТЬ 2 ПАТОЛОГИЧЕСКОЕ АКУШЕРСТВО продвижении по родовому каналу; при этом клинически узкий таз встречается в 5 раз чаще, чем при средних размерах плода. Если роды совершаются через естественные родовые пути, то биомеханизм их напоминает биомеханизм родов при общеравномерносуженном тазе. Вставление головки происходит с запозданием сагиттальным швом в одном из косых размеров входа в малый таз. Затем происходит усиленное сгибание головки, малый (задний) родничок устанавливается точно по проводной оси таза. Крестцовая ротация требует длительного времени, как и внутренний поворот головки. Разгибание головки происходит типично, но также в замедленном темпе. Наружный поворот головки затруднен из-за большого объема плечевого пояса. Рождение плечевого пояса совершается с большим трудом и может сопровождаться переломом ключиц, хотя биомеханизм его обычный: под симфизом фиксируется верхняя часть плеча, рождается задняя ручка, а затем передняя. Даже рождение туловища плода требует определенных усилий. В е д е н и е б е р е м е н н о с т и и р о д о в. Для того чтобы избежать осложнений в родах для матери и крупного плода, необходимо четко поставить диагноз и определить точную массу плода, что не всегда легко сделать. В женской консультации выявляют женщин группы риска, тщательно следят за ростом плода по измерению окружности живота, высоты стояния дна матки, определяя массу плода по Рудакову. Особое внимание уделяют диагностике возможного сахарного диабета. В срок беременности 38 нед. направляют в дородовое отделение акушерского стационара. В дородовом отделении уточняют диагноз. Перед родами окружность живота у женщин с крупным плодом превышает 100 см, высота стояния дна матки равна 40—42 см. При головном предлежании можно измерить с помощью тазо-мера или специального циркуля прямой размер головки, который превышает 12 см. Однако наиболее точным методом диагностики крупного плода является ультразвуковое сканирование. Н а и б о л е е важным показателем У З И плода считается величина бипариетального размера головки, окружности живота, длины бедренной кости плода и отношение длины бедренной кости к окружности живота. С помощью УЗИ не только определяют массу плода, но и форму макро-сомии. Симметричная форма характеризуется пропорциональным увеличением всех фетометрических показателей. При асимметричной форме бипарие-тальный размер головки и длина бедренной кости незначительно превышают норму, а окружность живота значительно больше нормы. Асимметричная форма чаще всего наблюдается у женщин с сахарным диабетом: у таких детей во время родового акта встречаются затруднения при выведении плечиков. План родоразрешения беременной составляют с учетом: 1) акушерского анамнеза; 2) готовности организма женщины к родам; 3) величины и состояния плода; 4) размеров таза. Плановое кесарево сечение проводится у беременных с крупным плодом при наличии таких неблагоприятных факторов, как тазовое предлежание, рубец на матке, анатомически узкий таз любой степени сужения, перенашивание, хроническая гипоксия плода, тяжелые формы гестоза и экстрагенитальной патологии. У остальных беременных может планироваться родоразрешение через естественные родовые пути. Однако и у них не исключено абдоминальное родоразре- Раздел 2. Патология родов шение, если в процессе родов выявится диспропорция между размерами головки плода и таза матери. При ведении спонтанных родов проводится профилактика гипоксии плода и слабости родовой деятельности, осуществляют превентивную перинеотомию, принимают меры для предупреждения кровотечений в последовый и ранний послеродовой периоды. Послеродовой период чаще осложняется инфекцией родовых путей, поэтому требует повышенного внимания. П р о ф и л а к т и к а. В женской консультации необходимо выявлять женщин группы высокого риска (особенно с ожирением и сахарным диабетом), следить за обменными процессами на протяжении беременности в условиях специализированного акушерского стационара и обязательно госпитализировать за 2 нед. до родоразрешения. Глава 28 РОДЫ ПРИ ТАЗОВОМ ПРЕДЛЕЖАНИИ ПЛОДА Роды в тазовом предлежании плода встречаются в 3—5% случаев. Их следует считать патологическими из-за большого числа осложнений у матери и особенно у плода. Перинатальная смертность в 4—5 раз выше, чем при головных пред-лежаниях. Тазовое предлежание — понятие обобщающее, оно свидетельствует о том, что у входа в малый таз находится тазовый конец. Различают варианты тазовых
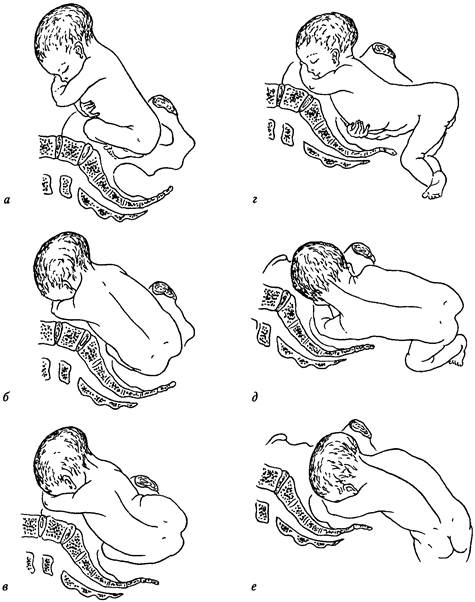
предлежании: чистое ягодичное предлежание, смешанное, или ягодично-ножное, предлежание и ножное предлежание (рис. 73). Ч А С Т Ь 2. ПАТОЛОГИЧЕСКОЕ АКУШЕРСТВО Чистое ягодичное предлежание встречается в 65% случаев тазовых предлежа-нии, чаще у первородящих. Ягодично-ножное предлежание наблюдается в 25%, а ножное — в 10%, чаще у повторнородящих. Э т и о л о г и я. В настоящее время этиология тазовых предлежании не ясна. Считается, что плод при правильном членорасположении, имеющий ово-идную форму, должен соответствовать овоиду полости матки; более объемистый тазовый конец занимает обширную верхнюю часть полости матки. При этом и плод, и матка являются активными участниками процесса приспособления: плод — за счет нервнорефлекторных реакций на граЕитационные и механические раздражители, матка — за счет пластического тонуса мускулатуры, особенно в области нижнего сегмента. При нарушении этих механизмов формируются тазовые предлежания и поперечные положения плода. Факторы, предрасполагающие к возникновению тазовых предлежании, подразделяют на материнские, плодовые, плацентарные. К материнским факторам относят аномалии развития матки, миому, узкий таз, большое число родов в анамнезе, снижение и повышение тонуса маточной мускулатуры. Плодовыми факторами являются аномалии развития плода, недоношенность, сниженная двигательная активность плода, многоплодие. К плацентарным факторам относятся предле-жание плаценты, локализация плаценты в области трубных углов и дна, мно-говодие, маловодие. Устойчивое тазовое предлежание формируется к 34 нед. беременности, до этого срока плод может менять свое предлежание. Во многом это объясняется изменением соотношения количества амниотической жидкости и объема плода в разные сроки беременности. Д и а г н о с т и к а. Тазовое предлежание плода диагностируют без особых затруднений. Применив приемы Леопольда—Левицкого, в дне матки определяют плотную, крупную, округлую часть — головку. У входа в таз пальпируется крупная мягкая часть, не имеющая четких контуров. Сердцебиение плода выслушивается справа или слева выше пупка. При влагалищном обследовании во время беременности через своды определяют крупную мягковатую часть или мелкие части, во время родов — пальпируют крестец, копчик, межъягодичную складку, половые органы, анус (если плод находится в чистом ягодичном пред-лежании) и стопы (если плод находится в ножном или ягодично-ножном предлежании). По расположению крестца определяют позицию и вид. Чистое ягодичное предлежание дифференцируют от лицевого предлежания и анэнцефалии; ножное и ягодично-ножное — от косого и поперечного положения плода. К дополнительным методам диагностики прибегают не только для определения характера предлежания, но и для оценки состояния плода. Данные Э К Г и Ф К Г позволяют судить о состоянии плода и его функциональных возможностях. Желудочковый комплекс QRS, обращенный книзу, свидетельствует о тазовом предлежании плода. Больше всего информации можно получить с помощью ультразвукового исследования. Уточняют характер предлежания и массу плода, выявляют пороки развития плода, наличие миомы матки, расположение плаценты и петель пуповины. В настоящее время придается большое значение некоторым особенностям членорасположения плода. Вытянутые вдоль туловища и разогнутые в коленных суставах ножки плода могут играть роль пружины и препятствовать прохождению плода через родовые пути. Разогнутая головка не сможет быстро преодолеть костное кольцо малого таза матери. Раздел 2. Патология родов Б и о м е х а н и з м р о д о в. При тазовом предлежании биомеханизм родов имеет те же закономерности, что и при головном, и состоит из следующих моментов (рис. 74).
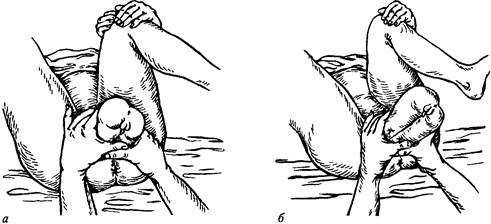
Рис. 74. Биомеханизм родов при тазовом предлежании плода: a — вставление, опускание и крестцовая ротация ягодиц; б — внутренний поворот ягодиц; в — рождение ягодиц; г — рождение туловища до пупочного кольца; д — рождение туловища до нижнего угла передней лопатки; е — рождение плечевого пояса ЧАСТЬ 2. ПАТОЛОГИЧЕСКОЕ АКУШЕРСТВО 1-й момент — вставление ягодиц во вход в малый таз. Межвертлужная линия (linea interchrochanterica) устанавливается в одном из косых размеров входа, крестец плода обращен кпереди (передний вид) или кзади (задний вид). 2-й момент — опускание ягодиц. При некотором сжатии ягодицы опускаются во вход в таз. Первой опускается передняя ягодица. Это движение соответствует сгибанию головки при затылочном вставлении. 3-й момент соответствует крестцовой ротации. Совершая маятникообразные движения, ягодицы огибают мыс и опускаются в широкую часть полости малого таза. 4-й момент — внутренний поворот ягодиц. Ягодицы, совершая поворот, опускаются на тазовое дно. Межвертлужная линия из косого размера переходит в прямой размер выхода из малого таза. 5-й момент — рождение ягодиц и туловища плода до нижнего угла передней лопатки. Передняя ягодица выходит из-под симфиза, крыло подвздошной кости фиксируется у нижнего края лобкового сочленения. Совершается сильное боковое сгибание поясничной области позвоночника плода, и рождается задняя ягодица. Дуга позвоночника выпрямляется, и рождается целиком передняя ягодица. Затем довольно легко совершается наружный поворот ягодиц, туловище плода, продвигаясь вперед, рождается до пупочного кольца и до нижнего угла передней лопатки. Наружный поворот ягодиц происходит за счет вступления во вход в таз плечевого пояса: межвертлужная линия устанавливается в том же размере, что и плечики. 6-й момент — рождение плечевого пояса. Биакромиальный размер плечиков из косого размера входа в малый таз, продвигаясь вперед, переходит в прямой размер выхода из малого таза. Шейка плечевой кости передней ручки фиксируется у нижнего края симфиза, рождается задняя ручка, а затем из-под лобка выходит передняя ручка. Такой механизм отмечается при сохраненном правильном членорасположении плода. Если оно нарушено, ручки запрокидываются и освободить их можно, только применив акушерские пособия. 7-й момент — рождение головки. Биомеханизм рождения плода представляет собой плавный непрерывный процесс. Одновременно с рождением плечиков во вход в таз вступает головка. Сагиттальный шов располагается в косом размере таза, противоположном биак-ромиальному размеру плечиков. Последующее прохождение родового канала головкой осуществляется по общим законам биомеханики: вставление, сгибание, крестцовая ротация, внутренний поворот, усиленное сгибание. Все движения совершаются быстро и с меньшими усилиями, чем при головном предле-жании, потому что головка продвигается как клин (суженная ее часть идет первой). Окружность головки соответствует среднему косому размеру (от подза-тылочной ямки до переднего края большого родничка), равному 10 см. Головка плода, родившегося в тазовом предлежании, круглая. Родовая опухоль располагается на ягодицах, половых органах. Т е ч е н и е р о д о в. Рождение плода в тазовом предлежании может произойти самопроизвольно без осложнений для плода и матери. Однако подобные роды таят в себе немало опасностей, в первую очередь для плода. Роды (I период) могут осложняться несвоевременным излитием околоплодных вод, слабостью родовой деятельности, гипоксией плода. Но главная опасность для плода заключается в биомеханизме родов (И период), и избежать ее невозможно. С одной стороны, после рождения плода до пупочного кольца пуповина сдавливается между костями таза матери и головкой плода. Макси- Раздел 2 Патология родов мальное время, которое может выдержать плод без поступления кислорода, равняется 5 мин. Следовательно, за 5 мин должны родиться плечевой пояс и головка плода. Если этого не произойдет, то плод погибнет от асфиксии. С другой стороны, быстрое рождение головки может привести к родовой травме плода, чаще всего разрыву мозжечкового намета и внутричерепному кровоизлиянию. Роды в тазовом предлежании создают неблагоприятные условия для быстрого и бережного прохождения головки. Первой по родовому каналу проходит малообъемная часть (особенно при ножном предлежании), которая недостаточно подготавливает мягкие родовые пути для головки. Несовершенный зев (не полностью открытый) может спазмироваться вокруг шейки. Ручки плода могут запрокинуться за головку. Может образоваться задний вид. И наконец, вставление головки может произойти в разогнутом состоянии. Все это может усугубиться при наличии крупного плода, узком тазе и слабой родовой деятельности. В е д е н и е б е р е м е н н о с т и и р о д о в. Знание особенностей течения родов в тазовом предлежании диктует поведение акушера. Установив диагноз тазового предлежания во время беременности, необходимо приложить все усилия для его исправления, используя корригирующую гимнастику, разработанную отечественными специалистами для разных сроков беременности — с 32 нед. до 38 нед. При сроке 33—34 нед. можно произвести наружный профилактический поворот плода на головку. Наружный профилактический поворот плода на головку должен производиться в условиях стационара. Беременную укладывают на твердую кушетку со слегка согнутыми в тазобедренных и коленных суставах ногами, что способствует расслаблению мыщц брюшной стенки. Врач еще раз уточняет положение, предлежание и позицию плода, ибо для успешного проведения поворота необходимо смещать ягодицы от входа в таз в сторону спинки плода, спинку — в сторону головки, головку — в сторону животика ко входу в малый таз (см. рис. 104, с. 436). Наружный профилактический поворот плода на головку должен производиться осторожно, бережно, без малейшего насилия. Его не следует делать у женщин с осложненным течением беременности (гестоз, угрожающие преждевременные роды, предлежание плаценты, узкий таз, маловодие, многоводие, рубец на матке, миома). Если тазовое предлежание плода сохраняется, то за 2 нед. до родов беременную направляют в стационар. В дородовом отделении после тщательного обследования беременной составляют план родоразрешения: плановое кесарево сечение или ведение родов через естественные родовые пути. В современном акушерстве существует тенденция к расширению показаний для оперативного родоразрешения при тазовом предле-жании. Основными показаниями к нему служат: анатомически узкий таз, крупный плод (для тазового предлежания — более 3500 г), переношенная беременность, разогнутое состояние головки, рубец на матке, отягощенный анамнез (мертворождения, травмированные дети), бесплодие, возраст первородящей (старше 30 лет). Во многих акушерских учреждениях кесарево сечение производят в тех случаях, когда женщина с тазовым предлежанием плода рожает преждевременно — до 32-недельного срока. Глубоконедоношенный плод плохо переносит роды в тазовом предлежании. Однако такая линия поведения имеет право на существование при наличии оборудованного отделения для выхаживания недоношенных новорожденных. ЧАСТЬ 2. ПАТОЛОГИЧЕСКОЕ АКУШЕРСТВО Ведение родов через естественные родовые пути требует мониторного наблюдения. Для профилактики раннего вскрытия плодного пузыря роженица должна соблюдать постельный режим. Необходимо проводить профилактику гипоксии плода, своевременно выявлять слабость родовой деятельности и правильно ее лечить. Появившиеся гипоксия плода и слабость родовой деятельности, плохо поддающиеся лечению, заставляют изменить план родов и перейти к операции кесарева сечения. Только хорошая родовая деятельность может привести к благоприятному исходу родов через естественные родовые пути. Во И периоде родов врач-акушер приступает к оказанию пособия, которое предложил Н. А. Цовьянов еще в 1929 г. Это пособие выдержало проверку временем. При гистом ягодигном предлежании проводят пособие по Цовьянову, которое помогает сохранить правильное членорасположение плода и обеспечить физиологическое течение периода изгнания. Пособие по Цовьянову обеспечивает благоприятный результат только при хорошей родовой деятельности. Оказание пособия начинают с момента прорезывания ягодиц. Акушер располагает руки так, что большие пальцы охватывают бедра плода и прижимают их к туловищу, не давая разогнуться. Остальные пальцы акушера располагаются на крестце плода (рис. 75). Во избежание выпадения ножек плода большие пальцы
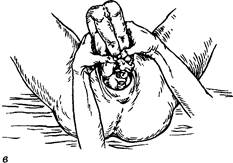
Рис. 75. Оказание пособия при чистом ягодичном предлежании: а — большие пальцы рук акушера охватывают бедра плода и прижимают их к туловищу; остальные пальцы расположены на крестце плода; б — туловище родилось до нижнего угла передней лопатки; акушер направляет ягодицы на себя, вниз и в сторону бедра роженицы; в — туловище плода поднимают резко вверх Раздел 2. Патология родов акушера по мере рождения ребенка передвигаются вверх. Когда туловище родилось до нижнего угла передней лопатки, акушер направляет ягодицы на себя, вниз и в сторону бедра роженицы, чтобы облегчить самостоятельное рождение из-под лобковой дуги передней ручки. Затем туловище плода круто поднимают вверх на живот роженицы: рождается задняя ручка, и в половой щели показывается ротик плода. При хорошей родовой деятельности головка рождается самостоятельно. Способ Цовьянова при ножных предлежаниях основан на том, что при наличии в родах препятствия для продвижения плода родовая деятельность усиливается. Такое препятствие создает врач. Как только ножки плода рождаются во влагалище, акушер ладонью, наложенной на стерильную пеленку, при каждой схватке противодействует изгнанию ножек за пределы половой щели (рис. 76). Такое противодействие оказывается до полного раскрытия маточного зева, к этому времени ягодицы опускаются на тазовое дно: плод как бы садится на корточки, и ножное предлежание переходит в ягодично-ножное, мягкие родовые пути хорошо растягиваются. Момент, когда следует прекратить противодействие, определяется тем, что ножки плода начинают выступать из-под ладони акушера. При следующей потуге плод, не встречая препятствий, изгоняется из родовых путей. Этот способ может быть использован и при ягодигно-ножных предлежаниях, пока тазовый конец плода не опустится до выхода из малого таза. Если при оказании пособия по Цовьянову при чистом ягодичном или ножном предлежаниях плод родится до углов лопаток и дальнейшее поступательное движение его прекращается, необходимо сразу же приступить к классическому ручному пособию для освобождения ручек и головки. В распоряжении врача не более 5 мин. Акушер захватывает ножки плода и отводит их к правой (при первой позиции) или левой (при второй позиции) паховой складке (рис. 77). Акушер одноименной рукой со стороны крестцовой впадины выводит заднюю ручку плода. Двумя пальцами акушер надавливает на локтевой сгиб и выводит ручку
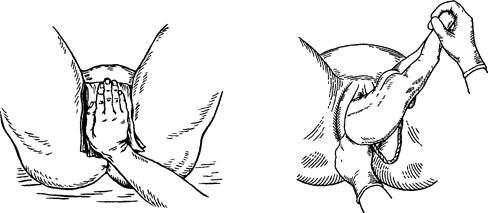
Рис. 77. Ручное пособие. при смешанном и ножном ручки, ножки плода отведены предлежаниях в сторону и кверху ЧАСТЬ 2 ПАТОЛОГИЧЕСКОЕ АКУШЕРСТВО
«омывательными движениями», скользя ею по грудке плода. Затем двумя руками акушер захватывает грудку плода и поворачивает его, не подтягивая вниз, на 180° так, что передняя ручка плода становится задней. Затем она выводится одноименной рукой акушера, как и первая.
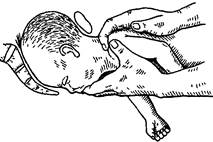
Следующий этап пособия — выведение головки плода способом Морисо— Левре—Ляшапель. Во влагалище вводится кисть руки акушера (при первой позиции — левая, при второй — правая). Плод «усаживают верхом» на предплечье этой руки. Указательным пальцем, введенным в ротик плода, удерживают головку в согнутом положении. Указательным и средним пальцами наружной руки захватывают плечевой пояс плода. Тракции производят наружной рукой сначала вниз на себя, до образования точки фиксации подзатылочной ямки под лобком, затем вверх. Головка рождается: сначала ротик, лицо, лобик и, наконец, теменные бугры (рис. 78). Все движения необходимо совершать бережно, ибо грубые манипуляции во время оказания пособия могут привести к травме в шейном отделе позвоночника и повреждению спинного мозга. При острой гипоксии плода или при упорной слабости родовой деятельности, когда нет условий для оказания пособия по Цовьянову или для классического ручного пособия, прибегают к операции извлечения плода за ножку, хотя это вмешательство весьма травматично (см. главу 52). Ведение родов через естественные родовые пути любыми способами должно сопровождаться перинеотомией. П р о ф и л а к т и к а. Для снижения перинатальной смертности и травматизма плода необходимо своевременно выявлять эту патологию, содействовать переходу в головное предлежание, а при устойчивом тазовом предлежании — госпитализировать в дородовое отделение для выработки оптимального плана ведения родов и подготовки к его осуществлению. Глава 29 РОДЫ ПРИ ПОПЕРЕЧНОМ И КОСОМ ПОЛОЖЕНИЯХ ПЛОДА Если ось (длинник) плода не совпадает с осью матки, то такое положение называется неправильным. В тех случаях, когда оси плода и матки, пересекаясь, образуют угол в 90°, положение считают поперечным (situs transversus); если этот угол не равен 90°, то положение считается косым (situs obliquus). Неправильные положения плода встречаются редко: в 0,2—0,4% случаев. Э т и о л о г и я. Причины формирования неправильных положений плода имеют много общего с причинами тазовых предлежании. Основное значе- Раздел 2. Патология родов ние имеют снижение пластического тонуса мускулатуры матки, изменение формы матки, чрезмерная или резко ограниченная подвижность плода. Такие условия создаются при аномалиях развития и опухолях матки, предлежании плаценты, многоводии, маловодий, многоплодии, дряблости брюшной стенки, узком тазе. Д и а г н о с т и к а. Поперечное и косое положения плода в большинстве случаев диагностируются без особых затруднений. При осмотре живота обращает на себя внимание форма матки, вытянутая в поперечном размере. Окружность живота всегда превышает норму для срока беременности, при котором проводится обследование, а высота стояния дна матки всегда меньше нормы. Используя приемы Леопольда—Левицкого, получают следующие данные: в дне матки отсутствует какая-либо крупная часть, в боковых отделах матки обнаруживают крупные части (с одной стороны — круглую плотную, с другой — мягкую), предлежащая часть не определяется. Сердцебиение плода лучше всего прослушивается в области пупка. Позицию плода определяют по головке: при первой позиции головка пальпируется слева, при второй — справа. Вид плода, как обычно, распознают по спинке: спинка обращена кпереди — передний вид, спинка кзади — задний. Влагалищное обследование, произведенное во время беременности и в начале родов при целом плодном пузыре, не дает много информации. Оно только подтверждает отсутствие предлежащей части. После излитая околоплодных вод при достаточном раскрытии зева (4—5 см) можно определить плечико, лопатку, остистые отростки позвонков, подмышечную впадину. По расположению остистых отростков и лопатки определяют вид плода, по подмышечной впадине — позицию: если впадина обращена вправо, то позиция — первая, при второй позиции подмышечная впадина открыта влево. Т е ч е н и е и в е д е н и е б е р е м е н н о с т и и р о д о в. Диагноз поперечного или косого положения плода необходимо установить во время беременности. В сомнительных случаях прибегают к ультразвуковому сканированию. Беременной назначают корригирующую гимнастику с 32-недельного срока. Наружный профилактический поворот плода при поперечном положении обычно не дает стойкого эффекта. Роды в поперечном положении являются патологическими. Спонтанное ро-доразрешение через естественные родовые пути жизнеспособным плодом невозможно. Если роды начинаются дома и за роженицей нет достаточного наблюдения, то осложнения начинаются уже в I периоде. При поперечном положении плода нет разделения околоплодных вод на передние и задние, поэтому часто наблюдается несвоевременное излитие околоплодных вод. Это осложнение может сопровождаться выпадением петель пуповины или ручки плода. Лишенная околоплодных вод матка плотно облегает плод, формируется запущенное поперечное положение. При хорошей родовой деятельности плечико все глубже опускается в полость таза. Нижний сегмент перерастягивается, контракционное кольцо (граница между телом матки и нижним сегментом) поднимается вверх и занимает косое положение (рис. 79). Появляются признаки угрожающего разрыва матки, и при отсутствии адекватной помощи происходит ее разрыв. Возможен и иной исход. При слабой родовой деятельности на фоне излитая околоплодных вод роды останавливаются, происходит восходящее инфицирование. Затяжное течение родов приводит к гибели плода, при этом, если матка станет очагом генерализованной инфекции, то необходимо ее удаление. ЧАСТЬ ПАТОЛОГИЧЕСКОЕ АКУШЕРСТВО
Во избежание подобных осложнений за 2—3 нед. до ожидаемых родов беременную направляют в акушерский стационар, где ее обследуют и подготавливают к завершению беременности. В настоящее время единственным способом родоразрешения при поперечном положении плода, обеспечивающим жизнь и здоровье матери и ребенка, является операция кесарева сечения.
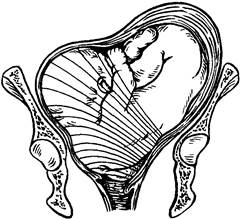
Ранее широко применявшаяся операция классического поворота плода на ножку с последующим извлечением дает неудовлетворительные результаты. В настоящее время при живом плоде ее проводят только в одном случае: при родоразрешении второго плода из двойни. В случае запущенного поперечного положения мертвого плода роды заканчиваются плодоразрушающей операцией. После классического поворота плода на ножку и после плодоразрушающей операции в обязательном порядке под продолжающимся наркозом производят ручное отделение плаценты и обследование целости стенок матки. Глава 30 РОДЫ ПРИ М Н О Г О П Л О Д Н О Й БЕРЕМЕННОСТИ Многоплодная беременность встречается у 0,5—2% женщин и заканчивается рождением чаще всего двойни, реже тройни. Возможно рождение и большего числа детей. По общепризнанной формуле, двойни встречаются 1:80 родов, тройни —1:802 (6400) родов, четверни 1: 803 (512 000) родов, пятерни — 1: 804 (40 960 000) родов. В последнее время отмечается увеличение числа двоен у женщин, применявших гормональные контрацептивы, при экстракорпоральном оплодотворении и индукции беременности. Э т и о л о г и я и п а т о г е н е з. Общепризнанной причиной наступления многоплодной беременности считают наследственные факторы: по линии матери — 7,5%, по линии отца — 1,7%. До последнего времени считалось, что одной из предпосылок к развитию многоплодной беременности является возраст женщины — старше 35 лет. В настоящее время среди рожениц с двойнями почти в 3 раза увеличился удельный вес первородящих в возрасте 26—28 лет. Возможно, это связано с методами лечения бесплодия. Многоплодная беременность является или результатом оплодотворения нескольких яйцеклеток, или в оплодотворенной яйцеклетке развиваются два или несколько зародышей. В связи с этим различают два типа близнецов: дизигот- Раздел 2. Патология родов ные (разнояйцевые) и монозиготные (однояйцевые). У дизиготных близнецов имеются две амниотические и две хориальные оболочки, две плаценты — бихо-риальный биамниотический тип плацентации (рис. 80, а). У монозиготных близнецов имеются две амниотические и одна хориальная оболочки, одна плацента — монохориальный, биамниотический тип плацентации (рис. 80, б). Д и а г н о с т и к а. Распознать многоплодную беременность в I триместре беременности можно только с помощью ультразвукового сканирования. Во И триместре из-за размеров матки, несколько превышающих ожидаемый срок беременности, можно заподозрить многоплодие. Окончательный диагноз устанавливают при ультразвуковом исследовании. С начала III триместра уже более отчетливо определяют увеличение объема матки, опережающее срок беременности. Окружность живота и высота стояния дна матки не соответствуют размерам пальпируемой головки, что заставляет врача искать вторую и третью крупные части. Чем больше срок беременности, тем легче это удается. При беременности, близкой к доношенной, данные наружного акушерского обследования оказываются достаточно информативными. Окружность живота превышает 100 см. Высота стояния дна матки — более 40 см. Приемами Леопольда—Левицкого удается прощупать 3 и более крупные части плода и много мелких частей. Варианты расположения крупных частей разнообразны, что связано с положениями и предлежаниями плодов (рис. 81). При аускультации определяют 2 фокуса оптимального звучания сердечных тонов плодов, между которыми существует зона тишины. Разница в частоте сердцебиений, превышающая 8 уд/мин, подтверждает диагноз двойни.
Ультразвуковое сканирование не только дает возможность точно диагностировать многоплодие (двойня, тройня, четверня...), но и установить точные размеры плодов. Регистрация КТГ подтверждает наличие многоплодной беременности и помогает оценить состояние плодов.
302 Ч А С Т Ь 2. ПАТОЛОГИЧЕСКОЕ АКУШЕРСТВО Дифференцируют многоплодие от беременности крупным плодом, многово-дия, иногда пузырного заноса.
Т е ч е н и е и в е д е н и е б е р е м е н н о с т и. Физиологическое течение беременности отмечается лишь в 11% случаев. Аномалии положения плодов встречаются в 16 раз чаще, чем при одноплодной беременности. Ранний и особенно ОПГ-гестоз наблюдаются в 4 раза чаще; особенно тяжело они проте-
Раздел 2. Патология родов кают при дизиготных близнецах. Одним из характерных признаков многоплодия является многоводие одного из плодов. Почти у половины беременных с многоплодием наблюдается отставание в развитии одного из плодов, вплоть до его гибели. У каждой третьей женщины развивается угроза прерывания беременности, особенно часто в сроки 34—37 нед. У 40% беременных выявляется анемия. Врачебное наблюдение за беременными с многоплодием осуществляется с учетом возможных осложнений. Даже при благоприятном течении беременности показано стационарное обследование на 28—30-й неделе с целью выявления угрожающих преждевременных родов, оценки состояния плодов и фетоплацентар-ного комплекса в целом, коррекции выявленных осложнений. Своевременное лечение угрожающего прерывания беременности может предотвратить начало родов в критический для многоплодия период: 34—37 нед. Повторную госпитализацию в дородовое отделение осуществляют за 2—3 нед. до срока родов. При малейшем отклонении от нормального течения беременности показана обязательная госпитализация, возможно до родоразрешения. Угроза преждевременных родов параллельно с ее лечением требует от врача проведения комплекса мероприятий, направленных на ускорение созревания плодов (в первую очередь, легких и мозга). Назначают кортикостероиды, фосфолипиды, реологически активные препараты, антиоксиданты, проводят гипербарическую оксиге-нацию. Т е ч е н и е и в е д е н и е р о д о в. Многоплодие сопровождается частыми осложнениями родового акта. Большинство родов наступает преждевременно: более чем в половине случаев масса новорожденных не превышает 2500 г. Весьма часто (около 50%) оба плода или один из них к началу родов оказываются в тазовом предлежании, а в 10% случаев — в поперечном положении. В 60% случаев наблюдается несвоевременное (преждевременное или раннее) излитие околоплодных вод. Это осложнение может сопровождаться выпадением пуповины и мелких частей, чему способствуют поперечные положения, тазовые предлежания и малые размеры плодов. В 20—30% родов выявляются аномалии родовой деятельности, чаще в виде слабости сокращений матки. Период изгнания может осложняться преждевременной отслойкой нормально расположенной плаценты второго плода. Все перечисленные осложнения увеличивают возможность гипоксии и родовой травмы плодов. При многоплодии нарушается физиологическое течение последового и раннего послеродового периодов: в 24% наблюдается патологическая кровопотеря. Ведение родов при многоплодии требует большого внимания, четкой ориентации в акушерской ситуации, высокой квалификации, дающей возможность выполнить любые акушерские операции. В современном акушерстве роды через естественные родовые пути проводят только при наличии двойни. Тройня, четверня и т. д., как правило, требуют абдоминального родоразрешения в интересах плодов. Роды двойней проводятся под мониторным контролем. Регистрация КТГ позволяет следить за характером родовой деятельности и состоянием плодов. При нормальном течении родов двойней в начале периода раскрытия на гистерограм-ме фиксируется отчетливая тенденция к увеличению частоты схваток при небольшой амплитуде сокращений матки. Тройной нисходящий градиент сохраняется только у 28,5% рожениц. По мере прогрессирования родов несколько снижается сократительная деятельность, которая распространяется на II период и усугубляется перерастяжением мышц брюшной стенки. Базальный тонус матки ЧАСТЬ 2. ПАТОЛОГИЧЕСКОЕ АКУШЕРСТВО остается нормальным на протяжении всего родового акта. Такой характер родовой деятельности, достаточный для периода раскрытия, не всегда обеспечивает изгнание обоих плодов. Поэтому при срочных родах оправдано профилактическое внутривенное капельное введение простагландина F2a и/или окситоцина с конца I периода до окончания раннего послеродового периода. После рождения первого плода наступает непродолжительная пауза. В это время проводится наружное акушерское обследование, определяются положение и предлежание второго плода, выслушивается его сердцебиение. Черед 4—5 мин схватки возобновляются, врач производит влагалищное обследование для вскрытия плодного пузыря, и роды предоставляются естественному течению. При многоплодной беременности III период родов по своей значимости не уступает I и И периодам и поэтому требует от врача максимального внимания. Недостаточная активность сократительной деятельности матки в период раскрытия и изгнания плодов продолжается и во время отделения плаценты и выделения последа. Физиологическая кровопотеря наблюдается только у половины рожениц; у 32% родильниц кровопотеря достигает пограничных величин, а у 24% имеется патологическая кровопотеря. В раннем послеродовом периоде вследствие гипоактивности матки может развиться клиническая картина гипо- и атонических кровотечений. Все сказанное определяет активный характер ведения последового и раннего послеродового периодов с применением сокращающих матку средств. С последней потугой во II периоде родов (если роды ведут без внутривенного вливания простагландина F2a и/или окситоцина) с целью профилактики кровотечения в последовом и раннем послеродовом периодах одномоментно вводят сокращающие средства (метилэргометрин, окситоцин). После рождения плаценты ее осматривают, обращают внимание на размер плацентарной площадки, строение оболочек и межплодовой перегородки. При наличии бихориальной биамниотической двойни перегородка должна состоять из 4 листков, при наличии монохориальной биамниотической двойни — из 2 листков. При осложненном течении родов своевременно принимают адекватные меры. Преждевременное излитие околоплодных вод при беременности сроком 28—34 нед. и головном предлежании первого плода требует пролонгации беременности на 3 дня для проведения профилактики дистресс-синдрома у плодов. Важным условием такой тактики является отсутствие инфекции любой локализации. В дальнейшем проводится родовозбуждение, или роды начинаются спонтанно. При беременности, превышающей 37 нед., плоды являются зрелыми, поэтому родовозбуждение назначают через 2—3 ч после излития вод. Во всех случаях важно оценить «зрелость» шейки матки. Родовозбуждение проводится с помощью внутривенного введения простагландинов или окситоцина на фоне применения спазмолитиков. Те же средства используют при диагностированной слабости родовой деятельности. Внутривенное введение препаратов продолжают во И, III и раннем послеродовом периодах. В случае преждевременных родов период изгнания проводится без защиты промежности. После рождения первого плода обязательно накладывают зажим на пуповину, так как при наличии общей плаценты второй плод может терять кровь. Период изгнания представляет большую опасность для второго плода. После рождения первого плода могут возникнуть ситуации, требующие от врача быстрых и точных действий. Так, второй плод может оказаться в поперечном или косом положении. Акушер должен осторожно перевести его в продольное поло- Раздел 2 Патология родов Дата добавления: 2015-12-15 | Просмотры: 1536 | Нарушение авторских прав |