|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
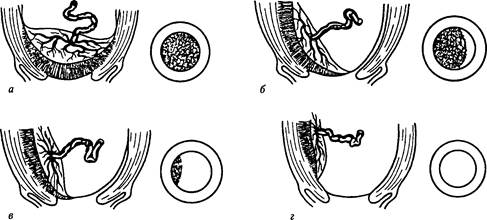
ПРЕДЛЕЖАНИЕ ПЛАЦЕНТЫПредлежанием плаценты (placenta praevia) называется неправильное ее расположение: вместо тела матки плацента в той или иной степени захватывает нижний сегмент. Частота этого осложнения — 0,5—0,8% от общего числа родов. К л а с с и ф и к а ц и я. Большинство современных авторов выделяют понятие «низкое расположение плаценты», когда край ее, находясь ближе 5 см (условная граница нормы) от внутреннего зева, при окончательном развертывании нижнего сегмента в родах частично захватывает его верхний отдел и может сопровождаться кровотечением. Исходя из этого, ясно, что низкое расположение плаценты можно рассматривать как переходную форму между нормальным расположением и предлежанием. Чаще всего различают следующие варианты предлежания плаценты: 1) центральное, при котором плацента располагается в нижнем сегменте и полностью перекрывает внутренний маточный зев; 2) боковое, при котором плацента частично располагается в нижнем сегменте и не полностью перекрывает внутренний зев; 3) краевое, когда плацента также располагается в нижнем сегменте, достигая краем внутреннего зева (рис. 85). Однако такое подразделение, правильное с научной точки зрения, не может удовлетворить практического врача, так как отражает взаимоотношения при сохраненной шейке матки во время беременности или в самом начале родов. В клинической практике лишь при большом раскрытии маточного зева (около 5—6 см) удается диагностировать вариант предле-жания. Поэтому для лечащего врача целесообразнее пользоваться упрощенной классификацией — делением предлежания плаценты на полное и неполное (частичное). Касаясь классификации предлежания плаценты, следует особо выделить
редкие варианты, когда большая или меньшая часть ее захватывает не только
ЧАСТЬ 2. ПАТОЛОГИЧЕСКОЕ АКУШЕРСТВО
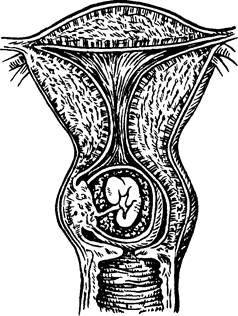
нижний сегмент, но и шеечный канал. В силу неполноценности развития децидуальной реакции в шейке матки при шеечной и перешеечно-шеечной беременности хорион глубоко врастает в подлежащую ткань: возникает приращение плаценты (рис. 86).
Э т и о л о г и я и патогенез. К факторам, предрасполагающим к предлежанию плаценты, относятся разнообразные патологические изменения матки. К ним принадлежат травмы и заболевания, сопровождающиеся атрофическими, дистрофическими изменениями эндометрия. Подобные изменения нередко являются следствием многократных родов, осложнений в послеродовом периоде. Поэтому предлежание плаценты обычно возникает у повторнородящих (около 75%) и значительно реже — у первородящих (около 25%), имея явную тенденцию к учащению с увеличением возраста женщины. Дистрофические и атрофические процессы в эндометрии могут возникать в результате воспалительных процессов и выскабливаний матки в связи с самопроизвольными и искусственными абортами. Несомненной причиной возникновения предлежания плаценты, а также шеечно-перешеечного предлежания и шеечной беременности является истмико-цервикальная недостаточность. Среди факторов, способствующих предлежанию плаценты, следует указать на генитальный инфантилизм, эндокринопатии, рубцы на матке, миому. Некоторые экстрагенитальные заболевания, нарушающие кровообращение в органах малого таза, могут предрасполагать к формированию низкой плацента-ции и предлежания плаценты. К ним относятся болезни сердечно-сосудистой системы, почек и печени. Издавна клиницисты обратили внимание на возможность миграции плаценты. Основной причиной ее является «поиск» ворсинками более благоприятных, чем нижние отделы матки (перешеек — нижний сегмент), мест для обеспечения необходимого питания плодного яйца. Поэтому плацента при предлежании обычно отличается от нормально прикрепленной: она тонка, увеличена в размерах, дифференцировка базального и лысого хориона задерживается, наступает во II и III триместрах беременности, а иногда не происходит вовсе. По этим же причинам предлежащая плацента захватывает глубокие слои нижнего сегмента. Ультразвуковое сканирование дает возможность в течение беременности проследить миграцию плаценты (так называемая динамическая плацента) и место ее расположения (на передней, задней и боковой стенках матки). Нередко определяемое в I триместре центральное предлежание ворсинчатого (ветвистого) Раздел 2. Патология родов хориона или плаценты к концу беременности переходит в низкое расположение плаценты. Миграция плаценты чаще наблюдается при локализации ее на передней стенке матки. К л и н и ч е с к а я к а р т и н а. Ведущим симптомом предлежания плаценты является кровотечение. В основе его лежит отслойка плаценты от стенок матки вследствие растяжения нижнего сегмента в процессе беременности, а затем быстрого развертывания его во время родов; ворсинки предлежащей плаценты, в силу ее недостаточной растяжимости, теряют связь со стенками матки. В зависимости от вида предлежания плаценты кровотечение может возникнуть во время беременности или родов. Так, при центральном (полном) предлежании кровотечение нередко начинается рано — во II триместре; при боковом и краевом (неполном) — в III триместре или во время родов. Сила кровотечения при полном предлежании плаценты обычно значительнее, чем при частичном. Первое кровотечение чаще начинается спонтанно, без всякой травмы, может быть умеренным или обильным. Иногда первое кровотечение может быть столь интенсивным, что сопровождается смертельным исходом, а неоднократные повторные кровотечения, хотя и весьма опасны (хроническая анемизация больных), по исходу могут быть более благоприятными. У подавляющего большинства женщин после начала кровотечения возникают преждевременные роды. В начале I периода родового акта при предлежании плаценты сглаживание шейки матки и отслойка нижнего полюса плодного яйца приводят к обязательному отделению части предлежащей плаценты и усилению кровотечения. Следует обратить особое внимание на то, что у ряда беременных имеются указания на наличие еще в I триместре кровянистых выделений из влагалища. Это весьма тревожный сигнал, свидетельствующий об угрозе выкидыша и о глубоком внедрении хориона в подлежащие ткани матки с разрушением сосудов. Данный признак встречается не только при предлежании плаценты, но и при еще более грозной патологии — шеечно-перешеечном предлежании плаценты, а также при шеечной и перешеечно-шеечной беременности. Гипоксия плода также является одним из основных симптомов предлежания плаценты. Степень гипоксии зависит от ряда факторов, ведущими из которых являются площадь отслойки плаценты и ее темп. При предлежании плаценты беременность и роды часто осложняются косым и поперечным положением плода, тазовым предлежанием, невынашиванием, слабостью родовой деятельности, нарушением течения последового периода в связи с врастанием плаценты, гипо- и атоническими кровотечениями в раннем послеродовом периоде, эмболией околоплодными водами и тромбоэмболией, восходящей инфекцией. В отличие от правильно расположенной плаценты предлежащая плацента находится в области внутреннего зева, куда восходящим путем неминуемо распространяется инфекция, для которой сгустки крови являются весьма благоприятной средой. К тому же защитные силы организма значительно ослаблены предшествующими кровопотерями. Восхождению инфекции способствуют диагностические и терапевтические мероприятия, проводимые через влагалище. Поэтому септические осложнения при предлежании плаценты возрастают в несколько раз. Д и а г н о с т и к а. Различные варианты предлежания плаценты обычно диагностируют без особых трудностей. Если у женщины во II—III триместрах беременности из половых путей появляются кровянистые выделения, то, в первую ЧАСТЬ 2 ПАТОЛОГИЧЕСКОЕ АКУШЕРСТВО очередь, следует думать о предлежании плаценты. Даже при хорошем состоянии и самочувствии, произведя лишь бережное наружное акушерское обследование, больную незамедлительно, обязательно в сопровождении медицинского персонала, госпитализируют. Проведение влагалищного обследования в амбулаторных или домашних условиях является грубой ошибкой: оно может привести к усилению кровотечения, инфицированию. У беременных с предлежанием плаценты при наружном акушерском обследовании часто выявляют поперечное или косое положение плода, тазовое пред-лежание, высокое расположение предлежащей части. Влагалищным исследованием не следует злоупотреблять из-за опасности усиления кровотечения и восхождения инфекции: в случае необходимости его производят в операционном блоке, развернутом для выполнения немедленной лапаротомии. Даже при непроходимости шеечного канала через своды удается пальпировать мягковатую массу плаценты, перекрывающую высоко расположенную головку. В современных условиях ведущим диагностическим методом, подтверждающим с высокой точностью наличие и вариант предлежания плаценты, является ультразвуковое сканирование. Ультразвуковое исследование не только позволяет диагностировать вариант предлежания плаценты, но и определить ее размеры, степень зрелости, площадь отслойки, а также соответствие развития плода гестационному возрасту. Дифференциальную диагностику (табл. 20) проводят с заболеваниями, сопровождающимися кровотечением: 1) шеечно-перешеечным предлежанием плаценты; 2) шеечной и перешеечно-шеечной беременностью; 3) преждевременной отслойкой нормально расположенной плаценты; 4) разрывом матки. В таблицу не включены кровотечения при разрыве варикозных узлов влагалища и раке шейки матки, так как они обычно легко диагностируются при обязательном в акушерской практике осмотре шейки матки и влагалища в зеркалах. Наибольшие трудности встречаются при диагностике шеечной, перешеечно-шеечной беременности и шеечного предлежания плаценты. При перечисленных вариантах хорион часто прорастает стенки шейки; если это относится к влагалищной части шейки или сводам влагалаща, то его можно обнаружить при осмотре в зеркалах; если прорастание, отмеченное выше, проникает в параметрий, то этот вариант диагностировать труднее, так как клиника его сходна с разрывом нижнего сегмента матки. Л е ч е н и е. Все беременные с предлежанием плаценты относятся к группе высокого риска, лечение их сугубо индивидуальное. В дородовом отделении, сразу после первичного обследования, следует наметить предварительный план ведения больной и передать ее под особое наблюдение медицинского персонала и дежурной бригады врачей. В дальнейшем после уточнения диагноза план подтверждается или изменяется. У одних женщин могут применяться консервативные методы лечения, у других — плановое или срочное хирургическое вмешательство. Избирая тот или другой метод лечения беременной, необходимо учитывать вариант предлежания плаценты, срок беременности, состояние родовых путей, а также плода, возраст женщины, сопутствующую акушерскую и соматическую патологию, исходы прошлых беременностей, но определяющим фактором является характер кровотечения. Если кровотечение отсутствует, беременность недоношенная, то при любом варианте предлежания плаценты используют традиционные консервативные ме- Раздел 2 Патология родов тоды лечения, направленные на снижение сократительной активности матки, профилактику анемизации беременной и коррекцию состояния плода. Современные методы диагностики (ультразвуковое сканирование), позволяющие рано и с высокой степенью точности диагностировать предлежание плаценты или низкое прикрепление ветвистого хориона, открыли новые возможности лечения подобных больных. Известны положительные результаты после наложения шва на шейку матки на уровне внутреннего зева, чем удалось снизить число преждевременных родов почти вдвое, а перинатальную смертность — в 4 раза. Плановое кесарево сечение производится при полном предлежании плаценты на 38-й неделе беременности, не ожидая возможного кровотечения. Показанием к плановому кесареву сечению может служить частичное предлежание плаценты в сочетании с другой акушерской или соматической патологией. Сильное, а также рецидивирующее (даже умеренное) кровотечение служит показанием к экстренному кесареву сечению независимо от срока беременности, состояния плода и варианта предлежания плаценты. Следует знать, что критический объем кровопотери составляет 250 мл, после чего резко меняется тактика врача, потому что кровотечения при предлежании плаценты непредсказуемы, темп кровопотери может быстро меняться. Умеренные кровотечения могут в считанные минуты перейти в массивные с развитием геморрагического шока. Ведение рожениц с предлежанием плаценты требует индивидуального подхода. Во время родов показанием к абдоминальному родоразрешению является полное предлежание плаценты, а при частичном — обильное кровотечение при малых степенях раскрытия маточного зева и наличие сопутствующей акушерской патологии. Для предотвращения прогрессирования отслойки частично предлежащей плаценты в порядке подготовки к операции необходимо произвести амнио-томию. Абдоминальное родоразрешение является частым, но не фатальным методом. Если имеются частичное предлежание плаценты, незначительное кровотечение, головное предлежание плода и хорошая родовая деятельность при раскрытии шейки матки не менее 3—4 см, то браншей пулевых щипцов (ни в коем случае не пальцем, приводящим к резкому усилению кровотечения) бережно, возможно шире вскрывают плодный пузырь. Головка быстро опускается, прижимает отделившуюся часть плаценты к плацентарной площадке, кровотечение обычно прекращается, и роды благополучно заканчиваются через естественные родовые пути. Однако, избрав консервативный путь ведения родов, акушер должен быть готовым в любой момент при возобновлении кровотечения изменить план ведения родов и произвести кесарево сечение. Эту операцию в случае предлежания плаценты в последние годы стали производить гораздо чаще, что привело к 10— 15-кратному уменьшению материнской и существенному снижению перинатальной смертности. Применяется типичная техника оперативного вмешательства: матка, как правило, вскрывается поперечным разрезом в нижнем сегменте; предлежащая плацента не рассекается, а отслаивается, так как плод плохо переносит кровопотерю. После извлечения плода, приступая к удалению последа, можно столкнуться с тяжелой патологией — врастанием плаценты в шейку или в нижний сегмент матки. Кровотечение резко усиливается. Для спасения жизни роженицы приходится прибегать к удалению матки. Таблица 20 Дата добавления: 2015-12-15 | Просмотры: 767 | Нарушение авторских прав |