|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Патогенез, клиника аналогичны таковым при ранних послеродовых гипотонических кровотечениях.Диагностика и лечение. При задержке части последа в полости матки размеры матки увеличены, консистенция ее мягкая, цервикальный канал проходим для 1-2 пальцев. Проводят ручное обследование полости матки и удаление частей последа, проводят кровоостанавливающую, антибактериальную терапию, назначают сокращающие матку средства. Кровотечение в позднем послеродовом периоде может быть обусловлено травмами родовых путей при нарушении техники наложении швов. При этом образуются гематомы влагалища или промежности. В этом случае необходимо снять все ранее наложенные швы, лигировать кровоточащий сосуд, соединить края раны. Эти манипуляции проводят под общим обезболиванием. Тяжелые формы гестозов, преждевременная отслойка нормально расположенной плаценты, геморрагический шок, эмболия околоплодными водами, сепсис, заболевания сердечно-сосудистой системы, почек, печени, резус-конфликт, переливание несовместимой крови, неразвивающаяся беременность и др. Выше перечисленные состояния приводят к гипоксии тканей и метаболическому ацидозу, что в свою очередь вызывает активацию кровяного и тканевого тромбопластина.
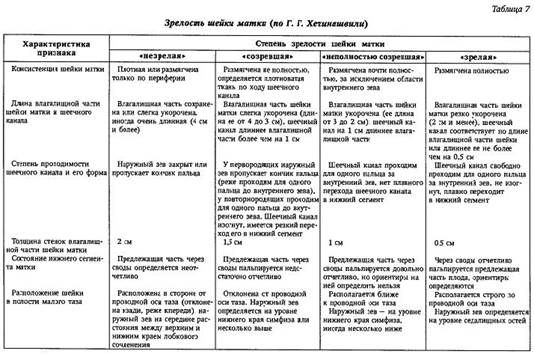
19. Клинические признаки готовности организма беременной к родам. Оценка степени зрелости шейки матки. Родовые схватки — это непроизвольные регулярные сокращения матки, наряду с потугами относящиеся к родовым изгоняющим плод силам. Мышцы матки начинают сокращаться. Происходит это потому, что плацента беременной и гипофиз малыша вырабатывают в этот момент специфические вещества- окситоцин.
Главный признак начинающихся родов, в отличии от подготовительных схваток, это усиление ощущений в процессе схватки., боли отдающие в низ живота, *ОТХОЖДЕНИЕ СЛИЗИСТОЙ ПРОБКи Пробка может отходить и за 2 недели до родов, и непосредственно перед ними. Слизь может отслаиваться вся сразу, а может частями, сгустками, по чуть-чуть. Выделения могут быть беловатыми и розоватыми или красными отхождение околоплодных вод. В норме плодный пузырь должен вскрыться не ранее середины 1 периода родов, когда шейка уже наполовину раскрылась. Разрыв плодного пузыря может носить самостоятельный характер, не сопровождаясь какими бы то ни было ощущениями. Может не быть боли, спазмов, позывов к мочеиспусканию, схваток В норме при доношенной беременности в плодном пузыре содержится около 800 мл вод. Если воды имеют различные оттенки зеленого цвета, это указывает на гипоксию плода.Если воды отошли, это определенно означает, что роды начнутся в ближайшие сутки. В последние 1,5—2 нед. беременности заканчивается подготовка организма женщины к предстоящим родам. Эта подготовка охватывает все органы и системы, начиная с центров высшей нервной деятельности и кончая исполнительным органом — маткой. Доминанта беременности сменяется доминантой родов, а матка из плодовместилища превращается в изгоняющий орган.
МЕТОДЫ ОЦЕНКИ ГОТОВНОСТИ К РОДАМ
20. Клиническое ведение 2-го периода родов.
В период прохождения головки плода через полость малого таза наиболее физиологично положение роженицы на боку. В таком положении происходит снижение тонуса матки, в результате чего происходит увеличение амплитуды схваток. Частота сокращений не повышается или даже немного уменьшается, происходит ускорение родового процесса, улучшение маточно-плацентарного кровотока и кровоснабжения, что является благоприятным для плода. Через половую щель вначале рождается лоб, а затем всё лицо при соскальзывании с них промежности. Рождённая головка совершает наружный поворот, затем выходят плечики и туловище вместе с вытеканием задних вод. Продвижение головки плода в период изгнания должно проходить непрерывно и постепенно. Головка плода не должна оставаться в одной и той же плоскости более часа. Во время прорезывания головки необходимо оказывать ручное пособие. При разгибании головка плода оказывает сильное давление на тазовое дно, происходит его растяжение, что может привести к разрыву промежности. Стенки родового канала сдавливают головку плода, возникает угроза нарушения кровообращения головного мозга. Оказание ручного пособия при головном предлежании снижает риск возникновения этих осложнений. Ручное пособие при головном предлежании направлено на предотвращение разрывов промежности. Оно состоит из нескольких моментов, совершаемых в определённой последовательности. ● Первый момент — воспрепятствование преждевременному разгибанию головки. Необходимо, чтобы в ходе прорезывания головка прошла через половую щель наименьшей своей окружностью (32 см), соответствующего малому косому размеру (9,5 см) в состоянии сгибания. Акушер, стоя справа от роженицы, кладёт ладонь левой руки на лоно, располагая четыре пальца на головке плода таким образом, чтобы закрыть всю её поверхность, выступающую из половой щели. Лёгким давлением задерживает разгибание головки и предупреждает её быстрое продвижение по родовому каналу. ● Второй момент — уменьшение напряжения промежности (рис. 5.). Акушер кладёт правую руку на промежность так, чтобы четыре пальца были плотно прижаты к левой стороне тазового дна в области большой половой губы, а большой палец — к правой стороне тазового дна. Всеми пальцами акушер осторожно натягивает и низводит мягкие ткани по направлению к промежности, уменьшая растяжение. Ладонь этой же руки поддерживает промежность, прижимая её к прорезывающейся головке. Уменьшение напряжения промежности описанным образом позволяет восстановить кровообращение и предотвратить появление разрывов.
● Третий момент — выведение головки из половой щели вне потуг (рис. 6.). По окончании потуги большим и указательным пальцами правой руки акушер бережно растягивает вульварное кольцо над прорезывающейся головкой. Головка постепенно выходит из половой щели. При наступлении следующей потуги акушер прекращает растягивание вульварного кольца и вновь препятствует разгибанию головки. Действия повторяют до тех пор, пока теменные бугры головки не приблизятся к половой щели. В этот период происходит резкое растяжение промежности и возникает риск разрывов. В этот момент чрезвычайно важным является регулирование потуг. Наибольшее растяжение промежности, угроза её разрыва и травмы головки плода, возникает, если головка рождается во время потуги. Для избежания травмы матери и плода необходимо регулирование потуг — выключение и ослабление, или, наоборот, удлинение и усиление. Регулирование осуществляют следующим образом: когда теменные бугры головки плода проходят половую щель, а подзатылочная ямка находится под лонным сочленением, при возникновении потуги акушер даёт роженице указание дышать глубоко, чтобы снизить силу потуги, так как во время глубокого дыхания потуги невозможны. В это время акушер обеими руками задерживает продвижение головки до конца схватки. Вне потуги правой рукой акушер сдавливает промежность над личиком плода таким образом, что она соскальзывает с личика. Левой рукой акушер медленно приподнимает головку вверх и разгибает её. В это время женщине дают указание потужиться, чтобы рождение головки происходило при малом напряжении. Таким образом акушер командами тужиться и не тужиться достигает оптимального напряжения тканей промежности и благополучного рождения самой плотной и крупной части плода — головки. ● Четвёртый момент — освобождение плечевого пояса и рождение туловища плода (рис. 7.). После рождения головки роженице дают указание тужиться. При этом происходит наружный поворот головки и внутренний поворот плечиков (из первой позиции головка лицом поворачивается к правому бедру матери, из второй позиции — к левому бедру). Обычно рождение плечиков протекает самопроизвольно. Если самопроизвольного рождения плечиков плода не произошло, то акушер захватывает обеими ладонями головку в области височных костей и щёчек. Легко и осторожно оттягивает головку книзу и кзади до тех пор, пока переднее плечико не подойдёт под лонное сочленение. Затем акушер левой рукой, ладонь которой находится на нижней щеке плода, захватывает головку и приподнимает её верх, а правой рукой бережно выводит заднее плечико, сдвигая с него ткани промежности. Таким образом происходит рождение плечевого пояса. Акушер вводит указательные пальцы рук со стороны спинки плода в подмышечные впадины, и приподнимает туловище кпереди (на живот матери). В зависимости от состояния промежности и размеров головки плода не всегда удаётся сохранить промежность, происходит её разрыв. Так как заживление резаной раны протекает лучше, чем рваной, в случаях, где неминуем разрыв, производят перинеотомию или эпизиотомию.
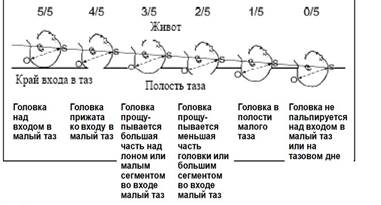
21. Клиническое ведение 1 периода родов. Ведение партограммы. · Наружное акушерское исследование позволяет определить положение, позицию и вид расположения плода, предлежащую часть и характер ее вставления в малый таз. При этом производится определение массы плода, оценивается состояние брюшного пресса, наружных половых органов, промежности.Наружное акушерское исследование проводится регулярно в течение первого периода родов, не реже, чем через каждые 2 ч. · В динамике определяются характер продвижения головки по родовому каналу, состояние нижнего сегмента матки, контракционного кольца. По мере раскрытия шейки матки нижний сегмент ее истончается, контракционное кольцо поднимается все выше над лоном, дно матки приближается к мечевидному отростку, как в 39 недель беременности. Производится подсчет схваток и их оценка по параметрам, устанавливается характер и продолжительность расслабления матки между схватками. · Влагалищное исследование позволяет более тщательно определить состояние родовых путей, соотношение головки плода и костного таза женщины, динамику продвижения по нему головки. При влагалищном исследовании выясняется состояние мышц тазового дна, влагалища (рожавшая, нерожавшая женщина, податливость, наличие рубцовых изменений), шейки матки (длина, консистенция, степень раскрытия, края зева по податливости, консистенции, толщине, наличию ригидности), плодного пузыря и предлежащей части. При сохраненном плодном пузыре оцениваются плотность его оболочек, наличие и количество передних околоплодных вод, напряжение пузыря во время схваток, прочность его соединения со стенками матки. Определяется состояние внутренних поверхностей костей таза, в какой степени они заняты головкой плода. Уточняются характер стояния в тазу головки (предлежащей части), направление стреловидного шва и расположение родничков, ведущая точка, степень плотности костей черепа плода, наличие петель пуповины или ручки плода рядом с предлежащей частью (особенно при подвижной головке). В заключение при влагалищном исследовании определяется размер диагональной конъюгаты. · Влагалищное исследование производится при поступлении роженицы в стационар, после излития околоплодной жидкости, при отклонениях в динамике родовой деятельности и необходимости медикаментозной их коррекции, по другим показаниям.Поскольку при проведении влагалищных исследований имеется инфицирования, частота их должна быть максимально ограничена, соблюдены правила асептики и антисептики. · Оценка состояния плода производится по характеру его движений, выслушиванию сердцебиения, цвету околоплодной жидкости (после вскрытия плодного пузыря), а также специальными методами исследования (амниоскопии, показатели КОС из предлежащей части плода, кардиотокографии, ЭКГ, УЗИ и др.). При должной технической оснащенности перинатальная технология предусматривает мониторинговое наблюдение с компьютерной интегрированной оценкой всех показателей (кардиотокографии, ЭКГ, УЗИ и др.). · В любых условиях всегда доступно прослушивание сердцебиения плода, которое должно проводиться в первом периоде родов каждые 10-15 мин. При этом определяются частота (120- 160 ударов в 1 мин в норме), ритм (ритмичное в норме), ясность тонов (ясные в норме) сердца. · При оценке общего состояния роженицы регулярно подсчитывается частота пульса, измеряются АД и температура тела, учитываются жалобы. Особое внимание обращается на функцию органов выделения; мочеиспускание и очищение прямой кишки. Переполненные мочевой пузырь и прямая кишка препятствуют нормальным родам. Поэтому мочеиспускание (или катетеризация) должно иметь место каждые 2 - 3 ч и очистительная клизма каждые 10 -12 ч (при отсутствии спонтанного акта дефекации). После каждого акта мочеиспускания и дефекации обязателен гигиенический туалет наружных половых органов и промежности. Наблюдение за состоянием плодного пузыря и излитием околоплодной жидкости является весьма существенным при ведении первого периода родов. Оно предусматривает регулярный контроль выделений из влагалища при наружных осмотрах и оценку плодного пузыря при влагалищных исследованиях. · Контроль характера родовой деятельности осуществляется путем подсчета схваток при наружных осмотрах, пальпации живота (матки), с помощью наружной гистерографии, внутренней токографии, ведения партограммы. · Обезболивание родов в первом периоде направлено на оптимальное течение родового процесса и осуществляется с использованием немедикаментозных и медикаментозных методов. Отношение к медикаментозному обезболиванию изменилось. Считается, что в большинстве случаев психопрофилактическая подготовка к родам определяет их правильное течение и роженицы в медикаментозных средствах не нуждаются. Лекарственные препараты используются лишь по особым показаниям. Акушерка обязана проводить психотерапевтическую терапию и обучать роженицу правильному поведению во время родов. Все изложенные мероприятия по ведение первого периода родов позволяют своевременно определить различные отклонения от их нормального течения. Нормальными родами считаются спонтанно начавшиеся в сроки 38 - 42 недели при низких факторах риска (или без них) во время беременности и в родах и заканчивающиеся рождением здорового ребенка при хорошем состоянии матери. u Партограмма – способ графического описания родов, в котором отражаются в виде кривой раскрытие шейки матки, продвижение плода и другие показатели общего состояния и течения родов.Используется для прогнозирования родов, контроля темпа родов и оценки проводимых акушерских мероприятий. Наиболее важными составляющим партограммы являются: ü Графическое изображение динамики раскрытия шейки матки; ü Продвижение предлежащей части плода; ü Графическое отображение наиболее выраженных критериев состояния матери, плода и течения родов – Ps, АД, температура тела, конфигурация головки, сердцебиение плода. ü Многоцентровые исследования ВОЗ доказали преимущественную эффективность партограммы, по сравнению с рутинной записью в истории родов. 1. Информация о пациентке: • полное имя, • количество беременностей и родов, • номер истории родов, • дата и время поступления в родовой блок, • время излития околоплодных вод. 2. Частота сердечных сокращений плода: фиксируется каждые полчаса (выслушивается каждые 15 минут) – отмечается точкой. 3. Околоплодные воды: цвет амниотической жидкости отмечается при каждом вагинальном обследовании: О – плодный пузырь цел С – околоплодные воды светлые, чистые М – воды с меконием К – примесь крови в водах В – патологические выделения воспалительного характера 4. Конфигурация головки: 0 - конфигурации нет + - швы легко разъединяются ++ - швы находят друг на друга, но разъединяются при надавливании +++ - швы находят друг на друга, не разъединяются 5. Раскрытие шейки матки ü Если при поступлении открытие шейки матки от 1 до 3 см, отмечать * в см относительно вертикальной оси ПГ. – в части латентной фазы 1 периода родов, с 4 см - на линии бдительности. (По вертикали, каждая цифра означает раскрытие шейки матки в сантиметрах. Внизу по горизонтали - каждое разделение означает 1 час) ü Если при поступлении роженицы открытие 2 см, а при повторном осмотре через 4 часа - больше 4 см, то перенести * на линию бдительности пунктиром и продолжать наблюдение. ü Если при поступлении роженицы открытие шейки 4 см и более, то * нужно поставить на линии бдительности. 6. Прохождение головки плода: оценку прохождения головки при пальпации живота при помощи правила 5-5:
7. Маточные сокращения ü Сокращения матки: наряду с раскрытием шейки матки и продвижением головки плода сокращения матки (схватки) служат четким показателем родовой деятельности. ü Периодичность схваток откладывается по оси времени. Каждая клеточка означает одно сокращение. ü Различная интенсивность штриховки отражает интенсивность схваток: точки - слабые схватки продолжительностью до 20 сек. косая штриховка - умеренные схватки продолжительностью 20-40 сек. сплошная штриховка - сильные схватки продолжительностью ≥ 40сек 8. Доза окситоцина и скорость введения При назначении записывается его количество/концентрация и вводимая доза в минуту (в каплях или ЕД) каждые 30 минут 9. Полученные лекарства Фиксируются любые дополнительные назначения лекарств 10. Пульс каждые 30 минут отмечается точкой — • 11. Артериальное давление фиксируется каждые 4 часа 12. Температура фиксируется каждые 4 часа 13. Моча Количество, качество и цвет мочи: записывается при каждом мочеиспускании Протеин, ацетон: записывается при патологических родах 22. Выжидательная тактика ведения 3-го периода родов.
Признаки отделения плаценты: · Признак Шредера. Изменение формы и высоты стояния дна матки. Сразу после рождения плода матка принимает округлую форму и располагается по средней линии. Дно матки находится на уровне пупка. После отделения плаценты матка вытягивается (становится более узкой), дно ее поднимается выше пупка, нередко отклоняется вправо · Признак Довженко. Роженице предлагают глубоко дышать. Если при вдохе пуповина не втягивается во влагалище, то плацента отделилась от стенки матки; если пуповина втягивается во влагалище, то плацента не отделилась · Признак Альфельда. Отделившаяся плацента опускается в нижний сегмент матки или влагалище. В связи с этим зажим Кохера, наложенный на пуповину при ее перевязке, опускается на 8-10 см и более. · Признак Клейна. Роженице предлагают потужиться. Если плацента отделилась от стенки матки, после прекращения потуги пуповина остается на месте. Если плацента не отделилась, то пуповина втягивается во влагалище. · Признак Кюстнера-Чукалова. Если при надавливании ребром ладони на матку над лонным сочленением пуповина не втягивается в родовые пути - значит, плацента отделилась; если втягивается - значит, не отделилась · Признак Микулича-Радецкого. Отделившаяся плацента опускается во влагалище, появляется (не всегда) позыв на потугу. · Признак Штрассмана. При неотделившейся плаценте покалачивание по дну матки передается наполненной кровью пупочной вене. Эту волну можно ощутить пальцами руки, расположенными на пуповине выше места зажима. Если плацента отделилась от стенки матки, этот симптом отсутствует. · Признак Гогенбихлера. При неотделившейся плаценте во время сокращения матки свисающая из половой щели пуповина может вращаться вокруг своей оси вследствие переполнения пупочной вены кровью. Примечание: об отделении плаценты судят не по одному признаку, а по сочетанию 2-3 признаков. Наиболее достоверными считаются признаки Шредера, Альфельда, Кюстнера-Чукалова. 23. Активная тактика ведение 3-го периода
Дата добавления: 2015-12-16 | Просмотры: 912 | Нарушение авторских прав |