 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Дегенеративные поражения грудного отдела позвоночникаЭтот вид патологии встречается редко. Грыжи грудного уровня составляют менее 1% от всех грыж межпозвонковых дисков, в большинстве случаев (75%) локализуются ниже позвонка Thvnr Часто кальцифицируются и редко требуют хирургического лечения. Тем не менее межпозвонковые грыжи на грудном уровне потенциально могут вызывать как корешковые симптомы, так и поражение спинного мозга. Лечение В первую очередь необходимо уяснить, что практически всегда острый болевой синдром при дегенеративных поражениях по- звоночника проходит - раньше или позже, при лечении или без лечения. Лечение - консервативное и хирургическое - влияет только на продолжительность и выраженность болевого синдрома и не может гарантировать его исчезновение или даже ослабление. Подавляющее большинство - свыше 99% больных с дегенеративными изменениями позвоночника - обходятся без хирургических вмешательств. Существуют абсолютные показания к операции при дегенеративных поражениях позвоночника. К ним относятся больших размеров секвестрированные грыжи дисков, вызвавшие нарушение функции нескольких спинальных корешков и/или спинного мозга. Промедление с операцией в таких случаях может привести к развитию необратимых ишемических нарушений и стойкой инвалидизации больного. Некоторые специалисты абсолютными показаниями к операции считают и появление нарушений функции двигательного корешка, но, как показывает практика, такие нарушения могут (не всегда) регрессировать и без хирургического вмешательства. Во всех остальных ситуациях показания к операции являются относительными. Понятно, что в любом случае для решения вопроса об операции требуется информированное согласие больного. Таким образом, при отсутствии клиники «выпавшей» грыжи диска, т.е. в абсолютном большинстве случаев, лечебная тактика при дегенеративных поражениях позвоночника должна быть следующей. При первом появлении или рецидиве болей в спине (шее) рекомендуют. • Покой (постельный режим) на срок не более 4 дней. Более длительное пребывание в постели не улучшает, а только ухудшает результаты: лечения. Если больной считает возможным для себя сохранение привычной или несколько ограниченной активности, это должно только приветствоваться. • Оптимизация активности: достижение приемлемого уровня дискомфорта при минимально возможном ограничении привычной деятельности; временный отказ от подъема тяжестей, работы в условиях вибрации (с отбойным молотком, на специальных машинах или на транспорте), от работы в статических, асимметричных позах (включая длительное сидение, например, за компьютером или рабочим столом) или минимизация этих видов деятельности. • Лечебная физкультура: в первые 2 нед - прогулки, плавание, езда на велосипеде или велотренажере, затем - аэробика с умеренными нагрузками, упражнения, направленные на укрепление мышц туловища (в первую очередь - длинных разгибателей спины; основное упражнение: лежа на животе, поднимать и удерживать руки и ноги) и мышц передней брюшной стенки. • Обучение больного приемам «жизни с остеохондрозом» - спать на полужестком матрасе с небольшой (лучше - ортопедической) подушкой или без подушки, избегать нагрузки на согнутый кпереди позвоночник (например, если нужно поднять ведро воды, следует подойти к нему, присесть, взять и поднимать с прямой спиной; вставая с постели в период обострения боли, опуститься на колени, затем с опорой руками на кровать распрямить спину и подняться и т.д.) Нет достоверных данных об эффективности внешних фиксирующих устройств (шейных или поясничных фиксаторов) и специальных тренажеров для мышц спины. Если внешние фиксирующие устройства (полужесткий шейный воротник типа Шанца, специальный пояс-корсет на поясницу) применяются, то длительность их использования не должна превышать 4 ч в сутки; надевать их целесообразно перед ожидаемой динамической или статической нагрузкой на пораженный участок позвоночника. Анальгетики. В остром периоде боли целесообразно применение нестероидных противовоспалительных препаратов. Следует предупредить больного о несовместимости ацетаминофена и некоторых нестероидных противовоспалительных препаратов с алкоголем. Обычно хороший эффект дает диклофенак натрия (таблетки ретард, по 100 мг 1-2 раза в день) или кетопрофен (по 100 мг 2-3 раза в день). Парентеральное или ректальное введение нестероидных противовоспалительных препаратов оправдано при патологии желудочно-кишечного тракта; в остальных ситуациях предпочтителен прием препарата внутрь. Наносимые на кожу гели или мази оказывают преимущественно резорбтивное действие, их применение должно учитываться в определении максимально допустимой суточной дозы препарата. При выраженном болевом синдроме возможен прием наркотических анальгетиков в течение не более 2-3 нед с последующим переходом на нестероидные противовоспалительные препараы. Миорелаксанты. Эффективность статистически не доказана. Возможно применение тизанидина по 2-4 мг 3-4 раза в день или других миорелаксантов (баклофен, мидокалм и т.д.); курс лечения желательно ограничить 2-3 нед. Определенный эффект дает местная гипертермия - сухое тепло, аппликации парафина, электрофорез (неважно, какого лекарственного средства), ультра- и сверхвысокие частоты; гипертермия может вести к уменьшению локального мышечного спазма и боли, но без статистического подтверждения. Мануальная терапия. Механизм действия неясен; тем не менее она часто помогает больным с болью в спине без корешковых симптомов. Наличие грыжи диска, симптомов заинтересованности чувствительного и особенно двигательного корешка является абсолютным противопоказанием к проведению мануальной терапии. Эпидуральная анестезия («блокада») с введением стероидных противовоспалительных средств, иногда - с добавлением цианкоболамина помогает временно (в зависимости от длительности действия используемого анестетика) облегчить острую боль, но не влияет на отдаленные результаты лечения и прогноз (в частности, не уменьшает число больных, которым потребуется нейрохирургическая помощь); этот метод также неэффективен как при отсутствии грыжи диска, так и при стенозе позвоночного канала. Глюкокортикоиды достоверного влияния на выраженность и продолжительность болевого синдрома не оказывают. Антидепрессанты и карбамазепин уменьшают восприятие, но не выраженность боли. Неэффективны также предлагавшиеся ранее для лечения грыж межпозвонковых дисков препараты протеолитических ферментов (папаина и др.). Вытяжение (в том числе - подводное) существенно не влияет на выраженность и продолжительность болевого синдрома. При неэффективности адекватного консервативного лечения в течение не менее 8 нед (по некоторым данным - 16 нед), а при некупируемом болевом синдроме ранее следует рассмотреть вопрос о возможности хирургического лечения дегенеративного заболевания позвоночника. Исключением являются, как сказано выше, редкие случаи «выпадения» грыжи диска, когда решение об операции должно приниматься в течение 1-х сут. Основными способами хирургического лечения являются следующие (начиная с менее инвазивных). • Перкутанная дискэктомия, или нуклеопластика (рис. 13.10). Показана при небольших грыжах диска без разрыва фиброзного кольца и задней продольной связки. Паравертебрально под рентгенотелевизионным контролем в диск устанавливают специальную канюлю. По канюле в центр диска вводится лазер или электрод холодной плазмы, которые разрушают часть пульпозного ядра, снижая тем самым внутридисковое давление. Под воздействием силы натяжения фиброзного кольца и задней продольной связки грыжевое выпячивание диска уменьшается. Такая операция малоинвазивна и проводится амбулаторно. Нуклеопластика бывает показана в 10-15% случаев грыж дисков, может применяться как на поясничном, так и на шейном уровнях. • Микрохирургическое интраламинарное удаление грыжи диска (рис. 13.11). Производят разрез кожи 3-4 см по средней
линии спины в зоне проекции пораженного диска. Уровень операции определяется с помощью рентгенотелевизионного контроля непосредственно перед операцией, когда пациент лежит на операционном столе. Это позволяет уменьшить размер доступа до минимума и осуществить его точно в зоне интереса. Скальпелем рассекается кожа, осуществляется гемостаз с помощью биполярного коагулятора. С помощью монополярного коагулятора (электроножа) рассекают подкожную жировую клетчатку, фасции мышц спины, скелетируют (отделяют) от остистого отростка, дужек и межпозвонкового сустава паравертебральные мышцы. Осуществляются резекция вышележащей дужки на 0,5 см и незначительная латеральная резекция суставного отростка. Величина резекции зависит от уровня пораженного сегмента и анатомических особенностей. Затем удаляется желтая связка, находящаяся между выше- и нижележащей дужкой; латерально связку ограничивает межпозвонковый сустав. После удаления связки производится ревизия позвоночного канала и находящихся в нем структур - дурального мешка, нервного корешка, эпидуральных вен, фиброзного кольца; определяют выбухание или повреждение последнего, наличие грыжи диска или свободно лежащего секвестра. Необходимо выявить степень компрессии грыжей (или секвестром) нервного корешка или дурального мешка. Секвестр грыжи диска удаляют. В случае сохранности фиброзного кольца производят его рассечение и • удаление дегенерированной части пульпозного ядра. Объем удаления самого диска зависит от степени его дегенерации и выраженности повреждения фиброзного кольца. Дегенерированное вещество межпозвонкого диска должно быть удалено во избежание повторного его выпадения в канал. Объем удаления диска хирург определяет непосредственно во время операции. Дискэктомия может осуществляться с использованием эндоскопической техники. Стабилизирующие операции на позвоночнике показаны при наличии, помимо грыжи диска, слабости связочного аппарата, приводящей к нестабильности позвоночного сегмента. Эти методики предусматривают, кроме устранения компрессии корешка и/или дурального мешка, формирование костного блока между позвонками. Достигается это путем установки в пораженный диск межтеловых имплантатов и костного трансплантата с возможной их дополнительной транспедикулярной стабилизацией, осуществляемой специальными винтами и стержнями, соединяемыми между собой (рис. 13.12, 13.13).
Внедряемые в корни дужек позвонков винты обычно теряют опорную функцию к 6 месяцам с момента установки (из-за развития остеопороза в зоне их контакта с костными структурами), но сформировавшийся за первые 2-3 мес костный блок обеспечивает надежную фиксацию оперированного сегмента. При патологии шейных дисков операция обычно производится из переднего доступа. При этом после удаления диска устанавливается специальный межтеловый имплантат, обеспечивающий стабильность сегмента. В некоторых случаях межтеловый имплантат комбинируется с передней фиксирующей пластиной. • Протезирование межпозвонкового диска. Протез представляет собой металлопластиковую, металлокерамическую или металлическую конструкцию, которая устанавливается на место полностью удаленного межпозвонкового диска, внедряется в тела позвонков и обеспечивает подвижность в оперированном сегменте позвоночника (рис. 13.14). Операция как на шейном, так и на поясничном уровнях осушествляется из переднего доступа. Протезирование диска уменьшает вероятность ускорения дегенеративного процесса в выше- и нижележащих дисках и поэтому особенно целесообразно у лиц молодого
возраста. Однако методика - новая, отдаленные результаты: изучены недостаточно, и преимущества протезирования диска перед другими методами требуют статистического подтверждения. Хирургические вмешательства применяются не только при протрузиях и грыжах межпозвонковых дисков, но и при других формах дегенеративных поражений позвоночника. При выявлении унковертебральных остеофитов, вызывающих верифицированный синдром позвоночной артерии, производится их удаление и декомпрессия канала позвоночной артерии. При спондилоартрозе выполняют дерецепцию межпозвонковых (фасеточных) суставов - разрушение иннервирующих их мелких нервных ветвей (рис. 13.15) с помощью вводимого под рентгенотелевизионным контролем радиочастотного электрода. При стенозе позвоночного канала, вызывающем соответствующие клинические симптомы, осуществляют декомпрессию канала. Выполняется либо широкая ламинэктомия (удаление остистых отростков и задних дужек нескольких позвонков в области стеноза позвоночного канала), либо костно-пластическая ламинотомия - выпиливание блока задних дужек с остистыми отростками и связками с последующей его фиксацией в смещенном кзади положении. При наличии утолщения, обызвествления желтой и задней продольной связок их удаляют в ходе операции. При выраженном спондилезе (обычно сочетающемся с грыжей диска) задача хирурга - по возможности устранить сдавление пораженных корешков и дурального мешка. В этих случаях оправданы более широкая резекция краев дужек позвонков, фораминотомия и удаление не только грыжи диска, но и остеофитов. Если правильно определены показания к операции и ее вид, обычно боли быстро прекращаются. В зависимости от степени сложности операции она может проводиться либо амбулаторно (перкутанная дискэктомия), либо больной проводит в стационаре 4-7 дней (стабилизирующие операции, протезирование диска).
После операции больным рекомендуют продолжать занятия физкультурой, направленной в первую очередь на укрепление паравертебральных мышц, контроль массы тела. Пациенту объясняют нежелательность значительных нагрузок на позвоночник в согнутом положении. Другие специфические рекомендации при отсутствии или минимальной выраженности болевого синдрома не требуются. Синдром оперированного позвоночника (failed back [surgery] syndrome) Этим термином обозначают неэффективность хирургического лечения болевого синдрома, обусловленного дегенеративным поражением позвоночника. Частота таких неудач - около 10%. Если исключить относительно редкие диагностические ошибки - например, недооценку клинических данных и удаление выявленной при МРТ грыжи диска при болях, обусловленных патологией тазобедренного сустава, то основные причины неудачных операций на позвоночнике можно объединить в 3 группы. • Компрессия нервного корешка дегенеративным процессом не устранена, т.е. не удалена вызывающая болевой синдром грыжа диска при многоуровневом поражении; грыжа диска удалена неполностью; наступил рецидив грыжи (характерно отсутствие болей в течение нескольких месяцев после операции); грыжа диска появилась на другом уровне. • Не устранена нестабильность позвоночника или она появилась. • Развились местные процессы, ведущие к компрессии нервного корешка. Таковыми могут быть как непосредственно хирургические осложнения - гематома, воспалительный процесс (дисцит, остеомиелит, арахноидит), так и рубцово-спаечный процесс в зоне нервного корешка. Лечение. При неустраненной или вновь возникшей компрессии нервного корешка наиболее эффективно повторное хирургическое вмешательство, направленное на устранение компрессии. При нестабильности позвоночника осуществляют стабилизацию сегмента. Обычно эти меры способствуют регрессу неврологической симптоматики. Более сложную и не до конца изученную проблему представляет собой рубцово-спаечный процесс в зоне операции. Дело в том, что после любой операции формируется рубец, и рубцовые изме- нения на послеоперационных МРТ выявляются у подавляющего большинства больных, перенесших дискэктомию и хорошо себя чувствующих. В случае развития соответствующей симптоматики выполняют операцию по рассечению рубцов - «радикулолиз», но у большинства больных эффект такого вмешательства недостаточен. В ряде случаев при болях, обусловленных рубцово-спаечным процессом в зоне операции, оказывается эффективной дерецепция межпозвонковых суставов (см. выше). При отсутствии эффекта оптимальный метод лечения стойкого болевого синдрома - имплантация противоболевой системы (см. раздел «Функциональная нейрохирургия»). Дата добавления: 2015-12-16 | Просмотры: 925 | Нарушение авторских прав |
 Рис. 13.10. Перкутанная дискэктомия (нуклеопластика) с использованием холодной плазмы: а, б - принцип; в - электрод (увеличено)
Рис. 13.10. Перкутанная дискэктомия (нуклеопластика) с использованием холодной плазмы: а, б - принцип; в - электрод (увеличено) Рис. 13.11. Микрохирургическая дискэктомия: МРТ; Т2-взвешенное изображение; а - до операции; б - после операции
Рис. 13.11. Микрохирургическая дискэктомия: МРТ; Т2-взвешенное изображение; а - до операции; б - после операции Рис. 13.12. Стабилизация позвоночника (принцип - а): межпозвонковые диски LIV-LV и LV-SI удалены; в межпозвонковые пространства установлены костные трансплантаты из гребня подвздошной кости; неподвижность оперированных сегментов до формирования костного блока обеспечена имплантацией транспедикулярной стабилизирующей системы; б, в - спондилограммы в прямой и боковой проекциях после транспедикулярной стабилизации
Рис. 13.12. Стабилизация позвоночника (принцип - а): межпозвонковые диски LIV-LV и LV-SI удалены; в межпозвонковые пространства установлены костные трансплантаты из гребня подвздошной кости; неподвижность оперированных сегментов до формирования костного блока обеспечена имплантацией транспедикулярной стабилизирующей системы; б, в - спондилограммы в прямой и боковой проекциях после транспедикулярной стабилизации Рис. 13.13. Установка искусственного межтелового имплантата (а - принцип); б - спондилограмма после установки межтелового имплантата и транспедикулярной стабилизирующей системы
Рис. 13.13. Установка искусственного межтелового имплантата (а - принцип); б - спондилограмма после установки межтелового имплантата и транспедикулярной стабилизирующей системы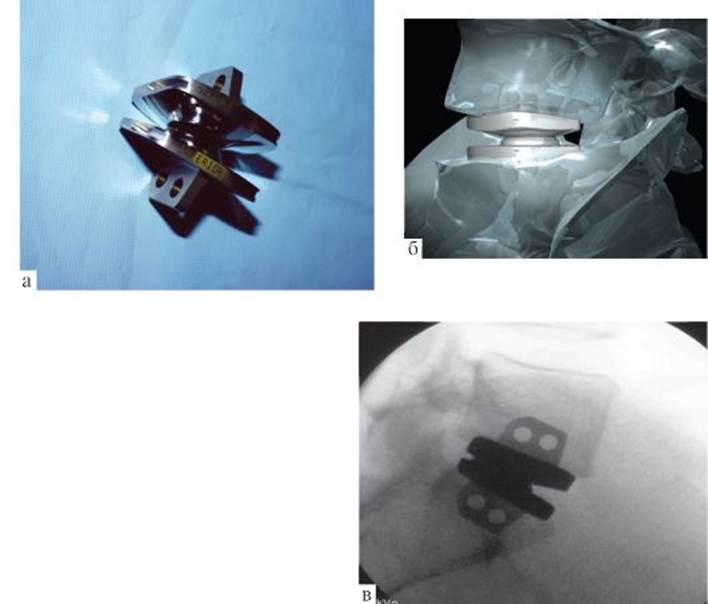 Рис. 13.14. Протезирование межпозвонкового диска: а - имплантат; б - компьютерная модель соответствия размеров имплантата позвоночному сегменту; в - спондилограмма после операции
Рис. 13.14. Протезирование межпозвонкового диска: а - имплантат; б - компьютерная модель соответствия размеров имплантата позвоночному сегменту; в - спондилограмма после операции Рис. 13.15. Принцип радиочастотной дерецепции межпозвонкового сустава
Рис. 13.15. Принцип радиочастотной дерецепции межпозвонкового сустава