 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Хроническая больВосприятие боли является естественной защитной реакцией, однако в патологических ситуациях боль утрачивает защитную роль и может стать причиной мучительных страданий, в первую очередь - когда речь идет о хронической боли. Восприятие боли связано с раздражением рецепторов - нервных окончаний в коже, слизистых оболочках, надкостнице и других тканях. Передача боли осуществляется по нервным волокнам двух типов: немиелинизированным С-волокнам и тонким миелинизированным А-сигма-волокнам. По А-сигма-волокнам с большой быстротой передаются импульсы острой, четко локализованной боли. Импульсы, распространяющиеся по С-волокнам, отличаются меньшей скоростью и передают жгучие, тупые, плохо локализованные болевые ощущения. Из чувствительных клеток, расположенных в межпозвоночных узлах, болевые импульсы попадают в клетки задних рогов спинного мозга. Далее больпроводящие пути идут на 1-2 сегмента выше, переходят на противоположную сторону и формируют спиноталамический тракт, располагающийся в переднелатеральных отделах спинного мозга. Важно отметить, что часть вторичных больпроводящих путей (прямой спиноталамический и непрямой спиноретикулярно-таламический) достигают ретикулярной формации ствола. Оба пути заканчиваются в вентробазальных ядрах зрительного бугра, откуда ноцицептивные (болевые) импульсы поступают в соматосенсорную область коры. Существуют также пути, по которым распространяются импульсы, модифицирующие или блокирующие восприятие боли. Знать эти особенности строения больпроводящих и больвоспринимающих путей важно, чтобы попытаться разобраться в сложных механизмах формирования болевых ощущений и обосновать методы воздействия, направленные на устранение боли. Выделяют следующие основные типы боли: • Соматическая боль. Хорошо локализованная, описывается больным как острая, режущая, колющая, схваткообразная. Возникает как реакция на альтерацию - повреждение тканей в результате травмы, воспаления, сдавления (в том числе - чувствительных нервов и нервных сплетений). Анальгетики дают хороший эффект. • Висцеральная боль. Имеет те же причины, что и соматическая, отличается нечеткой локализацией и худшей реакцией на анальгетики. • Деафферентационная боль - плохо локализованная. Описывается больными как жгучая, разрывающая, пронизывающая, ломящая, сопровождается дизэстезией, гиперпатией или отсутствием чувствительности в зоне боли (anesthesia dolorosa), может возникать в отсутствующих конечностях (фантомная боль). Анальгетики малоэффективны. Патогенез деафферентационной боли связан, вероятно, с поражением путей, по которым реализуются влияния, блокирующие или модифицирующие болевые ощущения. Имеет значение возникающее при этом нарушение медиаторного обмена. В лишенных периферических влияний центрально расположенных структурах возникают очаги стойкого патологического возбуждения. • Каузалгия (от греч. kausis - жжение и algos - боль). Сейчас ее называют «комплексным региональным болевым синдромом», но старый термин продолжает использоваться. Возникает после неполного повреждения (преимущественно огнестрельного) периферических нервов, чаще - срединного, лучевого и седалищного. В первое время после ранения отмечается гиперпатия в зоне иннервации пораженного нерва, затем боль распространяется на всю конечность, и любое прикосновение к ней начинает вызывать мучительные жгучие боли. Иногда больные испытывают облегчение от смачивания конечности, прикладывания влажной ткани («синдром мокрой тряпки»). Наблюдаются, как правило, выраженные вегетативно-трофические нарушения: расширение сосудов (кожа конечности горячая, красная) или их сужение (конечность холодная, кожа мраморно-синюшная), нарушается потоотделение, возникают трофические изменения в суставах. Анальгетики малоэффективны. Лечение В большинстве случаев соматическая и висцеральная боль успешно лечится устранением причинного фактора (иммобилизация перелома, снятие воспаления, удаление опухоли и пр.). Показаниями к нейрохирургическому вмешательству являются хронические соматические и висцеральные болевые синдромы с неустранимой причиной, а также деафферентационные боли и каузалгия. Операции, выполняемые при хронической боли, можно подразделить на деструктивные и имплантационные (нейромодулирующие). В свою очередь, деструктивные операции делятся: 1) на операции на периферических нервах, корешках и симпатической нервной системе; 2) операции на спинном мозге; 3) операции на головном мозге. Деструктивные операции на периферических нервах, корешках и вегетативной нервной системе При болях, обусловленных формированием краевых невром в поврежденных нервах, положительный эффект может быть достигнут путем микрохирургического иссечения невром. В других случаях пересечение периферических нервов с целью прерывания потока болевых импульсов от пораженного участка тела, как правило, малоэффективно из-за перекрытия зон иннервации и травматично, поскольку большинство периферических нервов содержат как чувствительные, так и двигательные волокна. Более эффективно пересечение корешков - ризотомия, которая может быть произведена как экстра-, так и интрадурально. Интрадурально чувствительные корешки перед вхождением в спинной мозг распадаются на отдельные пучки, что позволяет производить избирательную, селективную ризотомию. Эта операция оправдана при поражении плечевого или пояснично-крестцового сплетения злокачественной опухолью. Аналогичный обезболивающий эффект может быть достигнут и путем разрушения или удаления межпозвонковых ганглиев. При каузалгии изредка может применяться симпатэктомия, которая приводит к уменьшению или ликвидации вегетативного компонента болевого синдрома. Однако полного прекращения боли не происходит, и через несколько месяцев боль обычно возвращается к исходному уровню. Деструктивные операции на спинном мозге Пересечение спиноталамического тракта (хордотомия). Название вмешательства произошло от английского cordotomy (рассечение спинного мозга - spinal cord). Хордотомия показана больным в терминальной стадии онкологического процесса при односторонней локализации боли. Выполняется обычно под местной анестезией. Суть операции - введение на шейном уровне (Сш-Су) через пункционную иглу под рентгенотелевизионным или кТ-контролем специального радиочастотного электрода в боковой спиноталамический тракт с противоположной от зоны боли стороны и создание в этой зоне (после электрофизиологического контроля) очага деструкции. Эффект оценивается на операционном столе; частота осложнений (появление атаксии, дизэстезии, ипсилатерального пареза, нарушения функции тазовых органов) не превышает 20%. Обычно развивается ипсилатеральный синдром Горнера (птоз, миоз, энофтальм). Противоболевой эффект достигается более чем в 90% случаев, но в случае большой продолжительности жизни больного к году после вмешательства болевой синдром рецидивирует в 30-40% наблюдений. Частота осложнений существенно возрастает при двусторонних вмешательствах, поэтому они не производятся. Комиссуротомия может быть показана больным в терминальной стадии онкологического процесса с двусторонними болями, локализующимися ниже грудной клетки. Операция производится под наркозом. Суть ее - в пересечении перекрещивающихся волокон болевой чувствительности в области передней спайки спинного мозга. Ламинэктомия производится на 3 сегмента выше вовлеченных в процесс дерматомов (поскольку именно там происходит перекрест болевых путей от пораженных дерматомов). Спинной мозг рассекается строго по средней линии соответственно срединной борозде на глубину 6-7 мм) на протяжении 3-4 см. Операция приводит к временному (на месяцы) уменьшению или прекращению болевого синдрома. Выполняется редко. Разрушение зоны входа задних корешков (Dorsal Root Entry Zone) - DREZ-операция - одна из наиболее эффективных опе- раций на спинном мозге при деафферентационных болях, обусловленных отрывом спинальных корешков плечевого сплетения или перерывом спинного мозга. Операция проводится под наркозом. Выполняется ламинэктомия, идентифицируются пораженные корешки, после чего производится точечное разрушение зоны их входа в спинной мозг на глубину нескольких миллиметров (см. рис. 14.7). Стойкий противоболевой эффект в указанных случаях достигается в 80-90%, но при других деафферентационных болях и каузалгии стойкий эффект DREZ-операции наблюдается не более чем у 30% больных. Деструктивные операции на головном мозге При тяжелых деафферентационных болях, обусловленных неоперабельными онкологическими процессами в области лица и шеи, в отдельных случаях применяют разрушение медиальных структур зрительного бугра - таламотомию. Операция выполняется с использованием стереотаксической технологии; эффективность не превышает 50%, через несколько месяцев боль обычно возобновляется. При односторонней боли в области лица и шеи возможно выполнение стереотаксической мезэнцефалотомии - создание очага деструкции в среднем мозгу на уровне верхних коленчатых тел, захватывающего окружающее сильвиев водопровод серое вещество. Имплантационные методики (нейромодуляция) Это - наиболее эффективный способ лечения подавляющего большинства хронических болевых синдромов. Имплантационные методики подразделяют на электростимуляционные и фармакологические. Электростимуляция ответственных за восприятие и проведение боли структур (называемая также нейростимуляцией, или электронейростимуляцией) осуществляется с помощью имплантируемых компьютерных устройств, вырабатывающих импульсы определенной частоты, амплитуды и формы. Устройства различаются по техническим характеристикам; некоторые из них позволяют изменять 1 или 2 параметра стимуляции; более современные приборы обеспечивают значительный диапазон возможностей внешней бесконтактной регулировки и соответственно - достижение максимального противоболевого эффекта. Большое значение имеет и длительность работы источника питания; ряд систем обеспечи- вают возможность подзарядки аккумулятора через бесконтактное внешнее устройство. Электронейростимуляция приводит к определенным биохимическим изменениям (повышению уровней гамма-аминомасляной кислоты и серотонина, которые модифицируют интенсивность болевых импульсов) в подвергающихся воздействию структурах, но до конца механизм противоболевого эффекта неясен. Эффективность стимуляции со временем иногда снижается, что в определенной степени может зависеть от возможностей регулировки параметров работы нейростимулятора. Чаще используется электростимуляция спинного мозга. Основные показания к ее применению - синдром неудачных операций на позвоночнике (постламинэктомический болевой синдром, см. главу 13 «Дегенеративные поражения позвоночника»), деафферентационная боль и каузалгия. Существует 2 вида электродов: пластинчатые, устанавливаемые открытым способом на заднюю поверхность ТМО спинного мозга (эпидурально), и мягкие проволочные электроды, которые могут быть установлены в эпиили субдуральное пространство чрескожно через специальную иглу (Туохи). Электроды соединяются с расположенным подкожно компьютерным генератором импульсов. Параметры и длительность стимуляции регулирует сам больной с помощью внешнего пульта управления генератором. Электростимуляция структур головного мозга в лечении болевых синдромов используется реже. Ранее при неэффективности других методов применяли стимуляцию глубинных структур мозга - вентрокаудальных ядер зрительного бугра, серого вещества в окружности сильвиева водопровода или боковых желудочков; эффективность этих методик была невысокой. Сегодня интенсивно развивается метод хронической электростимуляции моторной зоны коры головного мозга, предложенный T. Tsubokawa в 1991 г. Выполняют костно-пластическую трепанацию в теменной области, после чего под электрофизиологическим контролем на поверхность ТМО в проекции центральных извилин устанавливают специальные электроды. Подкожный генератор размещают обычно в подключичной области. Хроническая электростимуляция моторной коры особенно показана при послеинсультных «таламических» болях (редкий синдром мучительных болей в противоположной очагу половине тела), при атипичной невралгии тройничного нерва (например, при рас-
Рис. 14.8. Хроническая электростимуляция сенсомоторной коры при фантомном болевом синдроме (после ампутации плеча); а - функциональная МРТ выявляет сенсомоторную зону руки (желтый цвет); б - установка корковых электродов с использованием интраоперационной безрамной нейронавигации и КТ-контроль правильности их положения сеянном склерозе), но эффективна она и при комплексном регионарном болевом синдроме и фантомных болях (рис. 14.8). Имплантация устройств для доставки обезболивающих препаратов в центральную нервную систему Устройство - «противоболевая помпа» - представляет собой имплантируемый под кожу резервуар с препаратом, помпу и катетер (рис. 14.9), через который лекарство в заданном количестве и в заданное время (или постоянно с заданной скоростью) поступает в необходимое место (эпидуральное спинальное пространство, ликворное пространство спинного или головного мозга). В отличие от острых болей, когда применяются вводимые перидурально (или редко в спинно-мозговую жидкость) местные анестетики, при хронических болевых синдромах используются нарко-
тические анальгетики (обычно - морфина сульфат). Эти препараты в отличие от анестетиков не вызывают нарушений чувствительности, движений и вегетативных реакций. Преимущество такого способа введения - значительное снижение суточной дозы наркотика и соответственно уменьшение выраженности сонливости, запоров, увеличение сроков возникновения наркотической зависимости. При локализации боли ниже шеи препарат вводится через катетер в эпидуральное пространство (при этом он диффундирует по корешкам в спинной мозг) или непосредственно в ликворное пространство спинного мозга. При болевых синдромах, обусловленных онкологическими процессами в области головы и шеи, препарат вводят в боковой желудочек мозга. Дата добавления: 2015-12-16 | Просмотры: 747 | Нарушение авторских прав |
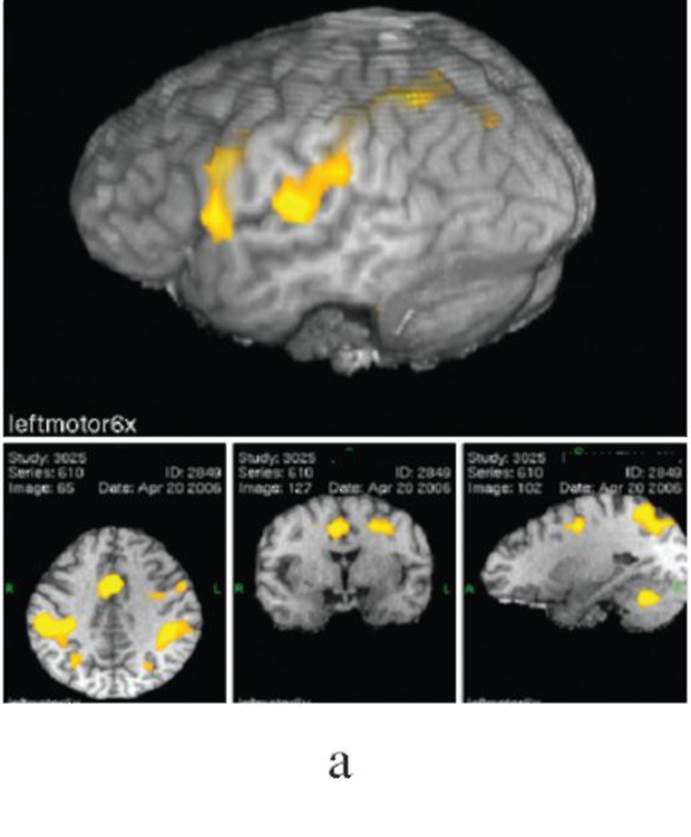
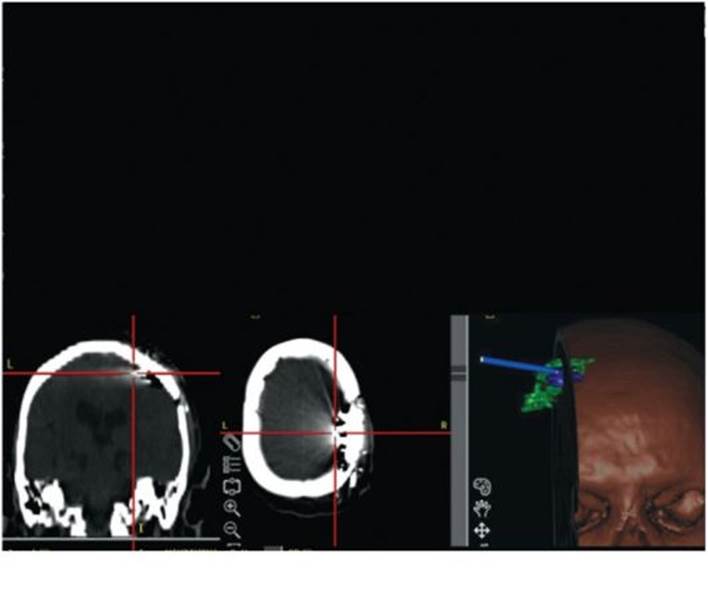
 Рис. 14.9. Имплантируемое устройство для доставки лекарственных препаратов в ЦНС («противоболевая помпа»)
Рис. 14.9. Имплантируемое устройство для доставки лекарственных препаратов в ЦНС («противоболевая помпа»)