|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Острый венозный тромбоз подключичных вен (синдром Педжета—Шреттера)Синдром Педжета—Шреттера — это острый тромбоз подключичной вены. Его хроническую стадию иногда называют посттромбофлебитическим синдромом верхней конечности. Первые сообщения о тромбозе подключичной вены относятся к 1875 г., когда J.Peget в опубликованной лекции привел описание 2 больных, у которых остро возникли явления нарушения венозного оттока из верхних конечностей. Автор расценил клиническую картину как проявление подагрового флебита. В 1884 г. L.Schrotter сообщил о подобном заболевании у маляра, которое началось остро во время работы. Было высказано предположение, что причиной его возникновения явилось повреждение глубокой вены конечности с последующей закупоркой ее тромбом. Различные представления об эти-опатогенезе привели к тому, что за- болевание описывается под разными названиями: тромбоз, флеботромбоз, первичный тромбоз, тромбоз от напряжения, тромбоз усилия, травматический тромбоз, спонтанный тромбофлебит. В связи с незнанием причин развития заболевания E.Hughes (1949) предложил называть его синдромом Педжета — Шреттера (П—Ш) по имени авторов, впервые описавших его. Частота данного заболевания составляет 13,6—18,6 % общего числа больных с острыми тромбозами полых вен и их магистральных притоков. Наиболее часто синдром П—Ш встречается в молодом возрасте, преимущественно в период от 20 до 29 лет, хотя известны случаи возникновения заболевания у детей и стариков. Данная патология чаще встречается у мужчин. Правосторонняя локализация процесса наблюдается значительно чаще (в 2—2,5 раза). Морфологической основой заболе- вания являются патологические изменения терминального отдела подключичной вены. Эти изменения обусловлены, по данным В.С.Савельева, хронической травматизацией вены и ее притоков в области реберно-ключичного промежутка и заключаются в утолщении венозной стенки, гипертрофии и ригидности терминального клапана вследствие ухудшения питания и замещения активных элементов венозной стенки соединительной тканью (рис. 13.3). Травмированная стенка вены рубцуется, развивается асептический (пристеночный или облитерирующий) флебит нередко с пристеночным тромбооб-разованием. Заболевание чаще возникает в связи с физическим усилием в плечевом поясе. Вероятность развития тромбоза подключичной вены определяется не столько характером и интенсивностью усилия в плечевом поясе, сколько выраженностью морфологических изменений в данном венозном сегменте. Этим объясняется возможность появления симптомов заболевания как во время выполнения обычной работы, так и после сна. Тромбоз подключичной вены возможен при установке в нее катетера на длительный срок (например, при проведении временного гемодиализа). Патофизиология нарушений регионарной гемодинамики в венах верхней конечности. Гистологические исследования терминального отдела подключичной вены показали, что морфологические изменения стенки вены, приводящие к ее стенозу, по времени значительно предшествуют возникновению острого окклюзиру-ющего тромбоза. Наиболее грубые изменения вены располагаются обычно по задней ее стенке, в месте ее фиксации к I ребру. Первичный тромб, образовавшийся на месте повреждения подключичной вены, часто распространяется на аксиллярную вену, иногда — на вены плеча и наружную яремную вену, блокируя впадающие в них ветви или закупоривая их про-
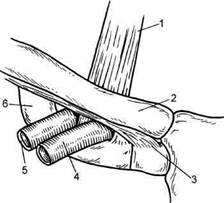
Рис. 13.3. Анатомия реберно-подклю-чичного угла. 1 — передняя лестничная мышца; 2 — ключица; 3 — реберно-подключичная связка; 4 — подключичная вена; 5 — подключичная артерия; 6 — 1 ребро. свет на протяжении. Это приводит к быстрому развитию клинической картины заболевания, что проявляется в основном резким нарушением оттока крови из конечности. Клиническая картина синдрома. В клинической картине синдрома П—Ш можно отметить ряд характерных признаков. Основной из них — отек пораженной конечности и в меньшей степени верхних отделов грудной клетки на стороне поражения. Важными особенностями заболевания являются острое начало и быстрое прогрессирование. Нередко больные отмечают, что без всяких видимых причин и предвестников, буквально на глазах, вся конечность отекает и становится цианотичной. Реже клинические проявления заболевания продолжаются в течение 2— 3 дней. Характерной особенностью отека при синдроме П—Ш является отсутствие ямки после надавливания пальцем, что связано с выраженной гипертензией в лимфатических и венозных сосудах дистальнее места закупорки с пропотеванием жидкости из сосудистого русла в подкожную клетчатку. Наиболее часто больных беспокоят различные по характеру и интенсивности боли в конечности, в области плечевого пояса, усиливающиеся при физической нагрузке, а также слабость, чувство тяжести и напряжения. Расширение и напряжение подкожных вен в ранние сроки заболевания отмечаются обычно в области локтевой ямки. В последующем, с уменьшением отека, расширенные вены наиболее выражены в области плеча и предплечья, плечевого пояса, передневерхнего отдела грудной клетки. У лиц с избытком подкожной жировой клетчатки расширение подкожных вен наблюдается реже. В большинстве случаев окраска кожных покровов верхних конечностей бывает цианотичной, реже — ро-зово-цианотичной. При поднятии руки вверх синюшность уменьшается, а при опускании нарастает. По ходу аксиллярных, а иногда и плечевых вен в ранние сроки заболевания иногда пальпируется плотный, умеренно болезненный тяж. Очень важным признаком синдрома Педжета — Шреттера является несоответствие между резко выраженными местными изменениями и общим состоянием больных. Температура тела обычно нормальная, общее состояние больных не страдает. Классификация. Различают острую, подострую и хроническую стадию болезни, а также три степени тяжести венозной недостаточности. До появления острых симптомов тромбоза у большинства больных отмечается продромальный период продолжительностью до нескольких лет, когда они при физической нагрузке испытывают чувство тяжести в руке, быструю ее утомляемость, иногда болезненность по ходу сосудистого пучка, синюшность кисти. Этим симптомы обусловлены прогрессирующим стенозом подключичной вены. Чем короче продромальный период, тем ярче выражена клиническая картина в остром периоде, так как не успевают развиться коллатеральные пути оттока. Интенсивность симптоматики зависит от темпа окклюзии магистрали, распространенности тромбоза и выраженности коллатерального кровотока. При I степени венозной недостаточности симптомы нарастают медленно, отек и цианотичность выражены слабо. Сохранена артериальная пульсация. Коллатерали хорошо компенсируют ограниченный тромбоз подключичной вены, флебогипертензия не превышает 30 см вод.ст. Функция конечности не нарушена. При II степени выражены отек, цианоз и болевой синдром, которые сопровождаются артериальным спазмом. Венозное давление составляет 40—80 см вод.ст. Флеботромбоз носит распространенный характер. Нарушена функция конечности. Для III степени характерно острое начало с резким отеком, болями и цианозом. Отмечаются артериальный спазм и связанное с ним онемение конечности. Венозное давление достигает 120—130 см вод.ст. Тромбоз распространяется в дис-тальном направлении на подмышечную и плечевую вены. Иногда появляются волдыри с серозным или геморрагическим содержимым. Через 1—3 нед симптомы острого тромбоза исчезают, менее выраженными становятся множественные подкожные коллатерали, и болезнь переходит в хроническую стадию с периодическими обострениями. Пораженная конечность остается умеренно утолщенной, сохраняются жалобы на быструю утомляемость, чувство распира-ния в ней. Полное выздоровление наступает редко. Прогноз для жизни благоприятный. Диагностика. Внезапное возникновение отека, цианоза и онемения верхней конечности, связанное с физической нагрузкой, — основополагающие симптомы данной болезни. Тщательно собранный анамнез позволяет уточнить течение продромального периода. На сегодняшний день приоритет- ными в диагностике являются ультразвуковые методы исследования. На основании данных допплерогра-фии (изменение характера венозного сигнала) можно диагностировать нарушение проходимости данного сегмента. Значительно более информативным является дуплексное сканирование (ДС), позволяющее не только дать заключение о характере кровотока, но и провести в В-режиме прямую визуализацию просвета вены, выявить тромботические массы, а в более поздних стадиях заболевания оценить процесс реканализации. Точность методики превышает 90 %. Не-инвазивность и безопасность ДС позволяют использовать его неоднократно, не причиняя вреда пациенту. Рентгенологическое исследование грудной клетки дает возможность выявить наличие анатомических особенностей реберно-подключичного пространства, внутригрудных воспалительных процессов. Определение газового состава крови и скорости кровотока, кожная термометрия, флеботонометрия, лим-фография позволяют косвенно судить о нарушении венозного оттока, лимфотока и состоянии артериального кровоснабжения пораженной конечности, поэтому указанные исследования имеют лишь вспомогательное значение. В начале заболевания в анализах крови патологии нет, позже можно отметить повышение СОЭ, лейкоцитоз. В коагулограмме — признаки гиперкоагуляции. При термометрии температура кожи пораженной конечности на 1,5—2 °С ниже, чем здоровой. При капилляроскопии определяются дилатация, извилистость, мутный фон капилляров пальцев, что свидетельствует о веностазе и нарушении венозного оттока. Флебографическое исследование дает подробную информацию о локализации и протяженности тромбоза подмышечных и подключичных вен, компенсаторных возможностях колатерального оттока крови, этиологии патологического процесса. Используют следующие варианты флебографии. 1. Пункция и введение контрастного препарата в v.basilica, при этом достигается контрастирование плечевой, подключичной и подмышечных вен. 2. Пункция и введение контрастного вещества в v.cephalica с предварительным наложением жгута на среднюю треть плеча для компрессии поверхностных вен. Недостаток данной методики — плохое контрастирование путей венозного коллатерального оттока. 3. Выделение и катетеризацию Ангиографическими признаками, характерными для синдрома Педже-та—Шреттера, являются: а) "ампутация" крупных вен на б) отсутствие контрастирования в) дефекты наполнения просвета г) конусовидное сужение вен; д) увеличение числа и калибра Дифференциальная диагностика. Ошибки в диагностике синдрома П—Ш встречаются довольно часто, так как ряд заболеваний имеет похожую клиническую симптоматику: тромбозы и тромбофлебиты периферических вен при сердечно-сосудистой недостаточности; химические и бактериальные тромбозы v.axillaris и v.subcla-via; тромбоз при опухолевых и Рубцовых процессах вблизи магистральных вен. Наиболее частой локализацией тромбоза при сердечно-сосудистой недостаточности являются глубокие вены нижних конечностей; поражения v.axillaris и v.subclavia встречаются значительно реже. Данный вид тромбоза, как правило, диагностиру- ется поздно, так как слабость в конечности и ее отечность связывают первоначально с основным заболеванием и общим состоянием пациента. Неподвижность больного способствует распространению тромбоза. Частым осложнением основного заболевания является эмболия легочной артерии. Гиперемия кожи, болезненность над уплотненными венами, общая гипертермия, воспалительные изменения в анализах крови — основные симптомы химических или бактериальных тромбофлебитов после внутривенного введения лекарственных веществ, а также в результате инфицирования венозной стенки во время ее пункции. При этом виде тромбозов подключичной и подмышечных вен возможны осложнения в виде эмболии мелких ветвей легочной артерии. Вторичные тромбозы данной локализации возможны при ранениях магистральных вен во время оперативных вмешательств (ятрогенные повреждения) с наложением пристеночных швов или их перевязкой, при окклюзионных и опухолевых процессах в зоне подключично-подмышечного венозного сегмента. Признаками тромбоза при ятрогенных повреждениях магистральных вен являются чувство напряжения и полноты, расширение поверхностных вен на стороне вмешательства, появление отеков после физической нагрузки. Окклюзия магистральных вен верхних конечностей при опухолевых поражениях отличается от синдрома П— Ш тем, что тромбоз развивается постепенно и главным образом у лиц пожилого и старческого возраста в поздние стадии заболевания, когда опухоль распространяется на венозную стенку или компримирует магистральную вену. При этом характерны медленное развитие клинической симптоматики, отек конечности носит прогрессирующий характер с частым вовлечением лимфатических сосудов и нервов плечевого сплетения. При дифференциальной диагнос- тике синдрома П—Ш необходимо помнить о таких заболеваниях, как си-рингомиелия, инфекционный неспецифический полиартрит. Сирингомие-лия начинается внезапно, с появления чувства тяжести верхней конечности, отечности кисти и предплечья, изменения окраски кожных покровов. Однако эти симптомы быстро исчезают и появляются новые признаки заболевания: снижение чувствительности и ограничение подвижности в суставах, атрофия мышц. При инфекционном неспецифическом полиартрите больные предъявляют жалобы на боли в верхних конечностях при движении, отмечается отечность кисти и предплечья. Отеки рыхлые и после надавливания пальцем оставляют ямку. При рентгенологическом исследовании выявляется остеопороз межфаланговых и лу-чезапястных суставов. Лимфедема верхней конечности отличается хроническим течением, при этом никогда не наблюдается выраженных болей и цианоза. Причина лимфедемы — метастазы опухолей, рубцы после мастэктомии, гнойные воспаления конечности и подмышечной области, рожистое воспаление. Последнее проявляется умеренным отеком, болью, гиперемией, лихорадкой, ознобом. Необходимо также проводить дифференциальный диагноз с распространенной флегмоной плеча и остеомиелитом. Показания и принципы консервативной терапии. В острой стадии консервативная терапия направлена на ликвидацию ангиоспазма, расширение коллатералей, уменьшение отека, обратное развитие образовавшегося тромба (тромболизис), профилактику дальнейшего распространения тромбоза, а также предупреждение развития осложнений и функциональных нарушений конечности. Легкие случаи заболевания лечат в амбулаторных условиях. Руку фиксируют на косынке, назначают противовоспалительные средства (бутади- он, реопирин, индометацин), малые дозы аспирина, десинсибилизирую-щие и обезболивающие препараты. Эффективны спиртовые компрессы, мази (гепариновая, гепароидная, бу-тадионовая). Для уменьшения болей и воспалительной инфильтрации тканей применяют паравазальные блокады раствором новокаина с добавлением 5 мл гидрокортизона и 5000— 10 000 ЕД гепарина. Важно придавать пораженной конечности возвышенное удобное положение на подушке, что способствует улучшению гемодинамики и уменьшению отека. При выраженной клинической картине больные подлежат госпитализации. Назначают спазмолитические (папаверин, атропин), седативные препараты, антикоагулянты (гепарин по 5000-7500 ЕД 4-6 раз в сутки подкожно, а через 3—4 дня — дополнительно антикоагулянты непрямого действия) и низкомолекулярные декстраны в общепринятых дозах (реополиглюкин, реомакродекс). Декстраны снижают вязкость крови, удлиняют время кровотечения, улучшают микроциркуляцию и коллатеральное кровообращение. Покрывая интиму сосудов мономолекулярным слоем, они препятствуют оседанию тромбина, фибриногена и форменных элементов крови на стенку вены. В ранних стадиях заболевания достаточно эффективны фибриноли-тические препараты (фибринолизин, стрептокиназа, урокиназа), которые назначают в виду внутривенных ин-фузий в течение 3—6 дней, однако лечение следует проводить осторожно, учитывая возможность геморрагических осложнений. Наиболее эффективно выполнение регионарного тромболизиса через катетер, подведенный непосредственно к тромбу. Местно применяют физиотерапевтические процедуры (коротковолновая диатермия, токи УВЧ, электрофорез трипсина). При гипертермической реакции проводят противо- воспалительную и антибактериальную терапию. В целом результаты консервативного лечения нельзя признать удовлетворительными, так как проходимость тромбированных вен, особенно подключичной вены, не восстанавливается. Степень нарушения венозного оттока и выраженность остаточных явлений при консервативном лечении зависят в основном от протяженности тромбоза магистральных вен, характера эволюции тромба и развития коллатералей. Показания к тромбэктомии. При хронических нарушениях венозного кровотока и резко выраженных острых симптомах болезни показано хирургическое лечение. Оперативные вмешательства при синдроме Педжета — Шреттера делятся на две группы. 1. Операции, направленные на а) тромбэктомия; б) венозная пластика (транс в) флеболиз в сочетании с иссе 2. Операции, направленные на а) устранение механических пре б) вмешательства на симпати В острой стадии болезни при развернутой клинической картине операция показана на 3—4-й день заболевания после уменьшения отека и болей, но до организации тромбов и фиксации их к стенке сосуда. Выполняют "идеальную" тромбэктомию и восстанавливают кровоток. Фикси-
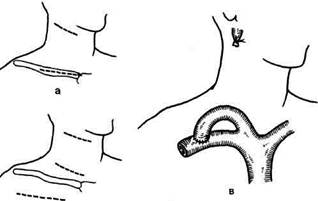
Рис. 13.4. Оперативные доступы (а, б) и схема операции (в) яремно-подклю-чичного шунтирования с перемещением внутренней яремной вены в обход окклюзированного сегмента v. subclavia. рованные к венозной стенке тромбы и рубцово -деформированный клапан удаляют острым путем. Результаты тромбэктомии не всегда благоприятны из-за частых ретромбозов и руб-цового сужения вены в области вмешательства. После тромбэктомии необходимо устранить причину хронической травматизации подключичной вены; с этой целью резецируют проксимальную часть подключичной мышцы, рассекают реберно-клювовидную связку и переднюю лестничную мышцу, резецируют отросток I ребра или ключицы. Показания к паллиативным и соче-танным операциям. В хронической стадии болезни или при невозможности адекватной тромбэктомии выполняют обходное шунтирование или венозную аутопластику после резекции измененного сегмента магистральной вены. Для обходного шунтирования используют наружную яремную вену (реже внутреннюю яремную) или, что предпочтительнее, сегмент большой подкожной вены. При использовании яремной вены ее пересекают и после лигирования дистально-го отдела перемещают по направлению к ключице и анастомозируют по типу конец в бок с проксимальным отделом подмышечной вены (рис. 13.4). При наличии противопоказаний к радикальной операции в хронической стадии заболевания производят резекцию тромбированной вены, что ликвидирует периферический спазм и способствует улучшению венозной гемодинамики. Реабилитация и трудоустройство больных. Прогноз при синдроме П— Ш благоприятный для жизни, однако полного выздоровления не наступает. Осложнения заболевания в виде эмболии легочной артерии и венозной гангрены представляют исключительную редкость. После операции больные нуждаются в длительном амбулаторном лечении с применением малых доз антикоагулянтов, спазмолитиков, ЛФК, физиотерапии, массажа. У большинства из них сохраняются остаточные явления венозной недостаточности конечности, и лишь часть больных возвращаются к прежней физической работе. Большинство неопери-рованных и оперированных больных нуждаются в переводе на более легкую работу, а часть из них — в установлении инвалидности. Литература Леонтьев С.Г., Сафонов М.В. Регионарная тромболитическая терапия при болезни Педжета—Шреттера//Ангиол. и сосуд. хир.—1998.—№ 4.-С.31-37. Baxter G.M., Kincaid W., Jeferey R.F. et al. Comparison of colour Doppler ultrasound with venography in the diagnosis of axillary and subclavian vein thrombosis//Br.J.Radiol.— 1991.-Vol.64.-P.777-781. Sanders R.J., Haug C.E. Subclavian vein obstruction and thoracic outlet syndrome: a review of etiology and management// Ann.Vasc.Surg.-1990.-Vol.4.-P.397-410. Tordoir J.H.M., Leunissen K.M.L. Jugular vein transposition for the treatment of subclavian vein obstruction in haemodialysis patients// Eur.J.Vasc.Surg.—1993.—Vol.7.- P.335-338. Дата добавления: 2015-02-06 | Просмотры: 3238 | Нарушение авторских прав |