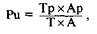|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
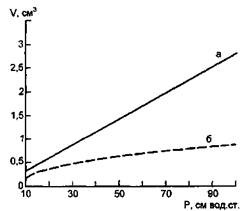
Патофизиология варикозной болез-ни. Стенки всех крупных вен нижних конечностей имеют принципиально однотипное трехслойное строение. Не вдаваясь в гистологические детали, в функциональном отношении среди тканевых элементов можно выделить две особые категории: • опорные, представленные колла-геновыми и ретикулиновыми волокнами; • упругосократителъные, в состав которых входят эластические волокна и гладкомышечные клетки. Эластичные волокна совместно с гладкой мускулатурой обеспечивают сосудистый тонус. Коллагеновые волокна не участвуют ни в формировании базального тонуса, ни в сосу-додвигательных реакциях. Специфика организации опорных структур в стенке вены такова, что, обеспечивая нормальную конфигурацию сосуда в обычных условиях и сохраняя ее целость при экстремальных воздействиях, коллагеновый каркас не препятствует осуществлению вазомоторных реакций. Венозные сосуды относятся к системам низкого давления и соответственно обладают широким просветом, большой емкостью и малым сопротивлением кровотоку. Поверхностные и глубокие вены нижних конечностей в этом отношении различаются. Нормальные поверхностные вены обладают гораздо более толстой стенкой и поэтому меняют свой объем за счет увеличения внутреннего диаметра, сохраняя округлую форму в очень больших пределах. Тонкостенные глубокие вены не обладают собственной формой, т.е. при снижении трансмурального давления они не сохраняют поперечное круговое сечение, а сплющиваются, приобретая эллиптическую форму, — теряют устойчивость. Наряду с этим для превращения сплющенной вены в цилиндрическую достаточно небольшого изменения внутреннего давления, которое приводит тем не менее к сравнительно большому изменению объема. Исследования отношений между внутренним объемом и давлением в глубоких и поверхностных венах показали, что при повышении давления на 40 см вод.ст. происходит значительный прирост внутреннего объема. При повышении давления от 40 до 70 см вод.ст. структуры нормальной венозной стенки позволяют обеспечить лишь малый прирост внутреннего объема. Наконец, повышение давления выше 70 см вод.ст. вызывает крайне малый прирост внутреннего объема. Венозная стенка приобретает в поперечном сечении форму круга, и коллагеновый каркас становится крайне жестким. Последний отрезок соответствует давлению в венах нижних конечностей в ортостазе. Отсюда следует, что прирост давления к уже имеющемуся гидростатическому в нормальных венах практически не ведет к увеличению объема. Это чрезвычайно важное положение для понимания генеза венозной патологии. Основой патологической гемодинамики при варикозной болезни являются нарушения основных структур венозной стенки, касающиеся всех трех оболочек. Эти изменения, подробное морфологическое описание которых не входит в нашу задачу, приводят прежде всего к нарастающей потере венозной стенкой своих биомеханических свойств. Прирост объема вены при варикозной болезни находится практически в прямой пропорциональной зависимости от давления (рис. 13.5). Тонус стенки потерян, при повышении давления она "ползет" как тонкостенная резиновая трубка. Даже небольшой прирост давления вызывает значительное повышение объема, а нормальное гидростатическое давление в ортостазе для пораженных вен нижних конечностей является уже непомерно высоким. Больная стенка не в состоянии его выдерживать, не выходя из действий законов об упругой дефор-
Рис. 13.5. Прирост объема вены при повышении давления. а — нормальные вены; б — поверхностная вена при варикозной болезни. мации. С течением времени это и приводит в поверхностных венах к известной всем картине варикозной болезни. Суть варикозной болезни с точки зрения биомеханики заключается в том, что стенка сосуда, пораженная варикозным флебосклерозом, не в состоянии выдерживать нормальное гидростатическое давление. Следует отметить, что описанные изменения биомеханических свойств стенки выявлены не только на отрезке варикозных вен, но и на участках глубоких вен с отсутствующими внешними признаками варикозной болезни. Гистологические исследования микроскопически измененных вен нижних конечностей при варикозной болезни часто выявляют те или иные виды дезорганизации внутренней и средней оболочек [Думпе Э.П. и др., 1982]. Это положение очень важно для понимания симптоматики, связанной с изолированным поражением глубоких вен (ортостатичес-кая круралгия, отеки, судороги, боль в икроножных мышцах) без внешних признаков поверхностного ва-рикоза. Прямым результатом поражения стенки являются изменения клапанов как дериватов интимы. Это второе следствие варикозного флебоск-лероза. Поражение венозной стенки с последующей несостоятельностью клапанов вызывает различные формы недостаточности мышечно-венозной помпы. При варикозном расширении только поверхностных вен, недостаточности остеального и других клапанов системы большой и малой подкожных вен происходит переполнение поверхностного венозного русла избыточным количеством крови (ор-тостатическое депонирование может достигать 1 л и более). Эта кровь поступает затем по коммуникантным венам в зону действия мышечно-венозной помпы, что приводит к перегрузке последней. Какое-то количество крови составляет балласт и, беспрерывно циркулируя по замкнутому кругу, не дает возможности осуществлять эффективную разгрузку на капиллярном уровне. Варикозное расширение поверхностных вен и клапанная недостаточность коммуникантных вен более значительно нарушают работу мышечно-венозной помпы. Собственно, при этих формах, как и при патологии глубоких вен, происходят уже не количественные, а качественные изменения в работе помпы: появляется рефлюкс венозной крови из глубокой системы в поверхностную и в ткани. Теперь уже во время мышечной систолы повышенное давление в глубоких магистралях направляет кровоток не только в подколенную вену и выше, но и в оказавшиеся открытыми коммуникантные вены. Как известно, коммуникантные вены бывают трех типов: прямые, непрямые и вены Коккета, которые собирают кровь из тканей в нижней трети голени и впадают непосредственно в глубокие вены. Ретроградный кровоток при систоле икроножных мышц по межсистемным коммуникантным венам (прямым и непрямым) вызывает появление дополнительного количества крови в поверхностной системе, а гидравлические удары через комму-никантные вены типа Коккета, достигая кожных разветвлений вен, дезорганизуют кровоток в системе микроциркуляции, что является одним из основных звеньев в патогенезе трофических расстройств. Нам удалось установить, что при систоле икроножных мышц давление в поверхностных венах в зоне отхожде-ния недостаточных коммуникантных вен достигает 180—200 мм рт.ст. Очевидно, что классическая формула поведения больных с хронической венозной недостаточностью — "лежать или ходить" — не может относиться к больным с расстройством функции коммуникантных вен. У таких больных работа мышечно-венозной помпы прямо способствует появлению трофических язв. Наиболее тяжелые расстройства мышечно-венозного насоса отмечаются при тотальном поражении венозной системы нижних конечностей варикозной болезнью, т.е. в тех случаях, когда поражается и стенка глубоких вен с последующей их клапанной недостаточностью на различных уровнях. При этом возникает два феномена, имеющих патогенетическое значение: ретроградный сброс крови по магистральным венам при расслаблении мышц и ретроградный кровоток по пораженным берцовым венам при сокращении икроножных мышц. Именно этот ретроградный кровоток ведет к тому, что дисталь-ная область голени оказывается зоной наибольшего гидродинамического воздействия. Так трансформируется в условиях варикозной болезни функция мышечно-венозной помпы. Эффективность ее работы по возврату крови значительно снижается, параллельно возрастает ее патологическая роль. Более того, в нижних конечностях нет другой такой структуры, как мышечно-венозная помпа голени, которая настолько же четко обеспечивала бы как местные, так и системные потребности кровообращения в нормальных условиях, насколько усугубляла бы венозную недостаточность при патологии клапанного аппарата. Роль артериовенозного шунтирования при хронической венозной недостаточности. В 1929 г. A.Blacock во время проведения оперативных вмешательств по поводу варикозной болезни обнаружил в венозных сосудах "красную кровь" с повышенным содержанием кислорода при оксимет-рии. Данный факт гипероксигенации A.Blacock связал с наличием артериовенозного шунтирования (АВШ). Дальнейшие наблюдения других авторов подтвердили эту гипотезу. В 1949 г. G.Pratt описал "артериальные варикозные узлы": у 24 % больных с варикозным расширением вен были отмечены множественные ар-териовенозные соустья между артериями нижних конечностей и подкожной веной. Интраоперационно многие эти соустья выглядели пульсирующими. В группе больных с рецидивом заболевания частота подобных находок достигала 50 %. В 1953 г. P.Piulachs и F.Vidal-Barraquer на основании проведенных исследований (серийная ангиография, ретроградная флебография, ок-симетрия крови из варикозных вен) у 92 больных с первичным и у 21 больного с вторичным варикозным расширением поверхностных вен при посттромбофлебитическом синдроме высказали мнение, что АВШ явилось причиной развития заболевания у большой части больных. Авторы подчеркивали, что "эти шунтирующие сосуды представляли собой артерии мелкого калибра, бравшие свое начало от заднебольшеберцовой артерии подфасциально и впадавшие в варикозные вены надфасциально". В 1960 г. J.Gius, используя операционный микроскоп, обнаружил шунты, представлявшие сосуды диаметром менее 1 мм, проводившие светло-красную кровь с постоян- ным, но не всегда пульсирующим кровотоком от берцовых артерий по направлению к конгломерату подкожных вен. В 1963 г. K.Haeger показал, что одна или две пульсирующие артериальные ветви (aa.gastrochnemii) сообщались с надфасциальным венозным сплетением у 17 из 24 пациентов, оперированных по поводу варикозного расширения. L.Schalin (1981) интраоперацион-но выделил пульсирующие артериальные сосуды малого диаметра, идущие по направлению к "горячим точкам" на коже. Диаметр этих АВ-шунтов составил 0,1—2 мм (большая часть — 0,2—0,8 мм). При ревизии подфасциального пространства автор обнаружил сообщения между этими артериями и подфасциальной частью перфорантных вен. Кроме прямой визуализации во время оперативных вмешательств, существование АВ-соустий подтверждается во время проведения серийной артериографии. При оценке результатов различают следующие фазы контрастирования: • артериальная — контрастирование артериального дерева, включая плангарные артерии; • капиллярная фаза — минимальное или умеренное контрастирование тканей; • венозная фаза — в интервале от 5до11св81% случаев контрасти-руются вены стопы. Ангиографическое подтверждение АВ-шунтирования является непрямым: контраст в данном случае быстро покидает артерии и преждевременно оказывается в венозных сосудах. Шунтирование, как было показано при анатомических и ангиографи-ческих исследованиях, наблюдается только в ветви подкожных вен, но не в магистральные стволы. Эти данные позволили некоторым авторам [Haimovici Н., 1985; Large J., 1985] утверждать, что АВШ является одним из важных механизмов в развитии варикозного расширения по- верхностных вен. Данная теория подтверждает существование клинических форм варикозного расширения без наличия клапанной недостаточности магистральных поверхностных вен, что обусловливает стремление авторов выполнять стриппинг (удаление ствола подкожных вен) только по строгим показаниям, при четко доказанной несостоятельности сафе-нофеморального и сафенопоплите-ального соустий. В ранних стадиях заболевания, по мнению Н.Haimovici, возможно выполнение флебэкто-мии варикозно-расширенных притоков или их склерозирование с сохранением основного ствола большой подкожной вены с компетентным клапанным аппаратом. Эта теория не соответствует наиболее распространенным в настоящее время взглядам на патогенез варикозной болезни, согласно которым основным фактором в развитии варикозной трансформации является клапанная недостаточность поверхностных и перфорантных вен. Однако роль артериовеноз-ного шунтирования при венозной патологии еще не совсем ясна, и этот вопрос нуждается в дальнейшем пристальном изучении. Клиническая картина варикозного расширения вен. Клинические проявления варикозной болезни многообразны, особенно у женщин. Они зависят гораздо больше от особенностей течения и формирования варикозного процесса, чем от его выраженности. Начальные проявления заболевания часто более тягостны для больных, чем субъективные ощущения при развернутой картине варикоза. У части женщин отчетливо выявляется так называемый предварикозный синдром. Возникает чувство тяжести в голенях, повышается утомляемость, усиливаются чувство беспокойства и напряжение в ногах. Симптомы нарастают перед менструацией. Реже отмечаются пастозность в области лодыжек и боль при длительном стоянии. После отдыха в горизонталь- ном положении или массажа эти ощущения исчезают. У молодых субъектов при очень слабых внешних признаках возникают судороги в икроножных мышцах. Иногда больные жалуются на болевые ощущения по ходу еще незначительно расширенных стволов на голени. Эта боль усиливается при пальпации вен (флебодиния). Болевые ощущения при варикозе могут иметь характер ортостатической кру-ралгии — тупая боль в голени при переходе в вертикальное положение или при длительном стоянии. Такая боль характерна для варикозного поражения глубоких вен. Может встречаться боль других типов: невралгические ощущения, связанные с варикозом периневральных венозных сплетений; боль в надло-дыжечной области и в зоне язвы, иногда достаточно сильная. Вторым по частоте симптомом варикозной болезни являются отеки. Как правило, это "привилегия" женщин. При варикозном расширении вен отеки возникают к концу дня, локализуются в нижней трети голени, в окололодыжечной области, реже — на стопе. Выраженность их различна. Чаще это пастозность кожи и подкожной клетчатки. Постоянные отеки, не исчезающие за ночь, свидетельствуют о выраженной степени венозной недостаточности и сопровождаются целлюлитом, дерматоск-лерозом, трофической язвой или являются следствием присоединившейся лимфатической недостаточности в результате, например, рожистого воспаления. Кожный зуд может быть довольно ранним симптомом, но чаще он наблюдается при выраженных нарушениях венозного оттока. Внешняя картина болезни, помимо варикозного расширения поверхностных вен (в 2/з случаев видна не большая подкожная вена, а ее поверхностные притоки на голени и бедре), характеризуется гиперпигментацией вследствие мелких ушибов и крово- излиянии, а также острым гемосиде-розом по ходу вен. Постепенно в дистальных отделах развивается ин-дурация подкожной клетчатки с одновременным истончением и атрофией кожи. Кожная температура над расширенными венами повышена. Возможны и общий цианоз, и отдельные пятна синюшного или багрового цвета. При дальнейшем прогрессирова-нии процесса возникают трофические язвы. Обычно они образуются на внутренней поверхности нижней трети голени, гораздо реже на наружной поверхности. При выраженном варикозном расширении вен могут возникать жалобы общего порядка в виде повышенной утомляемости, сердцебиений, одышки. Это связано с гиперволеми-ей и меняющейся нагрузкой на миокард в связи с депонированием значительного количества крови в варикозных венах в ортостазе. Таким образом, варикозная болезнь, медленно прогрессируя, может не только захватывать новые участки венозного русла, но и усугублять проявления хронической венозной недостаточности. При тотальной недостаточности, когда поражены все венозные системы, постоянные реф-люксы крови дезорганизуют систему микроциркуляции, старлинговские соотношения сдвинуты в сторону выхода жидкости из капилляра, лимфатическая система перегружена и забивается белками, в подкожной клетчатке начинаются прогрессирующие индуративные процессы, связанные с венозным стазом, а кожа атрофируется и изъязвляется. Это последняя стадия течения варикозной болезни. Помимо отмеченных проявлений прогрессирующего течения варикозной болезни, следует выделять ее осложнения: экзему (дерматит), кровотечение из вен или язвы и тромбофлебит. Экземы имеют упорный характер, часто рецидивируют и проходят не сразу даже после радикальной операции. Экстренными мерами при кровотечениях являются поднятое положение конечности и давящая повязка, но никоим образом не жгут! Окончательная остановка происходит при выполнении операции или, если операция по каким-либо причинам невозможна, прошивании кровоточащего сосуда в язве или вне ее. Тромбофлебит варикозного расширения вен встречается значительно реже, чем можно было бы ожидать, исходя из теоретических представлений. Действительно, два фактора из известной триады Вирхова являются постоянно действующими — нарушение венозной стенки и замедление тока крови. Однако тромбофлебит встречается лишь у 14 % варикозных больных, причем в большинстве случаев после травмы или инфекции. Очевидно, играет роль снижение прокоагуляционных свойств крови в варикозных венах, что было в свое время показано в наших исследованиях [Швальб П.Г., 1970]. Реальную опасность представляет лишь восходящий тромбофлебит, требующий экстренной операции — перевязки большой подкожной вены. При этой операции у Уз больных приходится производить тромбэкто-мию из области сафенобедренного анастомоза и даже бедренной вены. Существуют особые формы варикозной болезни: • варикозное расширение латеральных вен бедра и голени; • ретикулярный варикоз; • варикозные телеангиэктазии. Варикозное расширение латеральной группы вен бедра и голени может встречаться как изолированно, так и в сочетании с привычными формами варикозной болезни. Ретроградный сброс при этой форме происходит через глубокую вену бедра, через окружающие вены и через большую подкожную вену. Ретикулярный варикоз и варикозные телеангиэктазии приводят только к косметическим расстройствам, хотя встречаются довольно часто — по некоторым данным, у каждой четвертой женщины в возрасте 25— 35 лет. Многие годы хирурги избегали заниматься лечением таких больных. Ими занимались косметологи, применяя лазерную деструкцию или криодеструкцию этих вен. Определенные успехи в лечении этой патологии достигнуты в результате применения микроинъекционной техники и склерозирующих препаратов (см. ниже). В последние годы появляются сообщения о новой форме венозной патологии — идиопатической венозной недостаточности (C.Allegra). В отличие от начальных форм варикозной болезни (предварикозный синдром) при ИВН отмечается повышение венозного тонуса. Клинические же проявления (гипотермия концевых отделов, периодические отеки, ощущение усталости и тяжести в ногах, уплотнение подкожной клетчатки и нарушение менструального цикла) специфических отличий от варикоза почти не имеют. Диагностика. Специфика варикозной болезни заключается прежде всего в ее широкой распространенности. Поэтому активное лечение варикозного расширения вен проводят в хирургических стационарах самого различного уровня. Половину типовых операций по поводу варикоза выполняют в центральных районных больницах или в общехирургических отделениях городских больниц, где чаще всего нет возможности осуществлять современные ультразвуковые исследования. Это не должно препятствовать необходимой санации населения. Тщательно собранный анамнез и пунктуальное выполнение функциональных проб всегда позволяет если не поставить точный топический диагноз, то надежно отобрать "сомнительных" больных и направить их для точного обследования в специализированное лечебное учреждение. Обычно у 70—80 % лиц с варикозной болезнью для определения объема операции вполне достаточно клинических методов обследования. При сборе анамнеза следует выяснить время появления первых внешних признаков варикозной болезни (см. анамнестический алгоритм). Это не обязательно участки расширенных вен. Первыми признаками, которые беспокоят больных, могут быть участок гемосидероза или отечность голени к концу дня. Далее следует обязательно проследить динамику этих проявлений и зависимость их от других факторов (или отсутствие такой зависимости). Следующий этап — выявление субъективных жалоб и сопоставление их во времени с внешними признаками болезни. Это очень важный момент, так как часто жалобы больного и наличие варикозного расширения вен являются просто совпадением. Болевые ощущения могут быть связаны с радикулитными проявлениями остеохондроза, отеки —- с артрозом коленных или голеностопных суставов, боль и усталость — с плоскостопием или пяточными шпорами, неприятные ощущения в ноге — с синдромом Рота (невралгия кожной веточки бедренного нерва) и т.д. Ниже приведен анамнестический алгоритм. Анамнестический алгоритм. 1. Внешние признаки: • расширенные вены; • варикозные вены; • воспаление/отеки; • кожные нарушения; • трофические нарушения. 2. Субъективные ощущения: • усталость, тяжесть; • дискомфорт в ногах; • ортостатическая круралгия; • судороги; • боль по ходу вен, в мышцах; • зуд. 3. Предшествующие состояния: • беременность; • тромбофлебит или неясные заболевания, сопровождающиеся отеками ног; • травмы; • гинекологические заболевания; • предварикозный синдром (усталость, судороги, флебодиния); • легочные эпизоды.
4. Сведения о заболеваниях вен у родственников. 5. Сведения о сопутствующих заболеваниях (остеохондроз, артрозоартрит, пяточные шпоры, плоскостопие, синдром Рота и другие неврологические заболевания, малые коллагенозы и т.д.). Сочетание варикозного расширения вен и сопутствующих заболеваний встречается достаточно часто. Приписывание различных жалоб на конкретные ощущения в нижних конечностях только обнаруженному варикозному расширению вен влечет за собой опрометчивые обещания врача больному и досадные сюрпризы для обоих после оперативного лечения. Вопросы инструментальной диагностики при варикозной болезни рассматриваются ниже. Задача этих методов не в том, чтобы диагностировать варикозное расширение вен как заболевание (это может относиться только к изолированной патологии глубоких вен, которая встречается у 14 % больных), а в том, чтобы определить конкретную форму поражения венозного русла и его уровень. Основная проблема, стоящая перед клиницистом, — это дифференциация жалоб, зависящих от варикозной болезни, от жалоб, связанных с сопутствующими заболеваниями. К заболеваниям, которые могут обусловить патологическую симптоматику при бессимптомном или мало-симптомном варикозном расширении, относятся артрозоартриты коленных и тазобедренных суставов, пяточные шпоры, плоскостопие, киста Бейкера, остеохондроз, синдром Рота, различные дерматологические синдромы (локальная склеродермия, панникулит, васкулиты и т.д.). Дифференциальная диагностика не трудна. Нужно только помнить об этих заболеваниях. Варикозное расширение вен как заболевание иногда приходится дифференцировать от врожденной ангио-дисплазии типа синдромов Клиппе-ля — Треноне и Паркса Вебера. Анамнез и внешняя картина (пар- циальный гигантизм, родимые пятна, нетипичная локализация и распространенность, наличие артериовеноз-ных свищей), а также ультразвуковое или рентгеноконтрастное исследование, выявляющее патологию глубоких вен (или их аплазию), или раннее заполнение контрастным веществом вен при ангиографии позволяют поставить правильный диагноз. Функциональные пробы. Задачи, которые ставят при проведении функциональных проб, достаточно просты: ▲выявление клапанной недостаточности поверхностных вен; ▲выявление проходимости глубоких вен; ▲выявление и локализация недостаточных коммуникантных вен. Для ответа на первый вопрос проводят пробу Броди — Троянова — Тренделенбурга. Больной находится в горизонтальном положении с поднятой ногой. После опорожнения вен пережимают пальцем или жгутом большую подкожную вену в верхней трети бедра. Больного переводят в вертикальное положение. При снятии жгута или ослаблении пальца в случае недостаточности клапанов отчетливо видна распространяющаяся в дистальном направлении волна крови. На второй вопрос отвечает несколько проб. Проба Иванова. В положении лежа пациент медленно поднимает ногу вверх. При достижении определенного угла (> 45°) вены спадают. После этого в вертикальной позиции при заполненных венах накладывают жгут, пережимают поверхностные вены в верхней трети бедра, больной ложится и снова медленно поднимает ногу (можно проводить легкое поглаживание). При проходимости глубоких вен спадение поверхностных вен происходит при том же или близком значении угла подъема. Проба Дельбе — Пертеса. В вертикальной позиции накладывается жгут или манжета в верхней трети бедра, после чего больной марширует на месте или ходит по комнате. При проходимости глубоких вен и состоятельности коммуникантных расширенные вены спадаются. Проба Мэйо — Пратта — ходьба в течение 30 мин при плотно наложенном эластичном бинте. Отсутствие боли, распирания и отека свидетельствует о проходимости глубоких вен. Третий вопрос решают выполнением трехжгутовой пробы В.И.Шейниса. На поднятую ногу накладывают три жгута — в верхней и средней трети бедра, а также под коленом. Ходьба и последовательное снятие жгутов позволяют судить о наличии недостаточных коммуникантов по выбуханию вен ниже жгутов. Надо сказать, что место выхода крупных недостаточных коммуни-кантых вен часто определяется паль-паторно по дефекту фасции голени. В сомнительных случаях, как уже указывалось, необходимы более точные методы исследования. Инструментальная диагностика. Ультразвуковая диагностика. Ультразвуковая диагностика венозной патологии существует в двух инструментальных вариантах: допплеро-флебография и дуплексное сканирование. Имеются фундаментальные работы, посвященные этим методам исследования, опубликована масса статей в периодической печати, поэтому подробное описание ультразвуковой семиотики, различных методик и их трактовки не входит в нашу задачу. Тем не менее роль хирурга в постановке вопросов перед специалистом и клинической трактовке результатов, особенно в свете предстоящей операции, чрезвычайно велика. Перед ультразвуковым исследованием необходимо выяснить: • проходимы ли глубокие вены; • состоятельны ли клапаны глубоких вен; • имеются ли недостаточные ком-муникантные вены и где их локализация. На эти три вопроса ответ может быть получен применением доппле-рофлебографии. Наличие ретроградного сброса по поверхностной вене и недостаточность остиального клапана также можно определить этим методом. Принципиальная тактика следующая. Сначала определяют спонтанный кровоток по венам в горизонтальном положении. Следует помнить, что в 100 % случаев спонтанный кровоток определяется лишь в подвздошно-бедренном сегменте. В подколенной вене он определяется реже, а в берцовых венах — лишь в 20 % исследований. Поэтому постоянно применяют мануальную стимуляцию кровотока — дистальную и проксимальную компрессию и декомпрессию. После определения спонтанного кровотока производят модификацию пробы Вальсальвы. Это дает возможность выявить ретроградный кровоток по бедренной и подколенной венам. При этом важным показателем считают не только наличие ретроградной волны, но и ее время. Поскольку короткий рефлюкс в бедренной вене может быть у совершенно здоровых людей, за патологию принимают время появления рефлюкса выше 1,5 с.. Компрессия икроножных мышц, имитирующая "систолу" мышечно-венозной помпы, позволяет довольно точно выявить недостаточные коммуникантные вены. Таким образом, допплерофлебо-графии в подавляющем большинстве случаев достаточно для принятия оптимального решения об объеме операции. Обычно при варикозной болезни ограничиваются этим исследованием. Более детальное изучение анатомических и функциональных особенностей венозного русла возможно при применении дуплексного сканирования, которое позволяет получить информацию о состоянии и форме клапанов бедренной вены и их точной локализации. Выявляют также изменения самой стенки бедрен- ной вены и ее просвета, наличие тромбов в вене. Однако общую картину, свидетельствующую о варикозном поражении глубоких вен, может дать только традиционная флебография. При дуплексном сканировании получают целый ряд данных, касающихся гемодинамики: это линейная и объемная скорость кровотока, скорость ретроградной волны, продолжительность ретроградного кровотока. Путем несложных математических операций с этими данными получают различные показатели, используемые для оценки некоторых функций венозной системы. Так, например, при подозрении на клапанную недостаточность подколенной вены можно измерять рефлюкс — индекс по Николайди:
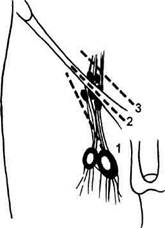
где А и Ар — максимальные значения антеградного и ретроградного кровотоков (см/с); Т и Тр — продолжительность антеградной и ретроградной волны (с). Недостаточность считается значимой при величине индекса выше 0,4. Радионуклидная флебография. В качестве дополнительного метода, позволяющего получить данные о венозном оттоке, используют радио-нуклидную флебографию. Исследования проводят на гамма-камере. В вертикальной позиции в вену тыла стопы вводят радиофармпрепарат и детектором определяют его прохождение по венозным сегментам. Это позволяет визуализировать глубокие и подкожные венозные магистрали, а также несостоятельные коммуни-кантные вены. Метод, как правило, не дает никаких новых сведений о венозном оттоке по сравнению с флебографией или ультразвуковой диагностикой, хотя в организационном плане гораздо более сложен. Флебография. В последние годы роль флебографической диагностики стала заметно уменьшаться, особенно при варикозной болезни. Как уже указывалось, основные диагностические вопросы можно решать на основании ультразвуковых методов. Однако для некоторых аспектов топической диагностики варикозной болезни и дифференциальной диагностики флебография остается приоритетной. К ним относятся: • диагностика варикозной флеб-эктазии глубоких вен голени (восходящая флебография); • подтверждение клапанной недостаточности бедренной вены (тазовая флебография); • дифференциальная диагностика при врожденной патологии: аплазия или гипоплазия глубоких вен (тазовая и восходящая флебография); • дифференциальная диагностика при подозрении на посттромбофле-битический синдром (тазовая и восходящая флебография). Очевидно, флебографическое исследование целесообразно применять и при раннем рецидиве заболевания. Общая архитектура венозного русла видна только на флебограммах, поэтому говорить, например, о варикозном поражении глубоких вен голени и отчетливо видеть его в реальном пространстве можно лишь при флебографическом исследовании. Вместе с тем качество ультразвуковой диагностики зависит не только от аппаратного обеспечения, но и в равной степени от личных способностей и профессионализма исследователя, поэтому данный метод значительно больше, чем другие, подвержен субъективным влияниям. Хороший сосудистый сонографист может заменить ангиорентгенолога в диагностике патологии глубоких и коммуникантных вен, но средний, а тем более "недифференцированный" — никогда. По специальным показаниям среди методов функциональной диагностики могут применяться плетизмография, флебоманометрия, реография, лазерная флоуметрия, но их практи- ческое и информационное значение невелико по сравнению с перечисленными выше методами. Лечение варикозной болезни. Лечение варикозной болезни вен нижних конечностей включает четыре метода: • классическое хирургическое (оперативное) лечение; • комбинированное склерохирур-гическое лечение; • инъекционную склерозирую-щую терапию; • консервативное лечение. Оперативное лечение показано при выраженном варикозном расширении поверхностных вен с поражением стволов большой или малой подкожных вен, при недостаточности коммуникантных вен и клапанной несостоятельности глубоких вен бедра и голени с явлениями хронической венозной недостаточности или осложнениями варикозной болезни (тромбофлебит, кровотечение). При варикозной болезни без явлений хронической венозной недостаточности операция носит профилактический характер, что должно быть особо согласовано с пациентом. Комбинированное (склерохирур-гическое) лечение, получившее распространение в последние годы (В.С.Савельев, Г.Д.Константинова и др.), показано при варикозном расширении поверхностных вен без гроздьевидных конгломератов на голени или бедре. Инъекционная склерозирующая терапия показана при телеангиэкта-зиях, ретикулярном варикозе, сегментарном поражении вен голени и в послеоперационном периоде для выключения оставшихся после операции расширенных вен. Консервативное лечение не может претендовать на уменьшение и тем более на устранение существующих варикозных вен. Его цель — уменьшение симптомов хронической венной недостаточности и в какой-то мере — профилактика поражения новых участков венозной системы. Оперативное лечение варикозной болезни включает два обязательных этапа и два этапа по показаниям. К первым двум относятся ликвидация высокого вено-венозного сброса и ликвидация патологической емкости венозной сети, т.е. удаление вари-козно-расширенных вен на нижней конечности. К двум другим этапам относятся ликвидация низкого вено-венозного сброса и коррекция оттока по глубоким венам. Техника резекции и удаления большой подкожной вены подробнейшим образом описана в различных руководствах. Наиболее распространен доступ к устью большой подкожной вены в области овальной ямки сразу же под паховой складкой. Он может быть косопродольным или параллельным складке. Начинают разрез, отступя на 1,5—2 см кнутри от места пальпируемой пульсации бедренной артерии. Рассекают кожу, подкожную клетчатку и поверхностную фасцию. По стволу большой подкожной вены находят область соустья, перевязывают все впадающие ветви и производят приустьевую резекцию большой подкожной вены. Культю (не более 2—3 см) рекомендуется прошивать перед перевязкой. Этот этап операции иногда называют кроссэктомией (рис. 13.6). Стремление повысить косметический результат операции при минимуме повреждения лимфатических коллекторов на бедре привело к использованию надпахового доступа (на 2 см выше паховой складки и параллельно ей). К устью большой подкожной вены ведет поверхностная надчревная вена. При этом доступе большую подкожную вену резецируют с перевязкой и прошиванием у места впадения. Однако для начинающих этот доступ таит определенные опасности, прежде всего возможность резекции подвздошной вены вместо расширенной большой подкожной.
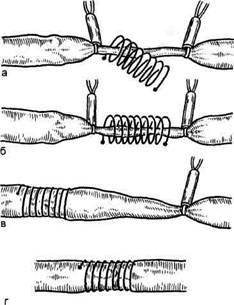
Рис. 13.6. Доступы к сафенофеморально-му соустью (по Е.Г. Яблочкову). 1 — косопродольный; 2 — паховый; 3 — над-паховый. Перевязку устья малой подкожной вены обычно производят из стандартного подколенного доступа. Следует, однако, прислушаться к рекомендациям (Е.Г.Яблоков и др.) предварительно идентифицировать сафенопод-коленные сосуды ультразвуковым методом в связи с гораздо большей по сравнению с сафенобедренным соустьем вариабельностью его нахождения (иногда на 8—10 см проксималь-нее коленного сустава). Наиболее часто основной ствол большой подкожной вены удаляют по Бебкокку. При выполнении этого этапа следует иметь в виду (и определять до операции) возможность наличия крупных коммуникантных вен в нижней трети бедра, которые лучше резецировать до удаления ствола. Проведение зонда в дисталь-ном направлении часто не удается — мешают сохранившиеся остатки клапанов. В этих случаях рекомендуется провести зонд в проксимальном направлении, выделив большую подкожную вену у лодыжки. В последнее время появляются сообщения о возможности оставления большой подкожной вены на бедре, учитывая региональнную компетентность кла- панов. Эта позиция не бесспорна, так как варикозный флебосклероз не может не затронуть основной ствол большой подкожной вены и недостаточность клапанов лишь отставлена во времени. Риск рецидива при этом неминуемо возрастает. Расширенные вены на голени и бедре удаляют различными способами. Стремление к большой косме-тичности операции привело к разработке целой системы мини-инвазив-ных методов. Из разрезов, более близких к проколам, специальными крючками вытаскивают и удаляют расширенные вены. В связи с тем что размер микроинцизии не превышает 2—3 мм, наложения кожных швов не требуется. Нижний (или горизонтальный) вено-венозный сброс ликвидируют хорошо известными доступами по Кок-кетту (надфасциально) или Линтону (подфасциально). Последний вариант часто производят по модификации Фельдера (задним доступом). Доступ Коккетта менее травматичен, но может применяться, как правило, при отсутствии трофических расстройств в нижней трети голени. Методика Линтона более травматична, но более радикальна, особенно в модификации Фельдера. Очевидно, в случаях с трофическими язвами, выраженной индураци-ей и дерматосклерозом надежность этой операции имеет явные преимущества перед косметичностью. Определенные перспективы в отношении ликвидации нижнего сброса имеет и метод эндохирургии. Эндоскопическое устранение рефлюкса с использованием специальной аппаратуры и инструментария позволяет избежать больших травматичных разрезов и гнойно-некротических осложнений, значительно сокращает послеоперационный койко-день и сроки реабилитации. Показаниями к эндоскопической операции являются прежде всего случаи с тяжелыми трофическими нарушениями кожи голени, с открытыми трофическими язвами. Применение эндохирургического метода предохраняет также лимфатические сосуды от травмы, предупреждая тем самым дополнительные послеоперационные отеки и лимфорею. Косметический эффект очевиден. Используют медиальный или заднемедиальный доступ. Длина кожного разреза — не более 5 см. Необходимая площадь операционного поля обеспечивается за счет расширительной муфты на конце препаровочного тубуса или нагнетания воздуха (углекислого газа). Все манипуляции в подфасциальном пространстве проводят под видеоконтролем. Пер-форантные вены до 5 мм в диаметре пережигают в режиме биполярной или монополярной коагуляции; вены большего калибра до пересечения клипируют. Коррекция кровотока при клапанной недостаточности глубоких вен еще не стала столь распространенной, как другие операции при варикозной болезни. Диагностические возможности выявления патологии глубоких вен значительно превышают возможности ее коррекции. По данным Е.Г.Яблокова и соавт., клапанная недостаточность бедренной вены, требующая хирургической коррекции, встречается лишь в 10 % случаев варикозной болезни. Корригирующие методы операций при клапанной недостаточности бедренной и подколенной вен можно разделить на внесосудистые и внут-рисосудистые. К внесосудистым методам следует прежде всего отнести наружное сжатие недостаточных клапанов с помощью каркасной спирали (А.Н.Веденский) или манжетки из широкой фасции бедра (Р.П.Аскер-ханов). Операция А.И.Веденского в силу своей простоты (рис. 13.7) и доступности получила широкое распространение. Единственным ее условием является сохранность структуры клапана. Несостоятельность клапана подтверждается дуплексным сканированием или ретроградно-тазовой флебографией. Коррекцию производят наложением лавсановой спирали (8—10 витков) с фиксацией концов одиночными швами к адвентиции вены. Одномоментно можно наложить спирали в 2—3 местах. К этой же группе относятся операции вне-венной имитации клапанов: использование сухожилия нежной мышцы в подколенной области (Psathakis) и сужение подколенной вены на 2/з просвета толстой шелковой лигатурой (П.Г.Швальб). Варикозное расширение вен относится к заболеваниям с внутренней тенденцией к рецидиву. Предлагается различать истинные и ложные рецидивы. Истинные рецидивы связаны с техническими погрешностями при выполнении операции, ложные — с продолжающимся течением болезни. Безусловно, операция в момент обращения должна быть выполнена полноценно. Дополнительных стволов не должно оставаться, недостаточные коммуникантные вены должны быть ликвидированы, при необходимости и возможности производят коррекцию глубокого венозного оттока. Но, говоря о причинах неудач, часто забывают, что никакая операция не устраняет причину деформирующего варикозного флебосклеро-за, что само состояние к моменту обращения не есть финал заболевания с окончательно сформировавшимся статусом. Операция, даже проведенная по всем правилам, устраняет только то, что сформировалось ко времени ее выполнения. По отношению к венам хирурги бывают более оптимистичны и, следовательно, опрометчивы. Более того, анализируя зависимость рецидивов от давности заболевания, мы обнаружили, что наибольшее число рецидивов возникает после операций, проведенных в первые 3 года после возникновения заболевания. Это заставляет нас внести определенные коррективы в показания к операциям. Очевидно, первичный процесс варикозного флебосклероза заканчивается в тече-
Рис. 13.7. Этапы экстравазальной коррекции клапана каркасной спиралью (по А.Н. Веденскому). а — надевание спирали; б — спираль надета; в — спираль смещена на область клапана; г — спираль фиксирована к венозной стенке. ние 3—5 лет и оптимальное время для операции наступает после этого срока. Склерохирургический метод лечения, получивший распространение в последние годы, вообще не нов. Идея одномоментного интраопера-ционного склерозирования основного поверхностного венозного русла возникла давно, но в последние десятилетия появились относительно безвредные и эффективные средства (этоксисклерол, фибровейн). Склерохирургическая операция достаточно проста, но требует скрупулезного выполнения некоторых деталей. После кроссэктомии производят разрез у внутренней лодыжки и в основной ствол большой подкожной вены вводят катетер на всю длину вены. Рану на бедре зашивают. Ассистент начинает бинтовать ногу сверху вниз эластичным бинтом; в
51 - 4886 это время хирург медленно извлекает катетер, вводя одновременно скле-розирующий раствор. Бинтование заканчивают в момент полного удаления катетера. Всего вводят до 10 мл склерозанта (1 % раствор этокси-склерола или фибровейна). На следующий день или через день повязку меняют. Эластичное бинтование проводят снизу вверх. При нормальном течении процесса развивается асептический флебит. Как правило, спадается не только основной ствол, но и притоки, иногда расположенные достаточно далеко. Введение склерозирующего вещества в основной ствол возможно и как замена операции Бебкокка при других формах варикозной болезни. Но тогда недостаточные коммуникантные вены должны быть резецированы или перевязаны из дополнительных разрезов. Стволовое склерозирование без предварительной кроссэктомии, приустьевой перевязки большой подкожной вены и ее протоков является чрезвычайно опасным с учетом возможной эмболии легочной артерии и применяться не должно. Уместно вспомнить, что в 60—70-е годы получил достаточно широкое распространение метод электрокоагуляции вен, по сути аналогичный склерохирургии. В вену вводили зонд с биполярным электродом, и по мере выведения возникал ожог стенки с последующим асептическим флебитом и "склеиванием" стенок. Метод просуществовал два десятилетия и сошел на нет. Флебосклерозирующее лечение варикозной болезни проводится в настоящее время двумя препаратами — натрия тетрадицилсульфатом (сотра-декол — США, фибровейн — Англия, тромбовар — Франция), выпускающимся в виде 0,2 %, 0,5 %, 1 %, 2 % и 3 % растворов, полидоканолом (этоксисклерол — Швеция, Германия, Франция) в виде 0,5 %, 1 %, 2 % и 3 % растворов. Существует три технических способа введения препарата:
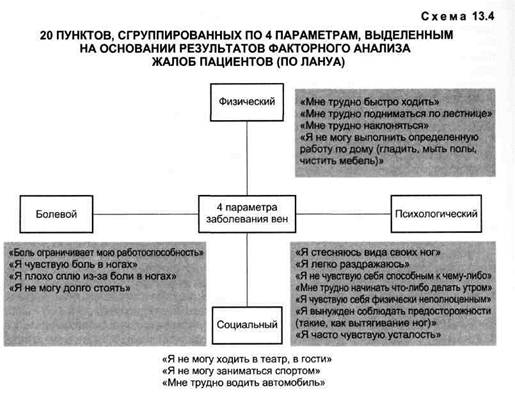
• введение в проксимальные отделы — нисходящая, или французская, методика; • введение в дистальные отделы вен — восходящая, или швейцарская, методика; • введение препарата в горизонтальном положении с элевацией конечности и предварительным выдавливанием крови — техника "пустой" вены (ирландская методика). Рекомендуется также введение препарата в виде трехслойного раствора (воздух, пена, жидкость). Эффективность всех способов примерно одинакова. После сеанса склеротерапии рекомендуется ходьба в течение 40 мин для исключения возможности задержки каких-то количеств склерозанта в глубоких венах и повреждения их стенки. Обязательны локальная компрессия и эластичный бандаж на конечность бинтами короткой растяжки. Срок компрессии, по мнению сторонников ирландской и швейцарской техник, до 6—8 нед, а первое снятие бинтов производят не ранее 7 дней. Представители французской школы допускают снятие бандажа на 1—2-е сутки, а общий срок — не более 8 дней. Склеротерапия может быть пунк-ционной или катетерной. В настоящее время широкое распространение получает эхосклеротерапия, т.е. введение склерозанта под ультразвуковым контролем. При телеангиэктазиях и ретикулярных варикозах применяют мик-росклеротерапию. Для этого используют низкие концентрации препаратов (0,2—0,5 %) и специальные катетеры с очень тонкими иглами. Наиболее неприятными осложнениями при склерозирующей терапии являются паравазальные некрозы (при попадании под кожу концентрированных растворов тромбовара или фибровейна) и тромбозы — тромбофлебиты и внутрисосудистые гематомы. Тромботические осложне- ния развиваются, как правило, при нарушении техники: введение препаратов в вертикальном положении пациента, недостаточной компрессии, раннем снятии бинтов. В этих случаях приходится через толстую иглу отсасывать тромботические массы или жидкую кровь. Очень редко возможны тромбоз глубоких вен голени и эмболия легочной артерии. Последние возникают при тромбофлебите стволовой вены. Поэтому большинство отечественных хирургов высказываются против стволовой облитерации без предварительного разъединения сафенобедренного или сафеноподколенного соустий. Распространение ультразвуковых методов исследования венозной системы, мини-инвазивных способов лечения позволяет организовать оперативное лечение варикозной болезни у пациентов с незапущенными ее формами по принципу "хирургии одного дня". Все виды обследования производят амбулаторно. Склерохирургичес-кие операции выполняют в операционной поликлиники, затем больного в эластичных бинтах отправляют домой (желательно на машине). Ходьбу разрешают с первого дня. На следующий день или через день производят перевязку или смену бинтов. Дальнейший период лечения — амбулаторный. Если склерохирургическую или мини-инвазивную операцию выполняют в стационаре, то больной может быть отпущен (выписан) на следующий день, после перевязки. Единственное условие — знание хирургами поликлиники, в которую попадает больной после стационара, современных принципов ведения таких больных (сроки эластичной компрессии, оценка склерозирующего эффекта, лечение гематом в склеро-зированных венах, сроки нетрудоспособности). Такой комплексный подход к лечению одного из самых распространенных заболеваний позволяет значительно снизить расходы на каждого больного и высвободить большое количество коек. Влияние оперативного лечения варикозной болезни на качество жизни бесспорно, хотя и неоднозначно. Все дело в том, что, по нашим данным, у 28 % больных (у мужчин — до 38 %) варикозное расширение вен жалоб не вызывает. Медленное развитие заболевания обусловливает привыкание пациента к умеренному дискомфорту, который становится, особенно у мужчин, нормой. Поэтому объективизировать улучшение качества жизни по результатам факторного анализа жалоб пациентов не всегда удается. Тем не менее использование схемы Лануа (или аналогичных вопросников) позволяет составить впечатление об улучшении качества жизни на основании мнений самих пациентов (схема 13.4). Осложнения оперативного лечения варикозной болезни. Осложнения при операциях по поводу варикозной болезни можно разделить на две группы: общехирургические и специфические. К первым относятся нагноения, краевые некрозы, инфильтраты. Их частота зависит от хирургического уровня учреждения и техники оператора. Варикозное расширение вен — массовое заболевание. Операции по поводу варикозной болезни проводят практически во всех хирургических стационарах, однако опыт и квалификация хирургов, выполняющих операции, далеко не одинаковы: это могут быть и специалисты — профессионалы высокого класса в профильных учреждениях, и молодые хирурги центральных районных больниц. Поэтому количество и процент осложнений имеют значительные различия. Нагноения осложняют течение раневого процесса как при наличии инфекционного очага (как правило, это трофическая язва), так и без него, причем частота в обоих случаях практически одинакова. Флора, высеваемая из раны (чаще всего St. aureus), в 43 % случаев не совпадает
51*
с флорой, высеваемой из трофической язвы. Очевидно, нет разницы между осложнениями после "чистых" и "условно чистых" операций. Однако такое соотношение имело место лишь на фоне некоторых мероприятий, проводимых у больных с трофической язвой. К ним относятся: • выделение гнойного сектора в • двухмоментные операции при Исследование отделяемого язвы на флору и ее чувствительность к антибиотикам имеет практическое значение лишь в случае применения экспресс-методов. При обычных же сроках выполнения анализов их результаты важны лишь для последующих научных разработок. Некрозы кожи в операционной зоне связаны обычно с тремя причина- ми: тугими кожными швами на голени, ожогом от злектрокоагуляции, массивным отслоением вен от кожи при их удалении. Воспалительные послеоперационные инфильтраты являются в основном результатом излишней травма-тизации тканей, например длительных поисков большой подкожной вены на бедре или массивных разрезов на голени при перевязке комму-никантных вен. Гематомы обычно возникают на бедре после удаления вен по Бебкок-ку. Их выраженность можно уменьшить применением марлевого тампона, который протаскивается вслед за зондом, и предварительной перевязкой коммуникантной вены в нижней трети бедра. Специфические осложнения — повреждение кожных нервов при удалении вен по Бебкокку, лимфатические отеки при повреждении лим-
Рис. 13.8. Различные варианты стриппинга v. sa-phena magma в зависимости от протяженности. фатических путей на голени и коллекторов на бедре, кровотечение из культи большой подкожной вены при соскальзывании лигатуры, гематомы после удаления вен, тромбозы глубоких вен и длинной культи большой подкожной вены с возможностью тромбоэмболии легочной артерии и, наконец, повреждение крупных артерий и вен во время операции. Получающий все большее распространение метод склерохирургии, или удаление подкожной вены только на бедре (short stripping), позволяет избежать неприятных парестезии и онемений в послеоперационном периоде (рис. 13.8). Избежать повреждения лимфатических путей иногда невозможно, но отеки обычно хорошо поддаются компрессионной терапии. Лимфорея после операции наблюдается редко (0,5—0,7 % случаев) — как правило, после расширенных и длительных хирургических процедур в области овальной ямки. Наличие увеличенных лимфатических узлов в паховой области, которые всегда бывают при давних трофических расстройствах, немного затрудняет кроссэктомию, однако мы рекомендуем максимально избегать контакта с ними. Во всяком случае специальное удаление крупных коллекторов нецелесообразно. Залогом успешной профилактики тромботических осложнений после операции являются раннее вставание, ходьба в эластичных бинтах и короткие послеоперационные курсы терапии нестероидными противовоспалительными препаратами. Данные о повреждении бедренной вены или бедренной артерии при операциях по поводу варикозной болезни содержатся в любой достаточно крупной статистике. Можно сказать, что одно из таких повреждений имел почти каждый начинающий хирург. Очевидно, что этого не избежать и впредь. Некоторые случаи до того казуистичны, что это даже представить трудно (например, проведение зонда Бебкокка в бедренную артерию и попытка ее выдернуть). Повреждения бедренной вены встречаются более часто; их причины — плохое знание топографической анатомии сосудов в паховой области и стремление к чрезмерному радикализму. При повреждении бедренной вены возникает тяжелая стрессовая ситуация, когда не предвещавшая никаких опасностей операция вдруг выходит из-под контроля, рана мгновенно заливается кровью, которую, кажется, невозможно остановить. Хирург начинает зажимать и зашивать все подряд, в результате размеры травмы увеличиваются. Поэтому при ранении бедренной вены или ее пересечении следует использовать пальцевое прижатие, затем наложить мягкие (сосудистые) зажимы и определить характер повреждения и возможности их исправления. Последнее лучше предоставить специалисту. Надо помнить, что при длительном прекращении кровотока по бедренной вене необходимо ввести внутривенно 5000—10 000 ЕД гепарина с целью профилактики тромбообразова-ния. Наблюдались случаи тромбоэмболии легочной артерии после восстановления кровотока спустя 2—3 ч после травмы. Консервативного лечения варикозной болезни вен (равно как и реальной ее профилактики) не существует. Лечить можно осложнения варикозной болезни и элементы хронической венной недостаточности. В связи с тем что хроническая венная недостаточность является прерогативой посттромбофлебитического синдрома, вопросы ее консервативного лечения мы рассмотрим в соответствующем разделе. Дата добавления: 2015-02-06 | Просмотры: 1565 | Нарушение авторских прав |