|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
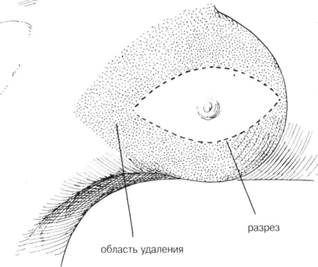
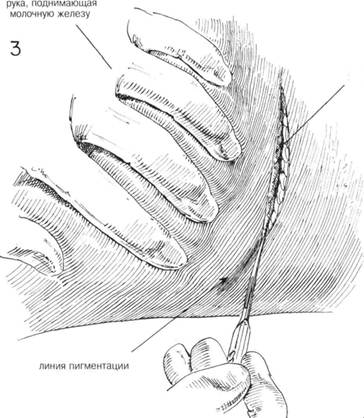
С. Разрез и дренирование абсцесса молочной железыПОКАЗАНИЯ. Абсцессы, локализующиеся около соска или в ткани молочной железы, дренируются. Если при этом имеется втянутый сосок, в дальнейшем он тоже подлежит коррекции. ПРЕДОПЕРАЦИОННАЯ ПОДГОТОВКА. Назначается химиотерапия и/или антибиотикотерапия. До локализации абсцесса применяют теплые компрессы. Молочную железу должным образом иммобилизуют. АНЕСТЕЗИЯ. При отсутствии противопоказаний — любой вид общей анестезии. РАЗРЕЗ И ОБНАЖЕНИЕ. Чаще всего делаются радиальные разрезы, начинающиеся от соска и проходящие так, чтобы не повредить протоки молочной железы (рис. 2). Эти разрезы могут быть длинными или короткими. При локализации абсцесса около соска или в ткани молочной железы дренирование лучше проводить через околоареомерный разрез. Если сосок связан с локализацией абсцесса около ареолы делается разрез под соском и сосок выворачивается. При глубоком расположении абсцесса, особенно в нижнем и внешнем квадрантах короткий разрез и дренирование делается в области, складки под молочной железой (рис. 2). Такой разрез обеспечивает соответствующее дренирование и минимальное образование рубцовой ткани. ХОД ОПЕРАЦИИ. После разреза рана углубляется до появления гноя. Для расширения полости абсцесса в него вводят изогнутый гемостати-ческий зажим. Отверстие расширяют для обеспечения адекватного дренирования. Обязательно взятие отделяемого на посев. ЗАКРЫТИЕ. На ткань молочной железы швы не накладывают. В полость абсцесса вставляют дренажи, которые закрепляют кожным швом. ПОСЛЕОПЕРАЦИОННЫЙ УХОД. Накладывают стерильную повязку, иммиобилизуют молочную железу с помощью бандажа или широкой повязки. Продолжают химио и /или антибиотикотерапию до нормализации температуры. Начиная со второго дня дренажи начинают укорачивать с каждым днем. С этого же времени разрешены движения рукой в полном объеме. После того как состояние пациентки улучшится, она может быть выписана.
зашивание
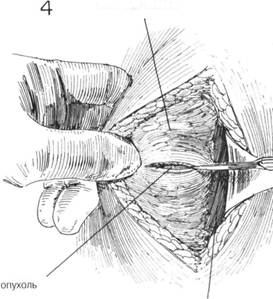
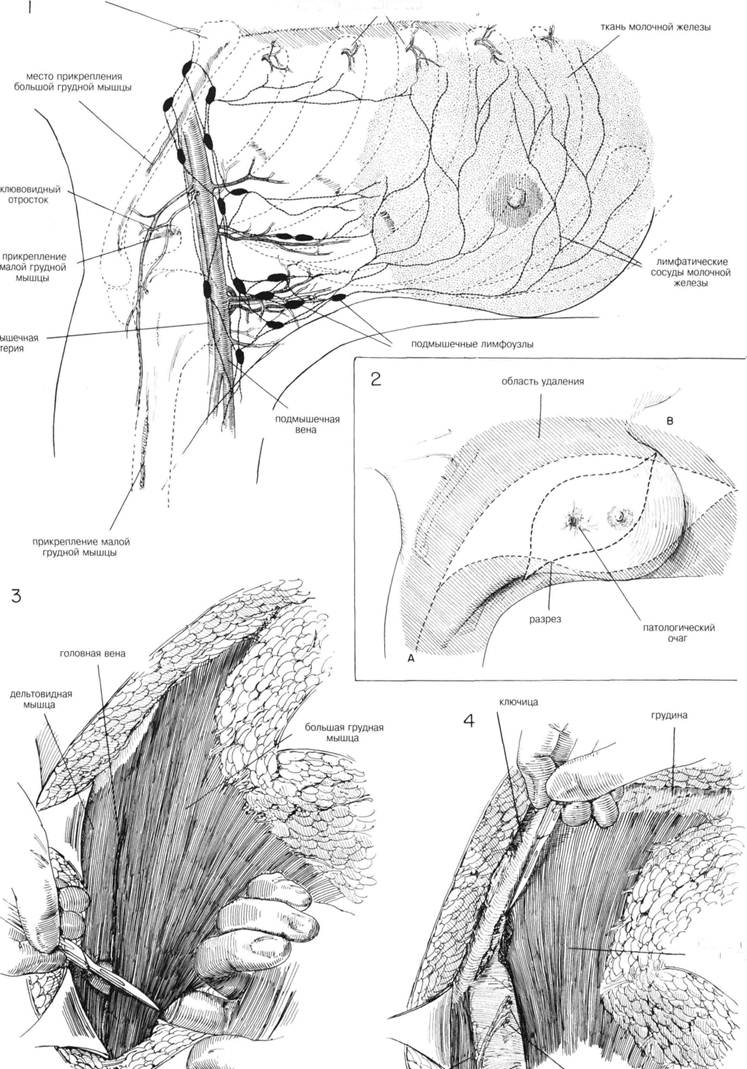
ГЛАВА 176. РАДИКАЛЬНАЯ МАСТЭКГОМИЯ ПОКАЗАНИЯ. Наиболее общим показанием к радикальной мастэкто-мии является рак молочной железы. Под классической радикальной мас-тэктомией понимают удаление молочной железы, обеих грудных мышц, подмышечной жировой клетчатки и лимфоузлов. При модификации операции удаляют все или часть грудных мышц. Как паллиативная операция производится местное иссечение опухоли, чтобы избежать ракового обсеменения при наличии отдаленных метастазов. Но перед тем, как принять такое решение, надо установить, что принесет большую пользу больному: радикальная мастэктомия, гормонотерапия, химиотерапия, рентгенотерапия или комбинация методов. Для определения метастазов в легких, костях, печени производят соответствующие обследования: ренгтенограммы, радиоизотопные сканирования, определение функции печени. ПРЕДОПЕРАЦИОННАЯ ПОДГОТОВКА. Перед операцией бреют грудную стенку, верхнюю треть руки, подмышечную область и верхнюю часть живота на пораженной стороне. Кожу готовят обычным способом. Для переливания готовят цельную кровь. АНЕСТЕЗИЯ — как и при простой мастэктомии. При продолжении операции — эндотрахеальный наркоз. ПОЛОЖЕНИЕ. Пациент лежит на спине у края операционного стола; рука с пораженной стороны отведена; ножной конец стола несколько опущен. Стол должен быть поставлен так, чтобы свет максимально падал на подмышечную область. ОПЕРАЦИОННАЯ ПОДГОТОВКА. С помощью антисептика очищают кожу над грудиной, кожу пораженной молочной железы, грудной стенки, верхней части живота, над ключичной области плеча, подмышечной области и латеральной грудной стенки. Кожу обрабатывают легкими движениями, а не трут сильного, во избежание диссеминации раковых клеток. РАЗРЕЗ И ОБНАЖЕНИЕ. Во всех случаях делается диагностическая биопсия. Если опухолевая масса небольшая (2 см и меньше), делается тотальное иссечение включающее кожу и прилегающие ткани и исследуется замороженный срез. Если опухоль больших размеров, берут ее клиновидный кусочек для исследования замороженного среза. Осуществляют гемостаз, рану тщательно зашивают и закрывают пластырной наклейкой. Все инструменты, бинты, перчатки и халаты уничтожаются. Если исследование выявило раковую опухоль, кожу опять тщательно обрабатывают раствором антисептика, а биопсийный разрез изолируют специальной пластиковой пленкой. Намечают разрез для радикальной мастэктомии, операционное поле обкладывается стерильными простьшями. Некоторые хирурги предпо читают делать биопсию с помощью аспирационной иглы. После обычной обработки кожи делается прокол опухолевой массы иглой, подсоединенной к 20-кубовому шприцу. Шприц вращают по мере проникновения иглы в ткань опухоли, которая засасывается в иглу по мере удаления шприца. Если результат замороженного среза оказался положительным, выполняется радикальная мастэктомия. Типы разрезов при радикальной мастэктомии могут быть различными (рис. 2А и В). Основным принципом этих разрезов является создание широкого кожного края на уровне опухоли, независимо от ее локализации и не считаясь с соском. В дальнейшем разрез продолжается таким образом, чтобы достичь подмышечную и подключичную области, затем разрез спускается вниз до реберного края, чтобы можно было выделить верхнюю часть переднего влагалища прямой мышцы. Заштрихованные области на рис. 2 обозначают на какую ширину отсекаются кожа и подкожная клетчатка отделяются от нижележащих структур. Более косметический рубец может быть при разрезе, обозначенном на рис. 2В. Он начинается от границы роста волос в подмышечной впадине, распространяется вокруг опухоли и завершается медиально в эпигас-трии. ХОД ОПЕРАЦИИ. Кровеносная и лимфатическая сеть молочной железы показаны на рис. 1. Разрез А обычно начинается с верхнего угла. Медиальный и латеральный кожные лоскуты выделяются поверхностно к поверхностной фасции, т.е. медиально — к середине грудины; сверху — к ключице, латерально — к широчайшей мышце спины; снизу — ниже реберного края. Необходимо, чтобы кожные лоскуты были тонкими; особенно это важно при доступе к подмышечной области, т.к. ткань молочной железы часто находится сразу под поверхностной фасцией и может быть ошибочно надрезана. Кожные лоскуты должны быть толщиной 1-2 мм по краям и не более 6 мм толщиной у основания. Одновременно осуществляют гемостаз с помощью электрокоагуляции или наложения шелковых лигатур. Края кожных лоскутов прикрывают марлевыми салфетками, смоченными физраствором. Рассекают большую грудную мышцу латерально: указательный палец хирурга проходит под узкой сухожильной частью мышцы, мышцу рассекают как можно ближе к плечу (рис. 3). Кровоточащие сосуды берутся на зажимы и лигируются. Выделяют головную вену и пересекают ее, так чтобы не повредить ее при дальнейшем рассечении большой грудной мышцы (рис. 3). Отрезанный конец большой грудной мышцы берут на изогнутые зажимы, чтобы можно было оттянуть ее вниз, пока будут выделять ее ключичный конец и пересекать мышцу как можно ближе к ключице (рис. 4). Во время разреза мышцы может быть необходимость лигирования торакоакромиаль-ной артерии и вены (рис. 4).
ключица прободающие ветви внутренней вены и артерии молочной железы
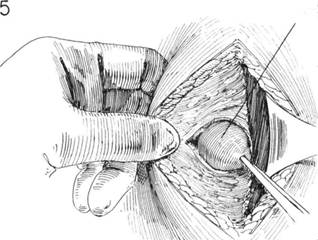
ГЛАВА 177. РАДИКАЛЬНАЯ МАСТЭКТОМИЯ ХОД ОПЕРАЦИИ (продолжение). После отделения большой грудной было отсечь мышцу как можно ближе к нему (рис. 5). Осуществляют мышцы от точек ее прикрепления к плечевой кости и к ключице, ее гемостаз. Оттянув обе мышцы книзу, обнажается подмышечная область; оттягивают вниз, обнажая малую грудную мышцу. Делают разрез тонкой готовятся к иссечению ее содержимого. Сосуды подмышечной области фасции над малой грудной мышцей, указательный палец хирурга подво- находятся под тонким слоем фасции (рис. 6). дят под место ее прикрепления к клювовидному отростку, чтобы можно iaada mi. РАДИКАЛЬНАЯ МАСТЭКТОМИЯ
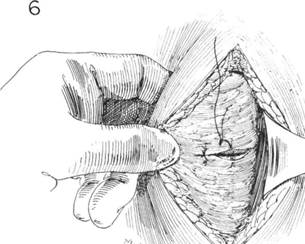
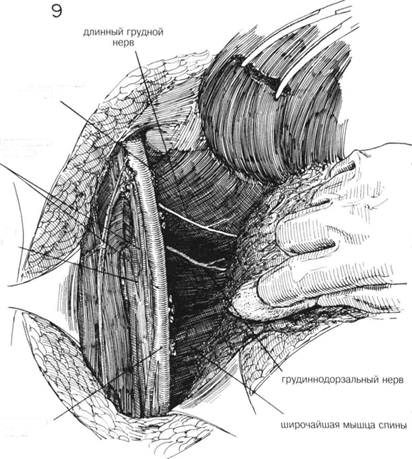
ГЛАВА 178. РАДИКАЛЬНАЯ МАСТЭКГОМИЯ ХОД ОПЕРАЦИИ (продолжение). Мембрана между ребрами и клюво- и торакодорзальный нерв. В это же время удаляют увеличенные лимфо-видным отростком лопатки четко определяется под ключицей; ее удаля- узлы по ходу этих нервов. Острым скальпелем выделяют переднюю грают, аккуратно рассекают фасцию, покрывающую подмышечную вену, с ницу широчайшей мышцы спины во всю длину раны. После того как помощью скальпеля или изогнутых ножниц (рис. 7). Во время этой ма- подмышечную область тщательно очищают от жировой ткани и лимфо-нипуляции пересекаются сосуды и нервы грудных мышц. Иссекаются узлов, ее тщательно тампонируют марлевыми тампонами, смоченными ткани над и под веной, каждую сосудистую веточку пересекают и лиги- теплым физраствором; тампоны остаются пока продолжается рассече-руют как можно ближе к главному сосуду (рис. 8), сама вена не должна ние грудных мышц. Пересекаются грудные мышцы в месте их начала, и быть травмирована ни лигатурами, ни зажимами. Части плечевого спле- молочная железа отделяется вниз и кнаружи (рис. 10). Сосуды, прохо-тения и нижележащая артерия выделяются над веной; вокруг подмы- дящие в межреберном пространстве на 5 мм латеральное к грудине, шечных сосудов и нервов удаляется как можно больше жировой и же- берут на зажимы и накладывают шелковые швы № 0000, используя лезистой ткани. Содержимое подмышечной впадины, включая лимфати- маленькие французские иголки. Кроме этого всеща накладываются ту-ческие узлы, может быть иссечено книзу от подмышечных сосудов (рис. поконечные зажимы, т.к. при гемостазе можно повредить плевру, что 9). Выделяются и защищаются от повреждения: длинный грудной нерв, приведет к пневмотораксу. проходящий параллельно пульсирующей латеральной грудной артерии, 1 ЛАВА I/O. РАДИКАЛЬНАЯ МАСТЭКТОМИЯ
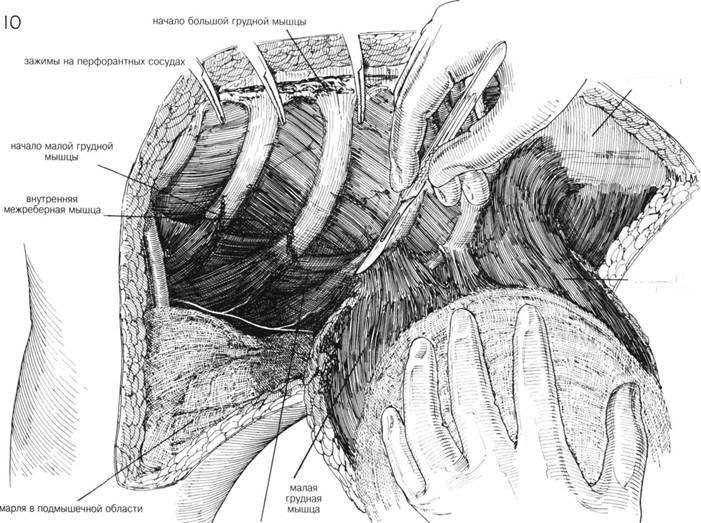
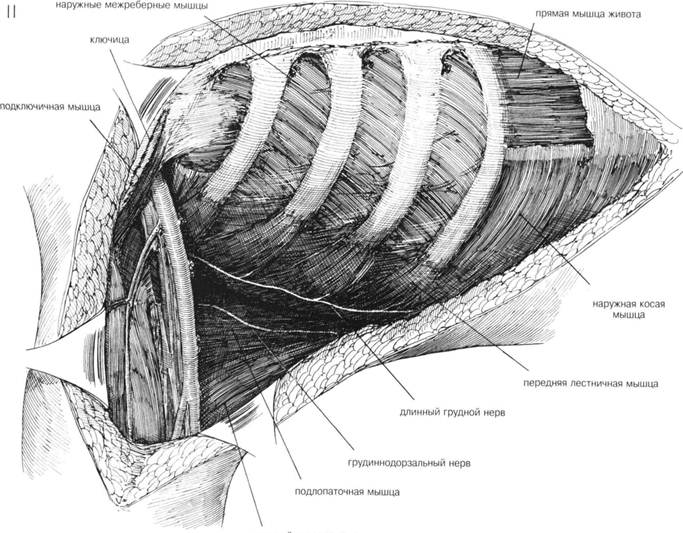
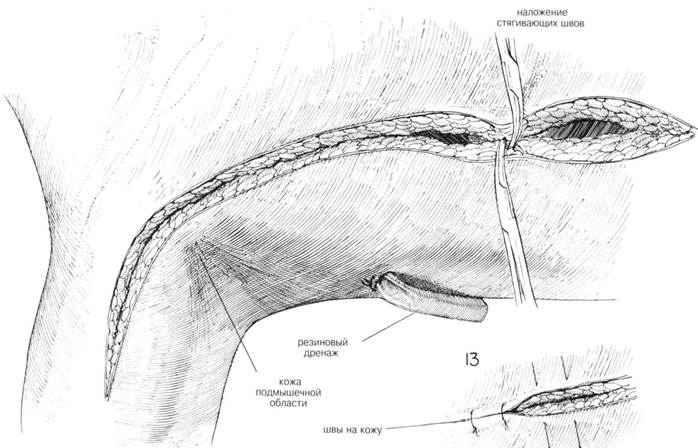
ГЛАВА 179. РАДИКАЛЬНАЯ МАСТЭКГОМИЯ ХОД ОПЕРАЦИИ (продолжение). После удаления грудных мышц не должна рассекаться передняя лестничная мышца (рис. 11). Фасция над передним влагалищем прямой мышцы живота на пораженной стороне рассекается на протяжении примерно 6 см. По мере увеличения раны подмышечная впадина постоянно заполняется влажными, теплыми прокладками (рис. 11). Осуществляют тщательный гемостаз. Затем прокладки удаляют и подмышечную область несколько раз орошают теплым физраствором. ЗАКРЫТИЕ. На подкожный слой накладывают маленькие изогнутые зажимы; подвижность кожных лоскутов проверяют ручным их сопоставлением (рис. 12). Если требуется дренирование в латеральном лоскуте делается маленькая колотая рана на 7—8 см ниже подмышечной впадины, вставляется дренаж, который подшивается к коже шелковым швом (рис. 12), к которому подсоединяют аспиратор. Необходимо наложить большое количество прерывистых швов, особенно в подмышечной области, чтобы закрепить кожные лоскуты к грудной стенке и чтобы закрыть все подкожные пространства во избежание скопления серозного отделяемого. Иногда вставляют дополнительный дренаж Пенроуза в самую верхнюю часть медиального кожного лоскута на границе с грудиной. Подкожная клетчатка сшивается прерывистыми швами. Подмышечную область аккуратно сдавливают, чтобы убедиться что из-под кожных лоскутов удален воздух. Кожные края сопоставляются с помощью преры вистых швов (рис. 13). Для лучшего сопоставления лоскутов руку лучше держать в отведенном состоянии. На рану накладывают пластырную повязку. В подмышечную область помещают ватные тампоны, давящие на кожные лоскуты. Дренаж также обкладывается тампонами, повязку завершают комбинированные прокладки. Повязка удерживается эластичным бинтом, который одевается также и на руку, в результате уменьшается послеоперационный отек. ПОСЛЕОПЕРАЦИОННЫЙ УХОД. Восстанавливают объем крови с помощью гемотрансфузии. Повязку не меняют в течение 3-5 дней, чтобы обеспечить фиксацию кожных лоскутов к грудной стенке. Больная в первый же день после операции может вставать, если позволяет состояние. Для удобства над кроватью больной вешают трапецию, с помощью которой она может менять положение тела. В дальнейшем трапеция пригодится для тренировки руки на стороне операции. Швы снимают на 7-ой — 10-ый день. Если под кожей скапливается жидкость, ее удаляют путем аспирации в условиях асептики, а полость сдавливают повязкой для предотвращения повторного образования жидкости. Рекомендуют разрабатывать руку: больная должна достать рукой через голову противоположное ухо на 5-7-ой день. При увеличенных лимфоузлах долговременное лечение включает: химиотерапию, местную ренгтненотерапию или гормонотерапию. ГЛАВА 179. РАДИКАЛЬНАЯ МАСТЭКТОМИЯ
широчайшая мышца спины
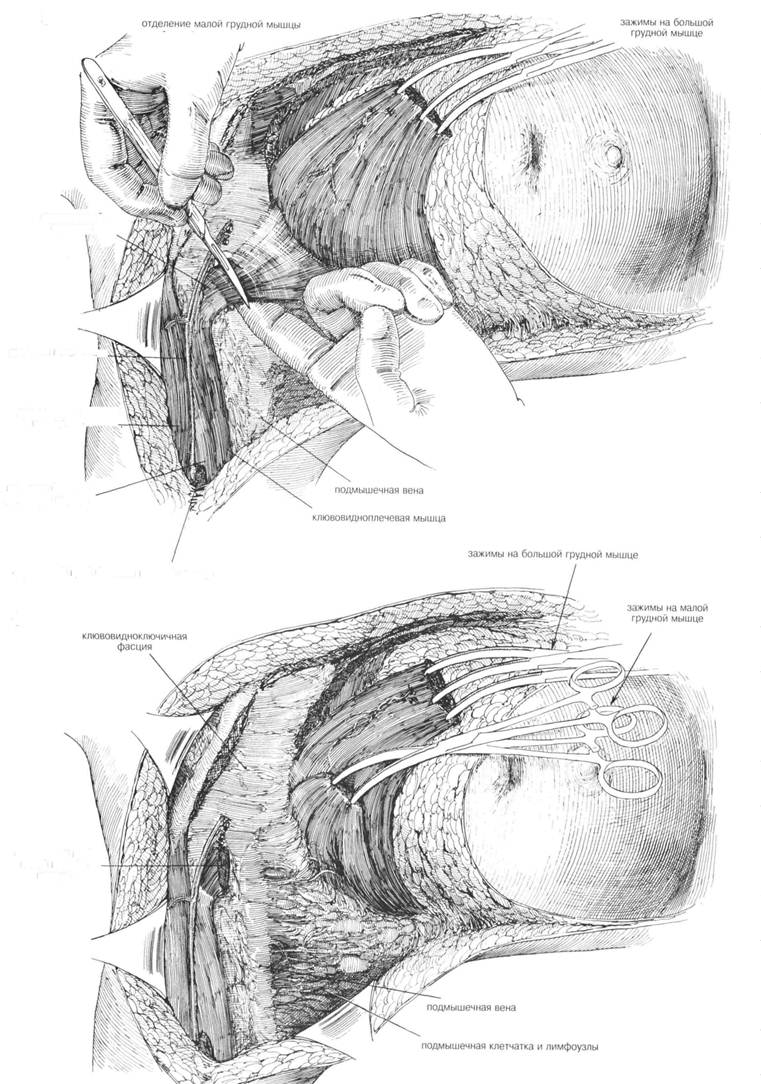
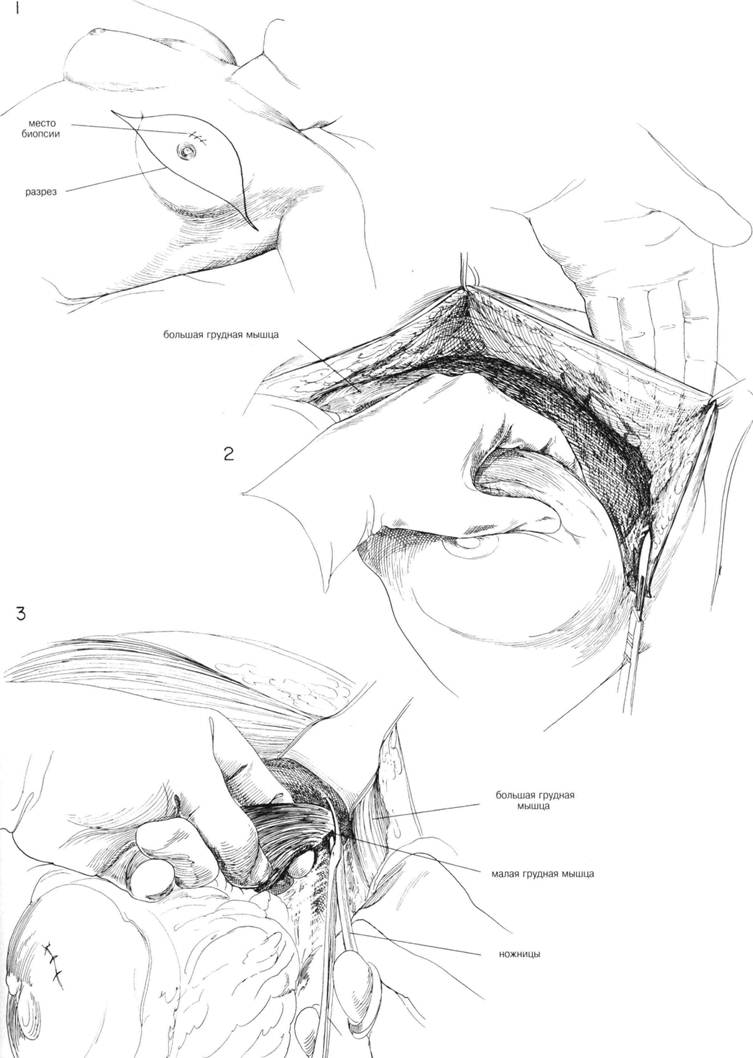
ГЛАВА 180. МОДИФИКАЦИЯ РАДИКАЛЬНОЙ МАСТЭКТОМИИ ПОКАЗАНИЯ. Радикальная мастэктомия с удалением обеих грудных мышц и содержимого подмышечной впадины — теперь не обычная операция при раке молочной железы. У некоторых пациенток она была заменена модифицированной радикальной мастэктомией, состоящей из удаления молочной железы, содержимого подмышечной впадины с сохранением обеих грудных мышц, или, по крайней мере, большой мышцы. Кандидатки на эту операцию — пациентки с латерально или меди-ально расположенной подвижной опухолью и с клинически пораженной подмышечной впадиной. Радикальную мастэктомию чаще производят, когда опухоль инфильтрировала нижележащую мьшщу, или если опухоль расположена центрально и вовлечены в процесс лемфоузлы. Модифицированную радикальную мастэктомию проводят у пациенток пожилого возраста, как паллиативную операцию или при наличии отдаленных метастазов. ПРЕДОПЕРАЦИОННАЯ ПОДГОТОВКА. Бреют грудную стенку, верхнюю треть руки, подмышечную впадину и верхнюю часть живота с пораженной стороны. Кожу готовят обычным способом. Необходима цельная кровь для переливания. АНЕСТЕЗИЯ. Техника анестезии такая же как и при простой мастэк-томии. При длительной операции — эндотрахеальная интубация. ПОЛОЖЕНИЕ. Пациентка лежит в удобном положении на спине на краю операционного стола. Рука на оперированной стороне покрыта стерильными простынями, т.о. чтобы можно бьшо снизить натяжение большой грудной мышцы. Такая релаксация улучшает доступ к содержимому подмышечной впадины. РАЗРЕЗ И ОБНАЖЕНИЕ. Диагноз рака молочной железы подтверждается биопсией (Рис. 1). Место биопсии прикрывают липкой лентой, а операционное поле готовят еще раз, меняют стерильные простыни и инструменты. Разрез можно наметить заранее и обложить стерильными простынями (Рис. 1). Косой разрез идет сверху от волосистой части подмышечной впадины книзу до мечевидного отростка. При планировании разреза должны учитываться размер молочной железы, подвижность кожи и какой участок должен быть удален. Обычно используют скальпель, но некоторые предпочитают электронож. Верхний лоскут намечают перед тем, как делается верхняя часть разреза, чтобы кровотечение бьшо минимальным (Рис. 2). Края кожного лоскута оттягиваются левой рукой хирурга кверху, а молочная железа — книзу. Верхний лоскут разворачивают медиально к внутренней половине ключицы и латерально к дельто-грудному треугольнику и книзу от переднего сухожильного края широчайшей мышцы спины. Все кровоточащие точки контролируются, перед продолжением нижней части разреза. Вторые межреберные перфоративные сосуды являются самыми большими и должны быть тщательно лигированы. Лоскут продолжается медиально к латеральной границе грудины. Разработать нижний лоскут легче и его расширяю книзу к основанию прямой мышцы живота и до 6-го ребра латерально. ХОД ОПЕРАЦИИ. Молочная железа отсекается от большой грудной мышцы, начиная на медиальной стороне и идя латерально. Медиально отсечение надо проводить очень аккуратно из-за плотного прикрепления мышцы к фасции. Все кровоточащие точки, перфоративные грудные сосуды должны контролироваться, формируется свободный край большой грудной мышцы. Ключичногрудная фасция рассекается на каждый стороне малой грудной мышцы. Некоторые хирурги предпочитают не удалять малую грудную мышцу; а некоторые хирурги лишь пересекают ее около места прикрепления к клювовидному отростку. В основном, большинство хирургов разделяют малую грудную мышцу около клювовидного отростка (Рис. 3) и отсекают всю мышцу от грудной стенки, чтобы улучшить доступ и хорошо удалить содержимое подмышечной впадины. •ЛАВА 180. МОДИФИКАЦИЯ РАДИКАЛЬНОЙ МАСТЭКТОМИИ
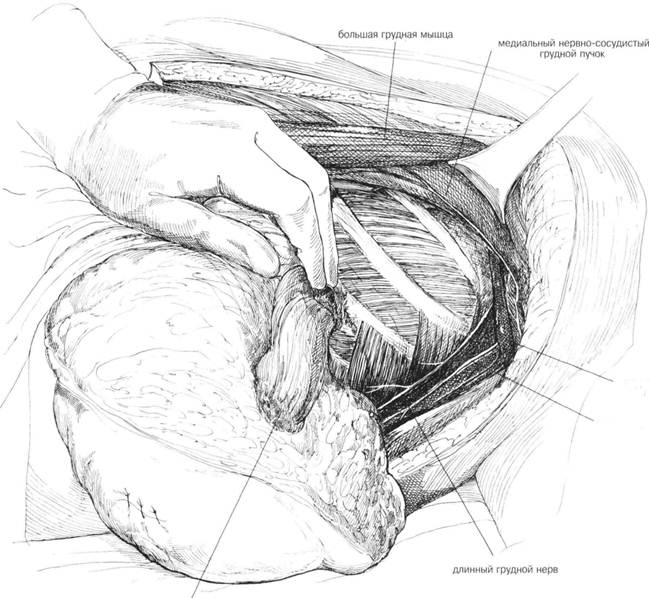
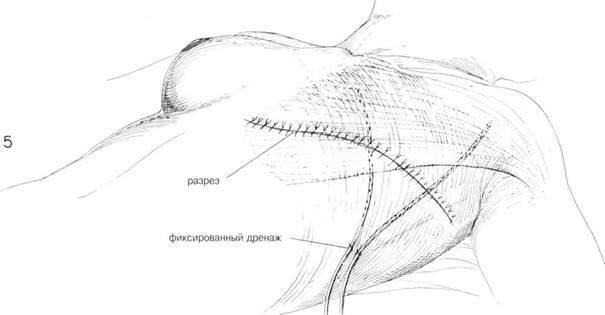
ГЛАВА 181. МОДИФИКАЦИЯ РАДИКАЛЬНОЙ МАСТЭКТОМИИ ХОД ОПЕРАЦИИ (продолжение). Для иссечения подмышечной впадины руку сгибают в локте и отводят в сторону. Высвобождают края большой грудной мышцы, мышца оттягивается от грудной клетки, чтобы обнажить малую грудную мышцу и нервы, идущие к обеим мышцам. Необходимо сохранить иннервацию больной грудной мышцы, чтобы избежать ее последующей атрофии. Тем не менее, жертвуют сосудисто-нервным пучком и одной ветвью, проходящей через малую грудную мышцу. Латеральный грудной нерв, связанный с медиальным нервнососудис-тым пучком, располагается медиально к малой грудной мышце, должен быть сохранен во избежание атрофии (Рис. 4). Оттягивают вниз жировую ткань и при дальнейшем рассечении обнажают подмышечную вену. Срединный нервнососудистый пучок отсекается от лимфатических структур (узлы Роттера). Иссечение подмьпнечной впадины происходит как при радикальной мастэктомии (см. главу 174). Торакодорзальный и длинный грудной нерв необходимо вьщелить и сохранить (Рис. 4). Когда необходим дополнительный доступ, край большой грудной мышцы необходимо разделить до достижения необходимого доступа. Всю подмышечную область и ее содержимое исследует патологоанатом на возможность метастазирования в подмышечные лимфоузлы. ЗАКРЫТИЕ. Маленькие изогнутые зажимы накладывается на подкожную ткань, и кожные лоскуты сближают. Вся лишняя кожа иссекается, углы тщательно и острожного сшиваются, чтобы избежать складчатости подкожной ткани у углах. Чтобы достигнуть ровного косметического закрытия необходимо иссечь лишнюю подкожную ткань. Рану орошают физраствором и проверяют гемостаз. Две перфорированные пластиковые трубки вводятся в самой нижней части наружного лоскута, чтобы обеспечить соответствующее дренирование. Один дренаж направлен верх к подмышечной впадине, а другой медиально под верхние лоскуты (Рис. 5). Подкожная ткань соединяется прерывистыми швами, субкутикулярно накладывают непрерывный шов, усиленный клейкой лентой. На кожу накладывают прерьшистые швы или скрепки (Рис. 5). Дренажи прикрепляются к коже и к отсасьшаю-щему аппарату. Рану покрывают марлевой повязкой. ПОСЛЕОПЕРАЦИОННЫЙ УХОД. Такой же, как и после радикальной мастэктомии (глава 179). Тем не менее, выздоровление лучше, чем после радикальной мастэктомии. Отделяемое из раны минимальное. ГЛАВА 181. МОДИФИКАЦИЯ РАДИКАЛЬНОЙ МАСТЭКТОМИИ
малая грудная мышца
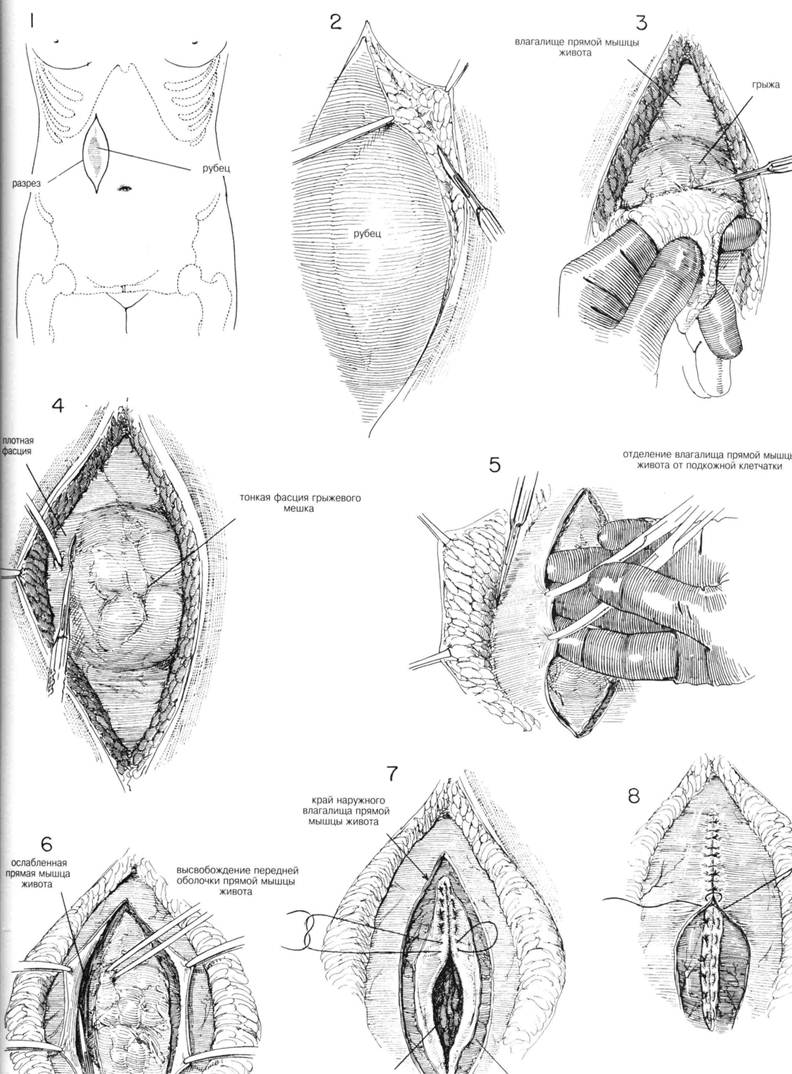
ГЛАВА 182. ПЛАСТИКА ПОСЛЕОПЕРАЦИОННОЙ ГРЫЖИ ПОКАЗАНИЯ. Вентральная грыжа образуется чаще всего на месте предыдущей хирургической раны если имело место ожирение, недостаточность питания или выздоровление бьшо осложнено сепсисом. Кроме того этиологическими факторами могут считаться легочные осложнения, вздутие живота и т.д. При удовлетворительном общем состоянии больного грыжу иссекают. Для примера мы выбрали описание верхнего околосрединного разреза. ПРЕДОПЕРАЦИОННАЯ ПОДГОТОВКА. Перед проведением пластики любой грыжи определяют основные причины, приведшие к ней и пытаются устранить их консервативным путем. Если грыжа очень большая и кишечник уже в течение нескольких лет находится вне брюшной полости, попытки сделать пластику скорее всего будут неудачными, пока благодаря жесткой диете больной значительно не похудеет, не уменьшится жировой слой сальника, и т.о. не появится пространство в брюшной полости для содержимого грыжевого мешка. Пациенты с большими грыжами госпитализируются за несколько дней до операции, для обследования больного и выявления дыхательных инфекций, хронического бронхита, нарушения мочеотделения и других факторов, осложняющих операцию. Больные с хроническим продуктивным бронхитом должны бросить курить. Делается рентгеноскопия грудной клетки и внутривенная пиелография; исследования желудочно-ки-шечного тракта с помощью бария; проводится сигмоскопия. Пациенту назначают бесшлаковую диету и мягкие слабительные. АНЕСТЕЗИЯ. При больших грыжах предпочтительна спинномозговая анестезия, т.к. достигается полная мышечная релаксация. При отсутствии противопоказаний — общая анестезия. Мышечные релаксанты дают такое же расслабление как и спинномозговая анестезия. ПОЛОЖЕНИЕ. Больной лежит на спине, ноги слегка согнуты в коленях, что обеспечивает большее расслабление брюшной стенки. Голова слегка опущена для аспирации содержимого грыжевого мешка при пластике грыжи в средней или верхней части брюшной полости. ОПЕРАЦИОННАЯ ПОДГОТОВКА. Кожа обрабатывается обычными способами, обращая особенное внимание на кожные складки вокруг грыжи. РАЗРЕЗ И ОБНАЖЕНИЕ. Делается овальный разрез вокруг старого шрама (рис. 1), рассекается подкожножировая клетчатка, иссекают ткань старого рубца (рис. 2). После этого нижележащий грыжевой мешок и фасцию отделяют от жира (рис. 3). Если над грыжевым мешком находится тонкий слой фасции, его отсекают в сторону ткани с наилучшим кровоснабжением (рис. 4). ХОД ОПЕРАЦИИ. После удаления рубцовоизменной фасции, подкожный жир отсекают от передней поверхности крепкой фасции на 5—10 см (рис. 5). Боковые лоскуты отсекаются от прямой мышцы и брюшины (рис. 6). Брюшная полость открыта. Иссекают грыжевой мешок, оставляя брюшины достаточно для последующего свободного соединения. Если дефект большой, рекомендуется широкое иссечение подкожножировой клетчатки. Делается несколько ослабляющих разрезов фасции длиной 2—4 см, для соединения краев дефекта без натяжения. ЗАКРЫТИЕ. Брюшина сшивается прерывистыми шелковьми матрасными швами № 00, наложенными так, чтобы соединить внутренние края брюшины (рис. 7). После ушивания брюшины ушивают разрез над линией шва (рис. 8). Принимается решение, как зашить фасцию: 8-образ-нь[м швом, как делается обычно (главы 6, 7, 8) или внахлест как при пупочной грыже (глава 183, рис. 10). Тщательно лигируют кровоточащие сосуды рану несколько раз орошают физраствором, чтобы кровь не скапливалась под жировой клетчаткой. При большой грыже и ожирении пациента ставят дренаж. ПОСЛЕОПЕРАЦИОННЫЙ УХОД. Для предотвращения вздутия живота проводят аспирацию желудочного содержимого в течение нескольких дней. Иногда — временная гастростомия. Больной может вставать уже в первый день после операции. Рану необходимо поддерживать соответствующим образом. Дренажи удаляются в течение 72 часов. В течение 6-8 недель больному нельзя поднимать тяжести. ЛАВА 182. ПЛАСТИКА ПОСЛЕОПЕРАЦИОННОЙ ГРЫЖИ
ГЛАВА 183. ПЛАСТМКА ПУПОЧНОЙ ГРЫЖИ ПОКАЗАНИЯ. Пупочная грыжа чаще всего представляет собой врожденный дефект; хотя она иногда возникает после хирургического вмешательства в этой области. Подозрение на ущемление грыжи является показанием к пластике грыжи, если позволяет состояние больного. У совсем маленьких детей редко проводят пластику пупочной грыжи, т.к. в 80% случаев эти дефекты фасции самопроизвольно закрываются к 2 годам жизни. Кроме того, случаи ущемления пупочной грыжи в этом возрасте чрезвычайно редки. Тем не менее, если поддерживающие мероприятия (особый вид лейкопластырной повязки на пупочную область) у ребенка были неэффективны и пупочное кольцо пропускает указательный палец, должна быть проведена пластика грыжи еще до школьного возраста. ПРЕДОПЕРАЦИОННАЯ ПОДГОТОВКА. Учитывая то, что пупочная грыжа обычно видна или у детей, или у людей с ожирением, предоперационная подготовка зависит от общего состояния и от возраста пациента. Перед операцией тучные люди садятся на голодную диету. Назначается общее медицинское обследование, включающее в себя рентген грудной клетки, обследование желудочнокишечного тракта с барием. Во всех случаях пациенты должны в течение нескольких дней придерживаться бесшлаковой диеты, для опорожнения кишечника применяют легкие солевые слабительные. За этот период пациент должен научиться пользоваться подкладным судном. Операция откладывается при наличии у больного острой дыхательной инфекции, хронического бронхита или околопупочной инфекции. Особое внимание уделяется дезинфекции пупочной области. АНЕСТЕЗИЯ. При больших грыжах предпочтительна спиномозговая анестезия, т.к. она дает наилучшую релаксацию; также при отсутствии противопоказаний применяют ингаляционный наркоз. Применение мышечных релаксантов имеет преимущество, т.к. достигается расслабление мышц без глубокой анестезии. У детей метод выбора — ингаляционный наркоз. ПОЛОЖЕНИЕ. Больной лежит на спине. ОПЕРАЦИОННАЯ ПОДГОТОВКА. Кожу готовят обычным способом; после тщательной дезинфекции пупка (для этого применяют тампоны, смоченные раствором гермицида). РАЗРЕЗ И ОБНАЖЕНИЕ. Делается овальный поперечный разрез, в центре которого находится пупок. У полных людей разрез надо продолжить в бок до внешней границы влагалища прямой мышцы живота с каждой стороны (рис. 1). Если пациент хочет оставить пупок, делается изогнутый разрез под пупком или вертикальный разрез, при котором пупок остается в кожном лоскуте (рис. 2). Разрез проводится до влагалищ прямых мышц живота, которые необходимо тщательно определить. Подкожная жировая клетчатка у тучных людей должна быть тщательно защищена; ее прокладывают влажньми марлевьми салфетками. Затем шейка грыжевого мешка отделяется от окружающих тканей комбинацией острого и тупого выделения. У детей полукруглый разрез производят вокруг верхней половины пупочной впадины. Дата добавления: 2014-12-11 | Просмотры: 2690 | Нарушение авторских прав |