|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
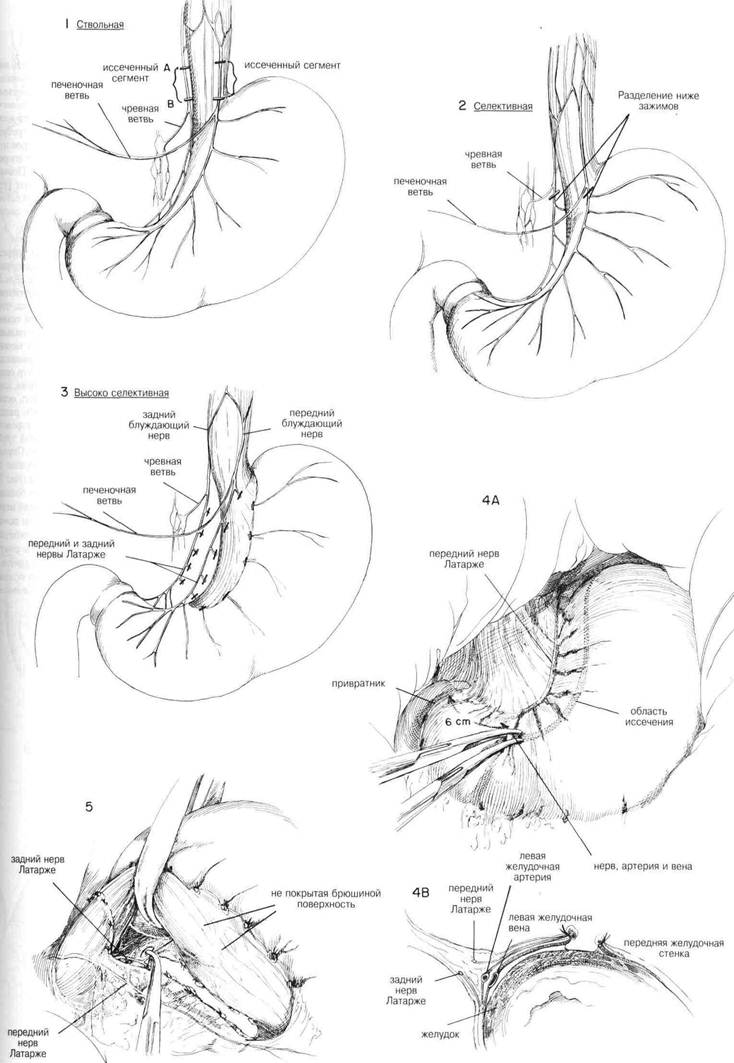
Суперселективная ваготомия
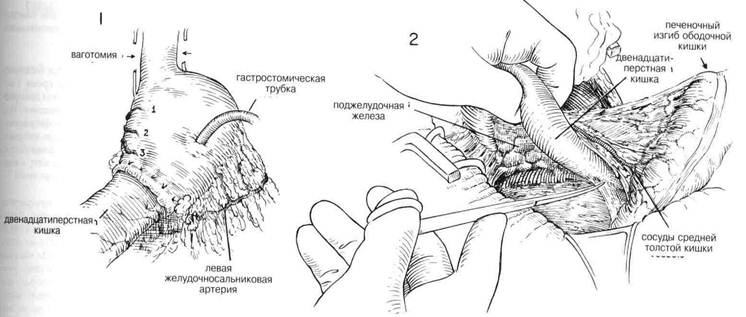
Суперселективная ваготомия, известная также как высокоселективная ваготомия, селективная проксимальная ваготомия или париетальная клеточная ваготомия, показана на Рис.3. Эта операция предназначена для контроля краниальной фазы секреции при сохранении чревной ветви,печеночной ветви, переднего и заднего нервов Латарже, идущих к дистальной полости (Рис.3). В этой операции вагусная денервация ограничена верхними двумя третями желудка в то время, как иннервация нижней трети остается нетронутой, так же как и желчного тракта и тонкой кишки. При суперселективной ваготомии предполагается, что процедура дренирования не потребуется, поскольку сфинктер привратника сохраняет свою нормальную функцию. В результате этого количество случаев неблагоприятных побочных эффектов, связанных с демпинг-синдромом, должно сокращаться. Отмечалось, что нервы Латарже выпускают ветви в форме вороньей лапы поверх конечной части полости, в 6—7 см. Все остальные ветви блуждающих нервов с обеих сторон малой кривизны разделяют до пищевода и вокруг него (Рис.4) Это может быть очень кропотливая и трудная в техническом отношении операция, особенно когда обнажение ограничено, а пациент тучен. Некоторые предпочитают идентифицировать передние и задние блуждающие нарвы у нижнего конца пищевода и вытягивать их тщательно наложенными швами или крючками для нервов в качестве ретракторов, тем самым добиваясь того, чтобы стволы блуждающих нервов не повреждались. В то же время этот прием помогает определить ветви, уходящие к желудку. Разрез обычно начинают примерно в 6 см от привратника на передней стенке желудка (Рис. 4Д). С помощью кровоостанавливающих зажимов, используемых попарно, тщательно пережимают и разделяют кровеносные сосуды и ветви блуждающих нервов по мере прохождения разреза вверх по передней поверхности желудочной стенки вдоль малой кривизны. (Рис. 4В) Нужно быть особенно внимательным, когда разрез подойдет к области, где левая желудочная артерия достигает малой кривизны желудка. Необходимо часто идентифицировать передний нерв Латарже по мере того, как разрез будет приближаться к стыку пищевода и желудка. Осторожно разделяют брюшину поверх нижнего конца желудка, чтобы можно было идентифицировать ветви блуждающих нервов по мере того, как разрез проходит около передней части стыка пищевода с желудком. Можно использовать разделение пальцем, чтобы осторожно отодвинуть и передние, и задние блуждающие нервы от стенки пищевода. После того, как палец обошел вокруг пищевода, вводят резиновую дренажную трубку или резиновый катетер вокруг пищевода, чтобы обеспечить вытяжение. Вытяжение пищевода кверху позволяет легче идентифицировать верхние ветви заднего нерва Латарже, проходящие по малой кривизне, чтобы обеспечить иннервацию задней стенки желудка. (Рис.5). Нижние 5 см пищевода необходимо полностью очистить, чтобы не оставить незамеченными маленькие волокна. Задние ветви тщательно идентифицируют и разделяют между парами маленьких закругленных кровоостанавливающих зажимов, аналогично процедуре, применявшейся на передней стенке. Можно пропустить резиновую дренажную трубку вокруг мобилизованного малого сальника, включая нервы Латарже, чтобы лучше обнажить разделенную малую кривизну. Затем окончательно проверяют, не остались ли незамеченными какие-то ветви блуждающих нервов, ищут незавершенный гемостаз или возможную травму нервов Латарже. Некоторые предпочитают перитонеализировать малую кривизну посредством сближения передней и задней стенок желудка с помощью ряда узловых швов. Такое сближение обеспечивает контроль над маленькими точками кровотечения и страхует против возможного некроза перфорацией вдоль оголенной малой кривизны. Поскольку иннервация полости сохраняется, то нет необходимости обеспечивать антраль-ный дренаж с помощью пилоропластики или гастроэнтеростомии, если проходимость выхода двенадцатиперстной кишки не нарушена рубцами или явно выраженной воспалительной реакцией.
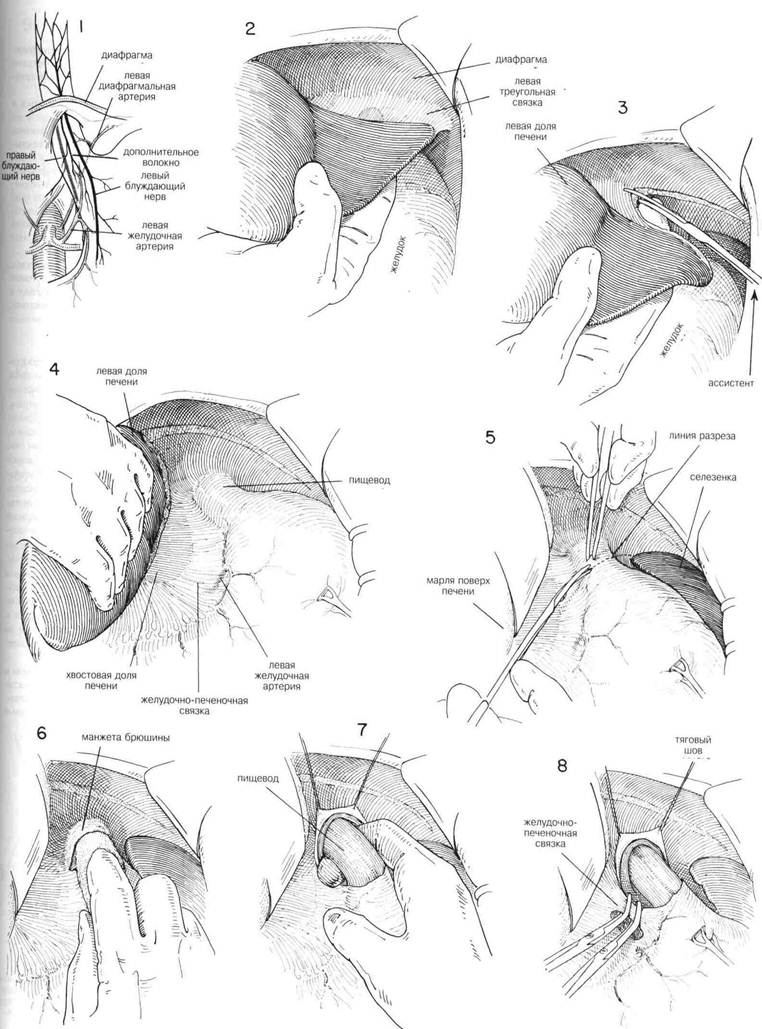
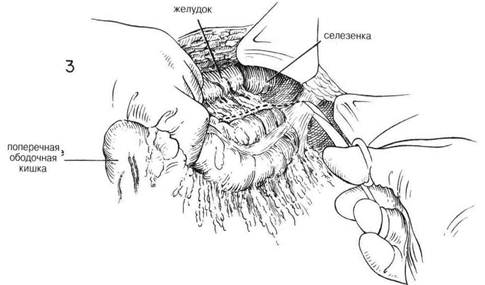
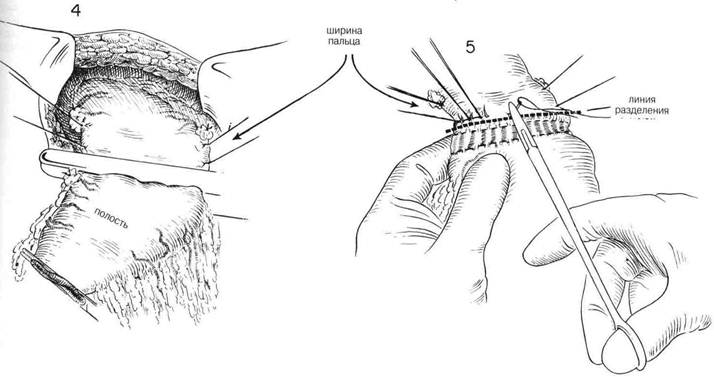
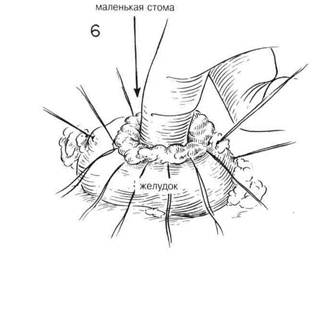
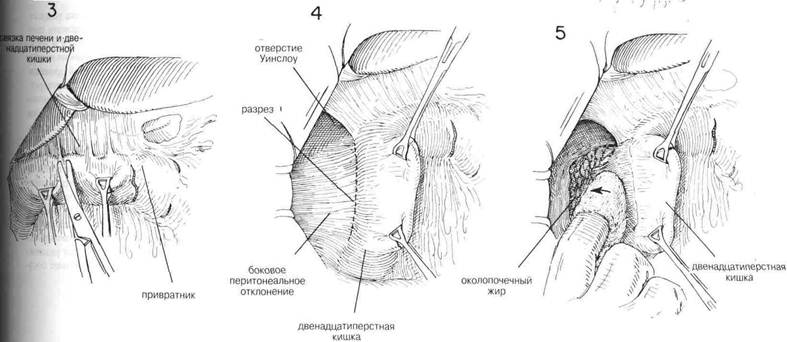
ГЛАВА 15. ВАГОТОМИЯ. ПОДДИАФРАШАЛЬНЫЙ ПОДХОД ПОКАЗАНИЯ. Долгосрочные результаты ваготомия тесно связаны с полнотой ваготомии и эффективностью дренирования или с резекцией полости (см. главу 14) Эту операцию не следует применять у больных с психоневрозом, когда нет подтвержденного органического повреждения, или у тех пациентов, которые страдают от какого-либо невроза желудка. ПРЕДОПЕРАЦИОННАЯ ПОДГОТОВКА. Проводят скурпулезную оценку адекватности и степени медицинского лечения. Можно определить 12-часовую ночную секрецию с помощью непрерывного отсасывания, чтобы установить состояние желудочной секреции пациента. Определяют уровни сывороточного гастрина натощак. Наличие язвы двенадцатиперстной кишки и степень застоя в желудке устанавливают приемом бария, флюороскопией и рентгенологическими исследованиями, а также проведенными натощак аспирациями через желудочную трубку. Во время операции поддерживают непрерькное носо-желудочное отсасывание. АНЕСТЕЗИЯ. Достаточной является общая анестезия с добавлением кураре для релаксации. Введение эндотрахеальной трубки обеспечивает более благоприятные условия операции для хирурга и упрощает контроль за дыхательными функциями для анестезиолога. ПОЛОЖЕНИЕ. Пациента кладут плоско на операционный стол, подножие стола несколько опускают, чтобы содержимое брюшной полости под действием силы тяжести смещалось к тазу. ОПЕРАЦИОННАЯ ПОДГОТОВКА. Кожу готовят, как обычно. РАЗРЕЗ И ОБНАЖЕНИЕ. Высокий срединный разрез продлевают вверх через мечевидный отросток и вниз к области пупка. У некоторых пациентов обнажению весьма способствует удаление мечевидного отростка. Проводят тщательное изучение брюшной полости, включая осмотр места расположения язвы. Оценивая риск удаления желудка по сравнению с более консервативной процедурой дренирования, следует учитывать место расположения язвы, особенно если это поблизости от общего протока, степень воспалительной реакции и общее состояние пациента. Следующее действие состоит в том, чтобы мобилизовать левую долю печени. Если хирург стоит справа от пациента, то обычно бывает легче ухватить левую долю печени правой рукой и с помощью указательного пальца определить границы тонкой, относительно лишенной сосудов левой треугольной связки левой доли печени. Во многих случаях верхушка левой доли уходит довольно далеко влево (Рис.2) Оттягивая левую долю печени вниз и держа указательный палец под треугольной связкой, чтобы определить ее границы и защитить нижележащие структуры, разрезают треугольную связку длинными изогнутьми ножницами. Ассистент стоит слева от пациента, и обычно ему это легче проделать, чем хирургу (Рис. 3). Нет необходимости перевязьюать каждую кровоточащую точку, однако иногда верхушка левой доли требует нескольких перевязываний, чтобы контролировать небольшое кровотечение со стороны печени. Затем левую долю печени складывают вперед или назад, чтобы четко обнажить область пищевода (Рис. 4). Поверх печени накладывают влажный теплый марлевый тампон и вводят рет-рактор в форме S, чтобы сохранять ровный нажим в течение всей оставшейся операции. (Рис. 5) Во многих случаях обнажение бывает достаточным и без мобилизации левой доли печени. ХОД ОПЕРАЦИИ. Пальпируют область пищевода. Брюшину непосредственно над пищеводом захватывают зубчатым пинцетом и делают разрез в брюшине под прямьнли углами к продольной оси пищевода. (Рис.5) Этот разрез можно продолжить вбок, чтобы обеспечить мобилизацию дна желудка. Затем изогнутые ножницы слегка направляют вперед, чтобы освободить переднюю поверхность пищевода от окружающей ткани. Это можно сдела тупым разделением с помощью указательного пальца, покрытого куском марли. (Рис. 6) В эту брюшинную манжету можно ввести вытяжные швы из тонкого шелка, чтобы лучше просматривалась эта область. После того, как освободили от окружающих структур один или более дюймов передней стенки пищевода, под пищевод, слева, следует ввести указательный палец. Часто возникает необходимость освободить некоторые сращения в этой области с помощью острого разделения. Обьршо указательный палец без особого труда можно осторожно провести под пищеводом и находящейся в нем носо-желудочной трубкой и полностью освободить пищевод от окружающих структур. Справа от пищевода указательный палец обычно встречает сопротивление со стороны самой верхней границы печеночно-желудочной связки (Рис.7). Эту часть структуры следует разделить, поскольку это позволит больше мобилизовать пищевод и обнажит задний или правый блуждающий нерв. Значительная часть печеночно-желудочно связки в этой области почти полностью свободна от сосудов и тонка, так что ее можно с легкостью перфорировать ножницами или указательным пальцем. Затем на самую верхнюю часть связки накладывают пару перпендикулярных зажимов и содержимое этих зажимов разделяют длинными искривленными ножницами. (Рис. 8). Это обнажает область позади пищевода и обеспечивает достаточное обнажение области отверстия. 4П ГЛАВА 15. ВАГОТОМИЯ, ПОДДИАФРАГМАЛЬНЫЙ ПОДХОД
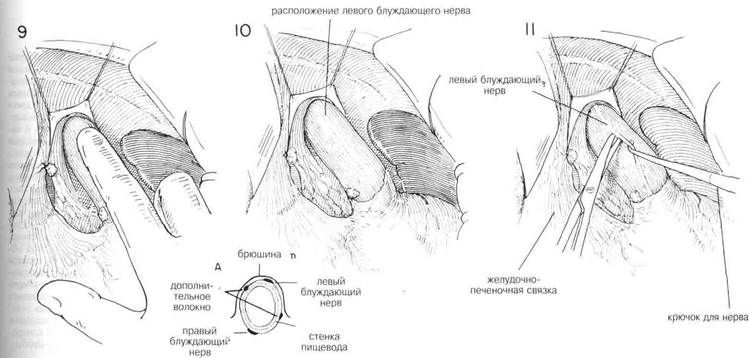
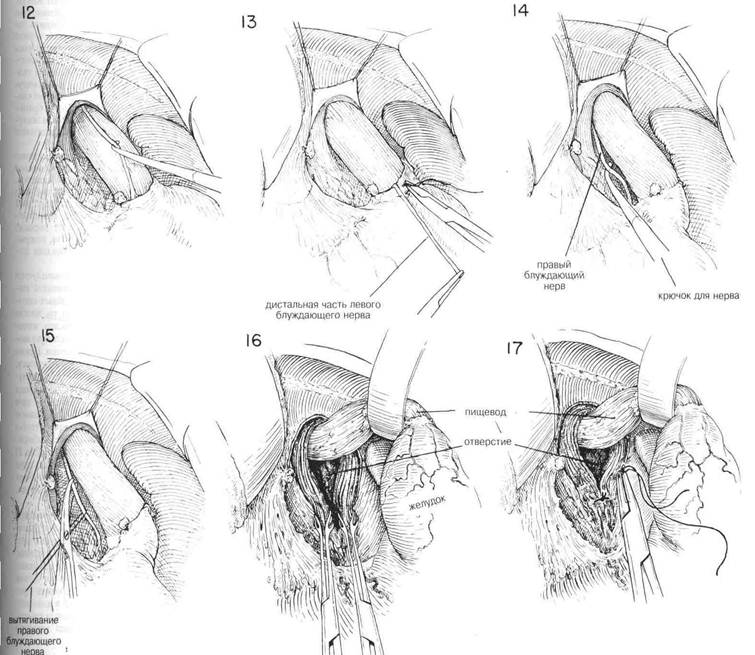
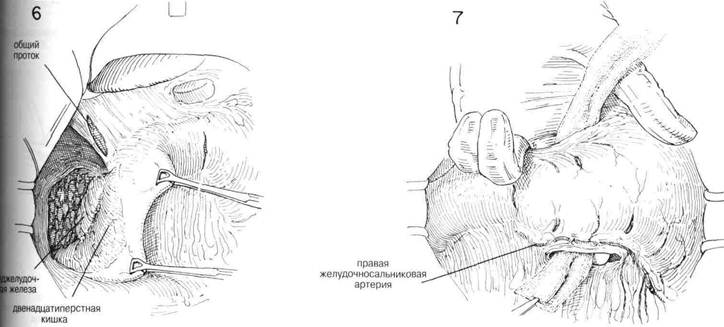
ГЛАВА 16. ВАГОТОМИЯ, ПОДДИАФРАГМАПЬНЫЙ ПОДХОД ХОД ОПЕРАЦИИ (Продолжение) Затем содержимое этих зажимов лигируют швами из шелка 00. Пищевод продолжают оттягивать вниз, пока не освободят его от окружающих структур с помощью тупого разделения указательным пальцем. Блуждающие нервы не всегда бывает легко идентифицировать, но их место расположения быстрее распознается с помощью пальпации (Рис.9) Когда кончик указательного пальца проходит через поверхность пищевода, то легко определить натяжение структуры нерва, напоминающей проволоку. Нельзя забывать, что помимо больших левого и правого блуждающих нервов можно обнаружить один или более нервов поменьше. Можно увидеть дополнительные маленькие волокна, пересекающие поверхность пищевода по его продольной оси. Левый блуждающий нерв обычно находится на передней поверхности пищевода, чуть влево от средней линии, в то время как правый блуждающий нерв обычно находится чуть вправо от средней линии, сзади (Рис. 10 и 10А). Затем ухватывают левый блуждающий нерв тупым крючком для нервов, таким как диссектор Такаца, и с помощью искривленных ножниц освобождают его от прилегающих структур (Рис. 11) Нерв можно легко отделить от пищевода с помощью тупо разделения указательным пальцем хирурга. Обычно есть возможность освободить не менее 6 см нерва (Рис.12). Нерв разделяют длинными искривленными ножницами как можно выше. Нет необходимости лигировать концы блуждающего нерва, если нет кровотечения из желудочного конца (Рис. 13). Использование серебряных зажимов в точке разделения блуждающих нервов сводит к минимуму кровотечение и впоследствии помогает идентифицировать операции на рентгенограммах. После иссечения левого блуждающего нерва пищевод слегка поворачивают и направляют вытяжение больше влево. Обычно бывает не трудно высвободить правый или задний блуждающий нерв с помощью указательного пальца или крючка для нервов (Рис. 14). В некоторых случаях было обнаружено, что нерв отделялся от пищевода в тот момент, когда пищевод освобождали от окружающих структур. В таких случаях нерв представляетя лежащим у задней стенки отверстия пищевода. Тенденция смещать правый блуждающий нерв назад во время тупого освобождения пищевода безусловно связана с тем обстоятельством, что этот большой нерв может остаться незамеченным в то время, как кропотливо разделяются все волокна вокруг пищевода. Именно этот нерв чаще всего обнаруживают целым во время вторичной диагностической операции с целью выявления причины клинической неудачи ваготомии. Следует тщательно искать дополнительные нервы, поскольку нередко их можно обнаружить более одного. Следует удалить не менее 6 см правого или заднего блуждающего нерва (Рис.15) Хотя эти нервы можно четко идентифицировать, хирург должен еще раз тщательно все осмотреть вокруг пищевода. С помощью вытягивания пищевода и непосредственной пальпации необходимо освободить и иссечь любой сжимающий тяж и провести внимательный осмотр окружности пищевода. Хирург обнаружит, что многие из маленьких волокон, которые он рассек, полагая, что это нервы, окажутся маленькими кровяными сосудами, которым потребуется лигирование. Обязательно нужно провести окончательный осмотр, чтобы убедиться в том, что большой правый блуждающий нерв не был смещен назад и не остался из-за этого нерассеченным. Для исправления пищеводного реф-люкса, связанного с недостаточностью нижнего сфинктера пищевода, может оказаться целесообразной фундопликация вокруг нижнего отдела пищевода. Мобилизованное дно сближают 4—5 швами около нижнего конца пищевода с большой желудочной трубкой, вставленной для предотвращения излишнего сокращения (См. главу 37) Вытягивание прекращают и дают пищеводу возможность вернуться в нормальное положение. Эту область следует тщательно осмотреть на предмет кровотечения. Не прилагают усилия, чтобы вновь сблизить манжету брюшины поверх пищевода с манжетой брюшины у места стыка пищевода с желудком. Наконец пищевод вытягивают вверх и влево узким ретрактором в форме S, чтобы обнажить ножку диафрагмы. Накладывают 2—3 шва шелком No 1, чтобы сблизить ножку диафрагмы, как при исправлении хиатальной грыжи, если грыжа открытая (pat-ulous) (Рис. 16 и 17). Около пищевода оставляют достаточно места, чтобы проходил один палец. Из брюшной полости удаляют все тампоны и возвращают левую долю печени в ее нормальное положение. Нет необходимости вновь сближать треугольную связку левой доли. Ваготомия должна всегда сопровождаться либо резекцией желудка, либо дренированием полости посредством задней гастроэнтеростомии или разделением пилоруса посредством пилоропластики. Поскольку в связи с ваготомией опорожнение желудка может слишком задержаться, следует рассмотреть эффективное дренирование желудка с помощью гастростомии. ПОСЛЕОПЕРАЦИОННЫЙ УХОД. В течение 4—5 дней поддерживают постоянное отсасывание из желудка, пока не вьгяснится, что желудок опорожняется удовлетворительно. Если есть свидетельство о возрастающей дилатации желудка, назначают постоянное отсасывание желудка. Прежде, чем прекратить отсасывание для проверки полноты ваготомии, следует определить объем и кислотность 12-часовой ночной секреции (с 7 часов вечера до 7 часов утра) Связанные с ваготомией проблемы сводятся к минимуму при помощи гастростомии (Глава 9) Трубку удаляют через десять дней, или когда будут завершены исследования желудочного сока, и ночной остаток будет низким. Иногда развивается умеренная диаррея, которая может причинить временное беспокойство. В целом уход соответствует уходу после любой большой операции в верхней части брюшной полости. В начале послеоперационного периода в течение нескольких дней пожет произойти неспособность глотать твердую пищу из-за временного кардиоспазма. Чтобы бороться с растяжением, которое может произойти со слабым желудком, следует рекомендовать шесть небольших приемов пищи соответственно язвенной диете. Следует избегать сладкого сока, горячих и холодных жидкостей, особенно во время завтрака. Курение и потребление кофе или чая следует свести к минимуму, пока у пациента не исчезнут симптомы болезни, и он не достигнет идеального веса. Возвращение к неограниченное диете определяется тем, насколько быстро больной выздоравливает. Полноту удаления блуждающего нерва можно определить объемом и кислотной реакцией желудочной секреции на индуцированную гипогликемию (40 мг сахара крови на 100 мл). Очевидно, что одно незамеченное волокно блуждающего нерва сводит на нет весь положительный эффект от операции.
ГЛАВА 16. ВАГОТОМИЯ, ПОДДИАФРАГМАЛЬНЫЙ ПОДХОД (продолжение)
ГЛАВА 17. РЕЗЕЩИЯ ЖЕЛУДКА, МЕТОД БИЛЛРОТА ПОКАЗАНИЯ. Операция Биллрота 1 для гастродуоденостомии является самым физиологическим типом резекции желудка, поскольку он восстанавливает нормальную целостность. Хотя многие издавна предпочитают эту операцию при лечении желудочной язвы или передней карциномы, ее использование при язве двенадцатиперстной кишки было менее распространенным. Контроль кислотного фактора с помощью ваго-томии и антректомии позволяет сохранить около 50% желудка, обеспечивая при этом самый низкий из всех операций процент рецидива язвы. (Рис. 1) Это позволяет осуществлять легкий анастомоз без натяжения, при условии, что и желудок, и двенадцатиперстная кишка надлежащим образом мобилизованы. Кроме того, истощенные больные, особенно женщины, имеют достаточную емкость желудка для поддержания соответствующего состояния упитанности после операции. Намеренное сокращение пилорического отверстия до размера пилоруса должно задерживать опорожнение желудка и снижать жалобы после гастрэктомии. Временная гастростомия обеспечивает удобную декомпрессию желудка на любое желаемое время, кроме того, что обеспечивает длительные анализы ночной секреции, необходимые для определения полноты ваго-томии. Определяются уровни гастринов. ПРЕДОПЕРАЦИОННАЯ ПОДГОТОВКА. Следует оценить пищевые привычки больного и определить соотношение между его весом до операции и идеальным весом. Сохранение адекватной емкости желудка, а также восстановление нормальной целостности должно наилучшим образом обеспечивать удовлетворительное состояние упитанности у истощенных больных, особенно женщин. АНЕСТЕЗИЯ. Обычно используется интратрахеальная анестезия. ПОЛОЖЕНИЕ. Пациента кладут на стол на спину, ноги слегка ниже головы. Если желудок расположен высоко, то предпочтительно более вертикальное положение. ОПЕРАЦИОННАЯ ПОДГОТОВКА. Кожа готовится, как обычно. РАЗРЕЗ И ОБНАЖЕНИЕ. Обычно делают срединный или левый па-рамедианный разрез. Если расстояние между мечевидным отростком и пупком невелико, или если мечевидный отросток длинный и заметно выраженный, его иссекают. Опасное кровотечение в области угла мечевидного отростка и ребер может потребовать пронизывающих швов из тонкого шелка и хирургического воска, который прикладывается к концу грудины. Следует предусмотреть достаточное пространство, чтобы продолжить разрез вверх через поверхность печени, так как с резекцией половины желудка и анастомозом типа Биллрот-1 обычно вьшолняют ваготомию, особенно при наличии язвы двенадцатиперстной кишки. ХОД ОПЕРАЦИИ. Операция Биллрота 1 требует расширенной мобилизации изолированного желудочка, а также двенадцатиперстной кишки. В эту мобилизацию входит расширенный прием Кохера для мобилизации двенадцатиперстной кишки. Кроме того, большой сальник следует отделить от поперечной толстой кишки, включая область изгибов. Во многих случаях разделяют селезеночно-почечную связку, а также соединения между дном желудка и диафрагмой. После разделения блуждающего нерва и верхней части желудочно-печеночной связки достигается дополнительная мобильность. Желудок мобилизуют таким образом, чтобы его можно было легко разделить в средней точке. Среднюю точку можно найти, выбрав на большой кривизне точку, где левая артерия желудка и большого сальника ближе всего подходит к стенке большой кривизны (Рис.1) Желудок на малой кривизне делят просто дистально к третьей выступающей вене на малой кривизне. При выполнении операции Биллрот-1 существенное значение имеет расширенная мобилизация двенадцатиперстной кишки. Если есть заметная воспалительная реакция, особенно в области общего протока, то следует рассмотреть более консервативную операцию, такую как пило-ропластика или гастроэнтеростомия и ваготомия. Если оказывается, что двенадцатиперстную кишку, особенно в области язвы, можно хорошо мобилизовать, то брюшину разрезают вдоль боковой границы двенадцатиперстной кишки и выполняют прием Кохера. Обычно нет необходимости лигировать все кровоточащие точки в этом загибе брюшины. Тупым разделением с помощью пальца и марли брюшину можно отодвинуть от поверхности двенадцатиперстной кишки, держа двенадцатиперстную кишку в левой руке и отклоняя ее медиально (Рис.2). Важно помнить, что средние сосуды толстой кишки должны проходить через вторую часть двенадцатиперстной кишки и могут встретиться много раз и довольно неожиданно. По этой причине печеночный изгиб толстой кишки следует направить вниз и медиально, и как можно раньше идентифицировать средние сосуды толстой кишки (Рис.2). По мере обнажения задней стенки двенадцатиперстной кишки и головки поджелудочной железы становится видна нижняя полая вена. Твердые, белые, лишенные сосудов связочные соединения между второй и третьей частью двенадцатиперстной кишки и задней париетальной стенкой разрезаются изогнутыми ножницами насквозь вниз и почти включая область связки Трейца (Рис.2). Эта экстенсивная мобилизация проводится по направле нию вниз, чтобы обеспечить наиболее полную мобилизацию двенадцатиперстной кишки. После этого большой сальник отделяют от толстой кишки, как описано нв главе 23. У тучных пациентов начать мобилизацию обычно гораздо легче, разделяя соединение между селезеночным изгибом толстой кишки и стенками (Рис. 3). В качестве следующего шага по освобождению сальника делают разрез вдоль верхней поверхности селезеночного изгиба толстой кишки. Это следует делать в лишенной сосудов плоскости расщепления. В сальниковую сумку входят слева. Следует позаботиться о том, чтобы не прикладывать лишнего натяжения к тканям, доходящим до селезенки, так как можно порвать селезеночную капсулу, и может возникнуть кровотечение настолько опасное, что может даже потребоваться удаление селезенки. Затем свободно отделяют большой сальник по ходу поперечной толстой кишки. Затем мобилизуют левую долю печени и проводят ваготомию, как описано в главе 15. В этой точке можно выиграть значительное расстояние, если разделить брюшину, прикрепляющую дно желудка к основанию диафрагмы, до верхней стороны селезенки и вокруг нее. Если обнажение покажется затруднительным, хирургу рекомендуется отвести селезенку книзу правой рукой и, держа в левой руке длинные искривленные ножницы, разрезать лишенную сосудов селезеночно-почечную связку (Главе 111, Рис. 8 и 9). Следует признать, что иногда возникает опасное кровотечение, требующее непредусмотренного удаления селезенки, но в целом этим приемом достигается большая мобилизация желудка. Любое кровотечение из селезеночной капсулы следует контролировать консервативнь1ми мерами, чтобы свести к минимуму необходимость в удалении селезенки. Пока хирург не занимается каким-то особым типом резекции желудка, а обеспечивает расширенную мобилизацию желудка и двенадцатиперстной кишки. Сальник следует отклонить вверх и освободить заднюю стенку желудка от капсулы поджелудочной железы, если в этой области обнаружатся какие-то сращения. При наличии желудочной язвы можно столкнуться со сквозным проникновением в капсулу поджелудочной железы. Эти сращения можно защипнуть между большим и указательным пальцем хирурга и оставить кратер язвы на капсуле поджелудочной железы. Если есть подозрение на злокачественность, нужно сделать биопсию замороженного среза. Толстую кишку возвращают в брюшную полость. Делают двойное лигирование правых желудочных и желу-дочно-сальниковых артерий (Глава 20 и 21, Рис. 12—16) и разделяют двенадцатиперстную кишку, дистальную язве. Готовясь выполнить угловые швы, следует очистить от жира и кровеносных сосудов, прилегающих к зажиму Поттса для сосудов, не менее 1—1,5 см верхних, а также нижних краев двенадцатиперстной кишки. Это особенно важно на верхней стороне, чтобы избежать подобного дивертикулу растяжения от верхней поверхности двенадцатиперстной кишки с кровоснабжением, не соответствующим безопасному анастомозу. После того, как культя двенадцатиперстной кишки будет хорошо подготовлена для анастомоза, конец, закрытый зажимом Поттса, покрывают влажной стерильной марлей, пока выбирают место резекции желудка (Рис. 4). Во многих случаях, особенно у тучных пациентов, рекомендуется мобилизовать желудок далее с помощью разделения утолщенной нижней части желудочно-селезеночной связки без разделения левых сосудов желудка и большого сальника. Если затратить время на то, чтобы тщательно разделить этот лишний толстый слой жировой ткани, который обычно имеется в этой области, можно получить значительную мобилизацию большой кривизны желудка без вытягивания селезенки. После этой дополнительной мобилизации большой кривизны, выбирают точку, где левый сосуд желудка и большого сальника ближе подходит к желудочной стенке. Это та точка на большой кривизне, которую выбирают для анастомоза, и сальник разделяют до этой точки, освобождая при этом серозальную оболочку от жира и сосудов на расстояние, равное ширине пальца хирурга. (Рис. 4) Накладывают вытяжные швы, чтобы отметить предполагаемое место анастомоза. На малой кривизне выбирают место, дистальное третьей выдающейся вене на малой кривизне.(Рис,1) Снова налагают два вытяжных шва на расстоянии ширины пальца друг от друга. Это расстояние, равное примерно одному сантиметру на обеих кривизнах, обеспечивает хорошую серозальную поверхность для закрытия углов. Не имеет значения, как именно разделен желудок, хотя использование шовного зажима имеет некоторое преимущество. Независимо от давящего зажима, который приходится накладывать, кривизны желудка следует фиксировать наложением щипцов Бабкока, чтобы ткани не вращались, когда закрывают зажим. Прежде, чем разделить желудок, накладывают ряд узловых швов из шелка 0000 на французских иглах почти через всю желудочную стенку для того, чтобы (1) контролировать кровотечение из поверхности желудочной стенки, которая будет в дальнейшем разрезана, (2) прикрепить слизистую оболочку к серозально-мы-шечной оболочке, и (3) собрать в складку и стянуть конец желудка (Рис.5). ГЛАВА 17. РЕЗЕКЦИЯ ЖЕЛУДКА, МЕТОД БИЛЛРОТА 1
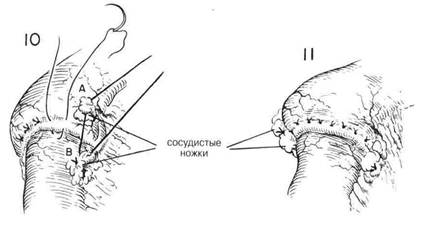
ГЛАВА 18. РЕЗЕКЦИЯ ЖЕЛУДКА, МЕТОД БИЛЛРОТА 1 ХОД ОПЕРАЦИИ (продолжение) Вокруг края отверстия слизистой оболочки накладывают дополнительные швы из тонкого шелка, пока конец желудка не будет присборен таким образом, чтобы относительно плотно облегать указательный палец хирурга. Это отверстие должно быть приблизительно 2,5—3 см шириной.(Рис.б) Затем эти швы обрезают с тем, чтобы осуществить прямой анастомоз конец-в-конец с двенадцатиперстной кишкой. (Рис.7) Если края малой и большой кривизны желудка были хорошо подготовлены, то относительно не сложно ввести угловые швы из шелка 00. Для успешного закрытия углов их следует начинать на передней стенке желудка, а также на передней стенке двенадцатиперстной кишки, а не с задней стороны. Затем делают узловые швы из шелка 00, чтобы вместе закрыть желудок и двенадцатиперстную кишку. Как правило на стороне желудка требуется делать стежки чуть крупнее, чем на стороне двенадцатиперстной кишки, в зависимости от разницы в размерах этих двух отверстий. (Рис. 8) Швы нужно связывать, начиная с малой кривизны и двигаясь вниз к большой кривизне. Угловые швы сохраняются в то время, как накладываются дополнительные швы из шелка 0000 или тонкие рассасывающиеся синтетические швы, чтобы сблизить слизистую оболочку (Рис. 9 А-А и В-В) Некоторые предпочитают для сближения слизистой оболочки использовать непрерывный синтетический рассасывающийся шов. На желудок или двенадцатиперстную кишку не накладывают никаких зажимов для контролирования кровотечения, поскольку швы на стороне желудка, если они правильно наложены, должны обеспечивать полный гемостаз в том, что касается желудка. Кровотечение со стороны двенадцатиперстной кишки контролируется наложением узяовьи швов из шелка 0000. Передний слой слизистой закрывают рядом узловых швов из шелка 0000 или непрерывньш синтетическим рассасывающимся швом. Затем сближают серозально-мышечную оболочку со стенкой двенадцатиперстной кишки рядом узловых матращшх швов (Рис. 10) Было обнаружено, что если сделать два стежка на стороне желудка и один стежок на стороне двенадцатиперстной кишки, то можно перевести манжету стенки желудка через двенадцатиперстную кишку, что в итоге образует «псевдопривратник». Когда этот шов завязывают (Рис. 10), то стенка желудка перетягивается через первоначальную линию шва слизистой оболочки. Сосудистые ножки на стороне желудка прикрепляются к лигирован-ной правой желудочной ножке вдоль верхней поверхности двенадцатиперстной кишки так же, как лигированная ножка правой артерии желудка и большого сальника (Рис. 10 А и В). Затем А и В связывают вместе, чтобы загерметизировать угол большой кривизны (Рис. 11) Аналогичное сближение проводят вдоль верхней поверхности дл того, чтобы загерметизировать угол и снять все напряжение с анастомоза (Рис. 11). Серебряные зажимы Кушинга, наложенные на место анастомоза, помогут в идентификации этой области при дальнейшем рентгеновском облучении. В стому должен относительно свободно входить один палец. На линии швов не должно быть никакого натяжения. Верхний квадрант проверяют, не сочится ли там кровь, и тщательно орошают физиологическим раствором. Обычно добавляют гастростомию (Глава 17, Рис. 1), и прикрепляют стенку желудка к передним ножкам в точке, куда она с легкостью доходит без лишнего напряжения. Фиксация стенки желудка должна осу ществляться в той точке, где нет натяжения на селезенке или анасто мозе. Фактически ткань между гастростомией и гастродуоденостомие» должна быть свободной и дряблой. ПОСЛЕОПЕРАЦИОННЫЙ УХОД. В течение первых суток больному дают два литра раствора Рингера и восстанавливают объем крови. Гас тростомическая трубка может осуществлять дренирование под действи ем силы тяжести, или ее присоединяют к отсосу низкого давления. Не обходимо часто орошать трубку небольшими количествами физраство ра во избежание непроходимости, приводящей к растяжению желудка Ведется аккуратный учет потерь жидкости через гастростомическук трубку. Все время, пока больному дают внутривенные жидкости, ежед невно определяют уровни сывороточного электролита, а после этого — через каждые два-три дня. Когда работа кишечника восстановится, больному дают прозрачньк жидкости через рот, а гастростомическую трубку пережимают. Чере: четыре часа после каждого из первых нескольких приемов пищи с трубки снимают зажим и измеряют остаток в желудке. Если ничто не говорит о застое, то начинают режим прогрессивного питания. Он состою из пяти-шести приемов небольших количеств мягкой пищи в день, умеренно ограниченной по объему, богатой белком и с относительно низким содержанием углеводородов. Хотя многим пациентам после желудочной операции не нравятся молочные продукты, большинство из над перенесет в качестве первого этапа диеты молоко, яйца, сладкий крем. гренки и молочные супы. Другая мягкая пища добавляется согласно тому, как ее переносит каждый отдельный пациент. К десятому дню може! развиться чувство наполненности, вызванное небольшим застоем и тенденцией к перееданию. Показано самоограничение приема диетической пищи в течение нескольких дней. Проводят несколько исследований 12-часовой ночной секреции, чтобы определить объем, а также миллиэквиваленты имеющейся свободной соляной кислоты. Так получают данные, подтверждающие полную ваготомию или говорящие об ее отсутствии. Гастростомическую трубку обычно снимают через 8—10 дней, если нет данных о непроходимости привратника. Гастростомическая трубка обеспечивает пациенту большее удобство в послеоперационный период, дает хорошее дренирование желудка в течение всего необходимого срока и помогает с большей точностью проводить лечение пациента. Ежедневно записывают вес пациента. Прогрессивный режим составляет основу для разгрузочной диеты. Пациенту рекомендуют часто есть, избегать концентированнных углеводородов и понемногу добавлять в рацион «новую» пищу, включая специи и прочие продукты, потребление которых до операции ограничивалось. Со временем диета пациента будет иметь только те ограничения, которые диктуются его собственной непереносимостью. Прежде, чем операцию можно будет считать полностью успешной, очень важно в течение долгого периода регулярно проводить с пациентами беседы, чтобы отвечать на их вопросы по многим проблемам, с которыми они сталкиваются. Целью является возвращение к неограниченной диете и поддержание идеального веса без жалоб на желудок и кишечник. ГЛАВА 18. РЕЗЕКЦИЯ ЖЕЛУДКА, МЕТОД БИЛЛРОТА I (продолжение]
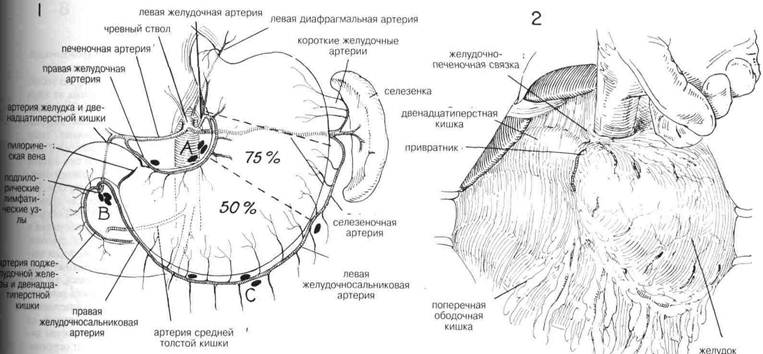
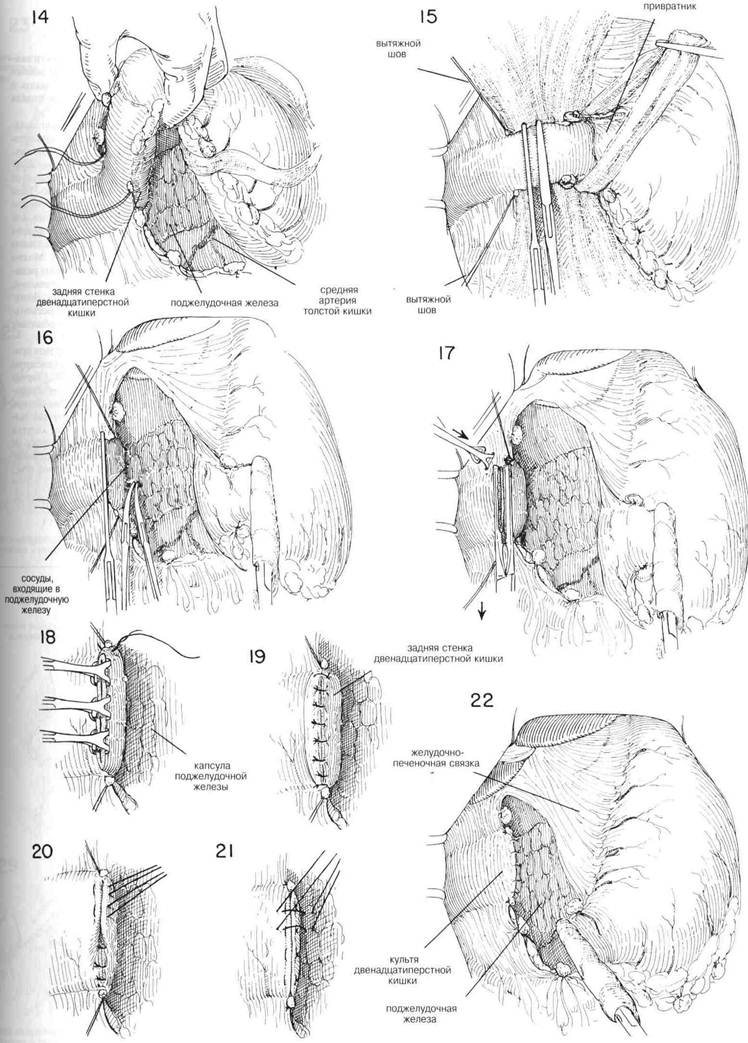
ГЛАВА 19. РЕЗЕЩИЯ ЖЕЛУДКА, СУБТОТАЛЬНАЯ ПОКАЗАНИЯ. Субтотальная резекция желудка показана при наличии злокачественной опухоли; при наличии язвы желудка, не поддающейся излечению, несмотря на три недели интенсивной медицинской терапии; при антацидности, тяжелой анемии, подозрительных клетках в промываниях желудка или сомнительных результатах анализов с барием по поводу наличия или отсутствия злокачественной опухоли или оптиковолоконного гастроскопического наблюдения с непосредственной биопсией. Такую резекцию чаще всего применяют, чтобы контролировать кислотный фактор в случаях трудноизлечимой язвы двенадцатиперстной кишки. У истощенных пациентов с язвой двенадцатиперстной кишки, особенно женщин, следует рассмотреть более консервативную операцию. Аналогичным образом, прежде чем выполнять радикальную резекцию по предположению, что патологическое изменение может быть злокачественным, в доказательство злокачественности следует сделать иссечение блока желудочной язвы с многоцентровыми анализами замороженного среза. Такая особая мера получения доказательства особенно важна для всех женщин, а также для истощенных мужчин. ПРЕДОПЕРАЦИОННАЯ ПОДГОТОВКА. Предоперационная подготовка будет во многом определяться типом имеющегося патологического изменения и тем осложнением, которое оно дает. После того, как операция будет со всей определенностью запланирована, пациенту без непроходимости привратника рекомендуют заменить строгий режим диетой с высоким содержанием белков, углеводов и витаминов, чтобы подготовиться к послеоперационному периоду ограниченного приема калорий. Следует предусмотреть достаточное время, чтобы по возможности улучшить питание, особенно если имела место значительная потеря веса у пациентов с непроходимостью привратника. С помощью внутривенного введения раствора лактата Рингера необходимо установить баланс жидкости и электролитов. Корректируют дефицит калия. Анемию и ги-попротеинемию следует скорректировать как можно ранее с помощью переливания цельной крови и плазмы или с помощью усиленного питания. Учащение легочных осложнений, связанных с операциями в верхней брюшной полости, создает настоятельную необходимость в том, чтобы избирательные желудочные операции проводились только в отсутствие респираторной инфекции, а у пациентов с хроническими ле-гочньми заболеваниями необходимо начать активную легочную физиотерапию, по возможности применяя бронхорасширяющие и отхаркивающие средства и дыхательную гимнастику с положительным давлением. Если имеется непроходимость привратника в любой степени, то с помощью соответствующей терапии замещения необходимо вернуть к норме баланс электролитов, куда входит калий и хлорид натрия; уровни азота мочевины крови; рН крови; и рСО_42_0, или способность соединять двуокись угрерода. Могут быть показаны многократные промывания желудка, включая непрерывное отсасывание желудка в течение нескольких дней, пока не будет достигнут удовлетворительный баланс. Перед операцией назначают постоянное отсасывание желудка посредством трубки Левина и сохраняют ее во время и после операции, пока после резекции не будет сделана гастростомия. Во время операции необходимо иметь в наличии цельную кровь в количестве 1000-2000мл. Следует подобрать предоперационные антибиотики и определить уровни гастри- АНЕСТЕЗИЯ. Следует применять общую анестезию с эндотрахеальной интубацией. Используя мышечные релаксанты, можно получить отличную мышечную релаксацию без глубокой общей анестезии. Отличную релаксацию обеспечивает спинно-мозговая анестезия, постоянная или введенная методом одной инъекции, однако во избежание тошноты во время висцеральной манипуляции ее можно дополнить внутривенным успокаивающим средством. ПОЛОЖЕНИЕ. Как правило, пациента кладут на спину на плоский стол, нога чуть ниже головы. Если желудок расположен высоко, то предпочтительно более вертикальное положение. ОПЕРАЦИОННАЯ ПОДГОТОВКА. Кожу подготавливают, как обычно. РАЗРЕЗ И ОБНАЖЕНИЕ. Можно использовать разрез по средней линии, который идет от мечевидного отростка к пупку. Дополнительное обнажение можно получить иссечением мечевидного отростка. Чтобы контролировать кровотечение, на конец брюшины накладывают хирургический воск. Активное артериальное кровотечение с обеих сторон мечевидного отростка лигируют пронизывающим швом из шелка 00. Дальнейшее обнажение можно получить, разделив грудину грудинным ножом. По желанию можно сделать парамедианный разрез слева от средней линии. Левый парамедианный разрез предпочтительнее правого, поскольку самой трудной частью операции может оказаться гастрое-юнальный анастомоз после высокой резекции. Любой из этих разрезов даст достаточное обнажение без большой ретракции,но видимость будет лучше, если против печени вниз по направлению к желудочно-печеноч-ной связке поставить ранорасширитель с кремальерой или довольно глубокий ретрактор с широким захватом. ХОД ОПЕРАЦИИ. Хирург должен сосредоточить свое внимание на артериальном кровоснабжении (Рис.1) Хотя желудок будет сохранять жизнеспособность, несмотря на активное вмешательство в его кровоснабжение, у двенадцатиперстной кишки нет такого обильного анастомо-тического кровоснабжения, и с ней нужно действовать весьма осторожно во избежание послеоперационного некроза в культе двенадцатиперстной кишки. Кровоснабжение малой кривизны желудка можно полностью нарушить, и оставшееся дно будет снабжаться малыми сосудами в желудочно-селезеночной связке в области дна желудка. Кроме того, желательно мобилизовать желудок в грудную клетку, его жизнеспособность можно сохранить, если оставить нетронутой только правую желудочную артерию. Однако в таких случаях следует разделить связку желудка и толстой кишки на некотором расстоянии от большой кривизны, чтобы не нарушать правых и левых сосудов желудка и большого сальника. Кровоснабжение можно также использовать в качестве ориентиров для определения масштабов резекции желудка. Когда линия разделения проходит от области третьей большой вены на малой кривизне вниз от пищевода до той точки на большой кривизне, ще левые сосуды желудка и большого сальника ближе всего подходят к стенке желудка, то при этом удаляется 50% желудка. Когда линия резекции захватывает большую часть малой кривизны с внежелудочным лигированием левых же-лудочньк сосудов и левых сосудов желудка и большого сальника, то можно считать, что такая резекция составляет 75%. Хирург должен также ознакомиться с основным лимфатическими путями желудка, определяя наличие или отсутствие метастазов, если подозревается злокачественная опухоль. При таких обстоятельствах рекомендуется делать разделение как можно дальше от той и другой кривизны, чтобы сохранить все причастные к патологическому процессу лимфатические узлы с пробами. У метастазов наблюдается тенденция поражать отдаленные узлы малой кривизны, или лимфатические узлы ниже привратника, а также узлы большого сальника. При злокачественном заболевании шансы на долгую жизнь значительно увеличиваются, если при планировании масштабов необходимого удаления учитывается лимфатический дренаж.(РисЛ) При наличии злокачественной опухоли желательно удалить большой сальник, малую кривизну до пищевода, около 2,5 см двенадцатиперстной кишки (включая подпилорические лимфатические узлы) и большую кривизну до селезенки и иногда включая ее. Если операцию делают из-за наличия опухоли, то немедленно после обнажения необходимо отметить степень поражения узлов, а также возможные метастазы в печени и тазу. Необходимо определить также, имело ли место непосредственное распространение опухоли и ее фиксация к соседним структурам, например поджелудочной железе, печени или селезенке. В том, что касается размеров и фиксации опухоли, то дополнительную информацию можно получить, исследуя полость малого сальника через отверстие, проделанное в относительно лишенной сосудов желудочно-печеночной связке. (Рис.2). Нужно искать доказательства фиксации задней желудочной стенки с поджелудочной железой или пораженное™ тканей вокруг средних сосудов толстой кишки. Однако при отсутствии видимых или поддающихся пальпации метастазов можно иссечь желудок в целом вместе с селезенкой и частями левой доли печени или хвостом и телом поджелудочной железы, если они поражены непосредственным распространением опухоли. Если имеется обширное метастатическое поражение, и следует ожидать непроходимости пилоруса, то вероятно целесообразнее избежать радикальной операции и выполнить простую процедуру передней или задней гастрое-юностомии. Если экспертиза показала, что может быть применена почти полная резекция желудка, то предварительная мобилизация двенадцатиперстной кишки методом Кохера может упростить некоторые из последующих действий, необходимых для этой операции. (Рис. 3,4 и 5). Двенадцатиперстную кишку захватывают щипцами Бабкока в области пилоруса и тянут книзу (Рис.3) Необходимо отрезать все лишенные сосудов связующие тяжи, которые фиксируют двенадцатиперстную кишку в области печеночно-дуоденальной связки. Обнажают общий проток, чтобы его можно было время от времени легко идентифицировать, пока разделяют двенадцатиперстную кишку и выворачивают культю. (Рис.6) После мобилизации двенадцатиперстной кишки и области привратника посредством освобождения всех связок, лишенных сосудов, указательный палец правой руки продевают через лишенную сосудов часть желудочно-печеночной связки выше пилоруса, чтобы упростить введение дренажной трубки Пенроза или марлевой ленты, которую пропускают через лишенное сосудов пространство вдоль большой кривизны и используют для вытяжения. (Рис. 7). рШ 19. РЕЗЕКЦИЯ ЖЕЛУДКА, СУБТОТАЛЬНАЯ
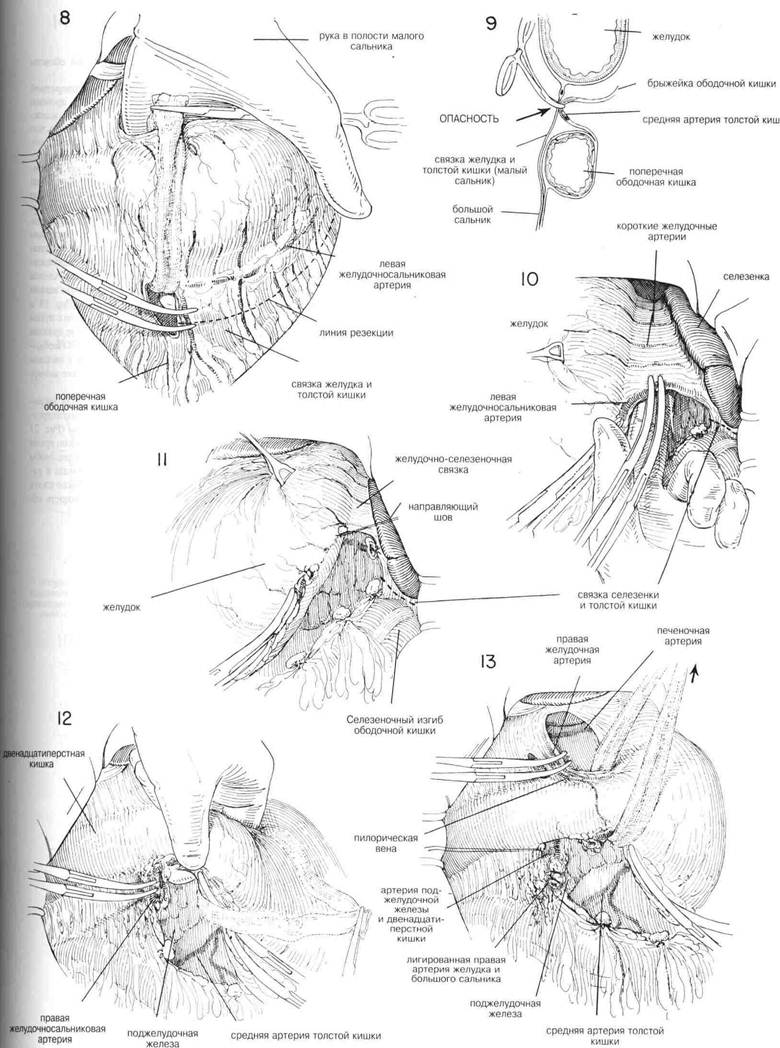
ГЛАВА 20. РЕЗЕКЦИЯ ЖЕЛУДКА, СУБТОТАЛЬНАЯ ХОД ОПЕРАЦИИ (Продолжение) Связку желудка и толстой кишки разделяют около сосудов большого сальника вдоль большой кривизны, если нет доказательства злокачественной опухоли. Желудок оттягивают вверх, и хирург вводит свою левую руку за желудок во избежание повреждения средних сосудов толстой кишки в то время, когда разделяют связку желудка и толстой кишки, поскольку эти сосуды могут располагаться очень близко (Рис.9). Кроме того, разведя пальцы в стороны под связкой жлудка и толстой кишки, легче идентифицировать отдельные сосуды с тем, чтобы можно было их точнее зажать и разделить между парами небольших закругленных зажимов (Рис.8). Рассечение выполняют вокруг области желудочно-селезеночной связки, и можно также удалить часть этой структуры в зависимости от масштабов предстоящей резекции желудка. Обычно требуется пожертвовать левой артерией желудка и большого сальника и одной или двумя короткими желудочными артериями в желудочно-селезеночной связке. Питание оставшегося дна желудка зависит от оставшихся коротких желудочных артерий. (Рис.10), когда левую желудочную артерию перевязывают у ее основания. Коща запланирована резекция половины желудка, большую кривизну разделяют в том месте, ще левая артерия желудка и большого сальника ближе всего подходит к стенке желудка. На малой кривизне в качестве ориентировочной точки разделения при резекции половины желудка используется третья большая вена на передней стенке желудка. У тучных пациентов желудочно-селезеночная связка может быть сильно утолщенной, и идентификация сосудов для лигирования более трудной, чем в других местах. Однако, если удален большой сальник, как в главе 23, то меньшему количеству сосудов требуется лигирование, а не многократное зажимание и перевязывание кровяных сосудов в связке желудка и толстой кишки около большой кривизны. Разделение обычных мест соединения сальника с передней брюшной стенкой около селезеночного изгиба толстой кишки дополнительно мобилизует большую кривизну желудка. Лишнее натяжение желудка или большого сальника может привести к опасному кровотечению со стороны селезенки, особенно если порваны небольшие полоски ткани, идущие к переднему краю, а также часть селезеночной капсулы. При таких обстоятельствах может быть безопаснее удалить селезенку, чем зависеть от кровоостанавливающего тампона при контролировании опасного и стойкого кровотечения. Однако для того, чтобы сохранить селезенку, особенно у молодых пациентов, необходимо принять все меры для восстановления порванной капсулы с помощью коагулянта или с помощью швов, куда может входить перевязанный сальник. Большую кривизну можно дополнительно мобилизовать в поле операции, если разделить относительно лишенную сосудов связку селезенки и толстой кишки (Рис.10). Селезенку действительно можно весьма экстенсивно мобилизовать посредством разделения селезеночно-почечной связки в боковом направлении, чтобы она наряду с дном желудка могла находиться в поле операции. Эта процедура обеспечивает более легкое обнажение для гароеюнального анастомоза после очень высокой резекции желудка. Все кровоточащие точки в селезеночном ложе необходимо тщательно лигировать. В этот момент желательно подготовить большую кривизну для последующего анастомоза. Серозальную оболочку следует отделить от жира приблизительно на ширину указательного пальца. На большую кривизну в этой области накладывают пронизывающий шелковый шов, который должен служить в качестве направляющего шва в тот момент, когда будут окончательно накладывать зажимы для разделения желудка (Глава 22, Рис.30). Кроме того, такой пронизывающий шелковьш шов должен предотвратить повреждение прилегающих сосудов от дальнейшей манипуляции с желудком во время его приготовления к анастомозу (Рис.11). Во время разделения связки желудка и толстой кишки до области пилоруса желудок продолжают вытягивать вверх. Если в этой области может существовать злокачественная опухоль, то нужно позаботиться о том, чтобы оставаться на расстоянии 3—5 см от пилоруса для того, чтобы включить подпилорические узлы с пробами. В то же время следует избегать больших слепых захватов кровоостанавливающими зажимами поблизости от нижней части двенадцатиперстной кишки, так как можно повредить панкреатикодуоденальную артерию. Нужно помнить, что поскольку у двенадцатиперстной кишки нет обильного анастомоти-ческого кровоснабжения, а кровь поступает из концевых артерий, то необходимо тщательно беречь ее кровоснабжение. Правые сосуды желудка и большого сальника нужно тщательно изолировать от окружающего жира и надежно лигировать. (Рис.12) После того, как кровоснабжение большой кривизны желудка разделено и перевязано, можно разделить сосуды и связки передней доли первой части двенадцатиперстной кишки. Освобождение пилоруса и верхней части двенадцатиперстной кишки может оказаться одним из наиболее трудных этапов операции, особенно при наличии большой проникающей язвы. Заранее нельзя сказать, с какой границы двенадцатиперстной кишки следует начинать — с верхней или нижней. При наличии желудочной злокачественной опухоли, доходящей до пилоруса, очень важно удалить не менее 3 см двенадцатиперстной кишки, так как возможна инфильтрация карциномы на некоторое расстояние внутри стенки самой двенадцатиперстной кишки. Разделяют самую среднюю часть гепатодуоденальной связки, куда входит правая желудочная артерия. В этой области лучше делать небольшие захваты маленькими искривленными кровоостанавливающими зажимами, снова и снова накладывая зажимы, а не стараться делать массовое лигирование.(Рис. 13) Прежде, чем накладывать эти зажимы, нужно точно идентифицировать расположение общего протока и прилегающих сосудов в гепатодуоденальной связке. Мобилизации двенадцатиперстной кишки способствует разделение и лигирование содержимого этих зажимов. Четко определяют сосудистые ножки с дуоденальной стороны анастомоза. [ГЛАВА 20. РЕЗЕКЦИЯ ЖЕЛУДКА, СУБТОТАЛЬНАЯ (продолжение)
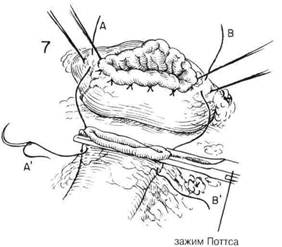
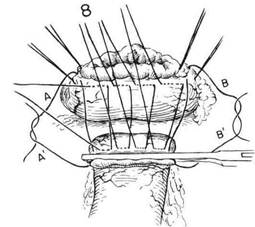
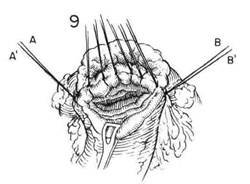
ГЛАВА 21. РЕЗЕЩИЯ ЖЕЛУДКА, СУБТОТАЛЬНАЯ ХОД ОПЕРАЦИИ (Продолжение) На верхние и нижние границы двенадцатиперстной кишки, поблизости от ее оставшихся сосудов, накладывают пронизывающие шелковые вытяжные швы. Эти вытяжные швы помогают при наложении на двенадцатиперстную кишку узкого давящего раздавливающего зажима для сосудов, а также при последующем закрытии культи двенадцатиперстной кишки. (Рис.14). После того, как кровоснабжающие сосуды около привратника будут разделены и перевязаны, желудок держат поднятым кверху, чтобы освободить все соединения между первой долей двенадцатиперстной кишки и поджелудочной железой (Рис.14). В этот момент можно вернуть поперечную ободочную кишку в брюшную полость и вытянуть из операционного поля. Затем это поле отгораживают несколькими теплыми влажными тампонами. Тонкий нераздавливающий зажим сосудистого типа Поттс накладывают на двенадцатиперстную кишку на подготовленном уровне (Рис.15). На сторону желудка накладывают зажим Кохера. На обеих границах двенадцатиперстной кишки, между недавящим зажимом и вытяжными швами, должно быть не менее 1 см промытой серозальной поверхности. Эта часть подготовленной стенки двенадцатиперстной кишки нужна для того, чтобы обеспечить надежное закрытие культи двенадцатиперстной кишки. Если прилегающая лигатура не оставляет 1 см очищенной серозальной оболочки между ней и краем зажима, то на соответствующие сосудистые соединения следует наложить маленькие искривленные зажимы, а такие соединения следует разделить и лигировать. Двенадцатиперстную кишку разделяют ножом. Зажим, поставленный со стороны желуцка, покрывают куском марли, и оттягивают желудок в сторону. Затем культю двенадцатиперстной кишки оттягивают латерально, чтобы определить, достаточно ли серозальной оболочки задней стенки было очищено, чтобы можно было надежно закрыть культю двенадцатиперстной кишки. Следует освободить от поджелудочной железы не менее 1 см дистальной зажиму двенадцатиперстной кишки для того, чтобы последующие швы в серозальной оболочке можно было накладывать при полной видимости. Зажимать по отдельности и затем лигировать каждое маленькое сосудистое соединение необходимо так, чтобы не повредить гастродуоденальную артерию (Рис. 16). Из-за потенциальной опасности панкреатита следует решительно избегать наложения в этой области глубоких швов с целью контроля кровотечения. Существует много способов закрытия культи двенадцатиперстной кишки. Однако не следует забывать, что необходимо очень прочное закрытие, поскольку в желудочной хирургии нередки фатальные осложнения, когда культя двенадцатиперстной кишки лопается из-за того, что не была очищена достаточная часть двенадцатиперстной кишки, особенно вдоль верхней границы. Во многих случаях для того, чтобы обеспечить закрытие культи в этой области, необходимо исправить тенденцию к связанной с язвой деформации в виде «клеверного листка», когда образуется подобное дивертикулу выпячивание за верхним краем. Если не освободить и не иссечь эту деформацию, то будет очень трудно вывернуть слой слизистой. Верхний край, а также нижний край двенадцатиперстной кишки, прилегающей к зажиму, можно захватить щипцами Бабкока прежде, чем снять недавящий зажим. (Рис.17). Коща нераздавливающий зажим будет снят, кровоточащий край культи двенадцатиперстной кишки захватывают двумя-тремя щипцами Бабкока или Аллиса (Рис.18). Затем двенадцатиперстную кишку закрывают узловьгми швами из шелка 0000 или непрерывным швом из тонкого кетгута (Рис. 18 и 19). Затем следует вывернуть линию швов на слизистой оболочке путем наложения ряда узловых матрацных швов из шелка 00, которые должны тянуть переднюю стенку вниз к поджелудочной железе (Рис.20) Необходимо иметь очищенную серозальную поверхность на верхнем и нижнем краях, когда этот слой узловых серозальных швов будет в итоге вывернут. В качестве окончательной меры безопасности для укрепления закрытия можно наложить узловые швы в передней стенке двенадцатиперстной кишки и, поверхностно, в капсуле поджелудочной железы (Рис. 21 и 22). Пока закрывают культю двенадцатиперстной кишки, нужно время от времени осматривать общий проток и определять его состояние, чтобы не произошло его случайного перегиба, травмы или обструкции в результате выворачивания культи двенадцатиперстной кишки. Нужно сжать желчный пузырь, если он есть, чтобы убедиться, что проходимость общего протока не нарушена.
ГЛАВА 21. РЕЗЕКЦИЯ ЖЕЛУДКА, СУБТОТАЛЬНАЯ (продолжение)
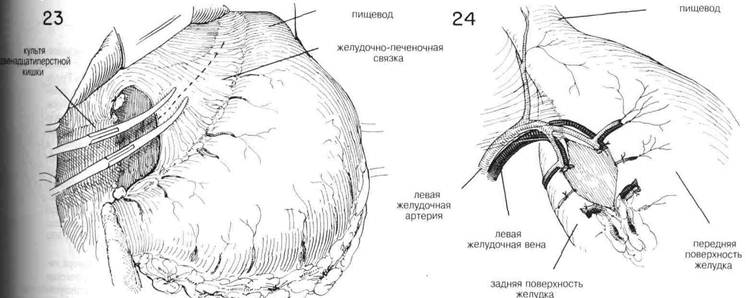
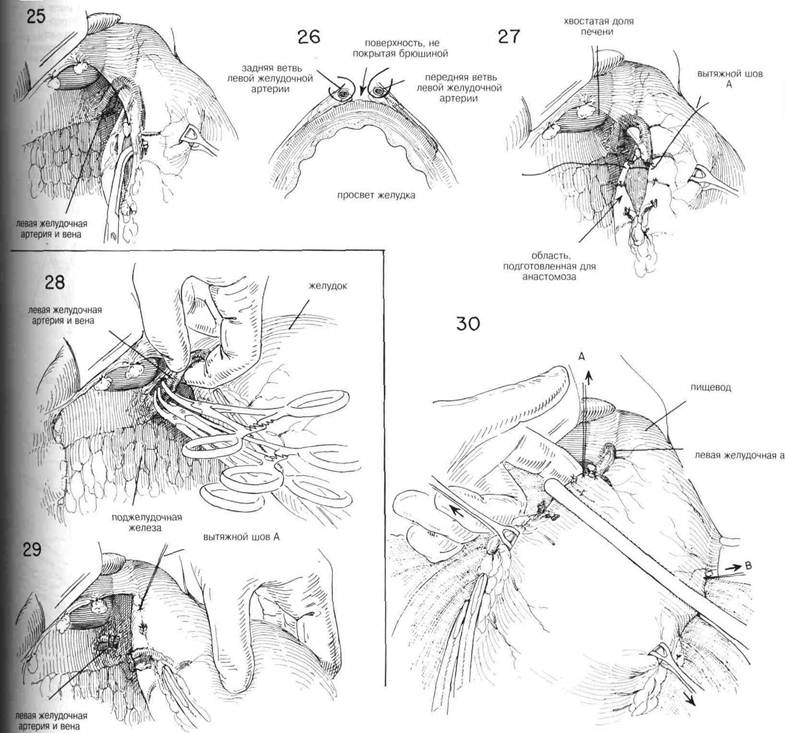
ГЛАВА 22. РЕЗЕЩИЯ ЖЕЛУДКА, СУБТОТАЛЬНАЯ ХОД ОПЕРАЦИИ (Продолжение) Одним из важных этапов резекции желудка является подготовка малой кривизны. Зачастую желудочно-пече-ночная связка бывает довольно тонкой и лишенной сосудов на некотором расстоянии от малой кривизны. Ее разделяют между парами маленьких изогнутых пинцетов (Рис. 23) При наличии злокачественной опухоли желудочно-печеночную связку следует разделить как можно ближе к печени и довести разделение почти до пищевода, чтобы удалить все пораженные узлы вдоль малой кривизны. Перед разделением необходимо зажать верхнюю часть желудочно-печеночной связки, поскольку она содержит крупную артерию, которой требуется лигирование. Разделение желудочно-печеночной связки не включает в себя разделения левой желудочной артерии, которая идет вверх от чревного ствола непосредственно к желудку (Рис. 24 и 25) Будет ли лигирована желудочная артерия или нет — зависит от того, насколько расширенная резекция показана. Под радикальной резекцией желудко обычно понимают такую резекцию, когда левую желудочную артерию лигируют, а желудок разделяют на этом уровне или выше. Попытки осуществить массовое лигирование жира и кровяных сосудов вдоль малой кривизны опасны, особенно у тучных, и не гарантируют того, что малая кривизна будет правильно подготовлена для закрытия или анастомоза. Левые желудочные сосуды разделяются, достигая желудка, и от них попарно отходят ветви на обе стороны кривизны, чтобы войти в стенку желудка. (Рис.24) Нужно постараться провести прямоугольный зажим под отдельным сосудом прежде, чем разделить и лигировать его (Рис. 25) Следует лигировать главные сосуды на обеих сторонах кривизны, а также отдельные венозные ветви, спускающиеся по стенке желудка (Рис. 26 и 27) У худых пациентов можно без труда провести массовое лигирование, пропуская маленький изогнутый зажим спереди назад. Нужно при этом быть осторожным, чтобы не задеть кровяных сосудов, спускающихся по передней и задней поверхностям желудка. После этого накладывают пронизывающий шов, А (Рис.27), чтобы сблизить серозальную оболочку передней стенки желудка с серозальной оболочкой задней стенки желудка, чтобы когда этот шов свяжут, получилась прочная перитонеализированная повер хность, необходимая для последующего наложения в этой области важных швов. Малую кривизну нужно на несколько сантиметров освободить от прилегающего жира, а более крупные сосуды нужно зажать и завязать на стенке желудка.Для надежного анастомоза важна гладкая серозальная поверхность (Рис. 27) Когда показана очень высокая резекция, особенно при наличии злокачественной опухоли, рекомендуется разделить левую желудочную артерию как можно дальше от малой кривизны (Рис. 28). Нужно позаботиться об изоляции окружающей ткани от дужки, куда входят левые желудочные сосуды. Поскольку это большие сосуды, их дважды зажимают на проксимальной стороне и накладывают пронизывающие швы. Часто бывает гораздо проще лигировать левую желудочную артерию у точки ее начала, чем пытаться лигировать отдельные ее ветви, по мере того, как они расходятся вдоль малой кривизны. Когда левая желудочная артерия будет перевязана, важно подготовить малую кривизну для анастомоза относительно близко к стыку желудка и пищевода (Рис. 29). Можно мобилизовать малый желудочек в операционное поле с помощью разделения блуждающих нервов и рассечения перитонеальных соединений, идущих к дну желудка, а также к селезеночно-почечной связке. Достаточное кровоснабжение в оставшуюся часть желудка будет осуществляться через короткие желудочные сосуды. Такая мобизизация облегчает анастомоз, когда трудно получить обнажение иным образом. Независимо от применяемого метода, важно правильно очистить примерно на ширину указательного пальца серозальную оболочку, смежную с вытяжными швами А и В на той и другой кривизне (Рис. 30). Обычно требуется наложить один или более дополнительных швов, чтобы хорошо сблизить серозальные поверхности вдоль малой кривизны. Теперь желудок готов к применению сшивающего аппарата перед тем, как разделять желудок. Важно укрепить малую и большую кривизну желудка посредством пинцетов Аллиса или Бабкока, чтобы стенка желудка не перекашивалась, когда будут наложены раздавливающие или сшивающие зажимы через область заранее подготовленных обеих кривизн. (Рис. 30). ПАВА 22. РЕЗЕКЦИЯ ЖЕЛУДКА, СУБТОТАЛЬНАЯ (продолжение)
ГЛАВА 23. РЕЗЕКЦИЯ ЖЕЛУДКА, СУБТОТАЛЬНАЯ УДАЛЕНИЕ БОЛЬШОГО САЛЬНИКА Дата добавления: 2014-12-11 | Просмотры: 1668 | Нарушение авторских прав |