|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ПОСЛЕОПЕРАЦИОННЫЙ УХОДа) у взрослых: больной лежит на плоской кровати; нога слегка согнуты с помощью подушки, подложенной под колена или с помощью специальной кровати с приподнятым ножным концом, чтобы предотвратить нежелательное натяжение швов. Тем не менее, необходимо избегать слишком тутах повязок и долгого пребьшания в кровати, чтобы не было венозного тромбоза. К мошонке прикладывают грелку со льдом. Кашель предотвращают использованием седативных средств. Даются легкие слабительные во избежание напряжения при дефекации. Пациенту разрешается вставать после операции, т.к. самостоятельное мочеиспускание предпочтительнее чем катетеризация мочевого пузыря. Физическая нагрузка исключается как минимум на 3 недели после операции. Должно пройти по меньшей мере полгода, пока больному будет разрешен физический труд. Специальные бандажи обычно не применяются. б) у детей: ребенка начинают кормить через 4-6 часов после операции, а к вечеру он уже может есть обычную пищу. Такие пациенты уже к вечеру могут быть выписаны. ГЛАВА 185. ПЛАСТИКА КОСОЙ ПАХОВОЙ ГРЫЖИ
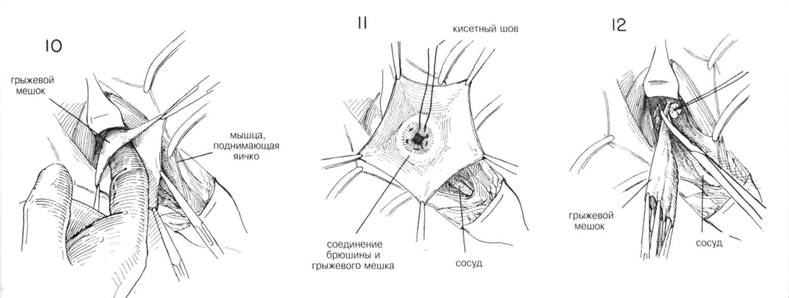
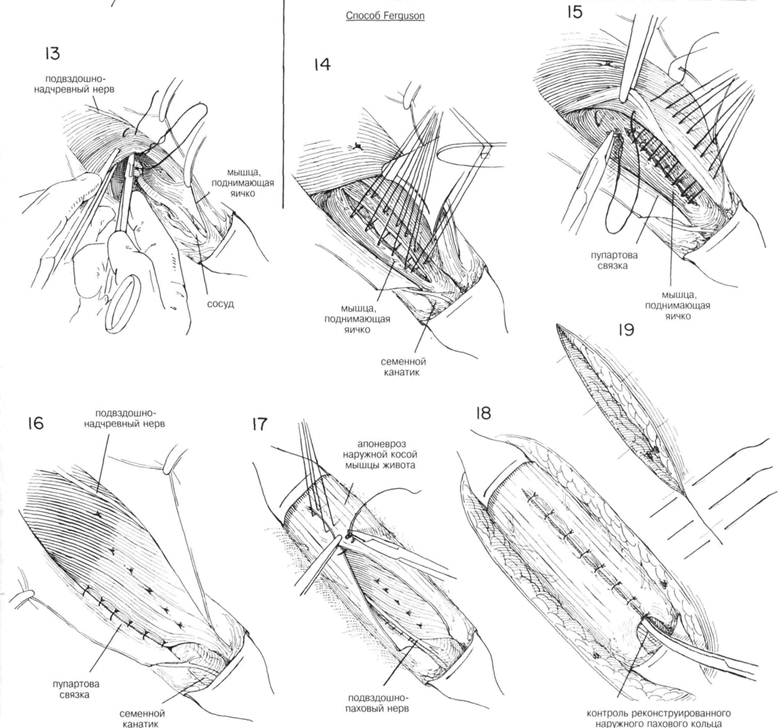
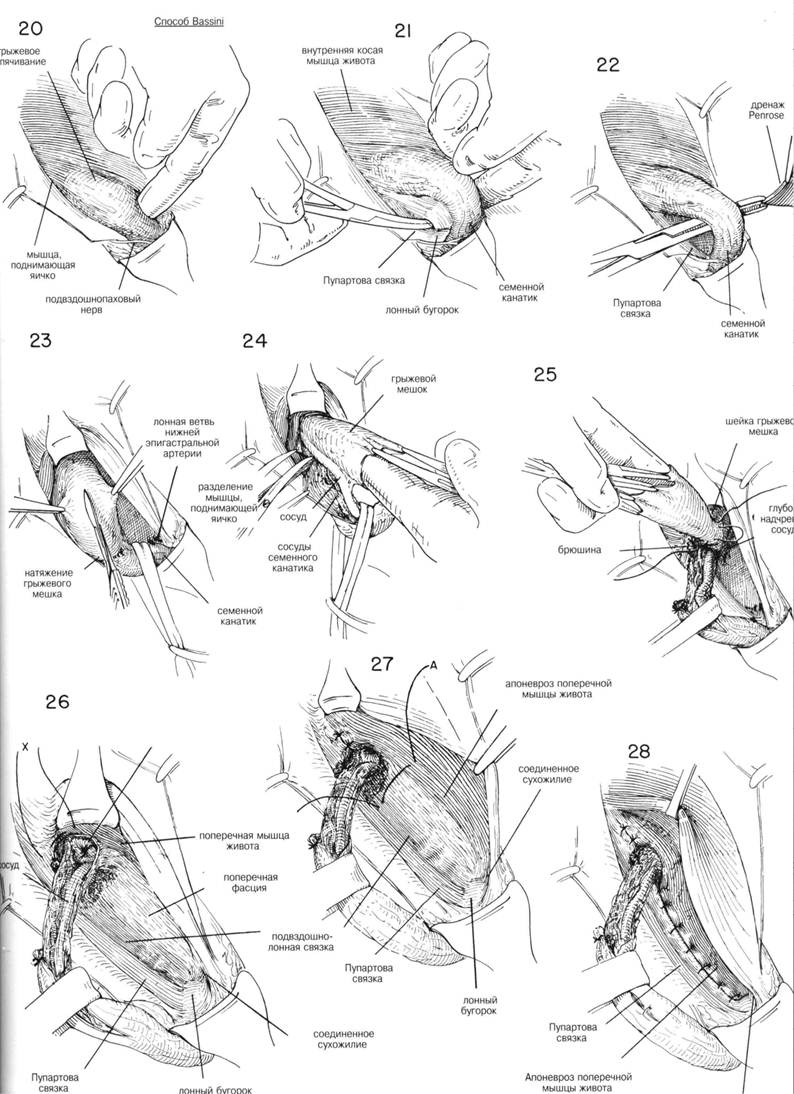
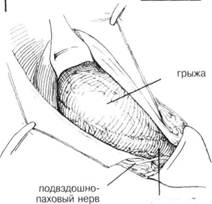
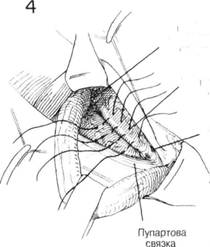
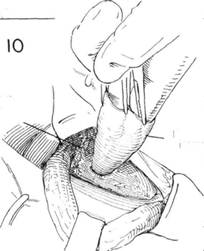
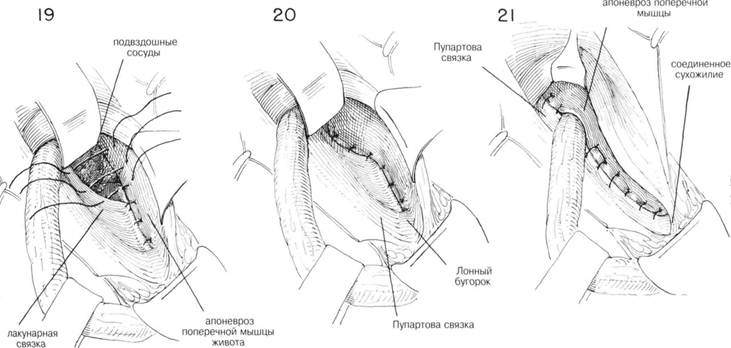
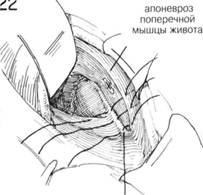
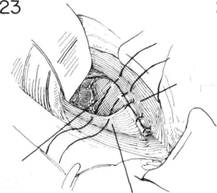
ГЛАВА 186. ПЛАСТИКА КОСОЙ ПАХОВОЙ ГРЫЖИ (БАССИНИ) ХОД операции. Семенной канатах обнаруживают доступом, описанным в главе 162. Т.к. структуры семенного канатика должны быть пересажены, необходимо выделить канатик из окружающих тканей до того, как будет идентифицирован и вскрыт грыжевой мешок. С помощью указательного пальца, введенного под семенной канатик над лонным бугорком, его тупо отделяют и высвобождают от нижележащей Пупартовой связки (рис. 20). Изогнутый зажим, располагающийся над Пупартовой связкой по направлению к лонному гребню, проходит под семенньм канатиком и направляется указательным пальцем (рис. 21). Под семенной канатик подводят небольшую резиновую трубочку (дренаж Пенроуза рис. 22). Чтобы обеспечить сухость операционного поля, необходимо взять на зажимы и перевязать сосуды, идущие под семенньм канатиком. Пересекают мышцу, поднимающую яичко, грыжевой мешок захватывается зубчатыми зажимами перед его вскрытием (рис. 23). Некоторые предпочитают полностью пересечь мышцу, поднимающую яичко, вблизи внутренней косой мьшщы, оставляя выделенными семявыносящий проток и сопровождающие его сосуды. Такой способ позволит более аккуратно закрыть внутреннее кольцо. Вскрывают грыжевой мешок, производят подтягивания его краев с помощью изогнутых или прямых кровоостанавливающих зажимов. Пальцем, введенньто в грыжевой мешок, выделяют семявыносящий проток и сопровождающий его сосуды острым и тупым способом (рис. 24). Палец хирурга проникает в шейку грыжевого мешка, чтобы убедиться, что содержимое брюшины возвращено на место: накладывается кисетный шов на внутреннюю сторону проксимальнее шейки грыжевого мешка. Иноща предпочитают несколько матрасных шелковых 00 швов (рис. 25). Необходимо соблюдать осторожность, чтобы не повредить прилега ющие эпигастральные сосуды. Если имеется много семенных вен, особенно с левой стороны необходимо пересечь и лигировать большинство из них, оставив некоторые для адекватного кровоснабжения. ЗАКРЫТИЕ (трансплантация семенного канатика, Bassini). Первым этапом в завершении операции является обеспечение сокращения семенного канатика и внутренней косой мьшщы, так чтобы можно было идентифицировать глубоко лежащий апоневроз поперечной мышцы живота и поперечную фасцию (рис. 26). Необходимо укрепить область вокруг лигированного грыжевого мешка. Для этого сопоставляют утолщенную фасцию под свободным краем Пупартовой связки, т.н. подвздошно-лонный тракт, и край апоневроза поперечной мышцы живота (рис. 26, шов X). Оставшееся отверстие в мышце, поднимающей яичко, ушивается прерывистыми швами. Может оказаться, что поперечная фасция очень истончена в месте прилегания к Пупартовой связке, но апоневроз представляет собой доволно плотную белую мембрану, образующую нижний край фасции поперечной мышцы живота. Этот апоневроз выделяется (рис. 26) при оттягивании кверху внутренней косой мышцы. Грыжевая пластика может быть усилена прикреплением апоневроза к подвздошно-лонному тракту, ниже края Пупартовой связки. Паховый серп оттягивается кверху таким образом, что каждый вкол игла захватывает хорошую порцию апоневроза поперечной мышцы живота (рис. 27) и истонченную фасцию, прилегающую к краю Пупартовой связки. Накладывается несколько швов между подвздошнолонным трактом и апоневрозом поперечной мьшщы живота, чтобы прикрыть избыток внутреннего пахового кольца (рис. 28). IIAbA 1bb. ПЛАЩИКА KHUUH IIAAUbUH I КЬ1ЖИ
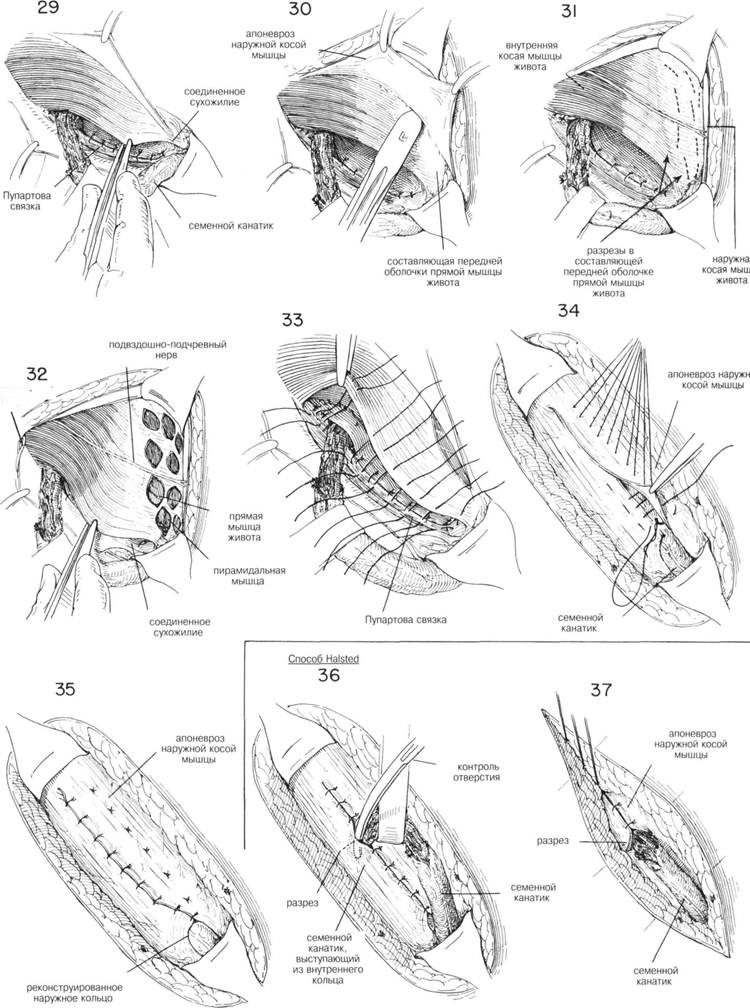
ГЛАВА 187. ПЛАСТИКА КОСОЙ ПАХОВОЙ ГРЫЖИ ЗАКРЫТИЕ (продолжение). Второй слой 00 шелковых швов включает часть Пупартовой связки и участок пахового серпа. Эта шовная линия идет от лонного бугорка кнаружи над глубокими эпигастральными сосудами до того, как семенной канатик не будет изогнут латерально. Должна быть восстановлена подвижность и состав пахового серпа. Во многих случаях паховый серп не может соединиться с Пупартовой связкой без значительного натяжения. Должна быть проведена проверка, можно ли сопоставить паховый серп с Пупартовой связкой на предполагаемой линии швов, чтобы выяснить какое натяжение необходимо (Рис. 29). Медиальный листок наружной косой фасции оттягивается медиально и при помощи тупого рассечения выделяется влагалище нижележащей прямой мышцы (Рис. 30). Если натяжение обширное, расслабление фасции достигается множественньми разрезами во влагалище прямой мышцы (Рис. 31). Разрезы должны быть 1 см длинной на расстоянии 1 см друг от друга. Их может потребоваться около 8—10 штук (Рис. 31 и 32). Паховый серп подшивается к нижнему краю Пупартовой связки близко к шву, сближающему апоневроз поперечной мышцы к подвздошнолон-ному тракту. Внутренний шов должен включать надкостницу лонного гребня и медиальную часть пахового серпа. Накладываются несколько швов, чтобы сблизить мышцы с Пупартовой связкой над местом выхода семенного канатика, но семенной канатик не должен быть сокращен, особенно если его размер был уменьшен иссечением некоторьк расширенных вен и мышцы, поднимающей яичко (Рис. 33). Отодвигают под-вздошнопаховый нерв, апоневроз наружной косой мышцы сшивается над семенным канатиком (Рис. 34 и 35) прерывистыми 00 шелковыми швами. ТРАНСПЛАНТАЦИЯ СЕМЕННОГО КАНАТИКА (ХАЛСТЕД). Некоторые хирурги предпочитают метод трансплантации семенного канатика в подкожный жировой слой (Рис. 36). Семенной канатик выводится через верхнюю треть разреза в наружной косой фасции (Рис. 36), и фасция сшивается под семенным канатиком, оставляя его в поверхностном жировом слое (Рис. 37). Размер канатика обычно уменьшается иссечением многих сперматических вен и мышцы, понимающей яичко; тем не менее необходимо восстановить кровоснабжение яичка. Канатик не должен быть сжат, или наступит атрофия яичка. Размер наружного кольца проверяется с помощью изогнутого зажима и если необходимо делается маленький разрез чтобы уменьшить сокращение канатика (Рис. 36). ПОСЛЕОПЕРАЦИОННЫЙ УХОД. Обычный. См. главу 185. ГЛАВА 187. ПЛАСТИКА КОСОЙ ПАХОВОЙ ГРЫЖИ
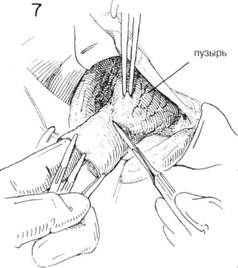
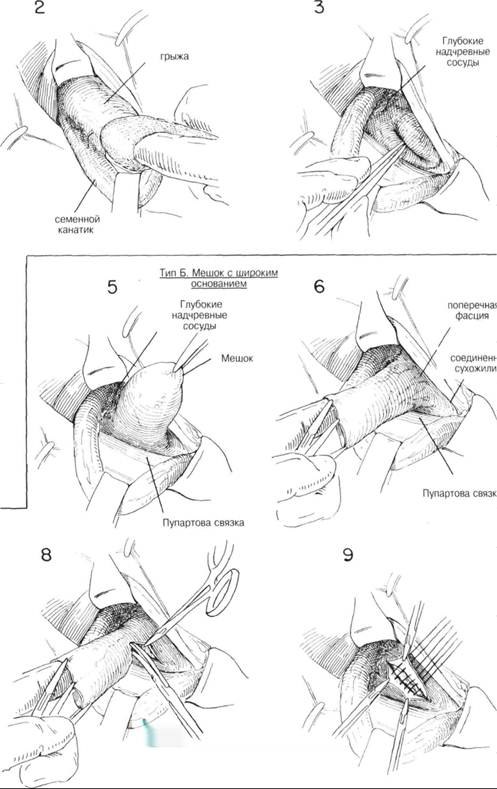
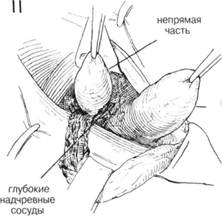
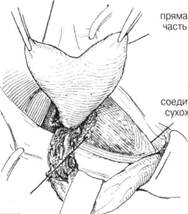
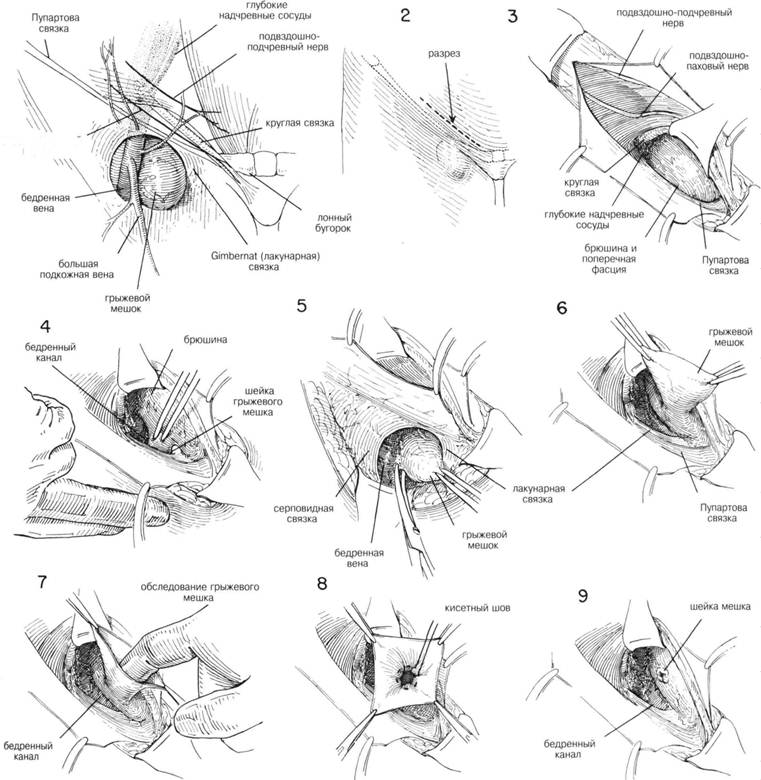
ГЛАВА 188. ПЛАСТИКА ПРЯМОЙ ПАХОВОЙ ГРЫЖИ ПОКАЗАНИЯ. Хирург должен помнить, что такая грыжа встречается чаще всего у пожилых людей, у которых перед операцией проводят тщательное обследование. Несмотря на уход за больным, выздоравливают после прямой грыжи значительно чаще, чем после косой грыжи. Пластику делают не при всех прямых паховых грыжах. Перед операцией больному проводят полное обследование желудочнокишечного тракта. Необходимо тщательно выявить симптомы любого заболевания, которое косвенно может быть причиной грыжи. ПРЕДОПЕРАЦИОННАЯ ПОДГОТОВКА: см. гл. 184 АНЕСТЕЗИЯ — см. т. 184 ПОЛОЖЕНИЕ: больной лежит на спине, ноги слегка согнуты. Стол — в положении Тренделенбурга, чтобы уменьшить содержимое грыжевого мешка. ОПЕРАЦИОННАЯ ПОДГОТОВКА: кожу готовят обычным способом. РАЗРЕЗ И ОБНАЖЕНИЕ: делается обычный при паховой грыже разрез над Пупартовой связкой и параллельно ей или по кожной складке (глава 184) ХОД ОПЕРАЦИИ: при помощи небольшого расширителя оттягивают кверху паховый серп, при этом становится видно вытягивание брюшины, через ослабленную поперечную фасцию медиально по отношению к семенному канатику и глубоким сосудам эпигастрия (рис. 1). Семенной канатик выделяют из окружающих тканей и оттягивается резиновой трубочкой книзу. Грыжевой мешок выделяется из прилежащих тканей тупым и острым рассечением (рис. 2). Там, где грыжевого мешка нет, а имеется просто диффузное выпячивание, необходимо сформировать грыжевой мешок из поперечной фасции. После того как был отодвинут семенной канатик выпячивание выворачивают с помощью пинцета, i фект фасции ушивают прерывистыми швами 00 (рис. 3). Необходш соблюдать осторожность во время формирования грыжевого мецв чтобы иглой не повредить мочевой пузырь, кишечник или глубок эпигастральные сосуды (рис. 4). После того, как полностью был закр! дефект поперечной фасции, выпячивание брюшины или слабости эт(области практически не видно. Чаще хирург обнаруживает грыжевой мешок с широким основана (рис. 5). В этом случае исследуют грыжевой мешок также как и в случ косой паховой грыжи (рис. 6). Часто бывает, что часть медиальной ст роны грыжевого мешка составляет стенка мочевого пузыря. В этом ел чае сторона грыжевого мешка определяется как утолщенная сосудист. структура (рис. 7). Лигируют шейку грыжевого мешка, края брюшин берутся на маленькие зажимы (рис. 8). Но это делается лишь после тог как хирург убедился, что сосудистая стенка мочевого пузыря не вход в состав шейки. После этого брюшную полость обследуют указательны пальцем на предмет непрямой или бедренной грыжи. Затем на шеш грыжевого мешка накладывают прерывистые шелковые 00 матраснь швы, которые захватывают поперечную фасцию, чтобы укрепить ткан и тем самьм предотвратить рецидивы грыжи (рис. 9). Когда грыжевой мешок отсекли от окружающих тканей, он напом» нает дивертикул с узкой, хорошо определяемой шейкой (рис. 10). Нео(холима уверенность в том, что мочевой пузырь осторожно отсечен с шейки грыжевого мешка, иначе его (мочевой пузырь) можно случайн вскрыть. После отделения мочевого пузыря лигируют шейку грыжевог мешка, дефект в поперечной фасции закрывается прерывистыми швам1 Иногда выбухание может быть и над и под нижней глубокой эпигас тральной артерией (рис. 11). В этом случае вскрывают грыжевой мешо] и исследуют указательным пальцем на предмет обнаружения добавочно го мешка по типу «панталон». Обычно из 2-х мешков делают 1, подтя гивая нижний кверху над глубокими эпигастральными сосудами (рис 12). После этого с мешком обращаются так же как в случае косо] паховой грыжи (см. гл. 184). ГЛАВА 188. ПЛАСТИКА ПРЯМОЙ ПАХОВОЙ ГРЫЖИ
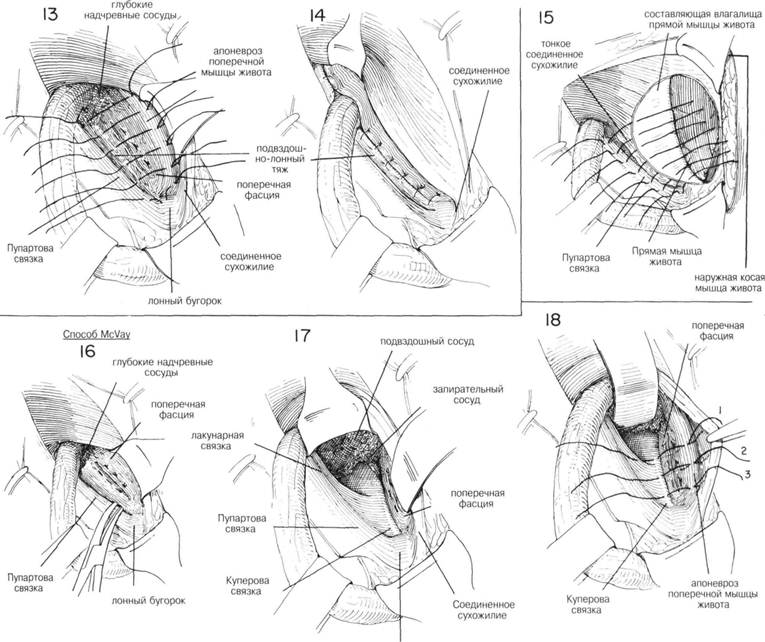
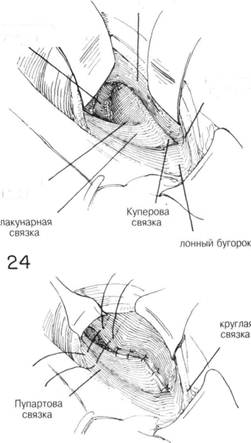
ГЛАВА 189. ПЛАСТИКА ПРЯМОЙ ПАХОВОЙ ГРЫЖИ (МакВей) ЗАКРЫТИЕ. После того как грыжевой мешок возвращен в брюшную полость, закрыт дефект в поперечной фасции, шейка мешка ампутирована, создается дополнительное укрепление путем подшивания поперечной фасции и апоневроза поперечной мышцы живота или к Пупартовой или Куперовой связке (рис. 13). Паховый серп отодвигают кверху, а семенной канатик — книзу. Под паховым серпом определяется поперечная фасция в виде плотной, но тонкой фиброзной мембраны. Швы на поперечную фасцию накладываются над уровнем закрытого грыжевого мешка и в подвздошнолонном тракте, 1-й шов захватывает надкостницу лонного гребня и нижеперечисленные структуры (рис. 13). Эти прерывистые 00 шелковые швы продолжаются вверх до области глубоких эпигастральных сосудов. Необходимо с большой осторожностью выделять эти сосуды, чтобы нечаянно не повредить их. После того как швы завязаны и поперечная фасция и апоневроз (его нижний край) поперечной мышцы живота прикреплены к подвздошнолонному тракту, обследуют область выхода семенного канатика, накладываются дополнительные швы, убедившись что семенной канатик отклонен вперед. Затем семенной канатик отодвигают назад, накладывают второй слой швов, соединяющий паховый серп и Пупартову связку. Эти швы предназначены для соединения внутренней косой мышцы и Пупартовой связки. Первый шов должен захватывать надкостницу лонного гребня (рис. 14). Если натяжение велико, в переднем влагалище прямой мышцы живота делается несколько разрезов (гл. 187, рис. 31 и 32). Некоторые хирурги предпочитают отгибать овальный лоскут апоневроза прямой мышцы живота вниз и прикрепить его к Пупартовой связке (рис. 15). Более эффективным является соединение поперечной фасции и апоневроза поперечной мышцы живота к Куперовой связке. Это хороший способ как при прямой, так и при косой паховой грыже. Для такого соединения необходимо отодвинуть паховый серп кверху и семенной канатик — вниз, таким образом высвобождается поперечная фасция, прилежащая к лонному гребню (рис. 16). После тупого рассечения и используя изогнутый ретрактор (рис. 14) становится видна Ку- перова связка, так же можно выделить наружные подвздошные сосуды. После отведения пахового серпа или внутренней косой мышцы вверх, виден плотный апоневротический край поперечной мышцы живота, на который накладывают прерывистые швы. После того как грыжевое выпячивание в этой области отодвигают с помощью ретрактора кверху и медиально, становится видна Куперова связка: она выглядит как белое, фиброзное возвышение глубоко в ране близко к горизонтальной ветви лонной кости (рис. 17). С помощью маленьких иголок Мейо накладывают прерывистые 00 шелковые швы, соединяющие апоневротический край поперечной мышцы живота и поперечную фасцию с Куперовой связкой. Пока накладывается глубокий шов хирург защищает подвздошные сосуды левым указательным пальцем или узким S-образным ретрактором. Швы продолжаются вниз до тех пор, пока не захватят лонный гребень (рис. 18). Обычно требуется 3-5 прерывистых шва. У полных людей необходимо соблюдать особенную осторожность, чтобы не повредить подвздошные сосуды и чтобы провести пластику наиболее полно (рис. 19). Некоторые хирурги предпочитают делать разрез Куперовой связки перед наложением швов, что обеспечивает лучшее соединение фасций. После подшивания фалопиеневротического края поперечной мышцы живота к Куперовой связке, накладываются более поверхностные швы, соединяющие апоневроз с подвздошнолонным трактом (рис. 19 и 20). Некоторые хирурги предпочитают усилить пластику Куперовой связки с помощью еще одного ряда швов, прикрепляющих Пупартову связку к апоневрозу поперечной мышцы живота (рис. 21). Подшивание внутренней косой мышцы живота к Пунартовой связке не имеет смысла. Тип пластики варьирует и зависит от анатомических особенностей. Комбинация описанных способов предпочтительна для создания лучшей пластики без натяжения и для лучшего сопоставления фасций друг с другом. ПОСЛЕОПЕРАЦИОННЫЙ УХОД — как обычно. См. гл. 185. ГЛАВА 189. ПЛАСТИКА ПРЯМОЙ ПАХОВОЙ ГРЫЖИ (МАК ВЕЙ)
Лонный бугорок
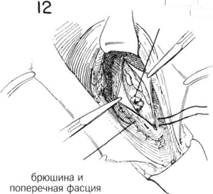
ГЛАВА 190. ПЛАСТИКА БЕДРЕННОЙ ГРЫЖИ ПОКАЗАНИЯ. Немедленная операция показана всем пациентам. ПРЕДОПЕРАЦИОННАЯ ПОДГОТОВКА. Диктуется общим состоянием больного. При ущемлении грыжевого содержимого электролитный баланс достигается 5% раствором декстрозы в сбалансированном растворе электролитов, введенным внутривенно. Антибиотики показаны при возможности нежизнеспособности кишечника и возможной резекции кишечника. Хороший ритм сердца и нормальное выведение мочи — признаки, благоприятствующие раннему хирургическому вмешательству. АНЕСТЕЗИЯ — см. гл. 184. ПОЛОЖЕНИЕ. На спине, колени слегка согнуты для уменьшения напряжения в паховой области. Головной конец стола слегка опущен. ОПЕРАЦИОННАЯ ПОДГОТОВКА. Кожа обрабатывается обычным способом. РАЗРЕЗ И ОБНАЖЕНИЕ. Хирург должен учитывать соотношение грыжевого мешка глубоких бедренных сосудов и Пупартовой связки (рис. 1). Разрез при бедренной грыже делается над Пупартовой связкой (рис. 2) по кожной линии. Такой разрез предпочтителен, т.к. он дает лучший доступ к шейке грыжевого мешка и более удобен, если необходима резекция кишечника и создание анастомоза. Разрез выполняется до фасции наружной косой мышцы. После отделения фасции от подкожного жира, в рану вводят расширители. Фасция наружной косой мышцы рассекается по ходу ее волокон, так же как при разрезе при паховой грыже (глава 184). Круглая связка или семенной канатик оттягивается кверху вместе с краем прилегающего сухожилия (рис. 3). Теперь брюшина, покрытая поперечной фасцией, выбухает в ране. Шейка грыжевого мешка освобождается от окружающих тканей. ХОД ОПЕРАЦИИ. Хирург должен выбрать один из двух методов. Если он может вытянуть грыжевой мешок через бедренный канал, в этом случае необходимо вскрыть брюшную полость до вскрытия грыжевого мешка. Это достигается расширением шейки гоыжевого мешка кверху с помощью зажимов, в то время как хирург пальцем надавливает на грыжевую массу под Пупартовой связкой (рис. 4). Если таким образом грыжевой мешок не удается освободить из-под Пупартовой связки, необходимо рассечь подкожную ткань, начиная от нижнего листка наружной косой мышцы, до выделения грыжевого мешка из бедренного канала, превращая бедренную грыжу в дивертикул прямой грыжи (рис. 6). При ущемлении кишечника внутри грыжевого мешка необходимо его вскрытие (рис. 7). На место соединения грыжевого мешка с полостью брюшины накладывается кисетный шов, захватывающий поперечную фасцию и брюшину. Шов накладывают и затягивают таким образом, чтобы не было выпячиваний брюшины (рис. 8 и 9). Необходимо следить, чтобы шов на шейку грыжевого мешка не захватил кишечник или сальник. При операции на ущемленной бедренной грыже, хирург первоначально вскрывает полость брюшины, иначе может произойти массивное загрязнение (рис. 10). разрез полости брюшины делается прямо над шейкой грыжевого мешка, для осмотра его содержимого. Если ущемлен сальник, его высвободить в брюшную полость при помощи зажимов, подтягивая его (рис. 10). Если произошла гангоена сальника, его иссекают, на все кровоточащие сосуды накладывают шелковые швы. После вправления содержимого грыжевого мешка, мешок полностью погружают в брюшную полость (рис.11). Ампутируют мешок с брюшиной, отверстие в брюшине тщательно зашивается прерывистыми 00 шелковыми матрацными швами (рис. 12). ГЛАВА 190. ПЛАСТИКА БЕДРЕННОЙ ГРЫЖИ
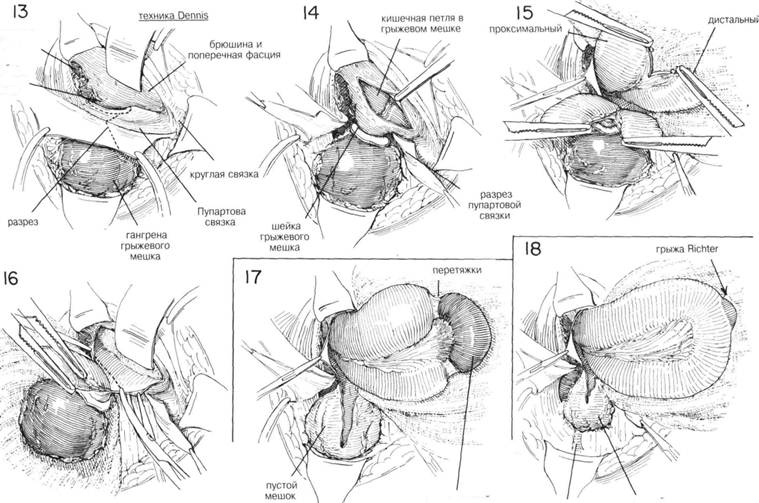
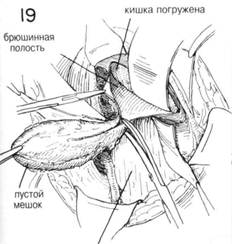
ГЛАВА 191. ПЛАСТИКА БЕДРЕННОЙ ГРЫЖИ ХОД ОПЕРАЦИИ (техника Dennis). При операции на ущемленной бедренной грыже, особенно, если выявлена нежизнеспособность ущемленного кишечника, важно не беспокоить содержимое мешка, чтобы не вызвать сильного загрязнения. Поэтому после разреза наружной косой мышцы, отделяют грыжевой мешок от окружающих тканей, Пупартова связка рассекается вниз до шейки грыжевого мешка. Связку желательно рассечь Z-образным разрезом (рис. 13). Сдавливающий тяж на шейке грыжевого мешка оставляют, чтобы избежать загрязнения от содержимого мешка. После изоляции грыжевого мешка и ущемленной шейки брюшную полость вскрывают, чтобы лучше изолировать содержимое грыжевого мешка (рис. 14). Если при осмотре брюшной полости обнаружена ущемленная петля кишки внутри грыжевого мешка, хирургу необходимо решить: вскрывать грыжевой мешок чтобы установить жизнеспособность кишки, или отсечь жизнеспособный кишечник проксимальнее шейки грыжевого мешка (рис. 15). Если ущемление закончилось гангреной кишечника, подтвержденной клинически и лабораторно, разрез в отделение жизнеспособной части кишечника делается у входа в грыжевой мешок. Затем производят резекцию грыжевого мешка проксимальнее шейки, чтобы избежать попадания в брюшную полость содержимого грыжевого мешка (рис. 16). Выполняется прямой анастомоз конец в конец или боковой анастомоз с дальнейшей пластикой грыжи. Если ущемление не было продолжительньцл возникает вопрос о возможности жизнеспособности кишки, наилучшим решением в данном случае является рассечение шейки грыжевого мешка, после обкладыва-ния операционного поля теплыми влажными марлевыми салфетками. После освобождения кишки из ущемления ее необходимо тщательно осмотреть и понаблюдать за ней некоторое время (рис. 17). Освобожденную кишку оборачивают теплыми марлевыми салфетками. Если жизнеспособность кишки под вопросом для предотвращения артериос-пазма в брыжжейку вводят анестетик. Наличие кровянистого отделяемого в грыжевом мешке, гнилостный запах, гангренозный вид кишки, отсутствие артериальной пульсации и глянцевой поверхности кишки, отсутствие волн перистальтики в побледневшей части кишечника после его стимуляции являются показаниями для резекции ущемленной части. Иногда, если небольшая петля (грыжа Richter) ущемленной кишки защемляется бедренным кольцом, развивается местная гангрена (рис. 18). Такие небольшие участки кишки выворачиваются с помощью кисетных швов до закрытия кишки, затем выполняется сегментарная резекция. ГрЬЕкевой мешок полностью иссекают, отверстие брюшной полости зашивается прерывистыми матрацными швами (рис. 18 и 19). Z-образ-ньш разрез Пупартовой связки сшивается прерывистыми шелковыми швами (рис. 20). ЗАКРЫТИЕ. Есть несколько методов предотвращения рецидива грыжи. Поперечная фасция и апоневротический край поперечной мышцы живота могут быть соединены от гребня лонной кости вверх вдоль связки Купера, так же как и при пластике прямой паховой грыжи (глава 189). Дополнительно тщательно выделяют подвздошные сосуды, чтобы случайно не повредить их при наложении этих прерывистых швов (рис. 21 и 22). После завершения этой процедуры несколько швов накладывается на связку Купера и на нижний край Пупартовой связки для того чтобы закрыть бедренный канал (рис. 23). Подвздошные сосуды не должны быть сдавлены. Круглая связка у женщин и семенной канатик у мужчин возвращаются на место. Второй ряд швов накладывается между апоневрозом поперечной мышцы живота и Пупартовой связкой (рис. 24). Наружная косая мышца зашивается вокруг семенного канатика или круглой связки, затем зашивают обычным способом подкожный слой и кожа. ПОСЛЕОПЕРАЦИОННЫЙ УХОД. Сразу же после операции больной держит ногу слегка согнутой. Через 24 часа после операции больной может вставать. Если была произведена резекция кишечника на несколько дней ставят желудочный зонд. В более сложных случаях, связанных с кишечной непроходимостью, применяются антибиотики, электролиты, плазма, цельная кровь, которые иногда важнее, чем технические моменты пластики. В течение 6-8 недель после операции больному запрещен тяжелый физический труд, особенно связанный с внут-рибрюшным напряжением. ГЛАВА 191. ПЛАСТИКА БЕДРЕННОЙ ГРЫЖИ
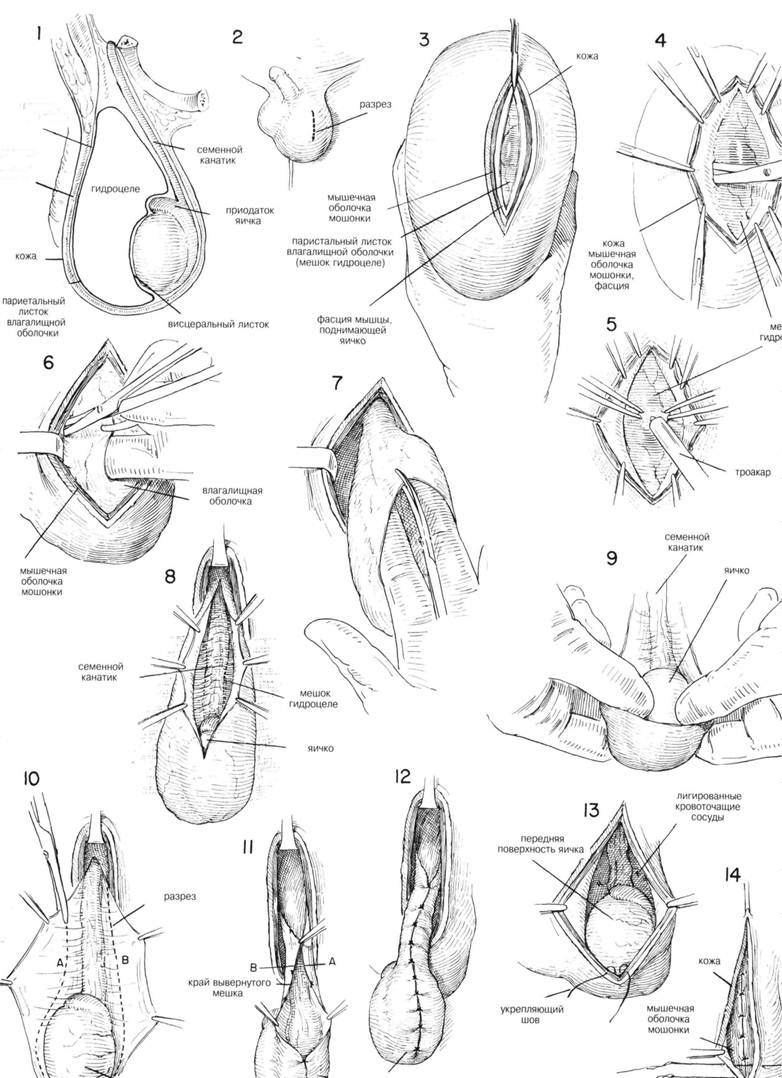
ГЛАВА 192. ПЛАСТИКА ГИДРОЦЕЛЕ ПОКАЗАНИЯ. Водянка влагалищной оболочки яичка на первом году жизни обычно не требует операционного вмешательства, т.к. она часто исчезает сама без лечения. Водняка, появляющаяся спустя год жизни и позже обычно оперируется, т.к. маловероятно ее обратное развитие. Все симптоматические гидроцеле, возникающие после 2-летнего возраста, требуют оперативного удаления. Большинство водянок безболезненны, и симптомы объясняются неудобством, вызванным их размером и весом. Длительно существующая водянка нередко приводит к атрофии яичек. Открытая операция — метод выбора при удалении водянки. Аспирация содержимого гидроцеле с дальнейшей инъекцией склерозирующего вещества — нежелательный метод лечения из-за высокой вероятности рецидива и из-за необходимости частых повторов процедуры. К тому же при аспирации может быть занесена инфекция. Тем не менее, аспирация часто применяется как временная мера в случаях противопоказания к операции или если операция по каким-либо причинам откладывается. При постановке диагноза особое внимание уделяется дифдиагнозу гидроцеле и мошоночной грыже, а также гидроцеле и опухоли яичка. Грыжа может быть вправлена, выбухать при кашле и непрозрачная. Гидроцеле не вправляется в паховый канал, не выбухает при кашле, если при этом не присутствует также и грыжа. В детском возрасте водянка яичка часто сочетается с врожденной паховой грыжей. АНЕСТЕЗИЯ: у взрослых — или спиномозговая или общая анестезия. Детям — общее обезболивание. Местная инфильтрационная анестезия нежелательна, т.к. сильная боль, возникающая при подтягивании семенного канатика, не купируется местным обезболиванием. ПОЛОЖЕНИЕ: пациент лежит на спине, ноги слегка разведены. Хирург стоит со стороны операционного поля. ПРЕДОПЕРАЦИОННАЯ ПОДГОТОВКА. Кожа обрабатывается обычным способом; особенно тщательно обрабатывается область мошонки. При обработке этой части избегают применение иодина, т.к. он может вызвать тяжелые кожные повреждения. Операционное поле обкладывается стерильными простынями. Также как и при других операциях в этой области. РАЗРЕЗ И ОБНАЖЕНИЕ. Анатомическое соотношение водянки влагалищной оболочки яичка, самого яичка его придатка, семенного канатика и покрывающих слоев мошонки показано на Рис. 1. Хирург захватывает одной рукой всю массу гидроцеле, растягивая кожу мошонки и фиксируя фодянку; делает разрез 6—10 см длиной на передней поверхности мошонки над наиболее выступающей частью гидроцеле кпереди и над яичком (Рис. 2). Кожа, мясистая оболочка мошонки и тонкая фасция мышцы, поднимающей яичко рассекаются и оттягиваются назад единым лоскутом от нижележащего пристеночного слоя влагалищной оболочки яичка, которая является наружной стенкой гидроцеле (Рис. 3 и 4). Если гидроцеле сочетается с паховой грьскей, проводится классическое грыжесечение, по необходимости продленное на мошонку. Обычно гидроцеле легко выделяется при разрезе мошонки. ХОД ОПЕРАЦИИ. Как только водянка отделена от вышележащих слоев латерально и медиально, ее стенку берут на 2 зажима Аллиса, внутрь вводят троакар, подсоединенный к отсосу; для эвакуации жидкости (Рис. 5). Пальцем, введенным в грыжевой мешок, хирург полностью отделяет стенку гидроцеле от мошонки таким образом, что семенной канатик и яичко с прикрепленным мешком водянки лежат полностью свободно в операционном поле (Рис. 6, 7, 8). Затем мешок гидроцеле полностью вскрывается (Рис. 9). Некоторые хирурги предпочитают отложить эвакуацию жидкости из гидроцеле до полного его отделения от окружающих тканей и выведения в разрез мошонки. У молодых мужчин яички осматриваются и пальпируются особенно осторожно и тщательно, т.к. возможны новообразования яичка. Положение яичка по отношению к влагалищной оболочке показано на Рис. 10. После того, как содержимое гидроцеле полностью эвакуировано, стенки открыты, спавшийся мешок гидроцеле отрезается ножницами, остается небольшой участок размером около 2 см вокруг яичка, придатка яичка и семенного канатика (Рис. 10А и В). Тщательный гемостаз должен быть осуществлен в этой области, т.к. даже самый маленький кровоточащий сосуд может привести к массивной гематоме мошонки. После иссечения частей мешка гидроцеле, края сшиваются над яичком и семенным канатиком прерывистым шелковым или кетгутовым швом, выворачивая таким образом укрепленную часть мешка гидроцеле (Рис. 11 и 12). Некоторые хирурги предпочитают накладывать прерывистые или непрерывные швы гемостатические швы по краю грыжевого мешка, но не выворачивать его. У детей содержимое верхней части семенного канатика всматривается особенно тщательно на предмет возможной паховой грыжи. ЗАКРЫТИЕ. Яичко и семенной канатик аккуратно укладьтают в мошонку, следя за тем, чтобы канатик не перекручивался. Яичко прикрепляется к дну мошонки 1 или двумя кетгутовыми или шелковыми швами, чтобы предотвратить перекручивание семенного канатика (Рис. 13). Фасция мясистой оболочки мошонки сшивается прерывистым шелковым или простым кетгутовым швами (Рис. 14). Через небольшую колотую рану в мошонке вставляется маленький дренаж Пенроуза, который препятствует образованию гематомы. На кожу накладывают непрерывистый шелковый или обычный кетгутовый шов. ПОСЛЕОПЕРАЦИОННЫЙ УХОД. На мошонку накладывают поддерживающую повязку на 1—2 недели. На первые 24 часа мошонку обкладывают грелками со льдом. Повязка меняется ежедневно. Дренаж удаляется через 24— 48 часа, в зависимости от количества отделяемого через него. Шелковые швы на коже снимают на 7-ой день после операции. Кетгутовые швы рассасываются сами. Поддерживается электролитный и жидкостный баланс организма. Пациент может вставать с кровати и двигаться уже в день операции. ГЛАВА 192. ПЛАСТИКА ГИДРОЦЕЛЕ
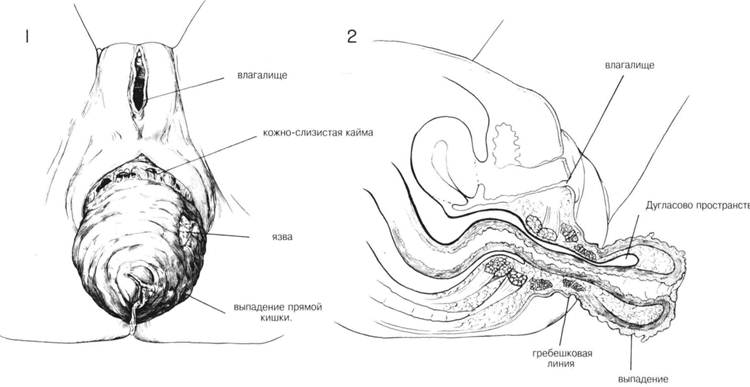
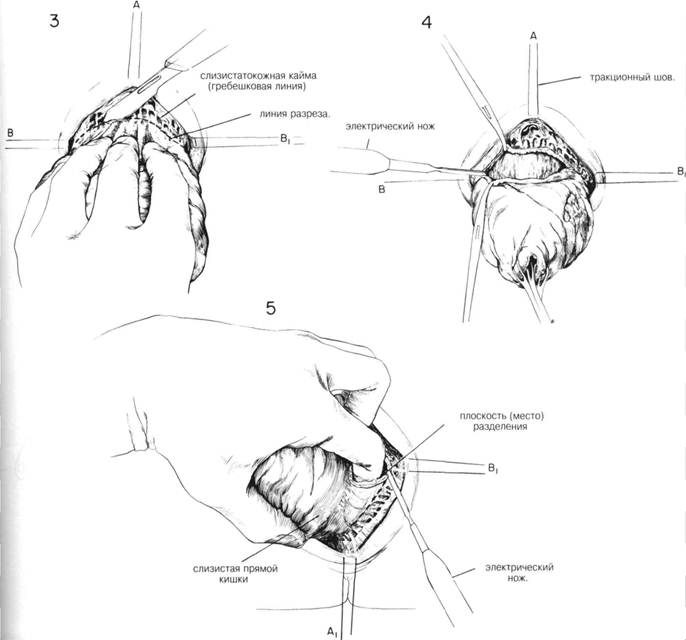
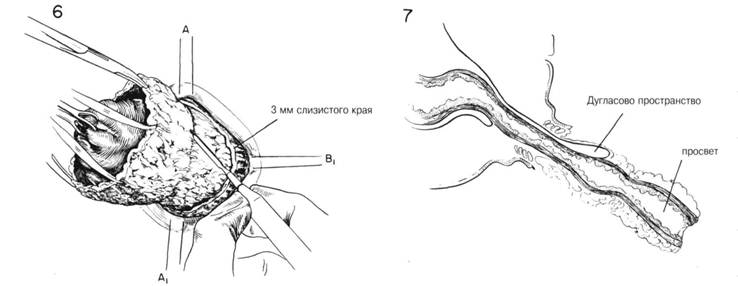
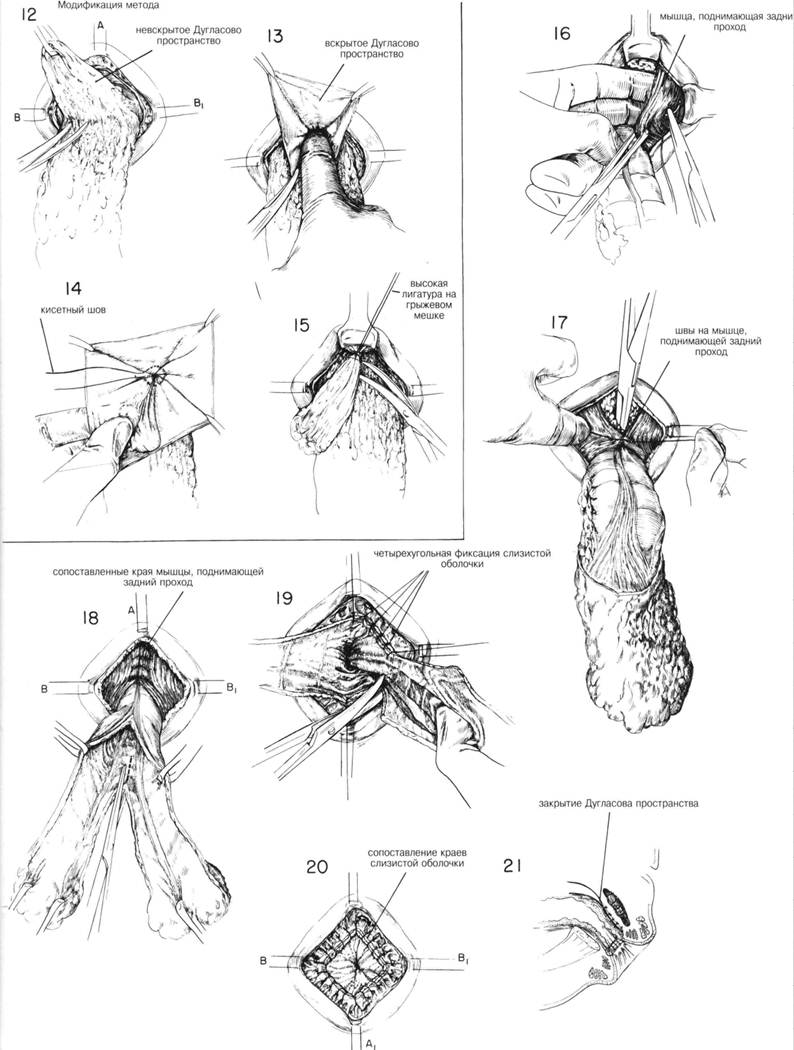
ГЛАВА 193. ВЫПАДЕНИЕ ПРЯМОЙ КИШКИ. ПРОМЕЖНОСТНАЯ ПЛАСТИКА ПОКАЗАНИЯ. У детей полное выпадение прямой кишки редко является показанием к хирургической пластике. Тем не менее у взрослых (особенно в пожилом возрасте) операции эффективны. Чаще всего выпадение прямой кишки прямо или косвенно связано с неврологическими или психиатрическими заболеваниями, сопровождающимися дегенеративным атеросклерозом. Истинное выпадение прямой кишки сопровождается образованием грыжи Дугласова пространства в результате растяжения и несостоятельности мышц сфинктера. Для исправления такого дефекта необходимо удаление грыжи и укрепление тазового дна. Закрытие Дугласова пространства и фиксация прямой кишки выполняется через промежностный, брюшной или комбинированный доступ. ПРЕДОПЕРАЦИОННАЯ ПОДГОТОВКА. Больной госпитализируется за 5-7 дней до операции. Делается бариевая клизма и сигмоскопия. Для очищения и опустошения толстого кишечника необходимы: бесшлаковая диета, слабительные, очистительная клизмы. Выпавшая кишка поддерживается с помощью Т-образного бандажа, который уменьшает отек и способствует излечению поверхностных язв. Незадолго до операции назначается антибиотикотерапия, которая длится 3 или более дня. АНЕСТЕЗИЯ. Общая или спиномозговая анестезия. ПОЛОЖЕНИЕ. Как при камнесечении с широко разведенньми ногами. Стол находится в положении Тредленбурга для уменьшения притока крови. ОПЕРАЦИОННАЯ ПОДГОТОВКА. Выпавшую прямую кишку орошают стерильным физраствором. Кожу промежности очищают обычным способом. Операционное поле высушивают. Катетеризация мочевого пузыря, катетер оставляют. РАЗРЕЗ И ОБНАЖЕНИЕ. Выпадение обнаруживается без труда (рис. 1). Накладывают зажимы Babcock или Allis для установления степени выпадения. Местоположение выпавшей кишки по отношению к Дугла-сову пространству и мышцам сфинктера показано на рис. 2. Пальпация выступающей массы проводится для уверенности в том, что не произошло ущемление тонкого кишечника в грыжевом мешке. Швы хромированного кетгута 000 накладываются по средней линии (рис. ЗА) спереди, сзади и с каждой стороны (рис. 3В и В1) около края заднего прохода. Важно определить местоположение гребешковой линии, т.к. разрез слизистой прямой кишки будет на 3 мм проксимальпее этой отметки. Этот участок слизистой достаточен для образования анастомоза и достаточно короткий для предотвращения послеоперационного выбуха-ния. Применяют острый скальпель или электрический нож (рис. 3). Эта область имеет очень хорошее кровоснабжение, поэтому необходим тщательный гемостаз с помощью электрокоагуляции или путем лигиро-вания каждого сосуда (рис. 4). Наружный разрез должен пройти через всю толщу кишечной стенки, включая как слизистую, так и мышечный слой. Дугласово пространство не трогается. Разрез облегчается, если хирург вводит указательный палец в расщепленное пространство между 2-мя слоями выпавшей кишечной стенки (рис. 5). ГЛАВА 193. ВЫПАДЕНИЕ ПРЯМОЙ КИШКИ, ПРОМЕЖНОСТНАЯ ПЛАСТИКА
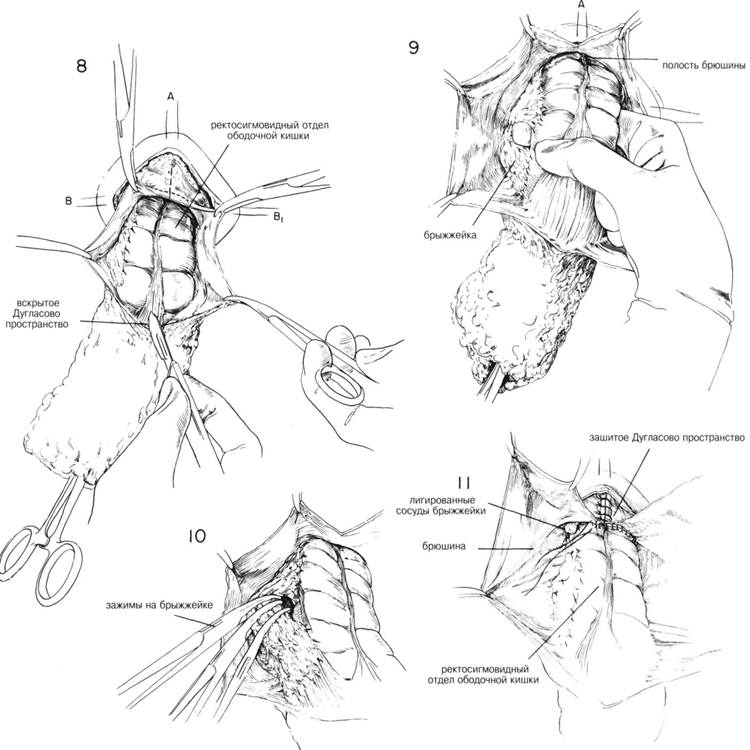
ГЛАВА 194. ВЫПАДЕНИЕ ПРЯМОЙ КИШКИ. ПРОМЕЖНОСТНАЯ ПЛАСТИКА ХОД ОПЕРАЦИИ. После разреза слизистого и мышечного слоев выпавшего сегмента их оттягивают вниз (рис. 6). Осуществляют гемостаз и разделяют спайки между кишечной стенкой и нижележащим сегментом. Эта манжета (слизистая и мышечный слой) легко снимается, в результате образуется участок в 2 раза длиннее первоначального выбу-хания (рис. 7). На этом этапе стенку кишечника не ампутируют, но продолжают тракции вниз установить выпавшее Дугласово пространство. Спайки между тонким кишечником или придатками у женщины разделяют, чтобы как можно больше высвободить Дугласово пространство, и чтобы выделить выбухающий ректосигмоидный участок в рану. После вскрытия брюшины, кишечник лежащий на задней стенке скользящей грыжи, захватывается зажимами, чтобы увидеть какой участок толстого кишечника подлежит ампутации. Разрез брюшины должен быть продолжен латерально в обе стороны. Сосуды, осуществляющие кровоснабжение, окруженные толстым слоем жировой ткани, обычно определяются сзади и на правой стороне кишок (рис. 9). Зажимы и палец хирурга используются для тупого рассечения, пока брыжжейка участка кишечника не будет отделена без повреждения са мой стенки кишки. Наконец, накладывают 3 зажима для осуществления в сочетании с хромированным кетгутовым швом О двойного лигирова-ния. Для отделения кишечника от брыжжейки не нужно усилий, ем не менее, необходимо передвинуть зажимы с каждой стороны, так же как и по средней линии сзади как до появления выпавшего участка кишечника свободно в ране. После лигирования кровеносных сосудов и выведения в рану достаточное количество кишечника, можно закрыть Дугласово пространство несколькими способами. Если эта область довольно большая, а участок выпадения включает сегмент толстой кишки высоко над основанием Дугласова пространства, выполняется Т-образное закрытие брюшины (рис. 11). Брюшина зашивается по средней линии спереди прерывистым или непрерывным кетгутовым швом 00. Брюшина соединяется вокруг кишечной стенки, и непрерывный шов завязывается. Начинаясь в этой точке шов продолжается на правую сторону пока не переходит в область лигированных сосудов брыжжейки (рис. 11). Таким же образом брюшина закрывается с левой стороны. Это — так называемое Т-образное закрытие брюшины. ГЛАВА 194. ВЫПАДЕНИЕ ПРЯМОЙ КИШКИ, ПРОМЕЖНОСТНАЯ ПЛАСТИКА
ГЛАВА 195. ВЫПАДЕНИЕ ПРЯМОЙ КИШКИ. ПРОМЕЖНОСТНАЯ ПЛАСТИКА. ХОД ОПЕРАЦИИ (продолжение). В некоторых случаях, если пролапс не определен точно, Дугласово пространство может быть образовано из передней стенки прямой кишки сходной с грыжевым мешком (рис. 12). В этом случае брюшину тщательно иссекают, края растягивают в стороны с помощью 2—3 зажимов (рис. 13). Вводится палец хирурга чтобы убедиться что Дугласово пространство не спаяно ни с тонким кишечником или с придатком у женщин. Возможно потребуется расширить отверстие и ввести небольшой ретрактор для лучшего обзора. Дугласово пространство должно быть закрыто как можно выше с помощью кисетного шва (хромированный кетгут № 00) (рис. 14). Может понадобиться достаточно времени, чтобы убедиться, что Дугласово пространство закрыто достаточно высоко. Если ушивание Дугласова пространства было сделано недостаточно, целесообразно провести доступ к Дугласову пространству через брюшную полость, как часть одно- или двухступенчатой операции. После ушивания брюшины ампутируют выпавшую ее часть, накладываются дополнительные швы для гемостаза и укрепления Дугласова пространства (рис. 15). Следующим шагом является идентификации мышц, поднимающих задний проход, т.к. укрепление тазового дна способствует предотвращению рецидива. Вводится небольшой расширитель спереди, одновременно хирург вводит указательный и средний пальцы левой руки, чтобы лучше определить мышцы, поднимающие задний проход с левой стороны. Для лучшей идентификации краев мышц, поднимающих анус, на них накладывают зажим Аллиса или Бэбкока, а затем — шов хромированного кетгута (рис. 16). Первый шов накладывают на самую верхнюю точку или на дно предполагаемого места зашивания, в зависимости от того, куда это сделать легче. На рис. 17 показано, что первый шов накладывают на дно, зажим сдавливает кишечную стенку, чтобы обеспечить сопоставление поднимающих мышц. Для дальнейшего плотного соединения мышц по средней линии подкладывают дополнительно 3 или 4 шва (рис. 18). Только после сопоставления краев мьшщ, поднимающих задний проход, приступают к ампутации выпавшего кишечника. Желательно вос становление анатомического положения кишечника. Для этого было принято целесообразным расщепление как передней, так и задней стенок выпавшей толстой кишки вверх почти до места пересечения кишечника. Это должно быть сделано очень аккуратно, так чтобы осталось достаточно кишечника для прикрепления к гребешковой линии, т.к. большой участок кишки удаляют для предотвращения рецидива (рис. 18). После рассечения кишки хирург вводит палец в просвет кишки, чтобы убедиться в том, что поднимающие мышцы соединены должньм образом. Просвет должен спокойно пропускать указательный и средний пальцы хирурга. Если мышцы сопоставлены хорошо, один из швов удаляют. Перед расщеплением стенки кишки до нужного уровня, проверяют длину спереди по средней линии. Кишечная стенка расщепляется кверху до места шва, соединяющего слизистую с гребешковой линией по средней линии (рис. 19). Отделяют квадрант слизистой оболочки и подшивают к гребешковой линии непрерывными или прерывистыми кетгутовыми швами № 00. Слизистая может быть прикреплена к гребешковой линии, если это будет сделано как на рис. 19 и 20. Натягивающие швы на средней линии и с каждой стороны важны при завершении соединения слизистой с гребешковой линией (рис. 20). Место соединения должно иметь приятный розовый цвет. Если слизистая побелела, значит швы завязаны слишком туго. После завершения операции хирург хорошо смазанным пальцем проводит через анастомоз, чтобы убедиться в его состоятельности (рис. 21). ПОСЛЕОПЕРАЦИОННЫЙ УХОД. Продолжается антибиотикотера-пия по меньшей мере еще 3 дня. Кислотно-щелочной объемный баланс достигается внутривеннь1м введением жидкостей, глюкозы, электролитов. Жидкостная диета сменяется бесшлаковой диетой. Больной должен принимать минеральное масло по 1 унции 2 раза в день. В этот период представляет опасность возникновение околопрямокишечного абсцесса, который необходимо будет вскрывать и дренировать. ЛАВА 195. ВЫПАДЕНИЕ ПРЯМОЙ КИШКИ, ПРОМЕЖНОСТНАЯ ПЛАСТИКА
ГЛАВА 196. ИНЪЕКЦИЯ И ИССЕЧЕНИЕ ГЕМОРРОИДАЛЬНЫХ УЗЛОВ Дата добавления: 2014-12-11 | Просмотры: 2102 | Нарушение авторских прав |