|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
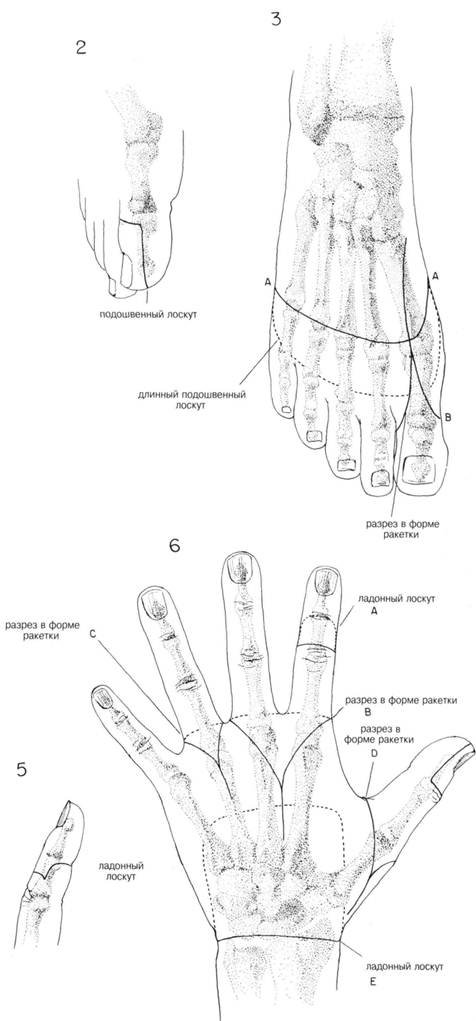
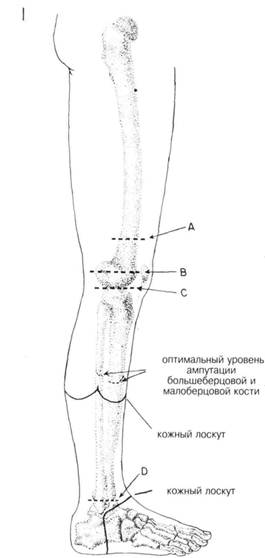
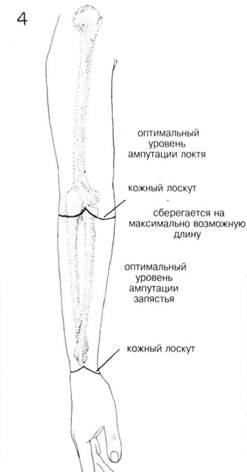
Типы лоску товКак правило желательно на конце культи верхней конечности оставлять рубец, тогда как протез закрепляется на латеральных поверхностях культи. Такой рубец на культе нижней конечности должен располагаться спереди или сзади. При малых ампутациях пальцев или стопы выкраиваются длинные ладонные или подошвенные лоскуты чтобы прикрыть культю толстой защитной подушкой из мягких тканей (рис. 2 и 5). При ампутации пальцев стопы предпочтительны разрезы в форме ракетки, т.к. их можно расширить вверх чтобы выделить плюсневые кости (рис. 3). Такие разрезы используются также при ампутации пальцев, если необходимо сохранить длину. Особенно это касается повреждений большого пальца (разрезы В, С, Д, рис. 6). При разрезах в виде ракетки с удалением головки пястной или плюсневой кости придает конечности эстетичный вид, но при этом значительно укорачивает руку или ногу. ХОД ОПЕРАЦИИ. Для укрытия кости после ампутации необходима достаточная масса мягких тканей, но не чрезмерная, т.к. это может помешать прикреплению протеза. Артерии и вены перевязываются отдельно друг от друга. Нервы выделяются и пересекаются как можно выше. На 0,5 см от места пересечения больших нервов накладывают 2 зажима Кохера. Затем нерв пересекается на расстоянии от дистального зажима, нерв дважды лигируется шелком 00 дистальнее зажимов. Это предотвращает образование симптоматических невром. Резекцию кости производят на довольно высоком уровне, достаточном для сопоставления мягких тканей и образования массивного укрытия культи. Острые края кости стачиваются. ЗАКРЫТИЕ. Перевязка кровоточащих сосудов Фасция, в отличие от глубоких мышц, сопоставляются друг с другом неплотно прерывистыми шелковыми швами. При нагноении или значительном отделяемом — проточное дренирование. Если была проведена гильотинная ампутация или инфекционный процесс прогрессирует, рану оставляют открытой с наложением вторичных швов позже, или — повторная ампутация на более высоком уровне, который позволит наложить первичные швы. ПОСЛЕОПЕРАЦИОННЫЙ УХОД — см. гл. 202. ГЛАВА 200. ПРИНЦИПЫ АМПУТАЦИИ
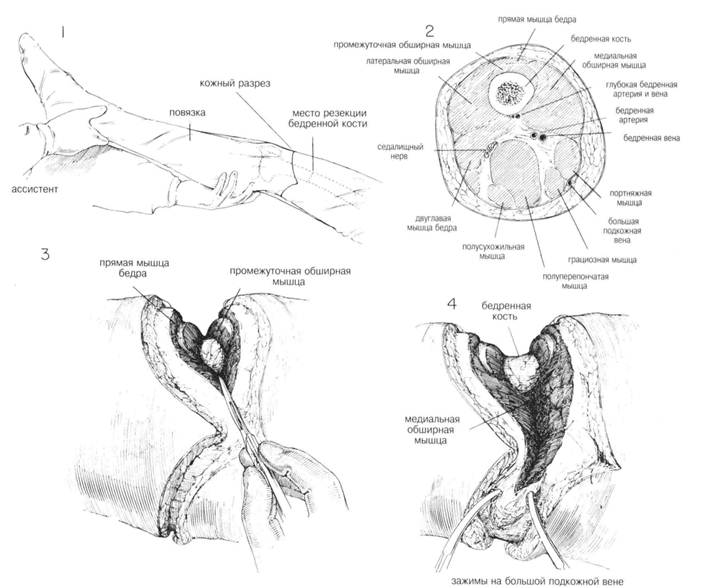
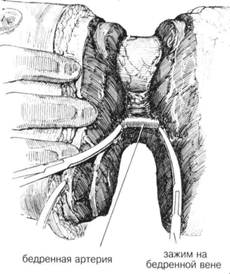
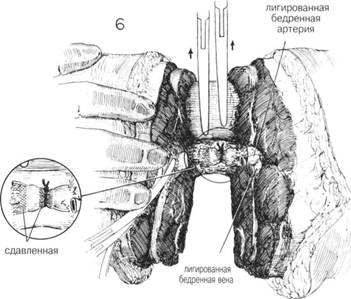
ГЛАВА 201. НАДМЫЩЕЛКОВАЯ АМПУТАЦИЯ ПОКАЗАНИЯ к надмыщелковой ампутации: травма, нарушение кровоснабжения, опухоль, инфекции, опасные для жизни и т. д. Ампутация — крайнее средство, если консервативное лечение не дало эффекта. Ампутация бедра уже была детально описана. Она обычно делается при невозможности восстановления артериального кровоснабжения, что подтверждается проксимальной и дистальной артериографией. ПРЕДОПЕРАЦИОННАЯ ПОДГОТОВКА зависит от показаний к ампутации. Иногда симпатэктомия. Необходимо точно определить локализацию закупорки артерии; как основной метод — артериография. Если установлена локальная обструкция, то наложение обходных астомозов, например аортобедренного или бедренноподколенного, может предотвратить ампутацию. При наличии инфекции необходимы активные терапевтические мероприятия. После установления бактериальной культуры и определения чувствительности назначается соответствующая антибиотикотерапия. Если инфекция локализуется на коже предполагаемого места ампутации, ампутация откладывается до полной ликвидации инфекционного процесса. При распространяющейся инфекции производится гильотинная или открытая ампутация выше уровня инфицирования с дальнейшей ампутацией на выбранном более высоком уровне. Ночью перед операцией тщательно бреют участок бедра от паховой области до колена, кроме того это место моют зеленым мылом или мьшом с гексахлоропреном. АНЕСТЕЗИЯ. Наиболее часто — низкая спиномозговая анестезия; так же, при отсутствии противопоказаний, возможен ингаляционный наркоз. ПОЛОЖЕНИЕ. Верхняя часть бедра располагается так, чтобы была возможность его полного отведения; область икры или голеностопа приподнята несколькими стерильными полотенцами. ОПЕРАЦИОННАЯ ПОДГОТОВКА. Нога в состоянии полного отведения, участок бедра от колена до паховой области обработан соответствующими антисептиками. Стопа и часть ноги до колена покрыты стерильной пеленкой (салфеткой) (рис. 1). Если существует опасность распространяющейся инфекции, ассистент держит ногу приподнятой — стимуляция венозного дренажа. РАЗРЕЗ И ОБНАЖЕНИЕ. Выделение лоскута варьирует. При прогрессирующей инфекции нижней части ноги — гильотинная ампутация с круговым разрезом. Для определения достаточной длины культи выделяются (намечаются) передний и задний лоскуты. Обычно выделяют одинаковые задний и передний лоскутными более часто —длина переднего лоскута— 1,5 диаметра бедра в месте разделения бедренной кости. Положение хирурга — с внутренней стороны бедра. Разрез выполняется послойно: кожа, подкожная клетчатка и до фасции, покрывающей нижележащие мышцы. Все кровоточащие сосуды пережимаются и перевязываются. ХОД ОПЕРАЦИИ. Необходимо хорошо знать локализацию основных нервов и сосудов (рис. 2). В первую очередь необходимо перевязать большую подкожную вену, располагающуюся на медиальной или задне-медиальной поверхности бедра (рис. 2 и 4). Мышцы должны быть отделены несколько выше уровня кожи и мышечной оболочки таким образом, чтобы лоскуты состояли из кожи и фасции (рис. 3). В первую очередь отделяют мышцы на передней и боковой поверхностях бедра, перевязывая кровоточащие сосуды. Срединный разрез мышечного слоя делается очень аккуратно, пока не будут выделены бедренные сосуды на заднемедиальной поверхности бедра (рис. 5). Если не был наложен жгут, хирург должен определить основной сосуд паль-паторно или по его видимой пульсации. Если жгут был наложен, разрез производится до выделения бедренной вены, которую берут на зажимы. Артерия и вена перевязываются отдельно (рис. 6). При необходимости можно наложить дополнительный шов дистальнее основной лигатуры на бедренной артерии. Седалищный нерв располагается кзади от бедренных сосудов и выделяется из окружающих тканей с помощью изогнутого зажима, наложенного книзу от нерва или общих большеберцовых и малоберцовых ветвей (в случае высокой бифуркации седалищного нерва). Чтобы уменьшить риск образования ампутационной невромы, нерв оттягивают как можно ниже и накладывают прямой зажим Охнера. Второй раздавливающий зажим накладывают на 5 мм дистальнее и немедленно пересекают под ним нерв. Проксимальный зажим удаляется, а область сдавления лиги-руется шелковым швом. Такой шов применяется для избежания разреза эпиневрия и, соответственно, образования невромы. Кетгут не накладывают из-за его раннего рассасывания, что может вызвать «разваливаиие» эпиневрия и образование невромы. Затем удаляют дистальньш зажим. Нерв располагают в мышечных слоях. Он должен находится свободно по отношению к окружающим структурам. После отведения седалищного нерва вверх, продолжают дальнейшее отделение тканей от задней поверхности бедренной кости. Глубокая артерия бедра и вена должны быть выделены в задней группе мышц и лигированы (рис. 2). ГЛАВА 201. НАДМЫЩЕЛКОВАЯ АМПУТАЦИЯ
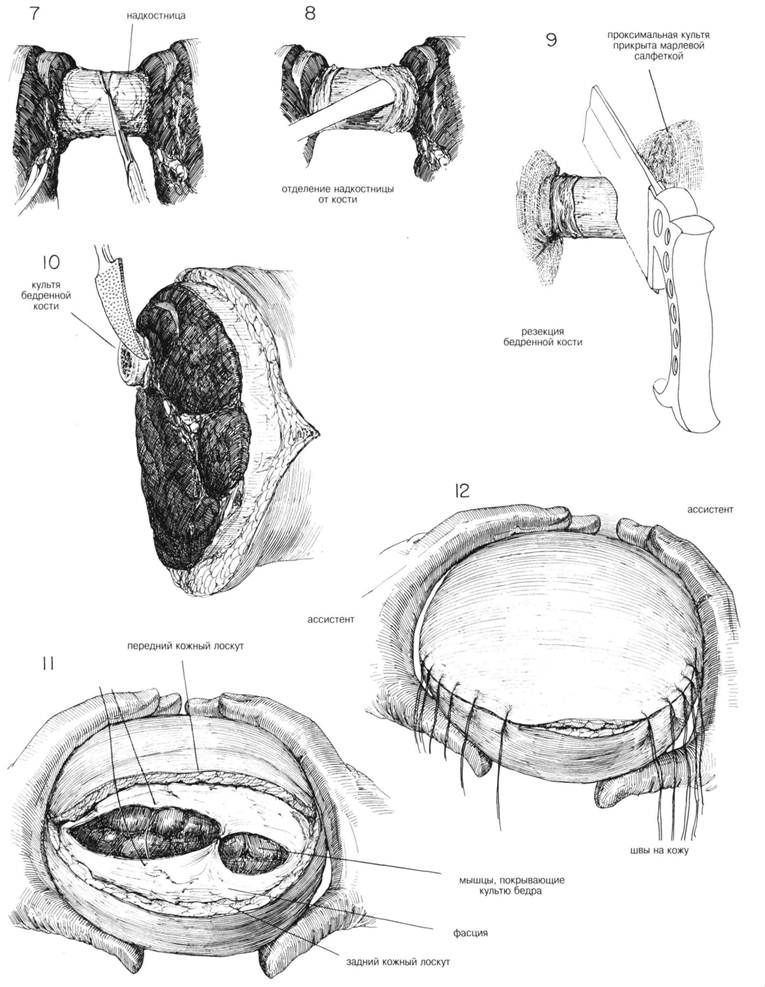
ГЛАВА 202. НАДМЫЩЕЛКОВАЯ АМПУТАЦИЯ ХОД ОПЕРАЦИИ (продолжение): удаляют марлевые тампоны, все кровоточащие сосуды пережимаются. Проксимальные сосуды перевязываются, а на дистальных остаются зажимы. Проводится круговой разрез через надкостницу бедренной кости, надкостница отделяется книзу элеватором только на несколько сантиметров (Рис. 8). В это время мышца верхнего лоскута оттягивается кверху стерильным полотенцем, или на поверхность мышц накладывается жгут. Производят ретракцию мышцы во время распила кости в нужном месте (Рис. 9). Ампутированную часть конечности удаляют из операционного поля. Острые края ампутированной кости стачиваются рашпилем (Рис. 10). Если был наложен жгут, его удаляют, все кровоточащие сосуды пережимаются и перевязываются. Поверхность мышцы тщательно обрабатывается теплым изотоническим раствором до достижения хорошего гемос-таза и пока хирург не убедится, что удалены все костные фрагменты. Для полного обзора операционного поля ассистент сдавливает остаток конечности, или для этого применяют стерильные полотенца, наложенные на проксимальный участок бедра. ЗАКРЫТИЕ. Сливание прерывистыми швами глубокой, мышечной фасции переднего и заднего лоскутов (Рис. 11). Сшивание поверхностной мышечной фасции прерывистыми шелковыми швами (Рис. 11). При достаточном гемостазе дренирование проводится только в случае возникновения инфекции Резиновый выпускник ставится к основанию лоскутов, мышцы над ним сшиваются. При гильотинной ампутации рана остается открытой и закрывается в более поздний период, или производится повторная ампутация на более высоком уровне. Подкожные ткани сшиваются прерывистыми шелковыми швами. Ассистент соединяет кожные лоскуты, хирург накладывает подкожные и кожные швы (Рис. 11 и 12). Если нет инфекции, кожа сшивается прерывистыми шелковыми швами. ПОСЛЕОПЕРАЦИОННЫЙ УХОД. На культю накладывают тугую, но не давящую ватномарлевую повязку, которую меняют каждые 24 часа, пока не спадет отечность. Сразу после операции регулируют уровень инсулина в крови (при диабете), культю приподнимают на нескольких подушках для снижения отека. Через 24— 48 часов культю можно расположить на плоской поверхности, т. к. дальнейшее приподнятое положение ее может привести к сгибательной контрактуре. Для предотвра щения контрактур во время операции можно использовать шины, но их снимают в раннем послеоперационном периоде, т. к. на 4-й — 5-й дни начинают гимнастику. Гильотинная ампутация требует особого послеоперационного ухода. После операции на проксимальный участок кожи накладывают перефе-рическое вытяжение для предотвращения сокращения краев кожи. Если после этого невозможно стянуть кожные края необходима кожная трансплантация. Чем раньше начнется реабилитационный период, тем короче период постампутационной депрессии. Необходимо использование временного протеза как только снимают швы или в течение 2—3 недель в случае ампутации на уровне колена. Немедленное использование протеза имеет массу преимуществ, таких как ускорение заживления и уменьшение постоперационных болей, предотвращение контрактур, уменьшение чисто психологических проблем, возвращение пациента домой или к работе гораздо раньше. Некоторые хирурги предпочитают немедленное наклеивание жесткой пластырной повязки поверх стерильных бинтов при ампутации ниже колена, до того как пациент покинет операционную. Через несколько дней после операции одевается протез. После снятия швов и заживления раны, одевается новый протез.После 10-дневного ношения второго протеза, одевается постоянный протез. Больной постоянно консультируется психотерапевтом в сочетании с упражнениями, направленными на укрепления разгибателей бедра и растяжение сгибателей и отводящих мышц бедра. Если после операции не было немедленной примерки протеза, необходимо выполнять соответствующие упражнения, назначенные врачом. На культю и выше накладывают эластический бинт, который меняют каждые 4 часа. Смена повязки производится каждый день. Культю нижней конечности не следует держать в приподнятом состоянии, чтобы избежать развития контрактур, а положение пронации на плоской поверхности может привести к бедренной или коленной контрактурам. Больной должен ходить на костылях или, опираясь на кресло на колесах. Хождение на протезах требует меньшей энергии больного, чем на костылях. При разных типах и размерах ампутации используются различные программы реабилитации, составленные хирургом, психотерапевтом и протезистом вместе. ГЛАВА 202. НАДМЫЩЕЛКОВАЯ АМПУТАЦИЯ
ГЛАВА 203. РАЗРЕЗ И ДРЕНИРОВАНИЕ АБСЦЕССА НА РУКЕ
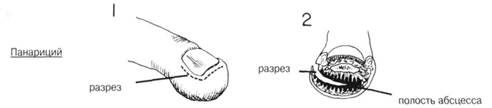
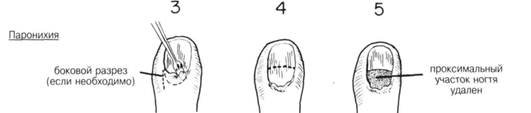
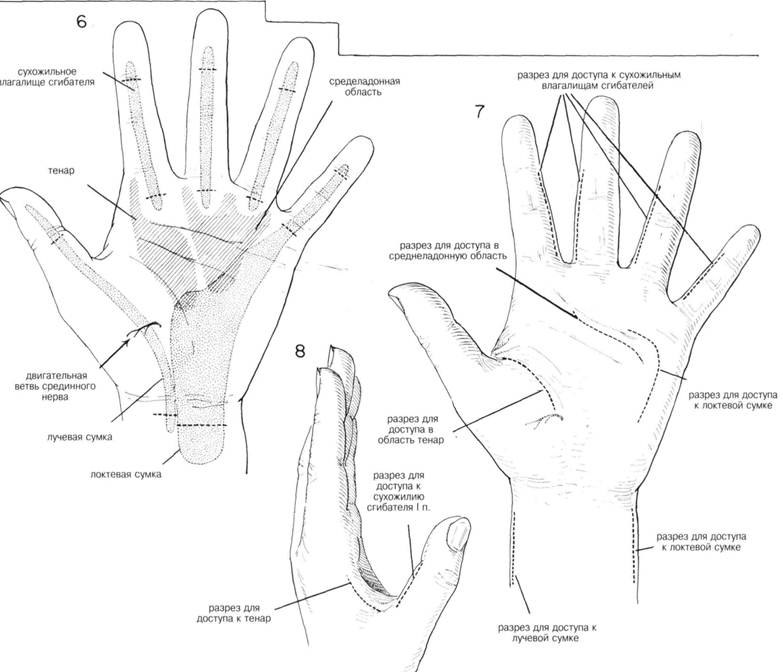
ПРЕДОПЕРАЦИОННАЯ ПОДГОТОВКА. При недостаточной локализации инфекции применяют: иммобилизацию, покой, приподнятое положение конечности в сочетании с антибиотикотерапией. Разрез и дренирование производят только при постановке диагноза «абсцесс». Загрязненные поверхности рук тщательно моют теплой мьшьной водой, если поверхность рук соприкасалась с жиром, ее протирают эфиром или другим растворителем. Если больной страдает диабетом, успех лечения нагноения может зависеть от адекватного лечения основного заболевания. АНЕСТЕЗИЯ. Проводниковая анестезия (блокада подмышечного или плечевого нервных сплетений). Блок пальцевых нервов или местное обезболивание локтевого, радиального или срединного нервов дает хороший результат при незначительных разрезах на пальцах только при отсутствии лимфангита. Блокада у основания пальцев может вызвать серьезное расстройство кровообращения в результате повышения давления в сухожильном влагалище. Не следует применять адреналин в сочетании с местным анестетиком, т.к. это в дальнейшем может привести к гангрене пальца. Общая анестезия применяется при локализации нагноения на участке между проксимальной и средней фалангами, или если хирургическое вмешательство необходимо, но есть целлюлит. Она также применяется в случае более распространенной и запущенной инфекции. ПОЛОЖЕНИЕ. Больной лежит на спине, рука на специальном столе. ПРЕДОПЕРАЦИОННАЯ ПОДГОТОВКА. Обычная обработка кожи. Даже при минимальном хирургическом вмешательстве, необходимо чтобы в операционном поле не было крови. Для этого конечность приподнимают без использования эластического бинта. А. Панариций ХОД ОПЕРАЦИИ. Если гнойник ограничен подушечкой пальца, необходимо срочное дренирование, чтобы снизить напряжение, угрожающее нарушением кровоснабжения и в дальнейшем потерей конечного сегмента кости. Неглубокие абсцессы могут быть дренированы через небольшие разрезы прямо над областью гнойника. При глубоком расположении абсцесса разрез идет сбоку от ногтя, вдоль свободного края ногтя, достаточно глубоко проникает внутрь подушечки пальца перед концевой фалангой, пока не будут вскрыты все карманы и полость абсцесса не будет полностью дренирована (Рис. 1 и 2). Следует соблюдать осторожность, чтобы не повредить влагалище сухожилия. Разрезы с двух сторон не применяют. ХОД ОПЕРАЦИИ. Лечение зависит от стадии развития инфекции. При острой двусторонней паронихии отделяют надногтевую пластинку от ногтя в месте нагноения (Рис. 3). Если инфекция распространяется или образуется подногтевой абсцесс — удаление проксимального участка ногтя (Рис. 4 и 5). При необходимости делается латеральный разрез кожи ниже угла ногтя, стараясь не повредить ногтевое ложе (Рис. 3). Разрушение ногтевого ложа может привести к образованию рубца и деформации. При хронической паронихии применяется то же самое лечение плюс удаление инфицированных грануляций. Грибковое поражение ногтя может вызвать рецидив паронихии. С. Нагноение сухожильных влагалищ и ладонных областей ХОД ОПЕРАЦИИ. При локализации инфекции проксимальнее концевых фаланг пальцев, она может распространиться в сухожильные влагалища. Сухожильные влагалища сгибателей II, Ш и IY пальцев занимают поперечник пальца и располагаются проксимальнее основания. Сухожильное влагалище длинного сгибателя I пальца продолжается на запястье в виде лучевой синовиальной сумки, а сухожильное влагалище сгибателя V пальца соединяется с локтевой синовиальной сумкой (Рис. 6). Если ранняя иммобилизация, приподнятое положение конечности и антибиотикотерапия не принесла результата, тогда необходимо хирургическое дренирование. Если есть открытая рана, необходимо направить раневое отделяемое в лабораторию на предмет выявления культуры и ее чувствительности. При наличии внешней инфекции дренирование выполняется через поперечные разрезы, как показано пунктиром на Рис. 6, проксимально и дистально выделяя сухожильные влагалища. Дисталь-ньш разрез проходит выше межфаланговой складки. Проксимальный разрез производят ниже пястно-фаланговой складки. Это касается II-V пальцев. Проксимальный разрез на большом пальце делается ближе к запястью у основания лучевой сумки. Для дренирования гнойника, распространившегося по сухожильному влагалищу V пальца на ладонь делается такой же разрез. В сухожильное влагалище можно вставить небольшой катетер для орошения физраствором или соответствующим раствором антибиотика. В запущенных случаях применяют классические среднелатеральные разрезы, как показано на Рис. 7 и 8. Абсцессы межпальцевых пространств дренируются через разрезы, сделанные прямо над местом локализации абсцесса, избегая распространения инфекции в сухожильные влагалища. Разрезы должны быть дугообразными, распространяясь на ладонь, стараясь не пересечь двигательную ветвь срединного нерва (Рис. 6 и 7). При двойных абсцессах с гнойными карманами на тьшьной и ладонной сторонах руки, соединенньми между собой узким перешейком, производят как поперечные разрезы на ладони, так и продольные на тьшьной поверхности. ПОСЛЕОПЕРАЦИОННЫЙ УХОД. В случае неосложненного панариция или паронихии — сухие повязки, ранняя двигательная активность, обычно на следующий день. При нагноении в сухожильных влагалищах — недельный курс антибиотиков. Постепенное увеличение двигательной активности. Приподнятое положение конечности до полного спадения опухоли. Постоянный врачебный контроль. ГЛАВА 203. РАЗРЕЗ И ДРЕНИРОВАНИЕ АБСЦЕССА НА РУКЕ
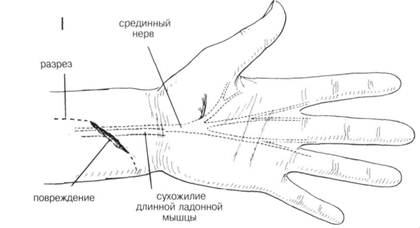
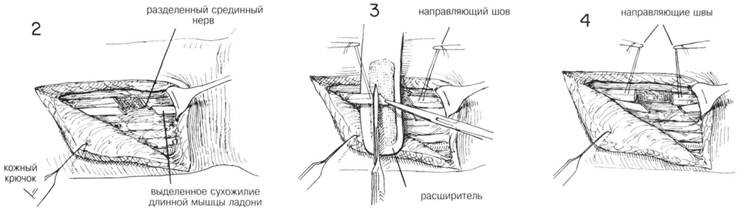
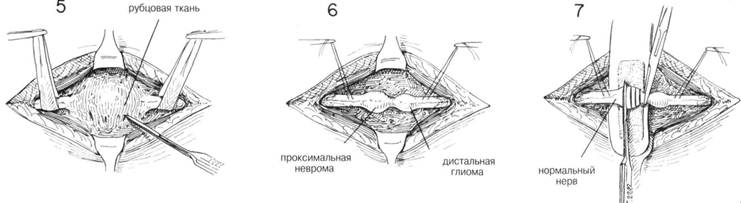
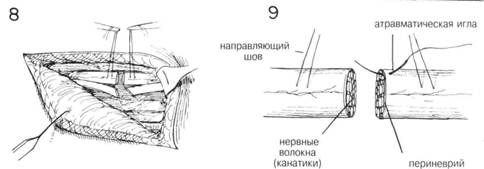
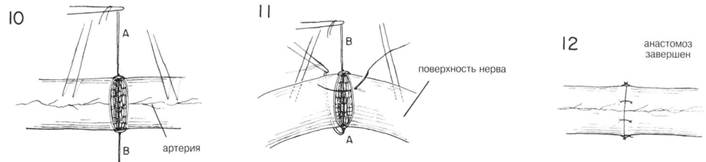
ГЛАВА 204. ШОВ НЕРВА ПОКАЗАНИЯ. После травматического разрыва нерва необходима первичная или поздняя (вторичная) обработка. Первичная обработка не проводится, если имеются другие обширные повреждения, не позволяющие осуществить дополнительное хирургическое вмешательство, или сильное загрязнение (инфицирование) раны. Для сшивания слишком мелких нервов используют микроскоп и другие технические новшества. Если невозможно осуществить первичную хирургическую обработку, концы нерва выделяют и свободно сопоставляют для предотвращения сокращения и нарушения функций. Это облегчает проведение вторичное обработки. ОБЕЗБОЛИВАНИЕ. Общая или проводниковая анестезия в зависимости от длительности и места операции. ПРЕДОПЕРАЦИОННАЯ ПОДГОТОВКА. Рану обкладывают стерильными салфетками, кожу вокруг бреют и тщательно подготавливают. Затем рану открывают и обильно орошают теплым физраствором. Обкладывают простынями и на плечо накладывают жгут. Сначала конечность поднимают, затем накладывают эластичный бинт от кончиков пальцев выше. В норме у взрослого давление поднимается до 250 мм рт. ст. После этого эластический бинт снимают. Жгут может оставаться на руке 1—1,5 ч. Затем его снимают на 15 мин, а затем можно наложить опять на следующие 1—1,5 ч. РАЗРЕЗ И ОБНАЖЕНИЕ. Для более полной хирургической обработки и обследования сегментов нерва, границы разреза необходимо увеличить на всю глубину раны. Хирург не должен бояться делать это, надо только следить, чтобы линии разреза не пересекали линии сгибателя (Рис. 1). Кожные лоскуты оттягиваются в стороны и выделяются участки нерва выше и ниже места разрыва. Разрез производят вдоль оси нерва осторожно, чтобы не повредить мелкие нервные веточки и прилегающие структуры (Рис. 2). Для иссечения рубца или невромы разрез делается произвольно в одну сторону и параллельно нерву. Рассечение проводится через мышечный слой вдоль той же оси. Перед выделением поврежденного участка нерва, его здоровые участки обнажают на расстоянии 1—2 см выше и ниже дефекта. При необходимости нервные стволы отводят с помощью марлевых петель (Рис. 5), смоченных физиологическим раствором. ХОД ОПЕРАЦИИ. После вьвделения концов нерва с помощью атрав-матической иглы накладывают направляющие швы на эпиневрий про-ксмимального идистального концов для выравнивания участков нерва (Рис. 3). С помощью небольшого расширителя, покрытого влажной марлевой салфеткой, нерв поддерживают перед тем, как отсечь поврежденные участки (Рис. 3). Высвобождают концы нерва и острым скаль пелем отсекают поврежденные участки перпендикулярно оси нерва, пока не будут видны нормальные нервные волокна (Рис. 3 и 4). Неврома или сочетание проксимальной невромы и дистальной глиомы иссекается точно так же (Рис. 5, 6 и 7). В данном случае полезно сделать серию надрезов, оставив небольшую перемычку из ткани, которая облегчит дальнейшее манипуляции с нервом (Рис. 7). Во время этой процедуры может быть удалено нервное волокно от 1 см и больше. В послеоперационный период необходимо достигнуть достаточной релаксации чтобы предотвратить натяжения анастомоза. Дополнительное удлиннение может быть достигнуто с помощью аккуратной мобилизации нервных стволов на расстоянии нескольких сантиметров от места разреза. Для достижения большей релаксации прокси-мальный участок нерва укорачивают при помощи трансплантации (пример с локтевьм нервом). Нервный трансплантат применяется там, где концы нерва нельзя соединить без натяжения. Затем сопоставляют концы нерва, аккуратно скрепляют нервные волокна для обеспечения нормальной функции проводящих путей (Рис. 9). Успех операции во многом зависит именно от этого момента. Когда концы нерва достаточно выпрямлены, поперек дефекта накладывается шов на эпиневрий на расстоянии 1—2 мм от каждого конца (Рис. 10). Второй шов накладывается и завязывается под углом 120° к первому на противоположной стороне. Теперь эти 2 шва используются для вращения (поворота) нерва, пока края эпиневрия будут совмещаться с помощью прерывистых швов, выложенных вокруг линии анастомоза (Рис. 12). Более аккуратно захватывать только эпиневрий. Швов должно быть достаточно для неподвижного сопоставления концов нерва. Жгут снимают, кровоточащие сосуды лигируются. Рана должна быть полностью сухой. Затем ее орошают теплым физ. раствором для удаления сгустков крови и органических веществ. Удаляют направляющие швы. ЗАКРЫТИЕ. Рана зашивается послойно прерывистыми швами, покрывается марлевой салфеткой, слоем ваты, накладывается эластический бинт. Иммобилизация в состоянии легкого сгибания достигается ланге-той. ПОСЛЕОПЕРАЦИОННЫЙ УХОД. В этом периоде опасность возникновения ишемии или гематомы. Через 4 недели шину можно несколько ослабить и оставить так еще на 3—4 недели. Тем не менее если наступает двигательньш паралич и сопутствующая деформация, например, кисти (после восстановления п. radialis), все это можно устранить правильным наложением шины до полного восстановления двигательной активности. Шина не должна оставаться надолго, чтобы не произошла тугоподвижность сустава (сочленения). Для поддержания мышечного тонуса и предотвращения анкилоза сустава — физиотерапия. Для исключения атрофии — электростимуляция денервированной мышцы. ГЛАВА 204. ШОВ НЕРВА
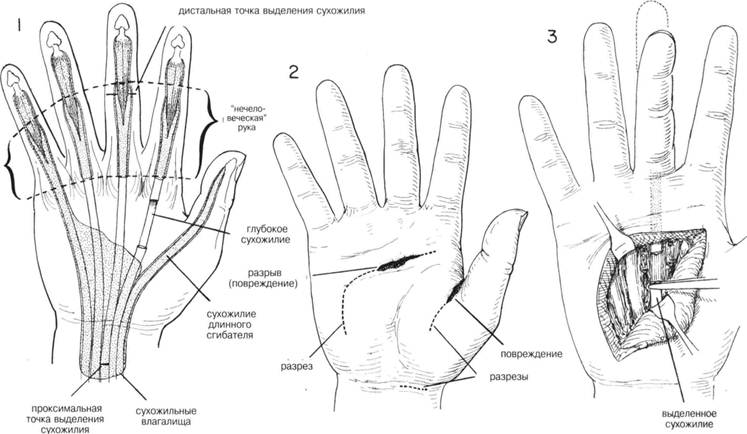
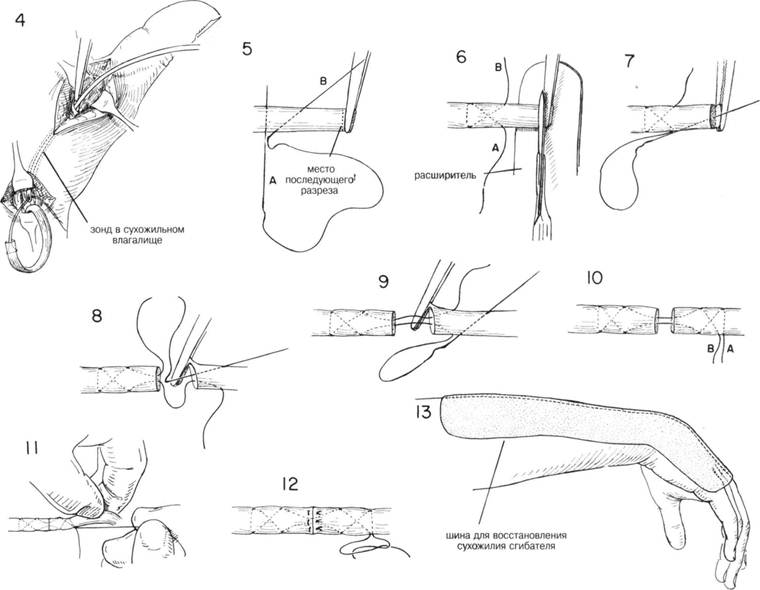
ГЛАВА 205. ШОВ СУХОЖИЛИЯ ПОКАЗАНИЯ. После перенесенной травмы проводится первичная обработка сухожилий, кроме случаев, сопровождающихся значительным загрязнением и массивным разможжением тканей. До сих пор продолжается спор, как вести больных с разрывом сухожилий в области «не человеческого места», т.е. участка от основания большого пальца кисти до пястно-фалангового сочленения. Восстановление сухожилия-сгибателя в этих областях особенно успешно идет у детей до 8 лет. Положительного результата у взрослых достичь тяжело, поэтому первичная обработка сухожилия на этом участке должна проводится хирургом, специализирующимся на операциях на сухожилиях. Обработка сухожилия должна быть произведена не позже 6 часов после травмы. При отсутствии инфицирования, достаточной местной обработке и правильном общем ведении больного в редких случаях этот срок может быть увеличен до 24 часов. Необходимо помнить, что хирургия сухожилий требует аккуратного и тонкого обращения с тканями, поэтому операции такого рода производятся хирургами-специалистами в этой области. В этом случае плохая обработка хуже, чем никакая, так же как и чрезмерное хирургическое вмешательство может привести к неудачному исходу. Сшивание сухожилия не производится при инфици-рование раны. АНЕСТЕЗИЯ. Общая или проводниковая. ПРЕДОПЕРАЦИОННАЯ ПОДГОТОВКА. Участок разрыва прикрывают стерильной марлевой салфеткой для предотвращения дальнейшего загрязнения, кожу вокруг раны бреют и тщательно промывают водой с мылом. Жир и другое плохорастворимые вещества удаляются специальными растворами, таким образом кожа подготовлена. Рану открывают и обильно орошают теплым физраствором, затем обкладывают стерильными простынями, на плечо накладывают жгут. Сначала конечность поднимают выше уровня сердца для обеспечения венозного оттока, затем накладывают эластичный бинт от кончиков пальцев вверх. В норме у взрослого давления поднимается до 250 мм рт. ст. После этого эластический бинт снимают. Жгут может оставаться на руке втечение 1—1,5 ч. Затем его снимают минут на 15, чтобы потом наложить опять на 1 час. и т.д. РАЗРЕЗ И ОБНАЖЕНИЕ. Делается для расширения границ раны (Рис. 2). Тем не менее следить, чтобы эти разрезы соответствовали анатомическому строению, соответствовали кожным складкам, образующимся при сжатии ладони и не пересекали кожные складки запястья. Неправильно сделанный разрез может привести к значительной деформации. ХОД ОПЕРАЦИИ. Проводят хирургическую обработку и санацию раны. Часто возникает необходимость расширить края раны (Рис. 2). Выделяют прилегающие сосуды и нервы и оттягивают их в сторону. По возмож ности края сухожилия захватываются пинцетом (Рис. 3). При разрьше сухожилия сгибателя большого пальца, проксимальный конец разорванного сухожилия можно оттянуть к запястью. Затем его выделяют через небольшой поперечный разрез на запястье и возвращают на место при помощи металлического зонда (Рис. 4). Разрез на запястье зашивают. При повреждении сухожилий сгибателей в области ладони их дисталь-ные концы видны в ране при сгибании пальцев. Проксимальные их концы можно вывести в рану сдавливая, брюшко соответствующей мышцы на предплечье. Исключается поиск «ушедшего» конца сухожилия вслепую. Почти всегда делается дополнительный разрез по ходу сухожилия. На концы сухожилия накладываются маленькие, прямые кровоостанавливающие зажимы как можно ближе к месту разрыва. Для восстановления целостности сухожилия накладывают единичный невсасывающийся шов при помощи 2-х прямых игл. Первая игла проходит на 1,5 см от места разрыва (Рис. 5А). Длина шва должна быть одинаковой, вторая игла обязательно должна проходить на 1/3 расстояния до места разрыва (В). Во избежание разрыва шва вторая игла должна проходить сквозь сухожилия еще до полного выведения первой иглы. Поврежденный участок сухожилия частично надрезается (Рис. 7), и первая игла продевается точно через место разреза. Затем накладывается второй шов. Делают надрез на противоположном конце сухожилия (Рис. 8), иглы проходят через него; шов завершается, как показано на рисунках 9 и 10. Концы шва натягивают одновременно аккуратно отодвигая сухожилие дистальнее места выхода шва (Рис. 11). Затем шов завязывают. Для того, чтобы место анастомоза было ровным и гладким, на него накладывают несколько матрасных швов. После наложения анастомоза жгут удаляют. Осуществляется гемостаз. Перед заключительным этапом операционное поле должно быть сухим. ЗАКРЫТИЕ. Сопоставляют глубокие мягкие ткани; подкожные швы и швы на кожу накладывают обычным способом. На рану накладывается марлевая салфетка, а сверху укутывается большим количеством ваты. Эластичный бинт накладывается на руку без его растяжения, чтобы не вызвать боль от сдавления. Для иммобилизации после сшивания сухожилия сгибателя с тыльной стороны накладывается лангета (Рис. 13). Запястье закрепляется в состоянии легкого сгибания. ПОСЛЕОПЕРАЦИОННЫЙ УХОД. Конечность приподнята до уровня плеча или выше. Частые упражнения для плеча и локтя. Если пациент жалуется на боли или периодические ощущения пульсации, необходимо обследовать рану. Полная иммобилизация — 4 нед. Затем шина удаляется и больной начинает понемногу двигать рукой. Через неделю движение становится более активным, упражнения усложняются и продолжаются еще 3 нед. ГЛАВА 205. ШОВ СУХОЖИЛИЯ
ГЛАВА 206. ПЕРЕСАДКА КОЖИ ПОКАЗАНИЯ. Кожные дефекты могут быть заменены полнослойными кожными трансплантатами. Виды трансплантатов: а) свободный расщепленный лоскут, б) послойный кожный трансплантат, в) лоскут на ножке. Трансплантация свободным лоскутом применяется когда участок кожи реципиента в состоянии поддержать жизнедеятельность трансплантата 48 часов до образования новой сосудистой сети. Они также целесообразны на участках тела, не подвергающихся нагрузкам эти участки тела не должны в будущем подвергаться операционным вмешательствам. Этот вид трансплантации не является оптимальным и не дает хорошего косметического эффекта. Трансплантаты толщиной от 20 до 30 микрон (Рис. 1) чаще всего применяются для закрытия грануляций, особенно образующихся после ожогов. Происходит быстрая реэпитэлизация донорского участка, что позволяет брать кожу с того же самого места. Тонкие трансплантаты не следует применять как постоянные, если они вызовут значительную косметическую деформацию или приведут к снижению функции участка тела. Промежуточные (30—45 микрон) и толстые (56—66 микрон) трансплантаты широко применяются, если реципиент в состоянии обеспечивать достаточную их жизнедеятельность. Они лучше препятствуют образованию контрактур и больше похожи на настоящую кожу, чем тонкие трансплантаты. Послойная кожная трансплантация дает наилучший эффект обычной нормальной кожи и применяется на определенных участках лица и ладонной поверхности рук и пальцев. На многих участках тела человека, особенно наиболее подвижньк, таких как подмышечная впадина, локоть и колено, тонкие трансплантаты могут ограничивать их функцию, вызывать контрактуры, трещины, язвы. Для пересадки кожи на ягодице или латеральной поверхности бедра применяется свободный расщепленный лоскут. Хирург вынужден использовать донорскую кожу в соответствии с особенностями кожи реципиента. Кожа, взятая с участка ниже сосков линии молочной железы или с гиперемированного участка чаще при пересадке на лицо или шею, приобретает желтовато-коричневый оттенок. ПОэтому при кожных дефектах лица подбирают донорскую кожу с шеи или волосистой части головы. Кожа с волосяным покровом не пересаживается на участки без волосяного покрова, например на лоб. ПРЕДОПЕРАЦИОННАЯ ПОДГОТОВКА. В случае ожога, если не сделано первичное иссечение, твердые яркие грануляции являются от-личньм участком для пересадки кожи. Применение химиотерапевтических средств, влажных и сухих повязок и частая смена повязок поможет снизить бактериальную активность. Хирургическая обработка раны производится при каждой смене повязок. Гипопротеинемия и анемия при тяжелых ожогах у больного, страдающего хроническими заболеваниями, значительно осложняют трансплантацию, поэтому они должны быть устранены. Необходимо восстановить объем крови. В случае необходимости — паретеральное питание. Ежедневное взвешивание пациента, анализ кривой веса. АНЕСТЕЗИЯ. Местная анестезия для небольших трансплантациях и иссечении ран. При выполнении обширной трансплантации — общий наркоз. ПОЛОЖЕНИЕ определяется полем деятельности хирурга. Больной лежит на животе, пока трансплантат берется со стены. Затем накладывается повязка на донорский участок, пациента переворачивают и производят трансплантацию на необходимое место. Если донорский участок кожи и участок, на который надо пересадить кожу находятся на одной стороне, положение больного наиболее удобно. ХОД ОПЕРАЦИИ. Для осуществления трансплантации свободным расщепленным лоскутом требуется множество инструментов. Выбор зависит от особенностей каждого случая и от опыта хирурга. С изобретением дерматома кожные ножи стали применяться только для получения небольших кожных трансплантатов. Дата добавления: 2014-12-11 | Просмотры: 1766 | Нарушение авторских прав |