|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Операция при опущении передней стенки влагалища с формированием цистоцеле
После подготовки операционного поля и проведения проводниковой и инфильтрационной анестезии 0,25% раствором новокаина с адреналином всего Бульварного кольца, малые половые губы фиксируются к внутренней поверхности бедер узловыми швами. Шейка матки обнажается зеркалами Симпса, после чего на ее переднюю губу накладывается пара пулевых щипцов. Плавным потягиванием за них шейка матки максимально низводится вниз. Проводится повторная обработка стенок влагалища йодонатом, после чего можно приступить к выкраиванию лоскута слизистой из передней стенки. Ширина лоскута определяется степенью выраженности патологического процесса, возрастом пациентки и состоянием ее половой функции. Разрез должен начинаться в 2 см от наружного отверстия мочеиспускательного канала и завершаться в 1,5-2 см от нижнего края шейки матки. Необходимо помнить, что только при рассечении тканей брюшком скальпеля имеется возможность контролировать глубину разреза. Нельзя производить разрез кончиком инструмента из-за опасности ранения мочевого пузыря. При правильно выполненном разрезе края раны в результате сокращения мышц влагалищной трубки должны разойтись на 5-8 мм. Верхний край выкроенного лоскута слизистой захватывается парой зажимов Пеана и подпирается снизу вторым пальцем левой (правой) руки хирурга. Если разрез достиг подсли-зистого слоя, то отсепаровка лоскута идет очень легко и без значительного кровотечения. Лишь изредка требуется подсе-чение тонких соединительно-тканных волокон по боковым краям разреза. Укрепление передней стенки влагалища может быть выполнено двумя способами: 1. Наложение отдельных узловых швов из тонкого кетгута или викрила на предпузырную фасцию в поперечном направлении.
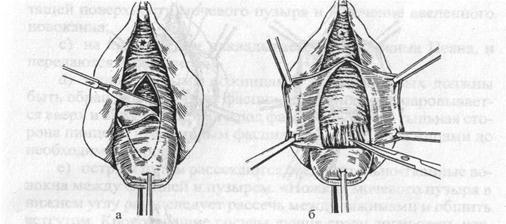
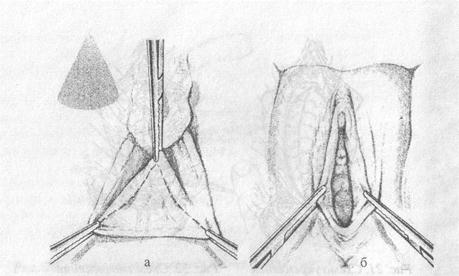
Рис. 18. Пластика передней стенки влагалища а-выкраивание и отсепаровка лоскута слизистой влагалища; б — рассечение соединительно-тканных волокон между шейкой матки и мочевым пузырем При этом должна использоваться тонкая, крутоизогнутая режущая игла. Вкол иглы производится, примерно, в 5 мм от края слизистой оболочки влагалища и проводится под пред-пузырной фасцией на протяжении 4-5 мм, после чего выкалывается и аналогичным образом это делается с другой стороны. Лучше, если для этих целей используется викрил метричнос-тью 3-0 или 4-0 с атравматической иглой. Для предотвращения прокалывания стенки мочевого пузыря мы рекомендуем перед наложением швов подфасциальное введение 20-30 мл раствора новокаина. Швы накладываются с интервалом 8-10 мм. Завязывать лигатуры можно по мере наложения швов. Однако мы предпочитаем сначала наложить все швы и только после этого приступить к завязыванию. При наличии викрил а ушивание слизистой влагалища можно выполнить непрерывным швом по методике Ривердена, а если для этих целей используется кетгут, то более надежными считаются узловые швы. 2. Мы в своей работе отдаем предпочтение рассечению предпузырной фасции с последующей отсепаровкой мочевого пузыря и смещением его вверх. Это даёт возможность создать дубликатуру фасциального листка, что более надежно укрепляет переднюю стенку влагалища. Выполняется это следующим образом:
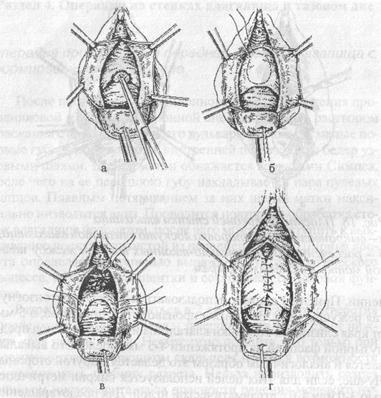
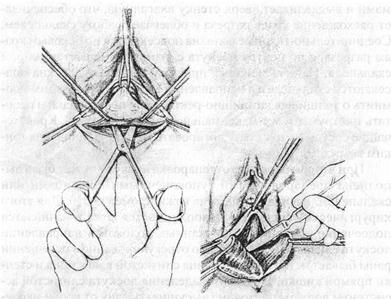
Рис. 19. Операция при опущении передней стенки влагалища и мочевого пузыря а — отсепаровка и смещение вверх мочевого пузыря; б — наложение кисетного шва на предпузырную фасцию (по Мартину); в, г. — наложение второго ряда узловых швов на предпузырную фасцию
a) под предпузырную фасцию вводится 20-30 мл новокаина, что обеспечивает отстранение стенки мочевого пузыря в зоне предполагаемого разреза; b) рассекать предпузырную фасцию следует брюшком скальпеля при лёгком надавливании на инструмент. Показателем правильного рассечения фасции служит появление блестящей поверхности мочевого пузыря и истечение введенного новокаина; c) на края фасции накладывается по 2 зажима Пеана, и передаются ассистентам; d) тупоконечными ножницами, концы которых должны быть обращены в сторону фасции, последняя отсепаровывает-ся вверх и вниз. После этого под фасцию вводится тыльная сторона пинцета, над которым фасция рассекается ножницами до необходимого уровня; e) острым путем рассекаются соединительно-тканные волокна между фасцией и пузырем. «Ножки» мочевого пузыря в нижнем углу раны следует рассечь между зажимами и обшить кетгутом. Кровоточащие сосуды лучше сразу лигировать кетгутом или обшить; f) после пересечения «ножек» мочевого пузыря, последний, как правило, легко смещается вверх первым пальцем правой (левой) руки хирурга, обернутым марлевой салфеткой. При выполнении этого этапа операции левая рука хирурга должна удерживать шейку матки за пулевые щипцы в нижнем положении. Палец, смещающий вверх мочевой пузырь, должен плотно прижиматься к шейке матки и перемещаться вверх скатывающими движениями. Несоблюдение этой рекомендации может привести к нарушению целостности стенки пузыря; g) по окончании отсепаровки мочевого пузыря он фиксируется в верхнем положении с помощью кисетного викрилово-го шва. В ходе наложения кисетного шва один из ассистентов с помощью небольшого марлевого тупфера удерживает мочевой пузырь в верхнем положении, а хирург накладывает стежковые швы с внутренней стороны предпузырной фасции. Лигатуры следует сразу же завязать; h) Следующим этапом операции является пластика предпузырной фасции. Она выполняется таким образом: на слизистую влагалища в верхнем углу раны накладывается первый узловой кетгутовый шов и завязывается за зажимом Кохера, который ограничивает верхний угол разреза. Инструмент снимается, а концы лигатур берутся на зажим Пеана, и приподнимаются ассистентом вверх. Для первого ряда швов на фасцию мы используем кетгут или викрил в виде отдельных узловых швов, которые следуют с интервалом 6-8 мм. Прокол фасции иглой
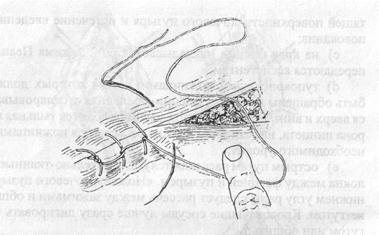
Рис. 20. Схема наложения шва по методике Ривердена
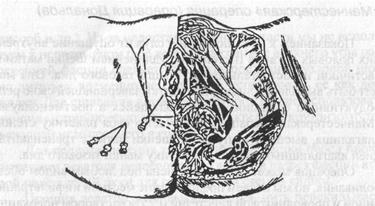
начинается на левой стороне разреза в 3-5 мм от края слизистой влагалища и через 3-4 мм выкалывается. После этого пинцетом приподнимается правый край фасции, и она прокалывается у основания. Лигатуры сразу завязываются и срезаются. Если в качестве шовного материала используются викрил или полисорб, то второй ряд швов может быть непрерывным (по Ривердену). Используя кетгут, мы отдаем предпочтение узловым швам. Они накладываются следующим образом: сначала прокалывается слизистая влагалища с левой стороны, после чего нить перекидывается на правую сторону, где первоначально прокалывается предпузырная фасция с выколом в 3-4 мм от края слизистой влагалища и только после этого край слизистой. Излишки предпузырной фасции мы не иссекаем, а при описанной методике наложения второго ряда швов, они погружаются под слизистую передней стенки влагалища. Этим создается практически непреодолимое препятствие опущению задней стенки мочевого пузыря. Наложенный шов обрабатывается йодонатом, после чего надавливанием на переднюю губу шейки матки она погружается в просвет влагалища. Катетеризация мочевого пузыря, по завершении первого этапа операции, является обязательной! Это позволяет убедиться в отсутствии его повреждения.
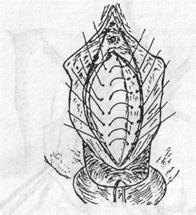
Рис. 21. Схема укрепления предпузырной фасции
Рис. 22. Схема наложения второго этажа швов на переднюю стенку влагалища
Мы считаем, что опущение передней стенки влагалища с формированием цистоцеле возможно только при наличии частичной или полной несостоятельности мышц тазового дна и окружающей тазовой клетчатки. Исходя из этого, оперативное вмешательство без восстановления целостности тазового дна уже в скором времени может осложниться рецидивом заболевания и прогрессировани-ем опущения матки. Предотвратить это осложнение можно обязательным выполнением операции пластики мышц тазового дна. Этот этап операции начинается с ограничения инструментами участка слизистой задней стенки влагалища и кожи промежности, подлежащих удалению. Сначала длинным зажимом Кохера следует поверхностно захватить по центру слизистую задней стенки влагалища на расстоянии 5-6 см от преддверия влагалища, а затем наложить такие же зажимы на кожу у основания больших половых губ. После этого боковые зажимы должны быть сближены до соприкосновения, что даст возможность хирургу двумя пальцами правой руки определить ширину Бульварного кольца. О выполнении этого приема не следует забывать
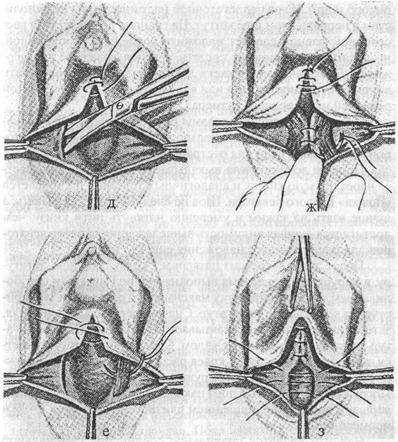
Рис. 23. Начальный этап пластики тазового дна а — пунктиром обозначены линииразреза задней стенки влагалища; б — ограничивающие зажимы наложены у основания малых половых губ у женщин с сохраненной сексуальной функцией. Не следует об этом забывать и у женщин старших возрастных групп, т. к. сужение входа во влагалище может стать непреодолимым препятствием к продолжению половой жизни и даже к распаду семьи. Проведя этот прием и убедившись в правильности ограничения лоскута слизистой задней стенки влагалища, можно приступить к гидропрепаровке зоны оперативного вмешательства 0,25% раствором новокаина (40-60 мл). Дополнительно анестезирующий раствор следует ввести и в область левато-ров с обеих сторон. После 2-3 минутного выжидания можно приступить к выкраиванию лоскута слизистой из задней стенки влагалища, Ассистент приподнимает зажим Кохера, наложенный на стенку влагалища, что ведет к образованию пирамидального возвышения. Разрез слизистой производится брюшком скальпеля в направлении от боковой стенки влагалища к вершине «пирамиды». При этом конец скальпеля должен быть обращен к боковой стенке влагалища. Нельзя производить разрез в обратном направлении, т. к. режущей частью и.нструменв г
Рис. 23. (Продолжение) в, г. — варианты отслойки лоскута слизистой задней стенки влагалища та в этом варианте окажется конец скальпеля. При этом хирург теряет ощущение глубины разреза. Вторая половина разреза производится от нижнего конца первого разреза в направлении зажима Кохера на большой половой губе. После этого ассистенты разводят в стороны зажимы на половых губах, а хирург рассекает кожу промежности в направлении от зажима к зажиму. Разрез должен иметь легкую изогнутость в сторону анального отверстия. Отсепаровка слизистой задней стенки влагалища может быть успешной лишь в том случае, если разрез достиг подслизистого слоя. Она может быть выполнена двояко (рис. 23.г.). В первом варианте она может быть начата от вершины лоскута слизистой. Для этого края слизистой удаляемого лоскута захватывается двумя зажимами Пеана и слегка потягивается вниз. При этом второй палец левой руки помешается под зажимам и и выдавливает вверх стенку влагалища, что обеспечивает расхождение краев разреза и облегчает работу скальпелем. Соединительно-тканные волокна подсекаются по боковым краям разреза, а по центру лоскута слизистая смещается ребром скальпеля. Натягивающиеся при этом тканевые волокна подсекаются скальпелем в направлении на палец. Необходимо помнить о толщине влагалищно-ректальной перегородки и работать инструментом с максимальной осторожностью. Кровоточащие сосуды лучше сразу лигировать методом обшивания тонким кетгутом. При втором варианте отсепаровка лоскута может быть вы-полнена препаровочными тупоконечными ножницами или скальпелем, начиная от разреза кожи промежности. Для этого хирургическим пинцетом приподнимается кожа и начинается подсечение соединительно-тканных волокон в направлении лоскута слизистой. При хорошо отрегулированном освещении раны бывает четко видна граница слизистой влагалища и стенки прямой кишки. В момент выделения лоскута слизистой ассистенты должны постоянно высушивать рану от крови марлевыми салфетками. После удаления лоскута рана тщательно высушивается, проводится гемостаз и дополнительно вводится новокаин в область леваторов с обеих сторон. Соединение леваторов мы не производим без предварительного рассечения фасции промежности. Для выполнения этого этапа операции необходимо, чтобы ассистент до предела приподнял за зажим заднюю стенку влагалища. При этом хорошо обозначается граница прямой кишки у боковой стенки влагалища, где с помощью скальпеля делается прокол фасции. Конец скальпеля должен быть направлен к боковой стенке таза, а остриё лезвия — вверх. Глубина погружения скальпеля не должна превышать 0,5-0,8 см. В образовавшееся отверстие поочередно с обеих сторон вводятся кровоостанавливающие зажимы и разведением браншей в направлении сверху вниз увеличиваются эти отверстия. Дальнейшее их расширение, обеспечивающее хороший доступ к «ножкам» леваторов, осуществляется с помощью второго пальца правой руки потягиванием в сторону анального отверстия. Для укрепления передней стенки прямой кишки медиальные края рассеченной фасции сшиваются между собой 3-4 узлоловыми.
Рис. 23. (Продолжение) д — рассечение фасции промежности; е — начало соединения мышц поднимающих заднепроходное отверстие; ж — швы на т. levator ani и слизистой влагалища; з — заключительный этап операции на тазовом дне кетгутовыми или викриловыми швами. После этого следует начать сшивать края слизистой задней стенки влагалища. Для этого могут быть использованы узловые кетгутовые швы (через 0.5-0,8 см) или непрерывный шов по Ривердену одним из абсорбирующихся шовных материалов (викрил, полисорб). Из-за недостаточной надежности мы не используем в непрерывном шве кетгут. На границе верхнего утла рассеченной фасции следует наложить последний узловой шов, но лигатуру временно не срезать, а использовать её как держалку. Для сшивания «ножек» леваторов лучше использовать викрил метричностью «О» или «1» на крепкой крутоизогнутой режущей игле среднего размера. Для предотвращения травмы прямой кишки перед прокалыванием леватора целесообразно ввести в разрез фасции второй палец левой руки для отстранения стенки кишки. Прошив леватор, игла выкалывается, нить перекидывается через прямую кишку и аналогичным приемом прошивается «ножка» правого леватора. Шов не следует сразу завязывать, а лучше взять на зажим и умеренно натянуть нити книзу, чем достигается лучшая видимость вышележащих отделов леваторов для последующего наложения еще 2-3 швов. После этого ассистент натягивает книзу среднюю лигатуру, а хирург, если операция выполняется под местным обезболиванием, просит пациентку максимально расслабиться и приступает к завязыванию лигатур. Сначала завязывается верхняя, затем нижняя, а средняя завязывается последней. Концы лига-тур срезаются в 2-3 мм над узлом. Следующим этапом является сшивание латеральных краев рассеченной фасции промежности, что обеспечивает погружение леваторов под фасцию. Погружные викриловые швы накладываются на клетчатку. Завершается операция ушиванием слизистой влагалища и кожи промежности. Важным является правильное соединение гименальной складки, что обеспечивает симметрию наружных половых органов. Кожа промежности сшивается 2-3 капроновыми швами, но можно использовать внутри кожный викриловый шов. Влагалище обрабатывается йодонатом и заполняется на сутки стерильным марлевым тампоном, смоченным вазелиновым маслом.
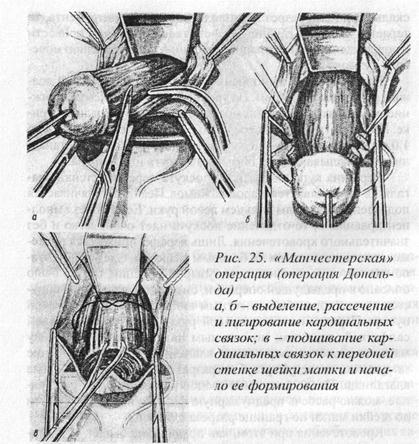
«Манчестерская» операция (операция Дональда) Показанием к ее выполнению служит опущение внутренних половых органов II степени с удлинением шейки матки и частичной несостоятельностью мышц тазового дна. Она может быть выполнена лишь у пациентки завершившей свою репродуктивную функцию или находящейся в постменопаузе. «Манчестерская операция» включает в себя пластику стенок влагалища, высокую ампутацию шейки матки с трансплантацией влагалищных сводов и пластику мышц тазового дна. Операция может быть выполнена под любым видом обезболивания, но мы отдаем предпочтение местной инфильтраци-онной и проводниковой анестезии 0,25% раствором новокаина с адреналином. Последний добавляется из расчета 8 капель на 200 мл новокаина. Это обеспечивает не только пролонгирование действия анестетика, но и значительно уменьшает кровоточивость тканей. В операции, как правило, принимают участие хирург, два ассистента и операционная сестра. Во время операции проводится внутривенная инфузия физиологического раствора натрия хлорида. Надежная связь с веной позволяет в случае возникшей необходимости добавить внутривенный наркоз (кета-мин). После подготовки операционного поля мы рекомендуем начать подготовку к операции с блокады пудендальных нервов. Она выполняется следующим образом: нащупывается седалищный бугор и в средней трети между ним и анальным отверстием вкалывается инъекционная игла длиной 6-8 см и создается «лимонная корочка». После этого игла продвигается в направлении под седалищный бугор к ишео-ректальной ямке на глубину 4-5 см. Продвижению иглы должна предшествовать струя новокаина Достаточным для анестезии следует считать введение 40 мл 0,25% раствора новокаина в каждую точку. Аналогичным образом выполняется обезболивание и с другой стороны. Следующим этапом анестезии является инфильтрация новокаином малых половых губ и области клитора. Делается это в основном с профилактической целью, обеспечивая отсутствие болевых ощущений при случайном уколе иглы в ходе операции. После этого малые половые губы подшиваются к
Рис. 24. Схема пудендальной анестезии внутренней поверхности бедер узловыми капроновыми швами. Это в значительной мерс облегчает работу ассистентов. Однако при завязывании этих швов необходимо помнить о возможности их прорезывания и рассчитывать силу натяжения нитей таким образом, чтобы не произошло повреждение ткани малых половых губ. Шейка матки обнажается зеркалами Симпса, фиксируется за переднюю губу парой пулевых щипцов и низводится за пределы половой щели. Стенки влагалища дополнительно обрабатываются йодонатом или хлоргексидином, после чего выполняется циркулярная инфильтрационная анестезия на уровне влагалищных сводов. Завершающим этапом обезболивания является инфильтрация передней стенки влагалища. Операция может быть начата после 2-3 минутного выжидания. Она должна начинаться с бережного зондирования шейки и полости матки пуговчатым зондом с целью уточнения анатомических соотношений. Передняя стенка влагалища строго по центру на расстоянии 1,5-2 см ниже наружного отверстия мочеиспускательного канала захватывается зажимом Кохера и слегка подтягивается вверх. Концом скальпеля намечается лоскут слизистой ширина, которого зависит от степени пролабирования передней стенки влагалища, возраста больной и состояния ее половой функции. Рассекать слизистую влагалища можно только брюшком
скальпеля. Если разрез производится концом инструмента, то теряется контроль глубины разреза ткани, что может привести к повреждению предпузырной фасции и даже к ранению мочевого пузыря. При правильно выполненном разрезе края слизистой должны разойтись на 5-8 мм. На уровне влагалищных сводов нижние концы разрезов соединяются между собой по задней стенке. При этом глубина поперечного разреза колеблется от 0,8 до 1,0 см. Часто возникающее кровотечение приходится останавливать обкалывающими швами из кетгута или викрила. Вершина куполообразного лоскута передней стенки влагалища захватывается парой зажимов Пеана и выпячивается подведенным вторым пальцем левой руки. Если разрез выполнен правильно, то отделение лоскута идет очень легко и без значительного кровотечения. Лишь изредка приходится подсе-кать тканевые волокна по боковым разрезам. Следующим этапом является рассечение предпузырной фасции, как это было описано в предыдущей операции, смещается вверх и фиксируется в этом положении кисетным викриловым швом мочевой пузырь. Первым пальцем правой руки, обернутым марлевой салфеткой, плавным, но сильным надавливанием на шейку матки смещаются вверх своды влагалища. Если их смещение затруднено, то следует углубить разрез со стороны заднего свода влагалища. После смещения сводов на необходимое расстояние, можно рассечь предпузырную фасцию ножницами почти до шейки матки по границе разреза слизистой. Кровотечения при этом, как правило, не бывает. Клемми-рованне и рассечение кардинальных связок производи гея симметрично с обеих сторон. Зажимы следует накладывать параллельно шейке матки. После рассечения тканей культи кардинальных связок отходят в стороны. Лучше кардинальные связки рассекать в два приема. Их культи обшиваются кетгутом или викрилом, после чего плавным нажатием марлевого тупфера они несколько смещаются вверх. После этого клеммируются, рассекаются сосудистые пучки с обеих сторон и обшиваются викрилом с метричностью «0».
Пластика предпузырной фасции и ушивание слизистой влагалища производится аналогично тому; как это было описано в предыдущей операции. Следующим этапом операции является высокая ампутация шейки матки. Хирург должен иметь четкое представление о том, где находится внутренний зев шейки матки, т.к. ее отсечение не должно быть ближе 1,5 см до него. Первоначально канал шейки матки повторно зондируется нуговчатым зондом, после чего расширяется расширителями Гегара до номера 10. Последний расширитель извлекать не следует. Он берется в левую руку хирурга вместе с пулевыми щипцами и потягивается книзу. Шейка матки отсекается конусовидно. По вскрытии передней стенки цервикального канала одни пулевые щипцы следует переложить на отсеченную переднюю губу и только после этого завершить ампутацию шейки. Обе культи кардинальных связок подшиваются кетгутом или викрилом к передней стенке шейки матки. Окончательное формирование шейки матки может быть выполнено по Штурмдорфу или в модификации Л. А. Немцовой путем наложения 4 кетгутовых или викриловых швов (см. рис. 15). Для этих целей лучше использовать крепкую режущую иглу средних размеров и изгиба. Первый вкол делается в 2 см от края слизистой переднего свода влагалища и в 0,5 см от шва на передней стенке влагалища. Игла проводится через всю толщу передней стенки шейки матки с вы колом в цервикальный канал. После этого нить протягивается, и игла вкалывается в слизистую переднего свода на расстоянии 2-3 мм от края. Стежковые швы (3-4) направляются в сторону бокового свода. Затем игла вкалывается со стороны канала шейки матки и выкалывается на отсеченную поверхность в 0,5 см от края, после чего край слизистой переднего свода влагалища приподнимается пинцетом и игла выкалывается в месте первого вкола. Концы нитей берутся на зажим. Последовательно накладывается ещё три аналогичных шва и только после этого можно приступить к завязыванию нитей. Для этого нити первого шва берутся в руки и попеременным потягиванием способствуют сближению слизистой влагалищного свода и слизистой канала шейки матки. Делается однократный перехлест лигатур. Поочередно аналогичные действия выполняются и с остальными швами, а затем обе пары лигатур связываются между собой в переднем и заднем сводах влагалища. Лигатуры срезаются, шейка матки погружается в просвет влагалища и обрабатывается йодонатом. Моча выводится катетером. Пластика мышц тазового дна выполняется по вышеописанной методике.
Дата добавления: 2014-12-11 | Просмотры: 2625 | Нарушение авторских прав |