|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ГЛАВА 5. В соответствии с международной классификацией ВОЗ (IX пересмотр) и решением Пленума Всесоюзного общества стоматологовРЕНТГЕНОДИАГНОСТИКА ЗАБОЛЕВАНИЙ ПАРОДОНТА В соответствии с международной классификацией ВОЗ (IX пересмотр) и решением Пленума Всесоюзного общества стоматологов, заболевания пародонта разделяются на: гингивит, пародонтит, пародонтоз, пародонтолиз — идиопатические заболевания с прогрессирующим лизисом тканей — и пародонтомы — опухоли и опухолеподобные заболевания пародонта. В настоящей главе мы будем рассматривать только три первые группы заболеваний, а рентгенологические изменения пародонта при гистиоцитозах и опухолях будут представлены в соответствующих главах, поскольку рентгенологические изменения при этих заболеваниях имеются не только в пародонте. Четкие клинические границы удается установить далеко не между всеми указанными формами. Так, однотипные изменения слизистой оболочки десневого края могут рассматриваться и как гингивит, и как пародонтит не только в зависимости от глубины зубодесневого кармана, но и от сохранности или нарушения анатомической целости костной ткани краевых отделов альвеолярных отростков. Это делает рентгенологические данные особенно важными в уточненной диагностике. Они необходимы не только для дифференцирования различных форм заболеваний пародонта, но и при уточнении стадии и тяжести процесса. Как свидетельствуют многолетние собственные наблюдения авторов, воспалительные изменения костных отделов пародонта при всех его поражениях являются вторичными и обусловлены чаще всего прямым распространением на костную ткань воспалительных или других изменений, первично начинающихся в десневом желобке, или рядом функциональных факторов: нарушениями микроциркуляции в краевых отделах альвеолярных отростков в связи с воспалительной или застойной гиперемией, изменением нагрузки на околокорневые отделы лунок и межальвеолярные гребни вследствие воспаления периодонтальных связок, особенностями смыкания или дефектами зубных РЕНТГЕНОДИАГНОСТИКА ЗАБОЛЕВАНИЙ ПАРОДОНТА 189 рядов. Ряд перечисленных функциональных показателей может быть установлен при анализе рентгенограмм, облегчая клиницисту расшифровку патогенетических путей развития изменений и поиск методов их устранения. Вторичность костных изменений должна учитываться и в том аспекте, что рентгенологические изменения соответствуют, как правило, не самым ранним стадиям поражения пародонта, и поэтому рентгенологический метод отнюдь не является способом ранней, а тем более доклини-ческой диагностики. Соотношения сроков начала развития клинических проявлений заболевания и распространения процесса на альвеолярные отростки могут быть различными. Они зависят от ряда показателей: от общего состояния и возраста пациента, остроты и тяжести поражений тканей десны, особенностей функциональной нагрузки на парод онт. На рентгенологическую характеристику состояния краевых отделов альвеолярных отростков существенно влияют условия рентгенографии и ее методика. Неправильно выбранная «жесткость» излучения, нарушение правил фотообработки рентгенограмм, угла наклона рентгеновской трубки могут привести к ложному симптому исчезновения кортикальной замыкающей пластинки там, где этого нет в действительности, и симулировать картину пародонтита. Использование при рентгенологическом исследовании «периапикаль-ных» снимков нередко служит источником не только неправильной диагностики разрушения или, наоборот, восстановления костной ткани пародонта, но и ошибок в количественной оценке степени резорбции при динамическом наблюдении. Рентгенологические изменения в краевых отделах межальвеолярных перегородок в подавляющем большинстве случаев гингивита отсутствуют. Между периодом рентгенологически констатируемой сохранности костной ткани и началом появления первых деструктивных изменений в пародонте существует отрезок времени, когда морфологические костные изменения уже имеются, но еще могут не выявляться на рентгенограммах. При очень острых процессах, в частности, при язвенно-некротических формах гингивита у подростков и детей уже через 2-3 недели появляется расширение краевых
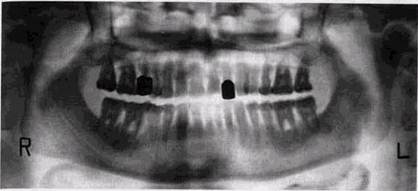
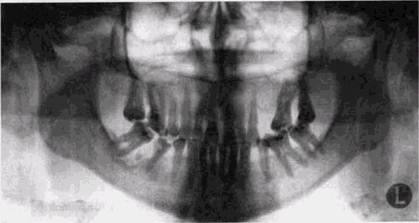
Рис 5 1 Остеопороз в вершинах межальвеолярных перегородок у 32 | 23 Резорбция вершины межальвеолярной перегородки между 1 | 1 отделов периодонтальной щели и очаговый остеопороз кортикальных пластинок у вершин межальвеолярных гребней. Э.И.Жибицкая (1967), Theilade (1960), Jamisson (1960), Recs с соавт. (1971), Sheim и Stiftler (1970), Hull с соавт. (1975) доказали, что начальные костные изменения появляются в интерпроксимальной зоне, однако физиологическое ремоделирование, постоянно происходящее в этих участках, может скрыть как количественные, так и качественные изменения. В частности, рентгеновская «плотность» кортикальной замыкающей пластинки тесно связана с букко-лингвальной шириной гребней, и поэтому остеопороз раньше выявляется у центральных зубов (рис. 5.1). На этапе начальных рентгенологических проявлений костные изменения могут быть обратимыми и после стихания гингивита восстанавливаются. Более глубокий или длительный процесс в десне приводит к появлению деструктивных изменений, которые вызывают вначале разволокнение и очаговую резорбцию, а потом полное разрушение и исчезновение кортикальных замыкающих пластинок межальвеолярных гребней, а впоследствии и разрушение самих гребней (рис. 5.2). Согласно рентгенологическим данным, деструктивные изменения у центральных зубов чаще начинаются в области вершин перегородок, а у моляров на уровне эмалево-це- РЕНТГЕНОДИАГНОСТИКА ЗАБОЛЕВАНИЙ ПАРОДОНТА
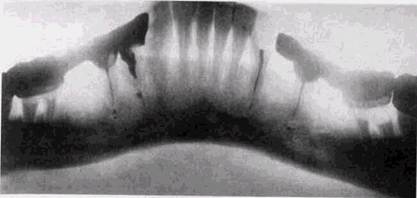
Рис 5 2 Разрушение межальвеолярных перегородок в зоне многих зубов на разную глубину, поддесневые зубные отложения ментной границы, а затем распространяются на межальвеолярные гребни и в глубь лунки, вызывая расширение периодонтальной щели. И в этих случаях происходит разволокнение кортикальной пластинки, выстилающей лунку, в ее стенках появляются очаги остеопороза. Если воспалительный процесс в зубодесневом кармане не стихает, кортикальная выстилка исчезает на всем протяжении лунки и корни зубов оказываются окруженными «изъеденной» костной тканью с неровными контурами. По рентгенологическим данным деструктивные изменения в костных отделах пародонта можно разделить на: 1) начальные проявления заболевания, когда исчезают лишь замыкающие пластинки межальвеолярных гребней, но их высота не меняется. Очаги остеопороза могут быть видны в соседних с замыкающей пластинкой участках; 2) среднюю по тяжести стадию поражения, когда межальвеолярные перегородки разрушены не более чем на Уз высоты, костная ткань отсутствует на уровне щечной части и проксимальной трети корней; 3) тяжелую форму, когда межальвеолярные гребни разрушены более чем на половину их высоты, а корни обнажены более чем на половину длины. Различают также очаговый и генерализованный процесс.
Специфические принципиальные факторы, предопределяющие течение костных процессов при развившемся парод онтите, за исключением активности воспалительных процессов и вышеуказанных функциональных показателей, отсутствуют. Резорбция мало зависит от особенностей строения костной ткани — петлистости костных балок, соотношения высот различных отделов челюстей, формы межальвеолярных перегородок. Наличие диффузного системного остеопороза инволютивного или иного характера создает нередко видимость более глубоких зон деструкции, чем это есть на самом деле, а на фоне диффузной повышенной плотности костной ткани зоны резорбции выявляются только при больших их размерах, и процесс протекает более торпидно. При изучении панорамных рентгенограмм и ортопанто-грамм не удается уловить преимущественно горизонтального или вертикального направления резорбции — оба они присутствуют при любой стадии процесса. Ошибочными оказались и представления ряда авторов о том, что появление линейных или округлых просветлении в центре межальвеолярных гребней является доклиническим рентгенологическим симптомом пародонтита. Указанные теневые феномены являются отображением сосудистых каналов, идущих параллельно или орторадиально к ходу рентгеновского луча. Точно так же и «очаги остеопороза» в межальвеолярных гребнях, которые некоторые авторы обнаруживают на снимках подростков, имеющих гингивит, являются обычно вариантом анатомической нормы для этого возраста. Рентгенологические данные имеют большую ценность в определении активности процесса. Они важны с учетом того факта, что острота процесса при клиническом осмотре легко определяется только по состоянию десневого края. В то же время активные костные изменения в околокорневых зонах могут определяться у лиц с атрофичными синюшными деснами, внешний осмотр которых не выявляет симптомов продолжающегося воспаления. Обширности и увеличению темпа резорбтивных процессов способствует изменение нормальной механической нагрузки на костную ткань лунки, вызванное воспалением и отечностью перио-донтальной связки. РЕНТГЕНОДИАГНОСТИКА ЗАБОЛЕВАНИЙ ПАРОДОНТА 193
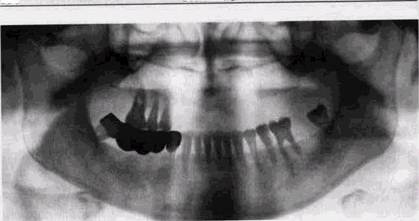
Рис. 5.3. Активные деструктивные изменения в краевых отделах пародонта Рентгенологические изменения при периодонтите могут быть разделены на активные и неактивные. Об активности костной резорбции свидетельствует нечеткость и неровность контуров разрушенной костной ткани как в области межальвеолярных гребней, так и вокруг корней, наличие очагов остеопороза, опоясывающих участки резорбции (рис. 5.3). Длительно существующие активные воспалительные изменения вызывают также краевые узуры ше-ечных отделов коронок и корней. При стихании острых процессов контуры разрушенной кости становятся более ровными и четкими, зоны очагового остеопороза исчезают (рис. 5.4). Если воспалительный процесс привел только к нарушению архитектоники замыкающих пластинок, его стихание может сопровождаться восстановлением непрерывности и обычной плотности этих пластинок. Однако высота разрушенных межальвеолярных гребней не восстанавливается. Как и на начальных стадиях пародонтита, рентгенологические изменения запаздывают по сравнению с клиническими проявлениями обратного развития процесса. Поэтому «ножницы» в клинических и рентгенологических проявлениях процесса являются закономерностью. Глубина деструктивных изменений краевых отделов альвеолярных отростков далеко не всегда параллельна степени подвижности зубов, нередко можно видеть большие зоны резорбции вокруг достаточно устойчивых зубов.
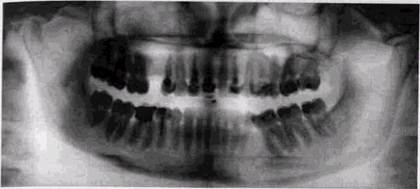
Рис. 5.4. Деструкция межальвеолярных перегородок беа признаков активности процесса Вся гамма рентгенологических изменений, наблюдающихся при разных формах и стадиях пародонтита, лишний раз подтверждает, что это заболевание отнюдь не является преимущественно дистрофическим поражением костной ткани. Локализация начальных проявлений процесса, пути прогрессирования резорбции от кортикальной пластинки в глубь костных массивов альвеолярного края, реакция на лечебные мероприятия свидетельствуют о патогенетической связи деструктивных костных изменений с воспалительными поражениями тканей десен. Распространяясь на пародонтальную связку и разрушая ее, воспалительные изменения усугубляют деструкцию костной ткани за счет выпадения функции поддерживающего аппарата зуба, лишая ткань лунок механической нагрузки. Нередко планирование лечебных мероприятий требует уточнения соотношений глубины инструментально определяемого зубодесневого кармана и участков костной деструкции. Точный количественный учет может быть осуществлен при использовании во время рентгенографии специальной мерной сетки. Количественные показатели могут иметь значение для прогноза заболевания. В прогностическом плане представляет интерес и оценка по рентгенограммам относительных размеров коронок и корней зубов, окруженных зонами деструкции, — если длина корня _РЕНТГЕНОДИАГНОСТИКА ЗАБОЛЕВАНИЙ ПАРОДОНТА
Рис. 5.5. Деструкция альвеолярного края под нависающей пломбой 6~1 существенно больше ддины коронки, прогноз более благоприятен и зубы дольше не теряют устойчивости. У многокорневых зубов подвижность при обширных костных изменениях меньше в тех случаях, когда корни зубов раздвинуты. Собственные рентгенологические наблюдения авторов свидетельствуют, что представление о пародонтите как о непрерывно прогрессирующем заболевании не всегда соответствует действительности. При соблюдении гигиенических правил, а иногда и без такового, у большинства больных костные изменения годами остаются стабильными как по количественной, так и по качественной характеристике. В то же время около 10% пациентов страдают постоянно прогрессирующ.ей, несмотря на лечение, формой заболевания. Рентгенологические данные свидетельствуют, что таковая обнаруживается в основном у лиц с нарушениями прикуса и поражением глубоких отделов межальвеолярных гребней и лунок. У части больных периоды спокойного состояния пародонта сменяются периодами обострения процесса. В этих случаях меняется состав и агрессивность миклофлоры полости рта. Очаговый пародонтит не имеет каких-либо специфических рентгенологических проявлении. Он также характеризуется очагами резорбции с большей или меньшей остротой деструктивных изменений. На рентгенограммах выявляются и причины резорбции: «нависающие» плом-
Рис. 5.6. Глубокий костный карман вокруг кариеса корня б") бы, неправильно сформированные коронки, большие кариозные полости, поддесневые отложения (рис. 5.5 и 5.6). Частота невоспалительных поражений тканей пародонта, в том числе костных отделов альвеолярного края, различна, по данным разных авторов. Так, J. Miller и Ch. Pis-tier (1985) указывают, что в Европе около 11 % населения имеют так называемые атрофические пародонтопатии, и полагают, что их причиной являются метаболические нарушения эндокринного генеза, травмирующая окклюзия, парафункции, генетическая предрасположенность. Особое внимание в последние годы привлекают генетические факторы, в частности анатомические особенности десны, ее прикрепления, предрасполагающие к инфицированию уже в молодом возрасте. Пародонтоз, т. е. дистрофическое, невоспалительное поражение тканей пародонта, является редким состоянием и встречается, по рентгенологическим данным, не более чем у 3-4 % лиц, подвергающихся рентгенологическому исследованию. Среди пациентов с такими изменениями основную массу составляют лица с прямым, перекрестным или глубоким прикусом, диастемами, тремами. В этих случаях на рентгенограммах обнаруживается функциональная перестройка краевых отделов альвеолярных отростков с изменением формы и размеров межальвеолярных гребней РЕНТГЕНОДИАГНОСТИКА ЗАБОЛЕВАНИЙ ПАРОДОНТА
при сохранности анатомической целости этих зон. Нередко при этом определяется ^уплотнение» и расширение кортикальных пластинок на вершинах гребней и в лунках. При клиническом осмотре у больных с такой рентгенологической картиной определяется обычно ретракция и бледность десен, обнажение шеечной части зубов, стираемость твердых тканей зубов со снижением прикуса. Очень сходны с этой картиной местные проявления диффузных осте-опатий, которые объясняются разными причинами — гормональными, сосудистыми, обменными нарушениями. В этих случаях изменения в альвеолярных отростках идентичны таковым, выявляющимся из других отделов скелета. Анализ рентгенологических данных у больных, страдающих общими заболеваниями, в том числе диабетом, не позволяет обнаружить у них каких-либо патогномоничных рентгенологических изменений, которые можно было бы связать с основным процессом. У этих больных выявляются изменения пародонта, идентичные описанным выше. Их отличает лишь большая глубина и распространенность, менее выраженная положительная реакция на лечебные мероприятия, большая склонность к рецидивам или непрерывно прогрессирующему течению. Особняком стоят проявления в челюстных костях таких заболеваний, как гистиоцитозы Х разных типов, некоторые формы коллагенозов, новообразований желез внутренней секреции. Их рентгенологическая характеристика требует дифференциальной диагностики с пародонтитом. Нередки случаи, когда именно стоматологи и рентгенологи, обнаружив таковые, наталкивают интернистов на дальнейшее углубленное исследование пациентов (рис. 5.7). Рост тяжести воспалительных поражений пародонта у лиц различного возраста, в том числе у детей и подростков, идет параллельно нарастанию уровня деструктивных изменений костной ткани. Отмечается тесная связь этих процессов с условиями питания, факторами наследственности, частотой нарушения прикуса. Длительно существующий гингивит обычно приводит к развитию генерализо-ванного прогрессирующего пародонтита.
Рис. 5.7. Эозинофильная гранулема (гистиоцитоз X) в зоне 1 | 1 Особого внимания заслуживают вопросы методики рентгенологического исследования, позволяющего наиболее точно и объективно выявить костные изменения при заболеваниях пародонта и проследить их динамику. Как уже указывалось, использование с этой целью съемки в изометрической проекции не позволяет получить объективных документов, так как кортикальные пластинки язычной и щечной поверхности на этих снимках отображаются на расстоянии друг от друга. В результате высота межальвеолярных гребней по отношению к эмалево-дентинной границы и их контуры искажаются. Э. И. Жибицкая (1967) показала, что такие рентгенограммы мало достоверны в выявлении начальных костных изменений и не передают истинную количественную характеристику процесса. Из внутриротовых способов рентгенографии наиболее целесообразна интерпроксимальная съемка, которая, к сожалению, не используется в России в связи с отсутствием специальных пленкодержателей. Рентгенография параллельным пучком лучей с большого фокусного расстояния также используется лишь в единичных учреждениях, хотя она дает меньше искажений, чем съемка в изометрической проекции. Наиболее объективные данные дает ортопанто-мография, при которой зубные ряды снимаются лучом, перпендикулярным к ним. Эта методика передает истинную высоту межальвеолярных перегородок и хорошо выявляет состояние замыкающей пластинки во всех отделах РЕНТГЕНОДИАГНОСТИКА ЗАБОЛЕВАНИЙ ПАРОДОНТА
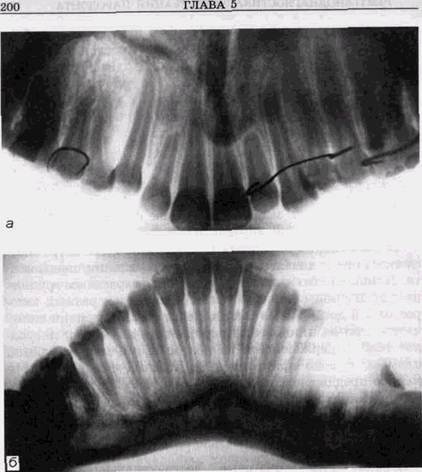
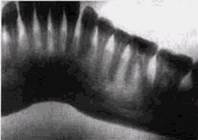
альвеолярных отростков, кроме зоны центральных зубов, которые часто находятся вне выделяемого слоя. В связи с этим ортопантомограммы иногда приходится дополнять внутриротовыми или панорамными снимками. Наиболее целесообразно сочетать ортопантомографию с боковыми панорамными снимками, которые отличаются большей шириной обзора и меньшим искажением анатомических образований. Исходя из особенностей различных рентгенологических методик, необходимо учитывать, что настоящее состояние аппаратурной оснащенности многих практических учреждений не отвечает задачам детальной и правильной диагностики заболеваний пародонта. Из заболеваний пародонта у детей чаще всего встречаются гингивит и начальные очаговые проявления пародонти-та. Данные об их частоте в младших возрастных группах не однозначны и колеблются в статистиках разных авторов от 5,5 до 90 %. Из местно действующих причин самой частой при возникновении пародонтита являются: инородное тело, задержавшееся на долгое время между зубами, пломбы, высоко прикрепленная уздечка нижней губы и мелкое преддверие полости рта (рис. 5.8, а и б). Короткая уздечка губы или языка может привести к образованию диастемы, ретракции десны и деструкции стенок альвеолы у вестибулярно-медиальной поверхности корня. Перечисленные очаговые деструктивные изменения краевых отделов альвеолярных отростков подвергаются полному обратному развитию с восстановлением высоты межальвеолярного гребня после устранения местно действующих факторов. Нарушения смыкания зубных рядов, в частности глубокий прикус, могут приводить к развитию ограниченного гингивита. В этих случаях, наряду с функциональной перестройкой краевых отделов альвеолярных отростков, вызванных изменениями механической нагрузки, выявляется снижение высоты межальвеолярных гребней. Такие же изменения обнаруживаются при диастеме, тремах, смещениях отдельных зубов.
Рис. 5.8. Начальные костные проявления пародонтита при длительно существующем гингивите у подростка с нарушенным прикусом и уз дечкой нижней губы: а—у 532 1 234; б—у 4321 Прогрессирующий гингивит у симметрично расположенных зубов встречается у детей в возрасте от 3,5 до 6 лет и также сопровождается деструкцией костной ткани клинообразной формы, располагающейся на вестибулярной поверхности одноименных молочных или постоянных зубов. Поверхность корня обнажается на ^-^ длины, а иногда и до верхушки. Отсутствие стенки лунки на вестибулярной поверхности хорошо выявляется на снимках, _ РЕНТГЕНОДИАГНОСТИКА ЗАБОЛЕВАНИЙ ПАРОД ОНТА 201 сделанных с тангенциальным направлением лучей, и может отсутствовать на обычных снимках. Помимо очаговых изменений, у детей и подростков в пубертатном и предпубертатном периодах развиваются не только гингивит, но и неглубокие деструктивные изменения краевых участков альвеолярных отростков, имеющие, по-видимому, эндокринный генез. Такие же изменения можно увидеть при рано развивающихся эндокринных заболеваниях. В предпубертатном периоде, преимущественно у девочек, встречается резорбция тканей пародонта в области недавно прорезавшихся зубов. Заболевание возникает редко, имеет генетическую основу — известны случаи передачи его по наследству по рецессивному типу. Page с со- авт. (1983) отметили у больных с этой формой пародонтита наличие нарушений хемотаксиса лейкоцитов периферической крови и ряд других гематологических нарушений. В крови у подростков обнаружены антитела к патогенной флоре, выделенной из десневых карманов. Заболевание имеет различную распространенность в пределах зубных рядов и развивается в динамике с различной скоростью. При генерализованных поражениях как в десне, так и в костных тканях заболевание прогрессирует быстро и формируются костные карманы большой глубины. При локальной форме признаки воспалительного поражения десны выражены так слабо, что могут не диагностироваться. Только рентгенологическое выявление локальных зон деструкции в альвеолярном крае привлекает к себе внимание стоматологов. Причиной развития поражения считается неудовлетворительная способность тканей десны к сопротивлению инфекционным факторам, связанным с бляшковидньгми отложениями на зубах и обусловленным неполноценным формированием лейкоцитов. При различных формах ювенильного пародонтита (рис. 5.9) сущ.ественно чаще, чем при пародонтите у взрослых, из зубодесневых карманов высевают скопление акти- номицетов. Отмечено, что при препубертатном пародонтите рентгенологические признаки поражения межальвеолярных перегородок возникают сразу после прорезывания постоян-
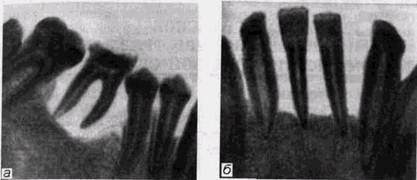
ных зубов. Наряду с разрушением костной ткани может наблюдаться ускоренная резорбция корней временных зубов, которую можно видеть у детей 2-5-летнего возраста. Постоянные зубы либо поражаются, либо остаются без изменений. Наиболее характерным признаком этой формы па-родонтита является резорбция костной ткани в области бифуркации корней нижних моляров. Ювенильный пародонтит развивается у подростков 15-16 лет и характеризуется минимальными воспалительными изменениями в деснах при обширных деструктивных процессах в краевых отделах альвеолярных отростков. Распространенность бывает различной. Чаще встречается у девушек. Заболевание может возникнуть у нескольких подростков одной и той же семьи. Отмечается передача заболевания по наследству по рецессивному типу и генетическая основа изменений. Заболевание начинается с формирования патологических, в том числе костных, карманов, которые чаще всего образуются в зоне резцов и первых моляров симметрично с обеих сторон. Гингивит при этом выражен не очень активно, но всегда обнаруживаются бляшки и зубные отложения. Гематологические исследования выявляют нарушение хемотаксиса нейтрофилов. Предполагается, что предпосылкой к развитию ювенильного пародонтита служит гормональная нестабильность с повышением в крови уровня некоторых гормонов, стимулирующих агрессивность микробной флоры. Рентгенологические проявления этой формы пародонтита, кроме локализации, не имеют никаких специфических черт. У небольшого процента подростков старшей группы пародонтит прогрессирует и может стать генерализованным. Рядом авторов были обнаружены различия в микрофлоре зубодесневых карманов при локализованных и распространенных формах заболевания. РЕНТГЕНОДИАГНОСТИКА ЗАБОЛЕВАНИЙ ПАРОДОНТА
Рис 5 10. Пародонтолиз у ребенка с синдромом Падийона — Лефевра а—в области 6~\; б—в области 21 | 12 Пародонтолиз, как одна из форм поражений пародонта, практически наиболее часто встречается при кератодермии или синдроме Папийона — Лефевра — редком генетическом заболевании. Остеолиз альвеолярного отростка в этих случаях прогрессирует непрерывно, вплоть до выпадения зубов. Рентгенологически обнаруживается чашеобразное рассасывание кости в области моляров и премоляров и более пологая резорбция — в области передних зубов (рис. 5.10, а и б). Патологический процесс никогда не распространяется на тело челюсти, в других отделах скелета изменений не возникает. Первые признаки заболевания проявляются с началом прорезывания молочных зубов, через 2 года разрушение альвеолярного отростка приводит к подвижности, а затем к выпадению молочных зубов, не закончивших своего формирования. Процесс приостанавливается и вновь возобновляется с прорезыванием постоянных зубов, носит упорный прогрессирующий характер и также приводит к выпадению постоянных зубов. Дата добавления: 2015-02-05 | Просмотры: 964 | Нарушение авторских прав |