|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
РЕНТГЕНОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ ПРИ ВОСПАЛИТЕЛЬНЫХ ИЗМЕНЕНИЯХ И РАДИОНЕКРОЗЕ ЧЕЛЮСТНЫХ КОСТЕЙВоспалительные поражения костной ткани, в том числе и челюстных костей, описываются под различными названиями — остит, остеомиелит, нагноение костной раны. Этими терминами обозначается принципиально один и тот же процесс, в котором участвуют все элементы кости — собственно костная ткань, эндост, периост, костный мозг. Вместе с тем, каждая из перечисленных форм заболевания с патоморфологических позиций имеет свои особенности. Так, остеомиелит представляет собой гиперерги-ческое гнойно-некротическое воспаление, в ходе которого формируются секвестры, а при остите гнойный процесс течет торпидно, не сопровождаясь образованием зон некроза костной ткани. К группе оститов относятся и преимущественно продуктивные воспаления специфического гене-за — туберкулезные, сифилитические, ревматические, асептические. В особую группу выделяют склерозирующий остеомиелит Гарре, отличающийся своеобразными клиническими проявлениями, длительностью течения и массивной периостальной реакцией. В периапикальных отделах альвеолярных отростков встречается необычная форма воспалительного поражения — конденсирующий остит, который вызывает массивные склеротические изменения в костной ткани с минимальными зонами резорбции в ней. Под термином «нагноение костной раны» обычно понимается рентгеннегативный период развития остита, когда клинические проявления уже имеют место, а рентгенологическая картина еще не приобрела характерных черт. Различные формы оститов легко переходят друг в друга и в известной мере могут рассматриваться не только как различные формы, но и как разные стадии единого воспалительного процесса. Причиной воспалительных пораже- РЕНТГЕНОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ ПРИ ВОСПАЛЕНИЯХ 233 ний костей является инфицирование, которое осуществляется либо контактным, либо гематогенным путем. Воспалительные поражения встречаются в челюстных костях чрезвычайно часто. Основную массу среди них составляют ограниченные оститы одонтогенного генеза. Их возникновение тесно связано с предшествующими воспалительными заболеваниями твердых и мягких тканей зуба и десны — кариесом, пульпитом, гингивитом, пародонти-том, а высокий уровень поражаемости обусловлен обилием и разнообразием бактериальной флоры полости рта. Подавляющее большинство одонтогенных оститов имеют хроническое течение и рентгенологически представляют собой небольшие очаги воспалительной резорбции костной ткани в периапикальных отделах или краевых участках альвеолярных отростков. Развитие ограниченных оститов многие авторы связывают с сенсибилизацией организма и расценивают как проявление его пониженной сопротивляемости. Клиника их обычно стертая, но, обостряясь под воздействием различных причин (охлаждение, удаление зуба и т. д.), они нередко осложняются флегмонами мягких тканей челюстно-лицевой области. Более подробно рентгенологическая характеристика ограниченных хронических оститов челюстных костей — периодонтитов и пародонтитов представлена в соответствующих разделах. Систематическое использование ортопантомографии у больных с флегмонами, составляющих количественно самую большую группу среди пациентов стоматологических стационаров, убедительно свидетельствует, что очаги хронического воспаления в околозубных тканях имеются в 97 % случаев этого грозного осложнения, которое даже в настоящее время может приводить к медиастениту, сепсису, летальным исходам. Н. Н. Бажанов с соавт. (1981) справедливо указывает на неудовлетворительное качество и ошибки в лечении зубов (дефекты в пломбировании каналов, погрешности в диагностике и лечении периодонтитов) как на одну из главных причин развития флегмон мягких тканей челюстно-лицевой области. При рентгенологическом исследовании больных с флегмонами «мягких» тканей лица можно констатировать, что
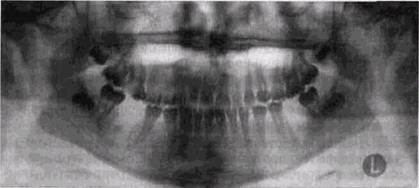
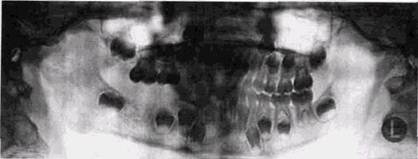
обычно они возникают в связи с обострением хронического периодонтита многокорневых зубов. Количественно преобладают поражения зубов нижней челюсти. Рентгенологически отмечаются признаки активации остита в виде неправильности формы периапикального разрежения, нечеткости его границ и неровности контуров (рис. 7.1). Если процесс не удается купировать и он прогрессирует, деструктивные изменения распространяются на соседние отделы кости и формируются секвестры. На втором месте по частоте среди причин флегмон челю-стно-лицевой области стоит остеомиелит лунки удаленного зуба. Рентгенологические проявления этого осложнения удается установить значительно раньше, чем это указывается обычно в литературе. Уже на третий день от начала клинических проявлений нагноения тканей в лунке удаленного зуба определяется фрагментация или частичное
Рис 7 2 Остеомиелит лунки отсутствующего Гб, мелкие секвестры расплав ленной межкорневой перегородки и по альвеолярному краю у наружных границ лунки Остеомиелит лунки в~\, секвестрация межкорневой перегородки РЕНТГЕНОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ ПРИ ВОСПАЛЕНИЯХ 235
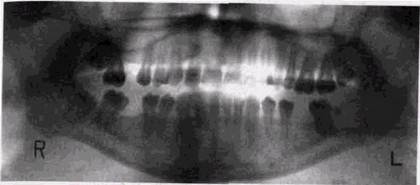
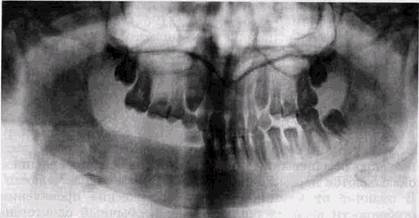
Рис 73 Больной с флегмоной подчечюстной области Нагноение кистогра нулемы в зоне корней б") Радикулярная киста у корней 65 1 Ретенция 3 I. фолликул его расширен, в полости фолликула плом бировочный материал, выведенный за верхушку корня 2_[ расплавление кортикальных замыкающих пластинок, ограничивающих лунку или зоны активной резорбции в межкорневой перегородке (рис. 7.2). Становится нечеткой граница между лункой и окружающей костной тканью, увеличиваются размеры лунки во всех направлениях, особенно по вертикали. Обычно после пятого дня уже можно обнаружить формирование мелких секвестров — кортикальных из остатков замыкающей пластинки или губчатых из стенок лунки. Чаще всего секвестры формируются вблизи альвеолярного края, а в лунках многокорневых зубов — из межкорневой перегородки. На третьем месте по частоте среди ограниченных оститов, осложняющихся воспалением «мягких» тканей челю-стно-лицевой области, стоит нагноение радикулярных кист, которые чаще возникают в зоне нижних клыков и верхних премоляров. При нагноении киста теряет на отдельных участках свою четкую кортикальную отграничивающую пластинку, а при возникновении зон резорбции в окружающей кости — правильную форму (рис. 7.3). Интенсивность ее тени, однако, не меняется. При отсутствии оттока содержимого деструктивная зона вокруг кистозной
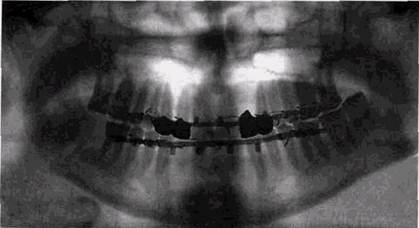
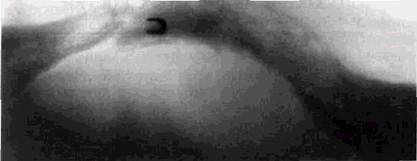
полости может быстро увеличиваться, захватывая значительные участки альвеолярного отростка и переходя на тело челюсти. Реже всего флегмоны челюстно-лицевой области возникают в связи с обострением деструктивных костных изменений в пародонте, но и такой их генез встречается на практике. Четкую связь между формой одонтогенного поражения, характером и локализацией флегмоны удается проследить далеко не всегда. Обострение хронических периапикальных оститов может не только осложняться флегмонами мягких тканей, но и трансформироваться в типичный одонтогенный остеомиелит с бурной клиникой, свойственной на первых порах этому заболеванию. Инфекция при этом быстро распространяется по пораженному отделу кости во всех направлениях, вовлекает периост. Гной образуется в течение 2-4 дней. Нарушение внутрикостного кровообращения приводит к формированию секвестров, часто множественных (рис. 7.4). Они окружены зоной расплавленной костной ткани, по периферии которой формируется отграничивающий вал. Несмотря на бурную клинику, костные изменения всегда носят хронический характер. После удаления секвестров и антибактериальной терапии восстановление костной ткани в зонах воспаления происходит по тем же законам, что и после переломов. Длительность восстановления определяется рядом факторов — величиной дефекта, возрастом пациента, правильностью лечебных мероприятий, в том числе и использованием функциональной терапии. Следует указать, что источником контактного инфици-рования челюстных костей могут стать воспалительные поражения ЛОР-органов, в том числе синуиты. Довольно частой формой воспалительных поражений челюстных костей является посттравматический остеомиелит. Несмотря на достижения современной хирургической стоматологии в лечении травматических повреждений, широкое использование антибактериальных препаратов и усовершенствования способов фиксации отломков, частота этого осложнения остается довольно высокой и, по данным разных авторов, колеблется от 3-5 до 13-25%. Как правило, остеомиелит осложняет переломы нижне- РЕНТГЕНОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ ПРИ ВОСПАЛЕНИЯХ 237
Рис. 7.4. Остеомиелит одонтогенного генеза на уровне угла нижней челюсти слева с множеством секвестров челюстной кости. Несомненная связь воспалительных посттравматических осложнений с инфицированном костной ткани из полости рта или хронических одонтогенных воспалительных очагов подтверждается тем, что остеомиелитом осложняются открытые переломы. Они чаще развиваются при паро- и периодонтите у зубов, соприкасающихся с плоскостью перелома. Относительно редкое появление посттравматического остеомиелита на верхней челюсти связано не только со значительно менее частым повреждением альвеолярного отростка этой кости, но и с особенностями ее кровоснабжения. Имеется несомненная связь частоты развития остеомиелита со сроками оказания специализированной помощи и качеством иммобилизации отломков. Травматический остеомиелит нередко имеет довольно быстро нарастающую клинику, однако по своим морфологическим и рентгенологическим проявлениям он всегда является хроническим заболеванием. Рентгенологический метод является важнейшим способом распознавания посттравматических осложнений. Его значение особенно подчеркивается тем, что отек тканей в области перелома сохраняется в течение длительных периодов времени, что затрудняет раннюю клиническую диагностику развивающегося нагноения костной рады. Наиболее ранние признаки посттравматического остеомиелита на снимках могут быть обнаружены уже через 4-6-8 дней от начала заболе-
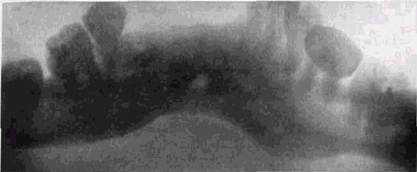
вания. В более ранние сроки клинико-рентгенологические расхождения, по нашим данным, отмечаются у 15-20 % больных. Запаздывание рентгенологических проявлений остеомиелита, по отношению к клиническим, является закономерным, однако нередко встречается и обратная картина. Первый симптом, который должен настораживать рентгенолога и клинициста, — это увеличение ширины рентгеновской плоскости перелома. Контуры костных фрагментов при начавшемся остеомиелите становятся нечеткими и неровными. По мере прогрессирования процесса в краевых отделах отломков появляются очаги разрушения костной ткани. Вначале они имеют вид участков пятнистого осте-опороза, а затем сливаются и превращаются в обширные зоны деструкции (рис. 7.5). Так как воспалительный процесс препятствует спаянию фрагментов и даже иногда вызывает расплавление провизорной костной мозоли, может появиться смещение отломков. Секвестры при травматическом остеомиелите могут иметь двоякое происхождение: либо из окруженных гноем мелких осколков, которые часто образуются в линии перелома, либо из некротирующихся зон краевых участков костных фрагментов. Для секвестра характерна значительно большая интенсивность тени по сравнению с окружающей костной тканью. В нижнечелюстной кости чаще формируются губчатые секвестры, а кортикальные возникают только при некротизации участка челюсти вблизи ее основания. Источником секвестров могут быть также компактные замыкающие пластинки лунок. Губчатые секвестры распознаются труднее кортикальных, что иногда осложняет рентгенодиагностику посттравматического остеомиелита. Максимальные трудности возникают при дифференциальной диагностике мелких секвестров и небольших костных осколков, расположенных между отломками. Даже постоянное динамическое рентгенологическое наблюдение не всегда позволяет уловить тот момент, когда осколок приобретает характеристику секвестра. Это объясняется кажущейся повышенной интенсивностью тени осколков на фоне остеопороза краевых отделов костных отломков. Мелкие осколки обычно мало меняются в течение 10-20 дней с момента травмы, а затем уменьшаются в объеме и теря- РЕНТГЕНОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ ПРИ ВОСПАЛЕНИЯХ 239
Рис. 7.5. Посттравматический остеомиелит, возникший в результате осложнения после двустороннего перелома в области углов нижней челюсти ют четкие контуры. Только неуклонное нарастание интенсивности их тени является неопровержимым признаком секвестрации. Однако ошибки в оценке природы этих теней встречаются на практике почти в 30 % наблюдений. Наш опыт свидетельствует, что секвестры наиболее часто формируются у альвеолярного края и реже встречаются вблизи основания нижней челюсти. Секвестры небольших размеров, как и осколки, могут бесследно рассасываться в течение 2-3 месяцев, однако чаще они отторгаются. Динамические рентгенологические наблюдения за ходом воспалительных осложнений свидетельствуют, что далеко не всегда в процесс вовлекается вся поверхность костных фрагментов, обращенных к плоскости перелома. Может наблюдаться отграничение очага воспаления по вертикали (рис. 7.6). Особенно часто это происходит вблизи альвеолярного края челюсти и обусловлено сохранением зуба в линии перелома. Наиболее вяло текут ограниченные воспалительные поражения, локализующиеся на уровне пери-апикальных отделов кости. При этом выше и ниже зоны остеомиелита может идти консолидация поврежденных костных фрагментов. Такая форма травматического остеомиелита чаще развивается в более поздние сроки, имеет более бедную клинику и нередко проявляется только бо-
Рис. 7.6. Остеомиелит в зоне перелома нижней челюсти справа — воспалительный процесс в лунке удаленного Т"), у основания нижней челюсти наблюдается спаяние костных фрагментов лями в зоне «причинного» зуба. Первые симптомы такого типа поражения обычно обнаруживаются рентгенологически. Только после формирования секвестров и свищевых ходов процесс приобретает характерную клиническую картину. При хирургических вмешательствах в этих случаях отчетливо обнаруживаются как зоны воспалительного процесса, так и репаративные изменения. Спаяние костных фрагментов, проходящее вне воспалительной зоны, осуществляется обычным способом. Склеротические реактивные костные изменения в челюстных костях при травматическом остеомиелите наблюдаются довольно редко. Так же редко на рентгенограммах видна периостальная костная реакция, которую удается уловить только вблизи основания нижней челюсти. Сопоставление динамики течения посттравматического остеомиелита при различных способах его лечения свидетельствует, что, как и при заживлении неосложненных переломов, наиболее благоприятным лечебным фактором является хорошо проведенная иммобилизация фрагментов. При удовлетворительной их фиксации уже через 7-10 дней рентгенологически можно уловить признаки купирования вос- РЕНТГЕНОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ ПРИ ВОСПАЛЕНИЯХ 241 палительного процесса. Они выражаются в отсутствии нарастания диастеза между фрагментами, постоянстве их взаимного расположения, увеличивающейся четкости контуров краевых отделов, отсутствии прогрессирования воспалительных изменений. Наиболее ранний симптом начинающейся консолидации — появление важных оссифи-цированных периостальных наслоений вдоль основания нижней челюсти. При полном клиническом благополучии просвет между фрагментами заполняется костной тканью в течение 5-9 месяцев, но след линии перелома виден еще 1-2 года, а иногда и дольше. Неудаленные мелкие секвестры могут постепенно рассосаться. Довольно часто на месте бывшего перелома остается деформация нижнечелюстной кости с уменьшением ее высоты. Перечисленные выше заболевания относятся к хроническим воспалительным поражениям костной ткани челюстей. Однако в этом отделе встречаются и остро и под остро текущие формы остеомиелита, которые, как и в других отделах скелета, в подавляющем большинстве случаев наблюдаются у детей и подростков. Они обычно имеют гематогенный генез с эндогенным источником инфекции, которым в большинстве случаев является золотистый стафилококк (рис. 7.7). Изредка заболевание развивается в ходе или как осложнение детских инфекций. Поражается обычно нижняя челюсть. Довольно быстро развиваются морфологические изменения в костной ткани, и бурная клиническая картина заболевания, сопровождающаяся высокой температурой тела, интоксикацией, гематологическими сдвигами, вполне совместима на первых этапах с отсутствием каких-либо рентгенологических изменений. Начальные рентгенологические симптомы костного поражения появляются в интервале 6-12 дней. Ими являются смазанность костного рисунка пораженного отдела и появление краевого оссифицированного периостита в виде нежной линейной тени, сопровождающей край тела нижней челюсти или наружный контур ветви. Этот симптом обнаруживается на безупречных по качеству рентгенограммах и только у лиц младших возрастных групп, надкостница у которых отличается высоким костеобразу-ющим потенциалом. К концу первой декады от начала заболевания появля-
Рис. 7.7. Гематогенный остеомиелит правой половины нижней челюсти ются рентгенологические признаки деструктивного поражения. От первоначально возникшего участка деструктивный процесс быстро распространяется на соседние отделы. Резистентные к расплавлению зоны сохраняют правильный трабекулярный рисунок, но впоследствии могут девитализироваться и превратиться в секвестры. Если лечебные мероприятия неудовлетворительны или вообще не осуществляются, секвестры формируются всегда, а при адекватной патогномоничной антибактериальной терапии процесс удается оборвать до их формирования. В этом случае и рентгенологические проявления имеют абортивный характер — зоны резорбции не столь обширны, секвестры не формируются. Поздняя антибактериальная терапия может смягчить клинические проявления, но не предотвращает секвестрацию. Величина расстояния между полоской оссифицированно-го периоста и кортикальной пластинкой кости зависит от обилия гноя, омывающего кость (рис. 7.8). Постепенно эта полоска сливается с кортикальной пластинкой, увеличивая ее толщину. Зоны деструкции на рентгенограммах чаще имеют овальную форму, вытянуты вдоль длинной оси пораженного отдела, неровные смазанные очертания могут сливаться между собой. Плотность костной ткани пораженной зоны кажется убывающей, корковый слой истончается, границы нижнечелюстного канала перестают различаться. РЕНТГЕНОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ ПРИ ВОСПАЛЕНИЯХ 243
Рис. 7.8. Увеличение толщины костной ткани вследствие новообразования кости надкостницей, омываемой гноем. Сквозь зоны склероза про свечивают очаги деструкции Процесс, имеющий острое начало, всегда переходит в хроническую стадию, в течение которой на рентгенограммах, наряду с деструктивными изменениями, появляются признаки пролиферативной оссификации. В результате нижнечелюстная кость может резко увеличиваться в объеме. При этом периостальные изменения приводят не только к увеличению всего пораженного отдела, но и к расширению компактной костной полосы в основании нижней челюсти. Чем более затяжное течение имеет процесс, тем более пестрой оказывается рентгенологическая картина, в которой очаги еще идущего воспаления соседствуют с участками репаративного остеогенеза. В нижнечелюстной кости формируются и губчатые и кортикальные секвестры. Последние образуются только в основании кости, имеют небольшие размеры и продолговатую форму. На рентгенограммах секвестры отличаются высокой плотностью тени, неровностью контуров, но сохраняют характерный для данного отдела костный рисунок (рис. 7.9). Секвестральная капсула и демаркационный вал, образующиеся вокруг секвестра, создают картину зигзагообразного просветления с изъеденными контурами, шириной 2-3 мм. Следует подчеркнуть, что рентгенологическая картина далеко не полностью отражает истинные изменения, происходящие в кости, так как она не в состоянии четко отграничить пораженные и здоровые отделы костной ткани.
Рис. 7.9. Губчатые и кортикальные секвестры при гематогенном остеомиелите нижней челюсти Компактные секвестры распознаются лучше губчатых, свежие — легче старых, лежащих в секвестральной коробке. Особенно трудно обнаружить мелкие секвестры большой давности формирования. Вместе с тем, именно в этом вопросе необходима возможно более точная диагностика, так как выявление секвестрации является показанием к оперативному лечению. Рентгенологические данные важны и для определения полноты секвестрации, так как оперируют уже при полном отторжении секвестров от материнской почвы. Поэтому в комплекс методических приемов при рентгенологическом исследовании больных с гематогенным остеомиелитом в ряде случаев необходимо включать послойные исследования. Отрицательные рентгенологические данные не абсолютно доказательны в констатации секвестрации, но следует учитывать, что отделение гноя через свищи может поддерживаться и грануляциями. Остеомиелит нижней челюсти может осложняться патологическим переломом этой кости. За последние годы появились сообщения о так называемых атипичных формах острого остеомиелита у детей [Ро-гинский В. В., 1968, 1969; Петрина E.G., 1984; Стебелько-ваМ.Л., 1979; Джауди С. И., 1982]. Авторы отмечают атипичность клинических проявлений процесса, возможно обусловленную терапией, так как антибактериальные препараты могут резко обрывать остроту первой фазы процесса. Недостаточно правильная или длительная терапия делает проявления заболевания очень стертыми, а течение РЕНТГЕНОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ ПРИ ВОСПАЛЕНИЯХ 245 затяжным. По данным отечественных челюстно-лицевых хирургов, например С. И. Джауди (1982), около 13 % остеомиелитов имеет атипичное течение. Это обычно наблюдается у лиц молодого, среднего возраста, а возникновение процесса связано с предшествующим кариесом моляров и патогенетически обусловлено маловирулентной инфекцией, нерациональным использованием антибактериальных препаратов или снижением защитных сил организма. Атипичность клинических проявлений обычно выражается в отсутствии острого начала и медленном малосимптом-ном прогрессировании процесса. Основным проявлением оказываются нерезкие боли в пораженном отделе челюсти. В отличие от клиники, рентгенологические проявления особенности не представляют. Как и обычный одонтоген-ный остеомиелит, атипичное воспаление в развитой стадии характеризуется наличием очагов расплавления костной ткани, которые раньше всего начинают появляться вблизи «причинного» зуба. Они имеют размеры 1,5-2 см, неровные, но четкие контуры. В полостях могут располагаться губчатые секвестры, а вблизи кортикальной пластинки основания челюсти — и кортикальные секвестры. Выявляются также оссифицированные периостальные наслоения, увеличивающие объем пораженного отдела (рис. 7.10). В ряде случаев периостальные наслоения превалируют в проявлениях, сквозь них зоны остеолиза видны плохо и не всегда выявляются. Это может приводить к ошибочным диагнозам опухоли, которые устанавливаются почти у 25 % больных. Следует подчеркнуть, что частота атипично протекающих форм остеомиелита за последние два десятилетия увеличивается, что привлекло внимание специалистов и обсуждалось на VII Всесоюзном и IV Всероссийском съездах стоматологов. Хронический одонтогенный остеомиелит у детей может протекать без образования свищей или секвестров, но это встречается не более чем в 25 % случаев. Такие варианты заболевания приводят к значительному распространению процесса по кости и сопровождаются нередко гибелью зачатков постоянных зубов. Длительность фазы расплавления костной ткани обычно колеблется в пределах 1-1,5 месяцев. На высоте этого периода возможны патологические переломы. Если секвестрация все же развивает-
Рис. 7.10. Атипичная форма остеомиелита нижней челюсти у ребенка 10 лет ся, то формируются секвестры больших размеров, а мелкие рассасываются, не приводя к образованию свищей. Уже на третьей неделе рентгенологически начинают выявляться признаки репаративных костных изменений в виде прекращения расплавления костной ткани, нарастания интенсивности ее структурного рисунка в краевых отделах, появления оссифицированного периостита. Постепенно начинают превалировать массивные периостальные наслоения, муфтообразно окутывающие кость и увеличивающие объем пораженного отдела визуально и при пальпации. На протяжении последующих 2-4 недель может восстановиться правильная структура костной ткани с функциональной направленностью костных балок. Ассимиляция периостальных наслоений приводит к увеличению относительной и абсолютной ширины кортикального слоя в основании нижней челюсти. Периостальные наслоения на щечной и язычной поверхности выявляются только на окклюзионных или косых рентгенограммах нижней челюсти, а на остальных снимках создают лишь картину нарастающего увеличения интенсивности тени бывшей зоны воспаления, смазанности и мелкопетлистости ее костного рисунка. Такая форма остеомиелита у детей и подростков со сниженной иммунореактивностью может рецидивировать. РЕНТГЕНОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ ПРИ ВОСПАЛЕНИЯХ 247
Рис. 7.11. Диффузная склеротическая форма остеомиелита у подростка Воспалительные изменения в мягких тканях осложняют ее редко, не более чем в 20 % случаев. Особенность течения, как и торпидность первых фаз заболевания, является основной причиной поздней диагностики этой формы одонтогенного остеомиелита у детей (рис. 7.11). Хронический диффузный склеротический остеомиелит, являющийся своеобразной реакцией на маловирулентную инфекцию, встречается не только в молодом возрасте, но и у стариков, у которых поражение нижнечелюстной кости может быть двусторонним. При рентгенологическом исследовании в этих случаях отмечается значительная облитерация костномозговых пространств, повышение плотности костной ткани, а иногда и увеличение размеров пораженного отдела нижнечелюстной кости с расширением кортикального слоя в ее основании. Заболевание сопровождается формированием свищей. Особую форму составляет остеомиелит Гарре, который является негнойным поражением и из черепных костей встречается только в нижней челюсти. Патоморфологиче-ски он представляет собой склерозирующий остит и реакцию периоста в ответ на инфекционное поражение, так называемый «сухой остеомиелит», и приводит к утолщению пораженного отдела за счет отложения остеоидной ткани или слоистых оссифицированных периостальных
наслоений. При биопсии в зоне утолщения обнаруживаются фиброзные и костные разрастания, скопления остеоидной ткани, богатой остеобластами. Далеко не всегда выявляются клеточные скопления, присущие активно текущему воспалительному процессу. Причиной инфицирования чаще всего является осложненное удаление зуба или некроз пульпы первых моляров. Процесс обычно локализуется в зоне премоляров и моляров (рис. 7.12). Слизистая оболочка полости рта при этой форме остеомиелита повсюду выглядит нормальной. Утолщенный отдел кости обычно безболезнен при ощупывании, температурная реакция отсутствует, показатели крови почти или совсем не отличаются от нормальных. Рентгенологически выявляется расширение и уплотнение кортикальных пластинок, сквозь которые с трудом различаются мелкие участки резорбции костной ткани, расположенные в краевых отделах, и слоистый периостит. На большом литературном и собственном материале J. Me Walter и S. Schabny (1984) показали, что удаление или лечение «причинного» зуба и правильно подобранная антибактериальная терапия приводят к остановке процесса и рассасыванию костного уплотнения. Е. Staphne и J. Gibi-lisko (1975) указывают, что инфекция при остеомиелите Гарре может гнездиться не непосредственно в костной ткани, а по соседству с ней. Патоморфологическое исследование тканей, полученных при биопсии, выявляет картины, имеющие много общего с изменениями, наблюдающимися при костном сифилисе, ревматизме, авитаминозах, херу-визме, что свидетельствует о наличии местной неспецифической реакции, развивающейся в ответ на хроническое раздражение. В связи с этим хирургические вмешательства при остеомиелите Гарре считаются нецелесообразными. Рентгеногические проявления остеомиелита Гарре очень РЕНТГЕНОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ ПРИ ВОСПАЛЕНИЯХ 249
напоминают картину хронического гиперпластического атипичного остеомиелита.
Причиной воспалительных изменений костей лицевого черепа может быть и инфицирование их актино-мицетом, паразитирующим в полости рта или принесенным извне. Актиномикоти-ческие костные изменения могут быть первично костными или развиваются вторично из актиномикоти-ческих поражений мягких тканей челюстно-лицевой области. В обоих случаях характерным проявлением актино-микотического остеомиелита является выраженная склеротическая реакция кости вокруг очагов деструкции (рис. 7.13 и 7.14). Секвестры формируются не всегда и невелики по размерам. Процесс имеет длительное течение и довольно характерные клинические проявления, которые редко нивелируют присоединением обычной гнойной инфекции.
Рис. 7.14. Актиномикоз нижней челюсти
Первично костные поражения обычно развиваются в нижнечелюстной кости и рентгенологически выявляются через 4-6 недель от начала заболевания [Робустова Т. Г., 1983]. Наиболее характерно формирование костного абсцесса, который может образовываться и из нескольких сливающихся очагов деструкции, имеет неровные, но довольно четкие контуры. Обширная периостальная реакция создает утолщение пораженного участка кости. Абсцесс отграничивается массивным склеротическим валом. Туберкулезные и сифилитические остеомиелиты костей лицевого черепа встречаются чрезвычайно редко. Они обычно локализуются в мыщелковом отростке нижней челюсти, распространяясь на височно-нижнечелюстной сустав, или в области альвеолярного бугра верхней челюсти. Остеорадионекроз — некроз и секвестрация костной ткани, развивающиеся через различные, часто отдаленные сроки после лучевой терапии. Помимо лучевого воздействия, клинические и рентгенологические проявления осте-орадионекроза связаны с инфицированном костной ткани и травматическими воздействиями. В челюстных костях толчком к этому обычно бывает удаление зубов по окончании курса лучевой терапии. Некротические процессы намного чаще развиваются у лиц с сохранным зубным рядом, нежели у беззубых, и в большинстве случаев поражают нижнюю челюсть. Лучевое воздействие вызывает гибель остеобластов и остеоцитов, тромбоз сосудов, дезинтеграцию и фибротизацию надкостницы и костного мозга, что и приводит к полной дезорганизации пораженного участка кости и формированию секвестров. Клинические наблюдения свидетельствуют, что постлучевой некроз чаще развивается у пожилых лиц мужского пола. Развитию заболевания часто предшествует длительный период болей. Рентгенологическая симптоматика постлучевого некроза имеет много общего со скиалогическими чертами остеомиелита, но отличается крайне медленной динамикой. Зоны деструкции в костной ткани челюстей увеличиваются за период от нескольких недель до нескольких месяцев. Ландкартообразные нечеткие контуры перемежаются с участками повышенной плотности костной ткани, где формируются секвестры. Отграничение от непораженной кос- РЕНТГЕНОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ ПРИ ВОСПАЛЕНИЯХ 251
Рис. 7.15. Остеорадионекроэ и патологический перелом нижней челюсти после облучения по поводу рака языка ти можно уловить далеко не всегда (рис. 7.15). Нередко развиваются патологические переломы. Данные рентгенологического исследования важны не только для констатации картин постлучевого некроза, но и для определения границ иссечения пораженной костной ткани. Поэтому требуется тщательная оценка структуры и плотности костных отделов, подвергавшихся лучевому воздействию, знание методики облучения в каждом конкретном случае. Дата добавления: 2015-02-05 | Просмотры: 777 | Нарушение авторских прав |