|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
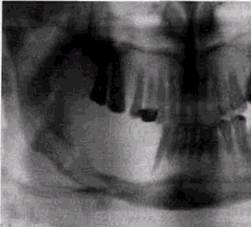
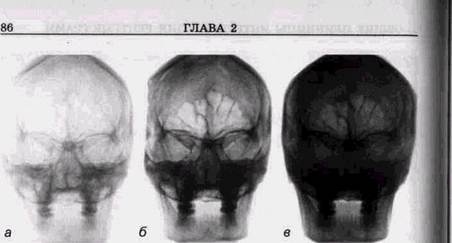
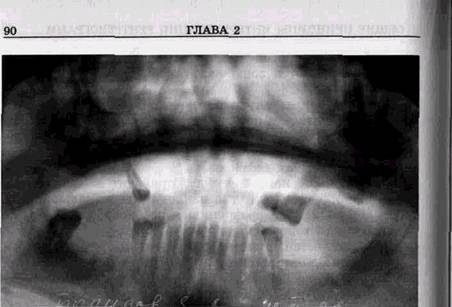
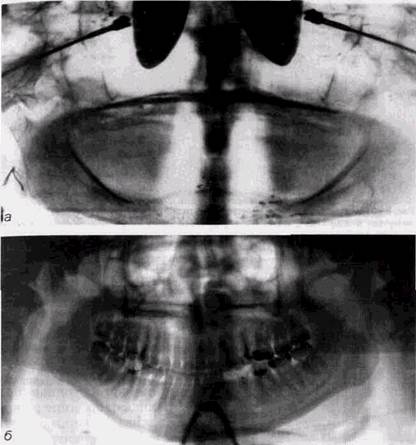
ИССЛЕДОВАНИИОценка рентгенограмм представляет собой сложный многоступенчатый процесс. Последовательность отдельных его этапов следующая: 1. Оценка технической правильности снимка по различным параметрам — правильности проекции, условий съемки и фотообработки, а при наличии погрешностей определение того, в чем они состоят, какими из них можно пренебречь, а какие требуют повторного исследования. К начальному этапу анализа необходимо подходить с пониманием того, что влияние погрешностей на результаты рентгенографии огромно. Неправильности укладки могут полностью скрыть зону патологических изменений и привести к непоправимым ошибкам в диагностике. Они могут резко искажать истинные анатомические детали и заставлять расценить нормальные варианты строения снимаемой области как патологические очаги. Неправильные условия рентгенографии приводят к исчезновению отдельных деталей объекта и создают видимость заболевания в тех случаях, когда его нет, или не позволяют обнаружить детали имеющихся изменений (рис. 2.1, а и б). Следовательно, врач, оценивающий данные рентгенологического исследования, должен быть хорошо осведомлен о методических приемах и технике исследования, их влиянии на качество рентгенограмм и постоянно руководить работой рентге-нолаборанта и полностью отказаться от интерпретации технически неправильно выполненных рентгенограмм. Необходимо помнить, что ошибки персонала рентгенов- ОБЩИЕ ПРИНЦИПЫ ИНТЕРПРЕТАЦИИ РЕНТГЕНОГРАММ 73
Рис. 2.1. Влияние условий съемки на качество рентгенограмм лицевого черепа: а — снимок орбит, произведенный при неправильной укладке. Патологические изменения не определяются; б— перелом на границе скуловой и верхнечелюстной костей, выявляющийся на рентгенограмме в полуаксиальной проекции ских кабинетов приводят к неоправданному повышению степени облучения пациентов. 2. Отличие нормальных вариантов строения снимаемой области от проявлений патологических изменений. Этот этап оценки снимка очень ответствен. Врач должен хорошо знать рентгеноанатомию, возрастные и индивидуальные варианты нормы. 3. При выявлении на снимке патологических изменений необходимо оценить их в сопоставлении с клиническими данными и дать объяснение на основании па-томорфологической сущности процесса, осуществить дифференциальную диагностику со сходными по рентгенологической и клинической картине заболеваниями. Этот этап требует подробного знакомства рентгенолога с клинической картиной заболеваний, анамнестическими данными и предполагает знание им рентгеносемио- тики различных поражений, в том числе влияния на рентгенологическую картину современных лечебных мероприятий. Конечным этапом анализа снимка должно быть оформление рентгенологического заключения, в котором не только дается описание, но и делаются вытекающие из него выводы. Они могут быть однозначны или содержать
дифференциально-диагностический ряд из наиболее вероятных в каждой клинической ситуации процессов. Таким образом, интерпретация рентгенограмм зубочелю-стной системы требует специальной подготовки, изучения скиалогии и рентгенотехники, опыта и хорошей клинической базы, понимания общих закономерностей жизнедеятельности тканей зубочелюстной системы в нормальных и патологических условиях, знания особенностей роста и развития различных отделов черепа и формирования зубов. Если общий обзор свидетельствует, что снимок произведен с соблюдением всех технических условий и правильной установкой больного, то можно переходить к оценке состояния костной ткани. Анализируя его, следует учитывать, что кость представляет собой пластичную субстанцию, непрерывно перестраивающуюся в зависимости от механической и функциональной нагрузки, местной и общей гемо-динамики и иннервации. По особенностям строения костной ткани можно судить о многих сторонах гомеостаза. Степень минерализации кости отображает интенсивность процессов биологического освоения неорганических солей, которые коррелируются многими местными и общими регуляторами. Тот факт, что превращение вновь образованной остеоидной субстанции в губчатую или компактную кость обусловливается в основном механической нагрузкой, следует принимать во внимание при появлении необычной для данной анатомической области архитектоники костной ткани. Необходима дифференциация патологических изменений и функционального ремоделирования. Жизнедеятельность костной ткани теснейшим образом связана с особенностями ее кровоснабжения. Местная артериальная гиперемия или венозный застой вызывают рассасывание, а ослабление артериального кровотока — уплотнение костной ткани. Помимо местного кровообращения, процессы костеобразования и резорбции регулируются гормональными воздействиями, витаминным балансом организма, уровнем общего обмена веществ, в том числе минерального обмена, а следовательно, деятельностью пищеварительной и выделительной систем. В норме все эти факторы строго координированы регулирующим воздействием центральной и вегетативной нервной системы. Нарушение в любом из звеньев в отдельности или в ОБЩИЕ ПРИНЦИПЫ ИНТЕРПРЕТАЦИИ РЕНТГЕНОГРАММ 75 комплексе регулирующих механизмов сказывается на состоянии костной ткани и находит отображение на снимках в виде распространенных нарушений рентгеноанатомии исследуемой области. Правильно произведенный снимок должен иметь общий насыщенно-серый фон. Интенсивность тени кости в разных участках пленки определяется только анатомическими особенностями строения исследуемой области. Четко различается структура костной ткани — губчатый и компактный слои, каналы, отверстия, замыкающие пластинки, периодонтальные щели и кортикальные пластинки, выстилающие лунки. Изображения зубов не должны накладываться друг на друга, менять привычную форму и размеры. В них следует различать полости зубов, корневые каналы и слой эмали, окаймляющий коронку. Очаги патологически измененной костной ткани оценивают по следующим показателям: количество очагов, их локализация в кости, форма, размеры, контуры, интенсивность тени, состояние костной ткани в самом очаге и вокруг него. При оценке зубного ряда отмечают отсутствие каких-либо зубов, указывая первичность или вторичность адентии, особенности смыкания челюстей, наличие смещения зубов различного характера, сверхкомплектность зубов, ретенцию и дистопию, дефекты твердых тканей с указанием причины, локализации и глубины, изменения в полостях зубов и корневых каналах (обызвествления, дентикли, заместительный дентин, облитерация полостей, добавочные каналы и т.д.). Оценивают также состояние периоде нтальных щелей, сохранность замыкающих пластинок, наличие изменений в окружающей периодонт костной ткани и связь их с корнями зубов. О состоянии краевых отделов альвеолярных отростков судят по высоте межальвеолярных гребней по отношению к эмалево-цементной границе, сохранности анатомических деталей строения костной ткани межальвеолярных гребней. В молочном и смешанном прикусе определяют степень созревания и прорезывания зачатков зубов относительно календарного и костного возраста, отмечают смещения зубов или зачатков, если таковые имеются, изменение формы и размеров коронок и плотности их твердых тканей. При патологических изменениях костной ткани вокруг
верхних зубов регистрируют их связь с полостью носа и верхнечелюстными пазухами, а нижних — соотношение со стенками нижнечелюстного канала. Анализируя пропорциональность лицевого черепа при деформациях любой природы, оценивают также состояние мозгового черепа, его основания, взаимоотношения костей различных отделов между собой и с основанием черепа, особенности их роста и структуры, переднюю и заднюю лицевую высоту. При анализе рентгенограмм височно-нижнечелюстного сустава определяют не только состояние костных суставных отделов и рентгеновской суставной щели, но и особенности движений мыщелкового отростка. Рентгеносемиотика патологических изменений скелета, в том числе и челюстных костей, складывается из ограниченного числа теневых проявлений: остеопороза, деструкции и остеолиза, остеосклероза, оссифицированного периостита, атрофии костной ткани. Сочетание этих симптомов создает разнообразную картину различных заболеваний. Нередко патологические процессы имеют патогномонич-ные рентгенологические проявления, которые позволяют осуществлять прецизионную диагностику. Часть заболеваний имеет рентгенологическую картину, которая оценивается в зависимости от клинической характеристики процесса. Наконец, существуют такие рентгенологические признаки поражения, верифицировать которые можно только с учетом результатов патоморфологическото исследования. Одним из основных проявлений патологических изменений костной ткани является рарефикация различных видов (остеопороз, деструкция, остеолиз). Это всегда хронический процесс, не имеющий клинических проявлений на ранних этапах. В его основе лежит резорбция кости путем остеолиза и остеоклазии, рассасывания грануляциями или усилением кровотока. Рентгенологическая картина о с т е о -пороза довольно характерна и проявляется повышенной прозрачностью костной ткани. Остеопороз может быть диффузным. В этих случаях кость становится равномерно более прозрачной, ее трабекулярный рисунок смазывается, кортикальные пластинки истончаются, но на фоне менее интенсивной тени губчатой кости кажутся особенно плотны- ОБЩИЕ ПРИНЦИПЫ ИНТЕРПРЕТАЦИИ РЕНТГЕНОГРАММ 77
Рис. 2.2. Эксцентрическая атрофия челюстных костей в связи с почти полной вторичной адентией, остеопоротическая перестройка диффузного и очагового характера. Подчеркнутость контуров кортикальных замыкающих пластинок ми (рис. 2.2). Вторая форма рарефикации кости — пятнистый остеопороз — характеризуется наличием очагов пониженной плотности костной ткани, имеющих различную форму, величину и нечеткие, как бы смазанные контуры. Корковый слой в этих случаях либо не изменен, либо несколько разрыхлен, а трабекулярный рисунок кости более широкопетлистый, чем в норме. Пятнистая рарефикация обычно служит проявлением начального остеопороза или незначительной его степени, хотя известны случаи, когда характер пятнистого остеопороза длительное время не меняется или появлению равномерного остеопороза не предшествует стадия пятнистой рарефикации. Остеопоротическая перестройка может ограничиваться зоной патологического очага в одной кости (местный остеопороз) или распространяться на анатомическую область (регионарный остеопороз). Системный остеопороз, характеризующийся поражением всего скелета, возникает или как один из симптомов некостного заболевания, или как проявление процессов старения. Остеопороз развивается вскоре после воздействия вызвавшей его причины, однако рентгенологически выявляется лишь по достижении определенной степени убыли костного вещества. Быстрота появления рентгенологиче-
ских признаков зависит от массивности кости, качества рентгенограммы и опыта рентгенолога. При прочих равных условиях наиболее рано обнаруживаются очаги осте-опороза в губчатых костях. Как при диффузном, так и при пятнистом остеопорозе размеры кости не изменяются, что отличает этот процесс от атрофии, характеризующейся эксцентрическим или концентрическим уменьшением поперечника кости (см. рис. 2.2). Деструкция костной ткани связана со многими патологическими процессами, которые приводят к ее разрушению и замещению различными субстратами — грануляциями, гноем, опухолевой тканью. При полном рассасывании кости и исчезновении всех ее элементов без последующего замещения говорят об остеолизе. Нередко деструктивные изменения оказываются единственным симптомом заболевания. Рентгенологически они выявляются не сразу; латентный период более длителен в костях губчатого строения, чем в кортикальной кости, где он составляет 4-10 дней. Инволютивный остеопороз задерживает рентгенологическую интерпретацию начальных деструктивных процессов. Изменения только в пределах губчатого вещества вообще могут не обнаруживаться на рентгенограммах. Истинные размеры зоны деструкции часто отличаются от рентгенологических. Репаративные процессы в губчатых костях также выявляются менее отчетливо и позже. Они осуществляются преимущественно за счет эндоссального костеобразования из-за относительно небольшой активности надкостницы. Чем медленнее протекает репарация кости, тем более выражены процессы воссоздания новой костной ткани. Противоположный рарефикации процесс уплотнения костной ткани носит название остеосклероза. Он выражается как в утолщении отдельных костных балок, так и в увеличении их количества в определенном объеме кости. При резко выраженных склеротических процессах губчатая кость становится однородной и приобретает черты компактной. Остеосклеротическая перестройка также может быть местной, регионарной или системной. Одним из проявлений патологического поражения костной ткани может быть изменение формы анатомического ОБЩИЕ ПРИНЦИПЫ ИНТЕРПРЕТАЦИИ РЕНТГЕНОГРАММ 79 отдела или органа в целом, которое вызывается либо ассимиляцией оссифицированных периостальных наслоений, дибо выпячиванием кортикальных пластинок под воздействием разрастающейся патологической ткани, либо узура-цией или атрофией кости вследствие различных местных воздействий, либо нарушением (как увеличением, так и отставанием) роста. Этот симптом оценивают в соответствия со степенью сохранности архитектоники костной ткани и часто при сравнении с симметричными костными отделами. Нередки случаи, когда клинические симптомы заболевания свидетельствуют о патологическом процессе в челюстных костях, а рентгенологические данные оказываются отрицательными. Такое несовпадение чаще всего встречается при острых, в частности воспалительных, процессах. Экспериментальные данные позволяют объяснять подобные факты, показывая, что расположение изолированного очага поражения в толще губчатой кости ткани может приводить к возникновению скиалогических проявлений только по мере вовлечения в процесс переходной зоны и кортикальной пластинки. Кортикальные дефекты, имеющие геометрически правильную форму, на рентгенограмме нередко изменяют ее в зависимости от их положения по отношению к ходу луча. Таким образом, рентгенологическую картину костной деструктивной полости создают либо глубокие эрозии коркового слоя, распространяющиеся снаружи внутрь, либо обширные изменения губчатой кости, распространяющиеся изнутри к ее поверхности, вовлекающие в процесс кортикальную пластинку или подлежащие участки переходной зоны. Интенсивность очага просветления на рентгенограммах соответствует величине кортикальной деструкции. Обычно ее максимальная степень свидетельствует о разрушении обеих кортикальных пластинок пораженной зоны. Именно близость корней зубов к одной из замыкающих кортикальных пластинок челюсти определяет выявляемость костных изменений в пери- и пародонте. Не случайно раньше всего они обнаруживаются у центральных нижних зубов и верхних премоляров, корни которых находятся вблизи щечной замыкающей пластинки. По этой же причине в области
моляров патологические процессы чаще обнаруживаются у медиальных корней.
Следует учитывать, что рентгенограмма отображает только часть происходящих в костной ткани изменений, и отрицательная рентгенологическая картина не означает отсутствия костного поражения в действительности. В силу известной условности и ограниченности рентгенограмма передает на двухмерной плоскости изображение трехмерного объекта, каковым является любой костный орган, тем более такой геометрически сложный, как челюстные кости. При интерпретации снимков необходимо также помнить, что ближайшие к пленке участки кортикальной пластинки, переходной зоны и губчатой кости отображаются значительно более отчетливо, чем отдаленные, и что только параллельные пленке и перпендикулярные ходу луча костные балки образуют на снимке характерный петлистый рисунок губчатой кости, а трабекулы, идущие под углом, могут создавать лишь бесструктурный фон. Помимо перечисленных факторов, при расшифровке че-люстно-лицевой области необходимо учитывать следующее: 1) сохранность жизнедеятельности пульпы зубов при поражениях в пределах зубного ряда; 2) возраст и пол больного, длительность анамнеза, наличие неврологических и болевых проявлений; 3) протяженность очага поражения в костной ткани; 4) состояние других отделов скелета при распространенных процессах. Кортикальные деструкции обычно вызываются более быстро распространяющимися процессами инвазивного типа, а медленно увеличивающиеся изменения приводят к ис-тончению и выбуханию этих пластинок. Резорбция корней зубов чаще наступает при медленно прогрессирующих про- ОВЩИЕ ПРИНЦИПЫ ИНТЕРПРЕТАЦИИ РЕНТГЕНОГРАММ
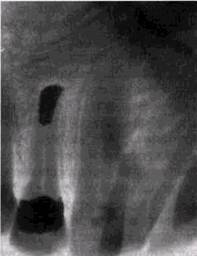
цессах, для которых характерна пролиферация соеди-нительнотканных или опухолевых элементов. Смещение зубов обычно вызывают медленно увеличивающиеся образования, а избыточную подвижность — быстро про-лиферирующие процессы. Четкость контуров пораженных зон — симптом относительный, но все же свидетельствующий о медленной динамике патологических изменений, В подавляющем большинстве случаев костные изменения в челюстях, основным теневым проявлением которых служат очаги деструкции или остеолиза, локализуются в зоне корней зубов. Периа-пикальные просветления, имеющие вид полости, у кариозных или леченых зубов с некротизированной пульпой обычно являются либо абсцессом, гранулемой, радикуляр-ной кистой, либо периапикальным рубцом (рис. 2.3). Различить их только на основании рентгенологических данных практически невозможно. Если подобные изменения обнаруживаются вокруг интактного зуба, то следует в первую очередь предполагать развитие цементомы. Симптом высокопрозрачной однокамерной полости с четкими контурами, локализующейся в зоне отсутствующих зубов или нижних моляров, обычно свойствен аме-лобластомам, примордиальным кистам, фибромам, резиду-альньш кистам (рис. 2.4). Мелкие множественные полости в форме «мыльной пены» — проявления гигантоклеточной опухоли, аневризматической костной кисты, редких форм амелобластомы (рис. 2.5). Дифференциальную диагностику проводят с учетом клинических проявлений заболевания, возраста пациента, локализации поражения, состоя-иия соседних зубов, но не всегда успешно. Четко очерченные просветления на снимках передних зубов верхней челюсти, не связанные с изменениями в их ^ронках, обычно являются симптомом неодонтогенных
Рис. 2.5. Внутрикостная гемангиома нижней челюсти справа эпителиальных кист резцового, слезно-носового канала, глобуломаксиллярных кист (рис. 2.6). Множественные, не сливающиеся между собой зоны ос-теолиза возникают при системных поражениях — гистио-цитозах, диспластических изменениях, гиперпаратиреои-дизме, миеломной болезни (рис. 2.7). Для каждого из них характерны не только своеобразные клинические проявления и сроки возникновения изменений, но и локализация, состояние и плотность окружающей костной ткани, изменения корней зубов. Изолированные участки костной деструкции, не связанные с зубами, могут быть проявлением как первично-костных опухолевых поражений, так и распространения на челюстные кости новообразований слизистой оболочки рта, околоносовых пазух или симптомом метастатических опухолевых поражений. Патологические изменения, сопровождающиеся увеличением плотности костной ткани, встречаются реже и часто отображают реакцию костной ткани на предшествовавшее повреждение, воспалительный процесс, увеличение механической нагрузки. Среди них на первом месте по частоте стоят периапикальные склеротические изменения, свидетельствующие о так называемом конденсирующем остите, ОБЩИЕ ПРИНЦИПЫ ИНТЕРПРЕТАЦИИ РЕНТГЕНОГРАММ 83
Рис. 2.6. Глобуломаксиллярная киста
Рис. 2.7. Гистиоцитоз Х в области 1 | 1 который нередко является своеобразным хроническим воспалением. Они могут быть и последствием завершившегося периодонтального абсцесса (рис. 2.8). Выраженными склеротическими проявлениями отличается особая форма остеомиелита — остеомиелит Гарре, встречающийся у подростков и стариков. Массивные гиперостозы челюстных костей чаще наблюдаются в молодом возрасте при одной из форм фиброзной дисплазии — костном леонтиазе, а в среднем и старшем возрасте могут быть проявлением по-лиоссальных поражений, таких, как мраморная болезнь, болезнь Педжета, каждая из которых имеет своеобразную клиническую и характерную рентгенологическую картину.
Рис. 2.8 Зона склероза у корня (Г), сформировавшаяся на месте удаленно кисты Остеосклеротические изменения часты при доброкачест венных костных опухолях и дермоидных образованиях ти па одонтом. Самую маленькую группу составляют те заболевания которые проявляются сочетанием деструктивных и склеро тических изменений костной ткани. Среди них встречаются пороки формирования различных тканей и опухоли разного типа, например оссифицирующиеся фибромы, хондросаркомы (рис. 2.9). Наконец, немалочисленная группа патологических состояний характеризуется прежде всего симметричными и асимметричными изменениями формы и размеров различных отделов черепа, в том числе челюстей. В большинстве случаев это процессы, обусловленные нарушениями формирования и роста черепа врожденного, эндокринного или обменного генеза, последствиями травм или других заболеваний. Учитывая влияние технических условий исследования на конечные его результаты, считаем необходимым остановиться на основных факторах, влияющих на качество рентгенограмм. Качество рентгеновского снимка определяется четкостью контуров деталей изображения и контрастностью, т. е. разницей различия двух соседних деталей изображения. На четкость изображения влияет геометрическая нерезкость, зависящая от размеров фокусного пят- ОБШ.ИЕ ПРИНЦИПЫ ИНТЕРПРЕТАЦИИ РЕНТГЕНОГРАММ
Рис 2.9. Оссифицирующая фиброма нижней челюсти на рентгеновской трубки и соотношения расстояний фокус — объект и объект — пленка. Оптимальная четкость изображения получается при малом фокусе рентгеновской трубки, большом расстоянии объект — фокус (кожно-фо-кусное) и малом расстоянии объект — пленка. Влияет на этот показатель и зернистость экранов и пленок. На безэкранных рентгенограммах изображение всегда более четкое. Контрастность изображения определяется характеристиками рентгеновской пленки и химикалий, соблюдением правил фотообработки, ограничением рассеянного излучения с помощью диафрагмирования, правильным подбором условий рентгенографии. При увеличении кожно-фокусного расстояния четкость изображения повышается, а сила тока и экспозиция увеличиваются по правилу инверсной квадратичной зависимости. Отодвигая трубку от больного, для определения новых условий рентгенографии необходимо умножить ранее использовавшуюся силу тока в миллиамперах на отношение квадратов нового и старого кожно-фокусных расстояний. Важную роль играет соблюдение правил фотообработки рентгеновских материалов. Увеличение длительности проявления сверх времени, указанного на упаковке рентгеновской пленки, приводит к разложению серебросодержаще-го слоя эмульсии не только на участках пленки, подвергающихся облучению, но и по всей ее поверхности, что со-
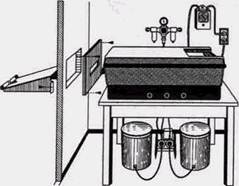
Рис. 2.10. Различное качество рентгенограмм черепа в зависимости от условий их фотообработки. Снимки: а — недопроявленный; б — проявленный нормально; в — избыточно проявленный здает «вуаль» и снижает четкость передачи деталей (рис. 2.10, а-в). Отрицательно сказывается на качестве снимка его недопроявление. Важна и температура проявляющих растворов: при температуре свыше 18 "С время проявления должно сокращаться на 1 мин, а при снижении ее — увеличиваться на 1 мин на каждый градус изменения температуры. Качество снимков улучшается при использовании проявляющих автоматов (рис. 2.11). Большая «плотность» рентгенограмм при низкой контрастности обычно свидетельствует либо об излишнем сокращении времени проявления, либо о низкой температуре раствора, либо о сочетании обоих этих факторов. Если избыточное почернение сочетается с возникновением «вуали» на пленке, то возможны следующие нарушения: излишняя длительность проявления или более высокая, чем необходимо, температура раствора, удлинение экспозиции при снимке, недостаточная светоизоляция в фотолаборатории. Рентгенограммы приобретают желто-коричневую окраску при проявлении их в разложившемся или перенасыщенном растворе, зеленую — при плохой окончательной промывке, нежно-серую — при недостаточной промежуточной промывке. Систематический анализ качества рентгенограмм свидетельствует, что погрешности техники исследования могут ОБЩИЕ ПРИНЦИПЫ ИНТЕРПРЕТАЦИИ РЕНТГЕНОГРАММ 87
рис. 2.11. Автомат для фотообработки листовой и дентальной рентгеновской пленки быть найдены почти на 60 % снимков разного типа. Чаще всего они выявляются на внутриротовых изометрических рентгенограммах, реже — на ортопантомограммах, еще реже — на панорамных снимках нижней челюсти. Среди ошибок первое место занимают погрешности фотообработки снимков, второе — ошибки установки пациентов, третье — неправильный выбор условий рентгенографии, последнее — техническая неисправность аппаратуры. Наиболее часто наблюдаются следующие дефекты внутриротовых «изометрических» рентгенограмм. На снимках центральных верхних и нижних зубов короткий закрытый тубус конической формы создает зону диффузной, пониженной плотности, симулирующий остеопороз. Особенно ярко эта картина проявляется у беззубых пациентов. Приближенный вплотную к коже лица тубус может обусловливать появление ложной линии перелома зуба. Перегиб пленки, наступающий в тех случаях, когда больной фиксирует пальцем ее не на десне, также приводит к возникновению артефакта в виде линейной тени, симулирующей линию перелома (рис. 2.12, а и б; 2.13 и 2.14). Особенно контрастные, но короткие линейные и дуговые тени отмечаются при давлении ногтя. На пленке с истекшим сроком годности изображение завуалировано, имеет низкую контрастность. Точечные повреждения светоза-
Рис. 2.13 Деформация изображения |_3 вслед ствие изгиба пленки при неправиль ной ее фиксации Рис. 2.12. Фиксация пленки во рту: о — изгиб дентальной плешей при неправильной фиксации ее пальцем; б— правильное место фиксации пленки щитной бумаги вызывают появление округлых или овальных зон почернения, имитирующих полости. Дисторсия корня на дентальных снимках, особенно верхних зубов, вызывается плохой фиксацией пленки пальцем. Нерезкость снимка чаще всего обусловлена движением головы больного во время экспозиции. «Ветвистые» тени на пленке вызываются разрядами статического электричества, возникающими при быстром извлечении пленки из коробки или упаковочной бумаги. Воздушные пузырьки в проявляющем растворе дают на снимках интенсивные округлые пятна. При попытках рентгено-лаборанта исправить недоп- роявлением неправильно выбранную экспозицию с избыточным напряжением ОБЩИЕ ПРИНЦИПЫ ИНТЕРПРЕТАЦИИ РЕНТГЕНОГРАММ 89
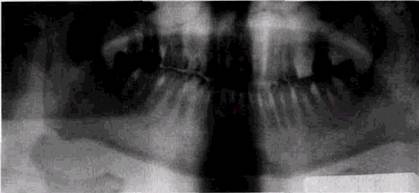
на трубке получаются «полосатые» рентгенограммы, на которых чередуются зоны недо- и перепроявленного изображения. Полости зубов на внутриротовых рентгенограммах укорочены по вертикали по сравнению с их действительными размерами. Превышение углов наклона трубки еще больше уменьшает их размеры и вызывает ошибки при оценке глубины кариозных дефектов.
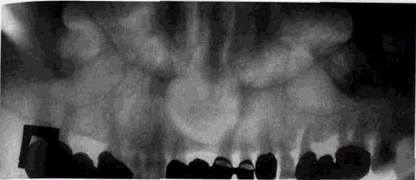
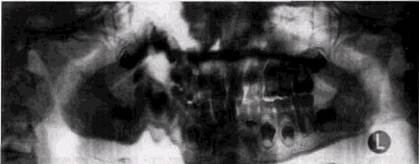
Неправильный наклон тубуса приводит к искажению размеров коронок. Если угол наклона в вертикальной плоскости уменьшен по сравнению с необходимым, то зубы удлиняются, а в противоположном случае укорачиваются. Ошибкой является попытка получения на внутриротовом снимке изображения более 3 зубов. В этом случае и коронки и корни наслаиваются друг на друга, и изображение оказывается малопригодным для интерпретации. Любые небрежности при установке больного сказываются на качестве ортопан- томограмм. В случае чрезмерного смещения окклю-зионной плоскости вниз изображение зубочелюст- ной системы укорачивается и становится нечетким (рис. 2.15). При излишне приподнятом подбородке происходит горизонтальное растягивание контуров окклю-зионной кривой и зубных рядов, снижение четкости передачи передних отделов челюстей. Перемещение подбородочного упора от правильного уровня назад ИЛИ вперед ПРИВОДИТ COOT- ^уй^^я рентгенограмма 2Ц BeTCTBeHHO К увеличению 12. Угол наклона рентгеновской ИЛИ уменьшению ГОТЭИЗОН- иленки увеличен, тени зубов вытяну-„„ ' ты, коронки срезаны. На пленке ви- ^альных размеров изображе- ден отпечаток пальца
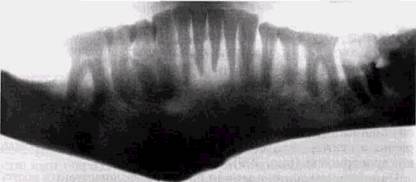
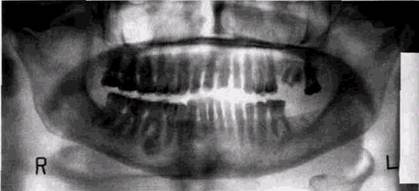
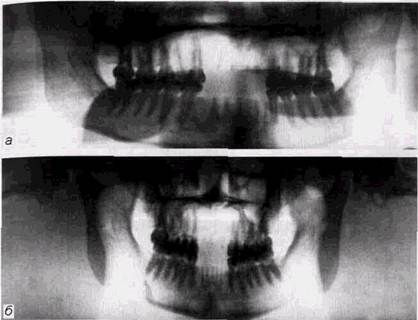
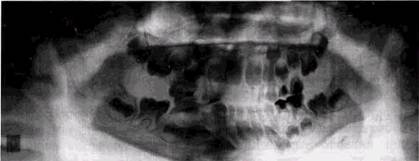
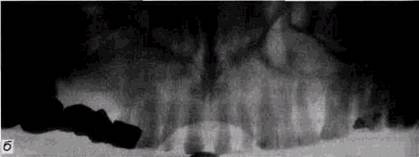
Рис. 2.15. Деформация изображения на ортопантомограмме при неправильной установке головы пациента. Часть тела нижней челюсти и вет ви срезаны. Надпись сделана на изображении костной ткани ния зубочелюстной системы, снижению четкости передачи твердых тканей зубов, периапикальных тканей и трабеку-лярного костного рисунка во фронтальных отделах челюстей, деформации контуров верхнечелюстных пазух (рис. 2.16, а и б). При чрезмерно высоком положении головы исследуемого «срезается» изображение верхнечелюстных пазух и мы-щелковых отростков, а при низком — основания нижней челюсти. Полосы почернения на ортопантомограмме отображают неравномерность хода трубки или кассеты либо являются следствием задевания кассеты за плечи пациента. Появление «ступеньки» в основании нижней челюсти связано с движениями больного во время съемки орто-пантомограммы (рис. 2.17). Незначительное отклонение головы пациента от центрального положения в сторону сказывается на ухудшении изображения передних отделов челюстей и появлении ложной картины асимметрии противоположных сторон зубочелюстной системы (рис. 2.18). Смещение фильтра, перекрывающего кассетодержатель, приводит к неравномерному почернению снимка. ОБЩИЕ ПРИНЦИПЫ ИНТЕРПРЕТАЦИИ РЕНТГЕНОГРАММ 91
Рис. 2.16. Ортопантомограммы фантома черепа, произведенные с разным положением подбородочного упора Интенсивные по плотности тени камни слюнных желез, скопление контрастных веществ, металлические украшения на ортопантомограммах дают не только интенсивное изображение, но и служат источником «паразитарных» теней на противоположной стороне и центральных участках снимка (рис. 2.19, а и б). При погрешностях установки больного второй добавочный контур может давать и носоглотка. Если шея пациента недостаточно выпрямлена, на центральные зубы наслаивается интенсивная вертикальная тень шейных позвонков (рис. 2.20). Ошибки в укладках уменьшаются при съемке на орто-пантомографах, имеющих полный набор удобных световых Центраторов, которые помогают правильно ориентировать среднесагиттальную и окклюзионную плоскость пациента. Улучшает качество снимков плотная фиксация головы пациента головодержателями, правильное расположение языка и шейного отдела позвоночника, а также индивиду-
Рис. 2 17. Деформация изображения, вызванная задеванием кассеты плеча пациента во время съемки
Рис. 2.18. Различные размеры и нечеткость изображения зубов правой и левой половины нижней челюсти из за плохой фиксации и смеще ния головы пациента во время съемки альная коррекция геометрии и физико-технических условий съемки с учетом конфигурации лица, возраста и пола больного. Более четкое отображение фронтальных отделов обеих челюстей у пациентов с увеличенными размерами нижней челюсти или уменьшенными параметрами верхней челюсти достигается увеличением наклона окклюзионной плоскости к горизонтали от обычного положения +5°. При верхней макрогнатии или нижней микрогнатии наклон окклюзионной плоскости уменьшается. За счет такой манипуляции фронтальные отделы челюстей более равномерно попадают в выделяемый слой. ОБЩИЕ ПРИНЦИПЫ ИНТЕРПРЕТАЦИИ РЕНТГЕНОГРАММ 93
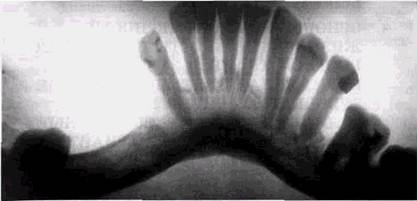
Рис 2.19 Тень от посторонних предметов на ортопантомограмме а—от оправы очков; б — от цепочки на шее Погрешности укладки относительно принятых антропометрических ориентиров, ошибки при введении в рот ап-пликатора рентгеновской трубки или наклоне приводят к деформации изображения челюстей на панорамных рентгенограммах. Так, если аппликатор вводят в рот недостаточно глубоко, то на рентгенограмме центральные зубы Удлиняются, а задние укорачиваются и не выходят за пределы альвеолярного отростка. Если аппликатор введен глубже, чем нужно, то на снимке получают изображение
Рис 2 20 Широкая тень позвоночника перекрывает центральные верхние и нижние зубы
Рис 221. Ошибки введения аппликатора рент геновской трубки в рот а — недостаточное введение при получении боковой панорамной рентгенограммы. Ветвь нижней челюсти и ее отростки не видны, тени зубов деформированы; б — избыточное введение при вьшол нении прямой панорамной рентгенограммы Округлое просветление наслаивается на коронки верхних пе редних зубов
ОБЩИЕ ПРИНЦИПЫ ИНТЕРПРЕТАЦИИ РЕНТГЕНОГРАММ 95
Рис 2 22 Избыточное увеличение наклона трубки при съемке прямой панорам ной рентгенограммы нижней челюсти привело к искажению изобра жения моляров, диспропорции в размерах зубов и межальвеолярных перегородок в разных отделах челюсти только премоляров и моляров. При недостаточно глубоком введении аппликатора в рот на боковых панорамных снимках ветвь челюсти и ее отростки не видны, а изображение задних зубов и окружающей их костной ткани мало структурно (рис. 2.21, а и б). В этом случае тени коронок наслаиваются друг на друга. Четкость деталей строения костной ткани уменьшается, если во время снимка больной неплотно прижимает кассету к снимаемой области. Нарушения положения головы пациента, углов наклона трубки или неправильность расположения кассеты приводят к искажению формы и размеров зубов. Вытянутые моляры получаются в том случае, если аппликатор трубки наклонен более чем на 15° вверх или более чем на 5° вниз (рис. 2.22). Если голова пациента наклонена вперед больше, чем необходимо, то коронки моляров укорачиваются. Неплотное прижатие кассеты с пленкой во время съемки к исследуемой зоне обусловливает снижение четкости передачи структуры челюстей и зубов во всех отделах снимка. Дефекты фотообработки дают на панорамных снимках и ортопантомограммах такие же артефакты, как на внутриротовых рентгенограммах. Дата добавления: 2015-02-05 | Просмотры: 1006 | Нарушение авторских прав |