|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ОДОНТОГЕННЫЕ ЗАБОЛЕВАНИЯ ВЕРХНЕЧЕЛЮСТНЫХ ПАЗУХПредпосылкой для возникновения одонтогенных гайморитов является тесная анатомическая связь синуса с корнями зубов верхней челюсти. Процесс может быть обусловлен прямым распространением воспаления из соседних участков кости или дна пазухи либо развиваться вследствие гематогенного или лимфогенного инфицирования. Непосредственным толчком к развитию гайморита часто является присоединение травмы, охлаждения или общих заболеваний, снижающих резистентность организма. Причиной воспалительного поражения чаще всего бывают различные типы острых или обострившихся периодонтитов (около половины всех случаев) или осложнения консервативных и хирургических манипуляций (около 20 % ). Среди остальных причин почти с одинаковой частотой встречаются нагноение радикулярных кист и остеомиелит лунок зубов, контактирующих с дном верхнечелюстного синуса. Имеются указания о возможности возникновения гайморита при абсцедирующей форме пародонтита. Среди «причинных» зубов при одонтогенных воспалениях на первом месте стоят 6 | 6 (47,7-52,0%), затем 7 | 7 (15,5-25,0%) и 5 I 5 (11,0%) [Мануйлов О.Е. с соавт., 1980; Синева В. И., 1980, 1981; Кокарев Г.П., 1982; Schmelzle R. et al., 1982, и др.]. Одонтогенные гаймориты обычно являются первично хроническими заболеваниями. Поэтому клинические их признаки стерты и не имеют выраженных, а тем более специфических черт. Головная боль, нарушение дыхания и обоняния встречаются при одонтогенных воспалениях реже, чем при риногенных. Болезненность при пальпации области передней стенки верхнечелюстной пазухи, односторонние невралгии также обнаруживаются не часто и, как правило, в период обострения. От 24 до 40% острых воспалений верхнечелюстного синуса также могут иметь одонтогенное происхождение [Левина С. О. и Мулик С.П., 1972; Тимофеев А. А., 1982; Хлыстов Ю.А. и Мусо- рин Ю.Н., 1983; Шаргородский А. Г., 1985; Лузина В. В.
с соавт., 1986; Schumann D., 1984, и др.]. Чаще всего в этих случаях синуит развивается как осложнение лечебных манипуляций. Клиническая картина острого одонтогенного гайморита в отличие от риногенного имеет ряд характерных признаков: боль в области зуба и перфоративное отверстие в дне пазухи, асимметрия лица и болезненность при пальпации переднелатеральной ее стенки; наличие зловонных гнойных выделений из носа, крошковато-творожистых масс в промывной жидкости, изолированное поражение одной пазухи, рентгенологические изменения пара- и периодонта у зуба, дающего клинические проявления. Не все указанные признаки постоянны, но они позволяют дифференцировать одонтогенные и риногенные поражения. Одонтогенньш гайморит развивается, в основном, в хорошо пневматизированных верхнечелюстных пазухах с широким дном и глубокими альвеолярными бухтами. Такое анатомическое строение синусов, по данным В. И. Синевой (1980), встречается в 49,4%. Резорбция костного слоя, отделяющего корни зубов от дна синуса, при периодонтитах происходит тем быстрее, чем тоньше костная прослойка. Однако даже наличие толстого участка костной ткани не исключает опасности инфицирования синуса. Существенных различий в патологоанатомической картине хронических риногенных и одонтогенных гайморитов нет. Изменения слизистой оболочки, начинаясь с области дна, часто остаются в пределах нижних отделов пазухи, вызывая воспаление ограниченного характера. Оно проявляется выраженной десквамацией эпителия, разрушением базаль-ной мембраны и желез, гнойным расплавлением соедини-тельнотканной основы слизистой оболочки и деструкцией костной ткани. Изменения, в основном, сосредоточены вокруг «причинного» зуба, а на остальных стенках синуса могут быть выражены слабо или вообще отсутствовать. Лишь для хронического диффузного гайморита характерно воспалительное поражение в слизистой оболочке всех стенок, которое, однако, может иметь различия в остроте проявлений в разных отделах пазухи. Даже ограниченные одонтогенные гаймориты могут сопровождаться реактив- ОДОНТОГЕННЫЕ ЗАБОЛЕВАНИЯ ВЕРХНЕЧЕЛЮСТНЫХ ПАЗУХ 373
ными изменениями со стороны других околоносовых пазух (решетчатой, лобной и основной).
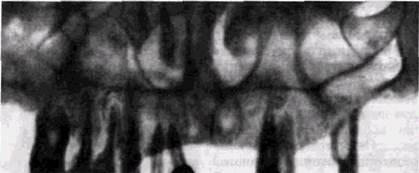
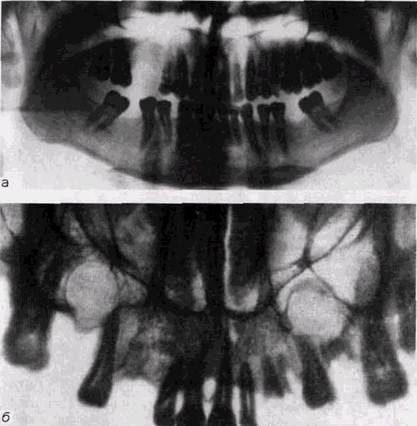
Все существующие методы клинического исследования мало помогают в определении природы патологического процесса. Поэтому именно на рентгенологическое исследование возлагается основная тяжесть диагностики воспалительных изменений верхнечелюстных пазух и дифференциальной диагностики риногенного и одонтогенного воспаления. Весь объем проводящихся в таких случаях рентгенологических исследований должен не только выявить наличие воспалительных изменений, но и очертить состояние зубов и альвеолярного отростка, а также соотношение зубов с дном верхнечелюстного синуса. Рентгенограмма околоносовых пазух в подбородочно-но-совой проекции в вертикальном положении больного часто является исходной для оценки пневматизации всех синусов. Однако наши исследования показали, что обзорные рентгенограммы в подбородочно-носовой проекции при гайморите дают ошибочные выводы о деталях состояния пазух в 71,6% случаев, а наиболее информативными являются зонограммы синуса в лобно-носовой укладке в вертикальном положении пациента с углом поворота трубки 8° (рис. 11.1 и 11.2). Вместе с тем, выявляя изменения в синусах, зонограммы не позволяют установить генез воспаления. Применение панорамных рентгенограмм и орто-пантомограмм упрощает диагностику и позволяет дифференцировать одонтогенный гайморит (см. рис. 1.24). Эти методики информативны и дают возможность отказаться от применения внутриротовой рентгенографии, связанной с большим облучением и не всегда убедительной.
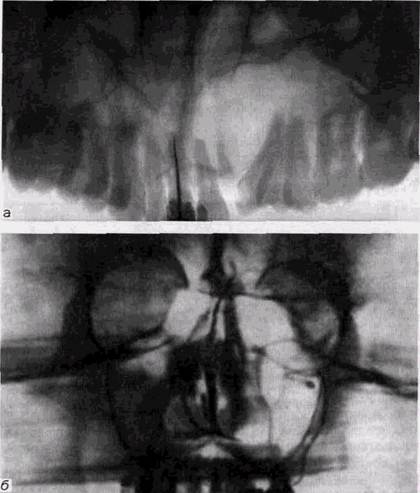
Контрастная гайморогра-фия, особенно с йодолипо-лом, вопреки мнению ряда оториноларингологов, по нашим наблюдениям, часто не дает достоверных данных. Контрастное вещество скапливается в нижних отделах синуса и альвеолярной бухте, перекрывая слизистую оболочку и искажая истинную картину ее изменений. Острые одонтогенные гаймориты приводят к выраженному отеку и утолщению слизистой оболочки синуса. Часто выявляется уровень жидкости горизонтальной или менискообраз-ной формы. При стихании острой фазы количество жидкости в синусе постепенно уменьшается, но утолщение слизистой выстилки, особенно на дне синуса, сохраняется на длительный период. Если одонтогенный процесс с самого начала имеет хронический характер, изменения слизистой оболочки имеют вид локальных утолщений (рис. 11.3). Костная стенка альвеолярной бухты на уровне «причинных» зубов в большинстве случаев резко истончается и даже оказывается полностью разрушенной на отдельном участке (рис. 11.4 и 9.5). Параллелизм между характером периодонтальных процессов и выраженностью изменений слизистой оболочки верхнечелюстного синуса отсутствует, и при небольших зонах периодонтальных резорбций могут наблюдаться значительные по протяженности эрозии дна верхнечелюстных пазух и обширные изменения примыкающей слизистой оболочки в виде бугристых утолщений с волнистыми, но довольно четкими очертаниями. Чем меньше расстояние между корнями «причинных» зубов и зонами периодонтальных костных деструкции, тем более обширные изменения видны со стороны слизистой оболочки. ОДОНТОГЕННЫЕ ЗАБОЛЕВАНИЯ ВЕРХНЕЧЕЛЮСТНЫХ ПАЗУХ 375
Такие изменения в пазухе могут быть обусловлены парод онтитом.
Проявления верхушечного периодонтита одновременно с изменениями стенок и дна верхнечелюстной пазухи лучше всего видны на увеличенных панорамных снимках. Они отчетливо выявляют изменения слизистой оболочки синуса в тех случаях, когда занимают не более Уз его дистального объема. При более обширных изменениях верхняя граница утолщенной слизистой оболочки не определяется из-за наслоения на пазухи тени скуловых костей. В этих случаях более эффективны орто-пантомограммы. На внутриротовых рентгенограммах истинное состояние дна верхнечелюстных пазух вследствие косого хода лучей определить невозможно, а взаимоотношение с ним корней зубов также не соответствует действительности. Поэтому для диагностики одонтогенных гайморитов эти снимки применять не рекомендуется. Воспаления, возникающие вследствие перфорирования дна верхнечелюстного синуса при лечении или удалении зубов, имеют некоторые особенности (рис. 11.5, а и б). В этих случаях обычно возникает реакция слизистой оболочки всех стенок синуса, что хорошо видно на ортопанто-мограммах или линейных зонограммах. Слизистая оболочка резко утолщается, образует полиповидные выбухания. В нижних отделах пазухи могут быть обнаружены скопления пломбировочного материала, металлические инородные тела и фрагменты зубов. Содержимого в пазухе может быть немного или оно вообще отсутствует, если периодически синус опорожняется через свищевой ход. Чаще, чем при других формах одонтогенного гайморита, наблюдается присоединение этмоидита и фронтита на стороне поражения.
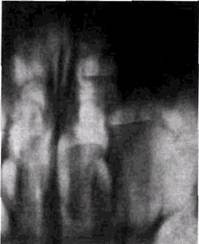
Рис 11 4. Разрушение дна верхнечелюстной пазухи на уровне кистогрануле-мы у корней |_6 Радикулярные кисты и кистогранулемы, связанные с корнями зубов, контактирующих с дном верхнечелюстной пазухи, либо вызывают прогрессирующее его разрушение, либо отодвигают кверху пограничную костную пластинку (рис. 11.6, а и б). Врастающие в пазуху радикулярные кисты могут иметь большие размеры, но редко полностью выполняют ее просвет. Представление о том, что им всегда сопутствуют клинические проявления, не соответствует действительности. По нашим данным, подавляющее большинство этих кист обнаруживается случайно при рентгенологическом исследовании. Выявление одонтогенных кист, распространяющихся в верхнечелюстную пазуху, обычно не представляет трудностей. Киста дает однородную тень с выпуклыми правильными внешними очертаниями, полуокруглой формы, занимающей в основном нижнюю половину пазухи. Следует подчеркнуть, что небольшие кисты, расположенные в пределах альвеолярной бухты, на обзорных снимках в подбо-родочно-носовой проекции не выявляются, а при больших кистах не всегда удается увидеть характерный выпуклый контур образования, что не позволяет отличить кисту от воспалительного процесса с тотальным утолщением слизистой или большим скоплением жидкости в верхнечелюстной пазухе. Мало чем помогают в диагностике и боковые рентгенограммы из-за сложной интерпретации суммарного изображения обеих пазух, лицевого скелета и элементов ОДОНТОГЕННЫЕ ЗАБОЛЕВАНИЯ ВЕРХНЕЧЕЛЮСТНЫХ ПАЗУХ 377
Рис. 11 5 Одонтогенные изменения верхнечелюстных пазух: о — ортопанто мограмма Перфорация дна правой верхнечелюстной пазухи при удалении 6 I; б— ни панорамной зонограмме видно утолщение слизистой оболочки на всех стенках верхнечелюстиых пазух полости носа. Наиболее информативны для диагностики одонтогенных кист любых размеров продольные зонограм-мы, снятые в лобно-носовой проекции в вертикальном или горизонтальном положении пациента. Мало эффективна и контрастная гайморография. Небольшие кисты сплющиваются под тяжестью иодолипола, тень их перекрывается контрастным препаратом, характерная форма искажается. При больших кистах контрастное исследование не всегда легко осуществить, так как при пункции оболочка кисты
Рис 116. Радику лярные кисты: а— большая радикулярная киста, исходя щая из периапикальных тканей I 2, врастающая в верхнечелюст ную пазуху Дно полости носа приподнято; б— небольшие ради-кулярные кисты, приподнимающие дно верхнечелюстных пазух повреждается и содержимое ее эвакуируется. Единственным прямым скиалогическим признаком одонтогенной ки-сты является симптом костного ободка, обусловленный сохранившейся костной тканью, но этот признак выявляется не всегда. Редко также удается обнаружить деформацию, ОДОНТОГЕННЫЕ ЗАБОЛЕВАНИЯ ВЕРХНЕЧЕЛЮСТНЫХ ПАЗУХ 379 истончение или полное исчезновение нижних отделов наружной стенки пазухи. Зонография не всегда позволяет дифференцировать кис-Tbi риногенной или одонтогенной природы, так как их теневые проявления идентичны. Для этого требуется дополнительное рентгенологическое исследование верхнего зубного ряда. На увеличенных панорамных рентгенограммах кисты выявляются не всегда и только в тех случаях, когда они занимают не более трети дистального объема пазухи. Характерная теневая картина может искажаться — форма их тени бывает менее правильной, часто напоминает полипо-видное набухание слизистой оболочки. Верхняя граница кист большого размера перекрывается наслаивающейся скуловой костью, а дистальные их отделы приводят к однородному, но различному по интенсивности понижению прозрачности синуса, которое не отличается от картины гайморита. В тех случаях, когда околокорневая киста связана с изменением у нёбного корня моляров, выявить нарушение целости дна верхнечелюстной пазухи не удается, а на фоне воздушной полости синуса выше его дна появляется картина просветления высокой степени прозрачности. Нижняя же половина синуса создает картину линейного или полуовального затемнения. На ортопанто-мограммах выявляемостъ самих кистозных образований пазухи также бывает различной в зависимости от их размеров и локализации. Кисты, связанные в происхождении с молярами и локализующиеся в наружных отделах пазухи, находят более четкое отображение на ортопантомограмме. Они имеют характерную теневую картину. Хуже выявляются на орто- пантомограммах кисты, связанные с премолярами. Они могут перекрываться элементами полости носа, создающими сложную для интерпретации теневую картину. При нагноениях, которые осложняют почти 25 % всех кистозных образований, правильная округлая форма кисты может меняться, а четкая наружная граница исчезает. Утрачивается однородность структуры кисты, в центре ее появляется просветление с горизонтальным уровнем содержимого, а оболочка становится более толстой. Кисты могут вскрываться в полость носа или рта, образуя свищ,
что, по данным М. Ф. Рождественской (1968), наблюдается почти в 30 % случаев. При нагноении радикулярная киста может вскрыться в верхнечелюстную пазуху. Тень ее в этих случаях сливается с утолщенной слизистой оболочкой, и рентгенологическая картина не отличается от проявлений гайморита (рис. 11.7). Дата добавления: 2015-02-05 | Просмотры: 1544 | Нарушение авторских прав |