|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
РЕНТГЕНОЛОГИЧЕСКИЙ МЕТОД В СТОМАТОЛОГИИ 25
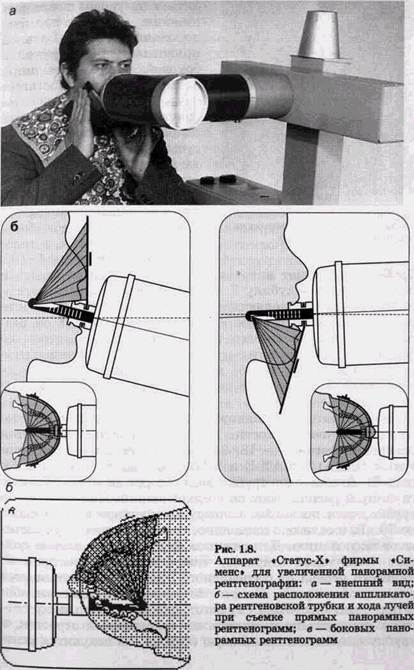
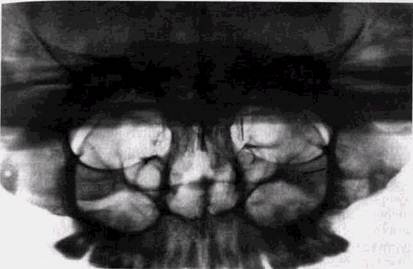
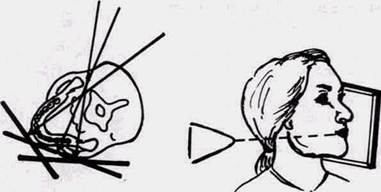
диться на уровне последних нижних моляров противоположной стороны. Больной прижимает пленку рукой к боковой поверхности лица; ее передний конец достигает рентгеновской трубки. На боковом панорамном снимке одновременно отображаются зубы верхнего и нижнего ряда каждой половины челюсти (рис. 1.9).
Чтобы снять дно полости рта с помощью панорамного аппарата, подбородок больного приподнимают, а голову отводят назад на 5-10°. Трубку наклоняют вниз на 5° и аппликатор ее вводят в полость рта на глубину 7 см. Край кассеты, располагающийся вокруг подчелюстной области, находится на уровне подбородка. Если гибкую кассету размером 13х18 см расположить вокруг спинки носа таким образом, чтобы ее верхний край достигал границы волос, рентгеновскую трубку наклонить на 15° вверх, а аппликатор ввести на глубину 7 см, то можно получить рентгенограмму костей средней зоны лица. На аппарате для панорамной рентгенографии можно снять и скуловые кости. Для этого используют пленки большего формата— 18х24 см (производства компании Kodak (США) Т-МАТ Е и Т-МАТ G, см. вклейку к с. 33, рис. JS). Аппликатор трубки вводят в рот на максимальную глубину и располагают по средней линии. Напряжение на трубке, если позволяет конструкция аппарата, повышают до 70 кВ, а если оно постоянно, то соответственно увеличивают экспозицию. Для снимков скуловых дуг пленка должна быть такой ширины, чтобы охватить пространство лицевого черепа от сосцевидного отростка до спинки носа снимаемой стороны. Остальные показатели такие же, как и при рентгенографии скуловых костей. Если пленку сместить еще дальше и окутать ею сосцевидный отросток, а трубку сместить в снимаемую сторону, то получится рент- РЕНТГЕНОЛОГИЧЕСКИЙ МЕТОД В СТОМАТОЛОГИИ
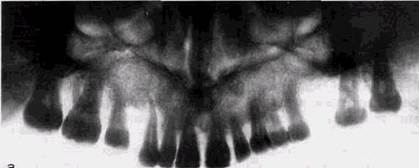
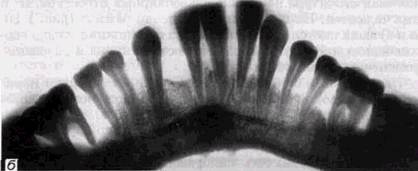
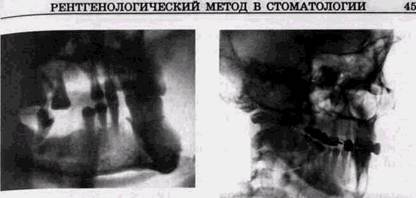
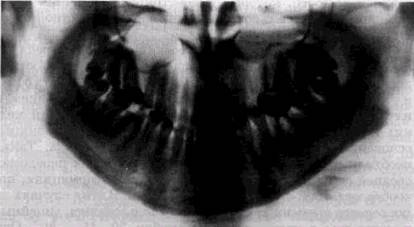
генограмма сосцевидного отростка и височно-нижнечелюст-ного сустава. Ветвь нижней челюсти с помощью аппарата для панорамной рентгенографии можно снять и на кассету размером 13х18 см, наклонив рентгеновскую трубку на 10-12 ° в снимаемую сторону. Наши наблюдения показали, что прямые панорамные рентгенограммы имеют преимущество перед внутриротовы-ми снимками по богатству деталями изображения костной ткани и твердых тканей зубов. При минимальной лучевой нагрузке они позволяют получить широкий обзор альвеолярного отростка и зубного ряда, облегчают работу рентге-нолаборанта и резко сокращают время исследования. На этих снимках хорошо видны полости зуба, корневые каналы, периодонтальные щели, межальвеолярные гребни и костная структура не только альвеолярных отростков, но и тел челюстей. На панорамных рентгенограммах (рис. 1.10, а и б) выявляются альвеолярная бухта и нижняя стенка верхнечелюстной пазухи, нижнечелюстной канал и основание нижнечелюстной кости. На основании панорамных снимков диагностируют кариес и его осложнения, кисты разных типов, новообразования, повреждения челюстных костей и зубов, воспалительные и системные поражения. У детей хорошо определяется состояние и положение зачатков зубов. Значительно сложнее оценить значимость панорамной рентгенографии при заболеваниях пародонта. Широта обзора и хорошая выяв-ляемость деталей состояния костной ткани позволяют легко ориентироваться в характере костных изменений и рано выявлять их наличие. Начальные костные изменения обнаруживаются во всех участках обеих челюстей, за исключением зон моляров, где альвеолярные отростки часто плохо отображаются или практически не выявляются. Однако в связи с особенностями получения изображения при панорамной рентгенографии искажаются взаимоотношения межальвеолярных гребней и эмалево-цементной границы, поэтому степень разрушения костной ткани объективно определить невозможно. Сопоставление у большой группы больных прямых и боковых панорамных снимков заставило нас отдать предпочтение боковым. Они очерчивают полностью и без деформации весь зубной ряд обеих половин челюстей,
Рис. 1.10. Увеличенные прямые панорамные рентгенограммы челюстей: а — верхней; б — нижней отличаются более равномерным увеличением изображения и меньше искажают взаимоотношения межальвеолярных перегородок и зубов. Ошибки укладки при снятии боковых панорамных рентгенограмм наблюдаются реже. Зато более часто выявляются погрешности при выборе экспозиции и фотообработке пленок, в частности суперэкспонирование зоны резцов или недоэкспонирование зоны моляров. Недостатком всех видов панорамной рентгенографии является невозможность контролировать положение во рту аппликатора рентгеновской трубки, так как оно не обусловливается какими-либо анатомическими ориентирами. Это РЕНТГЕНОЛОГИЧЕСКИЙ МЕТОД В СТОМАТОЛОГИИ
Рис. 1.11. Стандартная ортопантомограмма больного с пародонтитом предопределяет индивидуальные искажения взаимоотношений отдельных анатомических деталей, которые относительно просто оцениваются рентгенологами, но не всегда понятны клиницистам. Очень трудно добиться идентичности снимков. Необходимо постоянно учитывать индивидуальные особенности строения черепа и зубных рядов и вносить поправки при укладках. Около 30 лет в стоматологии широко используют панорамную зонографию, или, как ее чаще называют, ортопан-томографию. Эта методика не имеет себе равных по ряду показателей (обзор большого отдела лицевого черепа в идентичных условиях, минимальная лучевая нагрузка, малые затраты времени на исследование) (рис. 1.11). Без преувеличения можно сказать, что появление ортопантомографии явилось своего рода революцией в рентгенологии челюстно-лицевой области. Оптимальные показатели для ортопантомографии дают специальные пленки компании Kodak (США) Т-МАТ Е, Т-МАТ G и Х-ОМАТ S размерами 15х30 см и 12,7х30,5 см (см. вклейку к с. 32, рис. А). Панорамная зонография позволяет получить плоское изображение изогнутых поверхностей объемных областей, для чего используют вращение либо больного и кассеты, либо рентгеновской трубки и кассеты. В основном
получили развитие аппараты второго типа. Рентгеновская пленка, изогнутая вокруг специального кассетодержателя, придающего ей форму полуцилиндра, заключена в пластиковую кассету, вынесена в сторону от головы больного и укреплена консолью на одной стороне движущейся оси. По другую сторону той же оси находится рентгеновская трубка. Во время снимка трубка и пленка описывают эксцентрическую неполную окружность вокруг головы обследуемого. Одновременно пленка на кассетодержателе концентрически вращается вокруг вертикальной оси. Рентгеновские лучи, проходя через различные отделы дистальной половины черепа, попадают на разные участки пленки. Четко выделяется слой, который во время снимка двигается с той же скоростью, что и пленка. Все объекты, имеющие скорость движения, отличающуюся от той, которая характерна для выделяемого слоя, «размазываются». Если длинная ось объекта, расположенного в пределах выделяемого слоя, параллельна направлению движения трубки, то изображение его не размывается, но удлиняется. Объекты, перпендикулярные траектории движения, «размазываются». Имеется определенное соотношение скорости вращения пленки и скорости движения центра вращения: чем оно больше, тем дальше от центра выделяется четкий слой. Толщина последнего зависит от длины радиуса, соединяющего центр слоя и центр рентгеновского пучка, т. е. длины пути трубки. Чем длиннее радиус и короче амплитуда движения, тем толще выделяемый слой. На толщину его влияет также ширина пучка лучей, т. е. размер щели, через которую он проходит. У ряда аппаратов, имеющих концентрические и эксцентрические оси вращения трубки, амплитуда движения трубки неодинакова. Вокруг концентрической оси трубка поворачивается на 102 °, а вокруг эксцентрической на 65 °. В связи с этим толщина выделяемого слоя в центральных отделах черепа составляет 4,6-5 мм, а в боковых — 16 мм. Именно этим объясняется нечеткость изображения центральных отделов зубных рядов, возникающая при малейшем нарушении точности установки. На протяжении короткого времени специалистами разных стран создано несколько вариантов способа получения панорамного изображения и около 50 типов специальных РЕНТГЕНОЛОГИЧЕСКИЙ МЕТОД В СТОМАТОЛОГИИ
аппаратов. Различия между ними сводятся к количеству центров вращения и форме выделяемого слоя. Разнообразие моделей обусловливается стремлением свести к минимуму дисторсию изображения и его увеличение (рис. 1.12).
Для получения изображения геометрически сложной дистальной половины черепа найдены разные пути. Если трубка имеет один стационарный центр ротации, расположенный в области одной половины нижней челюсти, то получается изображение противоположной половины челюсти. Такой принцип использован в ор-топантомографе «Панорекс» (США). В других конструкциях во время снимка происходит непрерывное движение трубки вокруг трех разных центров вращения. Существуют аппараты с непрерывным движением самого центра вращения. Исследования в этом направлении продолжаются. Особенностью методики панорамной зонографии является сложность расшифровки изображения. Ортопанто-мограмма представляет собой своеобразный снимок, на котором наряду с изображением челюстных костей зубных рядов, полости носа, верхнечелюстных синусов присутствуют тени этих же анатомических структур, искаженные по форме и размерам. О. Lageland и F. Sippi (1968) установили, что увеличение объектов по вертикали обусловливается соотношением расстояний фокус — пленка и объект —
пленка. В среднем объекты выделяемого слоя увеличиваются в этом направлении на 31,7% (увеличение варьирует от 29 до 35 % в зависимости от индивидуальных особенностей строения челюстей). Дисторсия изображения по ширине в основном определяется скоростью движения рентгеновской трубки и внутри выделяемого слоя колеблется от 30 до 46 %. W. Updegrave (1966), Rejibian (1979), 0. Lageland и соавт. (1985), В. Я. Новикова (1986) и др. указывают, что степень увеличения изображения на ортопантомограммах неодинакова в центральных и боковых отделах челюстей и при использовании аппаратов разных конструкций варьирует от 7 до 32 %. При этом по вертикали объекты увеличиваются гораздо меньше, чем по горизонтали. Следовательно, имеет место не только увеличение, но и деформация анатомических структур. Степень увеличения зависит от локализации объекта по отношению к выделяемому слою. Анатомические образования, расположенные ближе к оси вращения, деформируются и увеличиваются преимущественно в горизонтальном направлении, а удаленные от нее — в вертикальном. Вертикальные изменения размеров определяются углом расхождения лучей от фокуса рентгеновской трубки, а горизонтальные зависят от скорости движения пленки по отношению к центру вращения. При постоянном расстоянии фокус — пленка во время снимка расстояние фокус — объект постоянно меняется, что и приводит к дисторсии изображения. Отдельные объекты могут отображаться на пленке 2 и даже 3 раза (на своей стороне, в центре пленки и на противоположной стороне). Имеется несколько принципиальных типов ортопантомографов с одной-тремя осями вращения и плавающим центром вращения трубки. Движение кассеты с пленкой может осуществляться как в направлении вращения трубки, так и в противоположном, что влияет на горизонтальную длину изображения. Применяются гибкие пластиковые изогнутые и плоские металлические кассеты. В РФ наиболее часто используются ортопантомографы «Кранекс» (фирма «Соредекс», Финляндия) и «ПМ 2002 СС» (фирма «Планмека», Финляндия) (табл. 1.2). Можно выделить глубокий слой, в котором видны виооч-но-нижнечелюстные суставы. На обычной ортопантомо- Внеротовая рентгенография
№ 5212014, № S212006 по каталогу Кодак Рис. A. Kodak T-Mat Размеры - 15х30 см и 12,7х30,5 см Зеленочувствительные рентгеновские пленки, предназначенные для проведения всех видов панорамной рентгенографии и ортопанто-мографии. Отличаются исключительно высокой разрешающей способностью и контрастностью, великолепным качеством изображения. Чувствительность пленок Kodak T-Mat G и T-Mat E, благодаря специальному строению эмульсии, превышает вдвое чувствительность синечувствительных пленок (Kodak X-Omat S). При использовании пленок Kodak T-Mat в сочетании с зеленочувствительными экранами Kodak Lanex (Regular и Medium) доза облучения пациентов сокращается в 2 раза. Пленки Kodak T-Mat обеспечивают оптимальное диагностическое качество при использовании с экранами Kodak Lanex в панорамных кассетах Kodak X-Omantic Cassette, при обработке химикатами Kodak.
№ 5212022 па каталогу Кодак Рис. Б. Kodak T-Mat G/RA. Размер - 18х24 см Это зеленочувствительные рентгеновские пленки, используемые при проведении телерентгенографического исследования (ТРГ).
№ 850470S, № 8424806 по каталогу Кадак Рис. В. Kodak X-Omantic Cassette. Размер - 15х30 см Кассеты для панорамных рентгеновских аппаратов с зеленочувстви-тельными экранами Kodak Lanex (Regular и Medium). При проведении внеротовой рентгенографии с использованием пленок Kodak T-Mat в сочетании с зеленочувствительными экранами Kodak Lanex доза облучения пациентов сокращается в 2 раза. РЕНТГЕНОЛОГИЧЕСКИЙ МЕТОД В СТОМАТОЛОГИИ
грамме изображение височно-нижнечелюстных суставов получается не в истинной боковой проекции, а точность передачи внутрисуставных взаимоотношений, по нашим наблюдениям, недостаточно велика. Более правильное боковое изображение сочленений получается при установке головы обследуемого со смещением ее на 2,5-4 см вперед. По другой методике голову располагают с поворотом на 45 ° к средней линии. Трубку смещают вниз. Угол ее наклона составляет 7-15° в зависимости от длины шеи. На одной пленке получается изображение обоих суставов: одного в прямой, а другого в боковой проекции. Снимки можно производить в разном положении нижней челюсти. Таблица 1.2 Основные характеристики ортопантомографов
Каждый аппарат имеет свой коэффициент увеличения изображения и показатель толщины выделяемого слоя. Чем более тонкий слой можно выделить на аппарате, тем легче возникают погрешности при неправильной установке больных. Для их уменьшения необходимо выпрямлять
шею обследуемого, заставлять мужчин снимать пиджак; чтобы правильно видеть расположение плечей, голову пациента следует наклонять вниз, чтобы линия, соединяющая крыло носа и козелок уха, составляла с горизонталью угол 5 °. При плоском небе наклон следует увеличивать до 10°, а при высоком уменьшать. Очень важно установить подбородок на подставке без смещений или перекосов в какую-либо сторону, иначе изображение будет асимметричным. Зубы во время снимка должны находиться в центральной окклюзии, чтобы коронки не перекрывали друг друга и не создавали препятствий для выявления кариозных дефектов. Губы пациента должны быть сомкнуты во избежание появления дополнительных теней, а кончик языка должен располагаться на небе, иначе возникает необычная воздушная полоса над корнями верхних зубов, мешающая интерпретации их состояния. Дополнительные тени дают серьги, оправы от очков, украшения на шее, неправильно расположенные застежки от защитных фартуков. Нельзя автоматически использовать условия съемки, отработанные на одном аппарате, при исследовании с помощью другого. Чем больше масса тела пациента, тем больше должно быть напряжение на трубке. Необходимо увеличивать напряжение при обследовании лиц с повышенной пигментацией кожи и снижать его при частичной или полной адентии. Пациенты с короткой шеей должны как можно больше вытягивать вперед голову и приподнимать подбородок. Если на снимке центральные зубы имеют нечеткие контуры, то пациент установлен неправильно; следует наклонить его голову вниз и установить зубы в центральную окклюзию. В тех случаях, когда на центральном участке снимка получается широкая интенсивная тень, оставляемая шейными позвонками, необходимо, чтобы пациент выпрямил спину. Признаком излишнего запрокидывания головы назад является увеличение размеров передних зубов. При обычной установке больного, рассчитанной на выделение слоя, в котором расположены зубные ряды, верхнечелюстные пазухи удлиняются, на их изображение накладываются детали соседних отделов черепа. Чтобы получить более четкое изображение пазух, голову пациента РЕНТГЕНОЛОГИЧЕСКИЙ МЕТОД В СТОМАТОЛОГИИ
Рис 113 Панорамная зонограмма средней зоны лицевого скелета, выполнен ная на аппарате ОП б «Зонарк» фирмы «Медко» нужно сместить на подставке вперед на 2,5 см. Тогда выделяемый слой пройдет через обе верхнечелюстные пазухи, их изображение будет свободно от наслоения скуловых костей и ширина приблизится к анатомической. Эта же укладка пригодна для одновременного получения изображения обоих височно-нижнечелюстных суставов (рис. 1.13). Определяя возможности методики ортопантомографии, необходимо подчеркнуть, что она может и должна использоваться при диагностике любых заболеваний зубочелюст- ной системы и патологии околоносовых пазух. Ее достоинством, несмотря на дисторсию изображения, является передача относительно правильно размеров зубов, что может быть важно для ортопедов и ортодонтов. Не менее важно то, что ортопантомограмма может быть использована при диспансеризации и эпидемиологических скринингах. Преимуществом ортопантомографии является возможность демонстрировать межчелюстные контакты, оценивать Результаты воздействия межчелюстной нагрузки по состоянию замыкающих пластинок лунок и определять ширину
период онтальных путей. Однако ортопантомография не лишена некоторых недостатков: в центральных отделах челюстей изображение зубов и окружающих костных тканей может быть недостаточно четким, что требует дополнительных снимков. Для выявления кариеса и его осложнений можно производить интерпроксимальные внутриротовые или панорамные рентгенограммы, а с целью диагностики патологии парод онта — боковые панорамные рентгенограммы. При переломах нижней челюсти в зоне угла или мыщел-кового отростка для определения направления смещений фрагментов по ширине требуются дополнительные прямые обзорные снимки черепа. В случае выявления патологии височно-нижнечелюстных суставов ортопантомограммы приходится дополнять томограммами или зонограммами суставов в других проекциях, в том числе при смещениях нижней челюсти. При опухолевых, системных, воспалительных и травматических поражениях черепных костей также нередко приходится производить дополнительные снимки, в том числе панорамные. Ортопантомограммы демонстрируют взаимоотношения зубов верхнего ряда с дном верхнечелюстных пазух и позволяют выявить в нижних отделах пазух патологические изменения одонтогенного генеза. Но более детальное изучение состояния слизистой оболочки и других стенок верхнечелюстных пазух, определение изменений в других околоносовых пазухах требует дополнительных продольных зонограмм. Таким образом, внедрение в широкую практику ортопантомографии дало возможность резко сократить число исследований, но не привело к полному отказу от других методик. Особенно важно использовать ортопантомографию в детской стоматологии, где она не имеет конкурентов в связи с низкими дозами облучения и большим объемом получаемой информации. Практически именно с разработкой ортопантомографии появилась возможность более широко использовать рентгенологический метод при обследовании детей и подростков. В детской практике ортопантомография помогает диагностировать переломы, опухоли, остеомиелит, кариес, перио- РЕНТГЕНОЛОГИЧЕСКИЙ МЕТОД В СТОМАТОЛОГИИ
донтиты, кисты, определять особенности прорезывания зубов и положение зачатков. Не все конструкции аппаратов позволяют произвести ортопантомографию маленькому ребенку. Оптимальными возможностями обладает аппарат «Феникс» (фирма «Радианте», Финляндия). Большое удобство при обследовании детей обеспечивает разработанная Ю.И.Воробьевым и А. Г. Надточием (1983) приставка, которая может использоваться с любым ортопантомографом. По их методике, детей исследуют в условиях медикаментозного сна. Используют приспособление к детскому стулу, к верхней поверхности которого крепится горизонтальная пластинка с вырезом для головы и тела ребенка и спинкой. Ширину отверстия можно изменять с помощью винтов. К подбородочному упору и головным зажимам добавлены специальные приспособления, позволяющие фиксировать голову ребенка. На прорезь диафрагмы рентгеновской трубки надевают дополнительную пластинку из свинца толщиной 3 мм, уменьшающую размер щели и ограничивающую излучение. Помимо внутриротовых снимков зубов, панорамных рентгенограмм и ортопантомограмм, при диагностике заболеваний зубочелюстной системы и поражений лицевых костей используется большая.серия внеротовых снимков. Часть из них следует выполнять на мощных рентгеновских аппаратах с учетом возможностей современной техники, позволяющей варьировать экспозицию, использовать жесткое фильтрованное излучение, отсеивающие решетки, оптические центраторы для выбора проекций. Для получения отдельных внеротовых рентгенограмм могут быть использованы дентальные аппараты и неподвижные растры, поскольку во многих стоматологических учреждениях имеется только такая аппаратура. Уникальный аппарат для многопроекционной панорамной зонографии черепа создан в 80-х годах. Он выпускается фирмой «Медко» (Финляндия) под названием ортопан-томограф ОП-6, или «Зонарк» (см. рис. 1.14). Этот аппарат выгодно отличается от всех других тем, что позволяет, не меняя положения пациента, произвести зонограммы раз-яичных отделов черепа. Аппарат состоит из вертикальной колонны, несущей
Рис. 1.14. Ортопантомограф ОП 6 «Зонарк» фирмы «Медко» трубку и кассету, горизонтальной подвижной постели для пациента и пультов управления. На штативе осуществляется три типа движений трубки и кассеты: перемещение их по вертикали, одновременный поворот по окружности на 270° и движение кассеты вокруг вертикальной оси. Голова больного располагается на специальном подголовнике, который легко поднимается и опускается. Точность укладки достигается благодаря системе световых центраторов, укрепленных в разных отделах станины. Световые указатели очерчивают снимаемое поле, среднесагиттальную плоскость черепа, основную горизонталь и другие анатомические ориентиры. Съемку зонограмм можно проводить по 7 различным программам: для зубочелюстной системы, средней зоны лица и орбит, височно-нижнечелюстных суставов, среднего и внутреннего уха, атлантоокципитального сочленения в прямой проекции, шейных позвонков и лицевого черепа или лицевых костей в боковой проекции, задних стенок орбиты РЕНТГЕНОЛОГИЧЕСКИЙ МЕТОД В СТОМАТОЛОГИИ
и отверстий зрительного нерва. Нажатие соответствующей клавиши обеспечивает автоматический выбор объема и формы движения трубки и кассеты. Условия исследования на аппарате «Зонарк»: 50-90 кВ, 15-30 мА, выдержка 7-13 с (автоматически регулируется для каждой из программ). Съемку производят на пленку форматом 15х40 см, заключенную в изогнутую металлическую кассету с усиливающими экранами. Благодаря изменению ширины щели на трубке «Зонарк» позволяет выделять слои различной толщины—1,3 и 2,8 см. При каждой программе можно снять либо стандартный заданный слой, либо более или менее глубоко расположенные участки той же зоны. Уровень слоев устанавливается автоматически и документируется на дисплее. При каждом виде зонографии на аппарате «Зонарк», в отличие от других типов ортопантомографов, сохраняется одна ось вращения трубки, но положение ее меняется. Выделяемый слой имеет цилиндрическую форму. Деформация изображения на этом аппарате минимальна. Не отмечено также дублирования изображения каких-либо объектов. При использовании каждой из программ увеличение изображения различно, но равномерно по всему выделяемому слою. Качество изображения объектов лицевого черепа превосходит таковое при других видах томо- и зонографии. Внеротовая рентгенография челюстей на дентальных аппаратах производится следующим образом. Для съемки тела нижней челюсти на уровне боковых зубов больного усаживают в кресло так, чтобы среднесагитталь-ная плоскость головы была перпендикулярна плоскости пола, а линия, соединяющая козелок уха и угол рта, располагалась горизонтально. Голову поворачивают на 20 ° в снимаемую сторону, кассету прижимают к исследуемой области. Больной придерживает ее рукой с тыльной стороны. Трубку рентгеновского аппарата отводят к углу нижней челюсти противоположной стороны, смещают на 2 см вниз и направляют луч на центр кассеты. Нижний край кассеты устанавливают параллельно краю нижней челюсти на 2-2,5 см ниже нее. Условия съемки: 60-65 кВ, 10 мА, 0,5 с (для аппарата 5Д2 50 кВ, 1,5 с соответственно). Для съемки зоны нижнечелюстного угла и моляров кассету и луч необходимо сместить кзади (рис. 1.15).
Используя специальный черепной штатив типа РГЧ конструкции Гинзбурга, можно с помощью дентального аппарата произвести снимки верхнечелюстных пазух. Для этого переднюю панель штатива наклоняют на 30-45°, голову пациента укладывают так, чтобы сред-несагиттальная плоскость черепа была перпендикулярна плоскости пола.
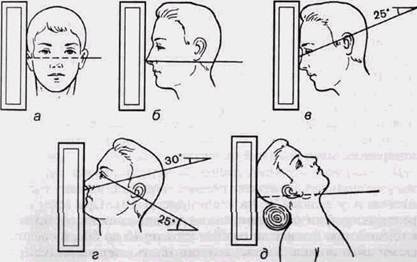
Больной касается панели стола подбородком и кончиком носа. Кассету размером 13х18 см устанавливают большей стороной вертикально. Луч центрируют на середину кассеты. Условия съемки: 65 кВ, 10 мА, 2-5 с, кожно-фокусное расстояние (КФР) 60-70 см. Обзорные снимки черепа в прямой, боковой, полуаксиальной и аксиальной проекциях следует выполнять в соответствии с принятыми в рентгенологии правилами. Предпочтительно осуществлять съемку в вертикальном положении пациентов с КФР не менее 1,5 м. Это позволяет уменьшить облучение туловища, в том числе половых желез и тканей черепа. Увеличение изображения при съемке с этого расстояния не превышает 4-6 %. Пучок лучей максимально экранируют диафрагмами тубусов, которые ограничивают поле по размерам кассеты, что улучшает качество снимков и ограничивает лучевую нагрузку на пациента. Во время съемки используют защитные приспособления в виде специальных фартуков. При центрации угловые ориентиры следует предпочитать анатомическим точкам. Голову необходимо фиксировать (рис. 1.16, а—д). Для получения прямой обзорной рентгенограммы черепа используются кассеты размером 24х30 см. Центр трубки совмещают с центром стойки для снимков или пересечением разметок на столе. Кончик носа пациента должен быть направлен в центр кассеты. Основная линия черепа, соединяю- Химикаты для ручной обработки
Рис. A. Kodak Dental Rapid Access Chemistry Химикаты Быстрого Действия для ручной обработки рентгенограмм: 1. Kodak Dental Rapid Access Developer. Проявитель Быстрого Действия (JV° 5010459 по каталогу Кодан). В упаковке: б бутылок по 0,5 л. 2. Kodak Dental Rapid Access Fixer. Фиксаж Быстрого Действия (№ 5010491 по каталогу Кодан). В упаковке: б бутылок по 0,5 л. Способ примения: 1 бутылка (0,5 л) Проявителя и 1 бутылка (0,5 л) Фиксажа рассчитаны на ручную обработку 100 пленок размером 3,1х4,1 см Kodak Ultra-speed DF-58 и Kodak Ektaspeed Plus EP21 для внутриротовой рентгенографии. Проявление - 15 сек. Фиксирование - 15 сек.
№ 5087911 по каталогу Кодак Рис. Б. Kodak Dental Monobath Монораствор - Проявитель и Фиксаж в Одном Растворе для ручной обработки рентгенограмм. В упаковке: б бутылок по 0,5 л. Способ применения: 1 бутылка (0,5 л) Монораствора рассчитана на ручную обработку 100 пленок размером 3,1х4,1 см Kodak Ultra-speed DF-58 для внутриротовой рентгенографии. Оптимальное время обработки - 4 минуты при температуре 20 "С. РЕНТГЕНОЛОГИЧЕСКИЙ МЕТОД В СТОМАТОЛОГИИ
щая угол глаза и козелок уха, горизонтальна, среднесагит-тальная плоскость совпадает с центральной вертикальной разметкой и перпендикулярна плоскости пленки. Иногда вместо передней прямой рентгенограммы черепа производят заднюю с соблюдением всех перечисленных правил. Такую съемку осуществляют у тяжелобольных, перенесших черепно-мозговую травму, и выполняют в горизонтальном положении пациента. Нередко в челюстно-лицевой патологии используют и эксцентрическую прямую проекцию, которая хорошо очерчивает зону орбит, лобную кость и лобные синусы. В этой проекции можно производить как обзорную рентгенограмму черепа, так и ограниченный снимок глазниц (рис. 1.17). В обоих случаях лоб и кончик носа больного должны касаться плоскости стола или стойки. Соблюдают указанные выше положения относительно среднесагиттальной плоскости и основной линии черепа. Для получения обзорной рентгенограммы луч центрируют на плоскость носа, для снимка орбит — на межорбитальное пространство, причем
Рис 116 Схемы расположения головы пациента и хода центрального луча при съемке обзорных рентгенограмм в проекциях: о — боковой; б — прямой, в — эксцентрической прямой; г — полуаксиальной; д — задней аксиальной
Рис. 1.17. Рис. 1.18. Рентгенограмма лицевого черепа в Рентгенограмма лицевого черепа эксцентрической прямой проекции в полуаксиальной проекции (снимок зоны орбит). Обширный перелом костей средней и верхней трети лицевого черепа, смещение скуловой кости вниз, деформация левой орбиты данный снимок чаще выполняют в горизонтальном положении больного и на кассете меньшего формата. Обзорный снимок черепа в боковой проекции должен полностью захватить не только лицевой, но также мозговой череп, а при телерентгенологическом исследовании — и мягкие ткани лица. Больного устанавливают боком к стойке таким образом, чтобы на пересечении разметок находился наружный слуховой проход. Основная линия черепа должна быть горизонтальной, а среднесагиттальная плоскость вертикальной. Луч центрируют на центр разметок через наружный слуховой проход противоположной стороны. При правильной установке верхние шейные позвонки также отображаются в боковой проекции. Для изучения костей лицевого черепа удобна передняя полуаксиальная рентгенограмма, которая может выполняться и у стойки, и на столе (рис. 1.18). При этом виде рентгенографии основная линия черепа должна составлять с плоскостью стола или стойки угол от 45 до 60 °, а средняя сагиттальная плоскость должна быть перпендикулярна плоскости кассеты. Из аксиальных проекций целесообразна передняя. Больной ложится на живот на край стола, шею максимально вытягивает вперед. Приставной столик или подставку повора РЕНТГЕНОЛОГИЧЕСКИЙ МЕТОД В СТОМАТОЛОГИИ
чивают так, чтобы их плоскость стала продолжением снимочцого стола, и опускают несколько ни-ясе его уровня, чтобы обеспечить удобное положение пациента. Основная линия черепа должна быть параллельна, а среднесагиттальная плоскость перпендикулярна плоскости стола. Луч центрируют через темя на середину разметок. Переднюю аксиальную рентгенограмму трудно произвести у полных людей с короткой шеей. Заднюю аксиальную рентгенограмму черепа удобнее снимать у сидящего больного, используя вертикальную стойку. При этом больной максимально откидывает голову назад, чтобы основная линия черепа стала параллельной плоскости кассеты. Голову располагают строго симметрично. Луч центрируют на середину кассеты через подчелюстную область. Если полуаксиальная рентгенограмма дает наиболее широкий обзор костей средней зоны лицевого черепа, полости носа и его придаточных пазух, то обе аксиальные проекции позволяют изучить основание черепа, основную пазуху, наклон головы мыщелковых отростков в аксиальной плоскости, скуловые дуги (рис. 1.19). В качестве дополнительных методик в стоматологии целесообразно использовать косую рентгенографию в контактной и тангенциальной проекциях по способу Ю. И. Воробьева и М. В. Котельникова (рис. 1.20 и 1.21). Эти исследования осуществляют с помощью дентального рентгеновского аппарата и пленки размером 13х18 см с кассетой или без. Для получения снимка в тангенциальной проекции больного усаживают таким образом, чтобы среднесагиттальная плоскость черепа составляла с рентгеновской пленкой тупой Угол, исследуемая область располагалась перпендикулярно к пленке, а луч направлялся по касательной к снимаемому
Рис. 1.20. Схема получения внеротовых косых контактных рентгенограмм по Ю.И.Воробьеву и М. В. Котельникову участку челюсти и перпендикулярно к пленке. Для рентгенографии каждой половины лицевого скелета имеется 5 тангенциальных проекций соответственно кривизне челюстных дуг у каждой группы зубов (рис. 1.22). В контактной косой проекции плоскость пленки и сагиттальная плоскость черепа составляют острый угол. Пленка располагается почти параллельно исследуемому отделу. Центральный луч проходит перпендикулярно к плоскости пленки через пространство между противоположной ветвью нижней челюсти и позвоночником. Производят три контактных косых снимка каждой половины лицевого черепа: фронтальных отделов, зоны малых и больших коренных зубов, зоны угла и ветви нижней челюсти. Больного усаживают в кресло, голову устанавливают так, чтобы основная линия черепа проходила горизонтально, а кассета или пленка располагалась вертикально. Нижний край кассеты находится на 2-2,5 см ниже края нижней челюсти. При съемке центральных отделов кассету прижимают к наружному краю глазницы и височному отростку скуловой кости. Между кассетой и крылом носа сохраняется расстояние 1 см. Чтобы получить снимок области клыка, кассету прижимают к скуловой кости, надбровной дуге и крылу носа, снимок премоляров — к надбровной дуге и крылу носа, а снимок зоны моляров — к надбровной дуге, надпереносью и кончику носа. Условия рентгенографии: 60 кВ, 7-10 мА, 0,5-1 с, КФР 60 см.
рис. 1.21. Изображение обеих челюстей на внеротовой косой контактной рентгенограмме Рис. 1.22. Внеротовая косая тангенциальная рентгенограмма лицевого черепа С. X. Юсупов (1982) разработал способ рентгенографии скуловой дуги на дентальном аппарате. Голову больного наклоняют на 30 ° в исследуемую сторону, слегка поворачивают вокруг вертикальной оси и запрокидывают назад. Кассету размером 13х18 см прижимают к исследуемой области с височной стороны так, чтобы она была параллельна сред-несаггитальной плоскости черепа. Рот должен быть открыт. Луч направляют на центр кассеты через точку, находящуюся в 2 см от угла нижней челюсти на противоположной стороне, под углом 60°. КФР 22-30 см. На таком снимке, помимо скуловой дуги, хорошо видны крыловидный отросток основной кости и бугор верхней челюсти. Этому же автору принадлежит методика получения косых рентгенограмм верхней челюсти и верхнечелюстной пазухи. Их производят следующим образом. Больного усаживают так, чтобы среднесагиттальная плоскость черепа была перпендикулярна плоскости пола. Голова его должна быть на 20 ° повернута в снимаемую сторону и наклонена вперед так, чтобы подбородок был прижат к шее. Кассету 13х18 см больной прижимает к снимаемой области, чтобы она касалась верхненаружного края глазницы, скуловой кости и кончика носа. Центральный луч проходит от сосцевидного отростка противоположной стороны через точку, расположенную на 2 см ниже его вершины, перпендикулярно кассете между шейными позвонками и нижней
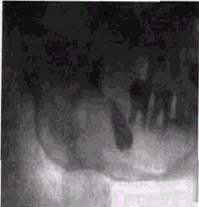
челюстью и центрируется на премоляры исследуемой стороны. КФР 25-30 см. На снимке отображаются верхнечелюстная пазуха, альвеолярный отросток верхней челюсти, нижнеорбитальный край, подглазничный канал. Отмечается дисторсия изображения с укорочением его по горизонтали и увеличением по вертикали. С помощью косой рентгенографии на дентальном аппарате можно одновременно произвести снимок зубов одной половины верхней и нижней челюстей. Больного усаживают так, чтобы среднесагиттальная плоскость черепа была перпендикулярна полу, а основная линия параллельна ему. Голову поворачивают на 30° в снимаемую сторону. Кассету размером 13><18 см располагают вертикально, ее верхний край соответствует уровню надбровной дуги. Больной касается кассеты верхненаружным краем глазницы, кончиком носа и скуловой областью. Луч проходит через точку на 2—3 см ниже вершины сосцевидного отростка противоположной стороны перпендикулярно кассете между шейными позвонками и ветвью нижней челюсти с ориентацией на зону премоляров. При решении диагностических задач в стоматологии важную роль играет исследование околоносовых пазух, которые часто вторично поражаются при заболеваниях зубов. Многочисленные исследования, в том числе проведенное нами совместно с Г. И. Голубевой (1983), убедительно показали, что широко используемая в клинической практике методика рентгенографии пазух в подбородочно-носовой проекции не является оптимальной и приводит к ошибочным заключениям в 10-65 % случаев. Наиболее эффективна продольная зонография в вертикальном положении пациента, при повороте трубки на 8°. Зонограммы производят в двух проекциях — классической прямой и лобно-носовой. В большинстве случаев достаточно получить один срез на глубине 4 см у женщин и 5 см у мужчин. Срезы проходят через середину пазух и благодаря своей толщине (около 2,5 см) дают представление о состоянии слизистой оболочки на всех стенках, позволяют легко обнаружить даже небольшие скопления выпота. На указанных зонограммах наряду с верхнечелюстной пазухой четко видны решетчатый лабиринт, лобные пазухи и передние отделы клиновидной пазухи, которые также РЕНТГЕНОЛОГИЧЕСКИЙ МЕТОД В СТОМАТОЛОГИИ
Рис. 1.23. Линейная томограмма верхнечелюстных пазух, произведенная в прямой проекции при вертикальном положении пациента: о — одонтома в левом синусе; б — линейная зонограмма черепа в лобно-носовой проекции нередко вовлекаются в воспалительный процесс. При дифференциальной диагностике риногенных и одонтогенных гайморитов, кроме зонограммы, следует выполнять орто-пантомограмму или прямую панорамную рентгенограмму верхней челюсти, которые демонстрируют источник одон-тогенного процесса и состояние дна верхнечелюстной пазухи (рис. 1.23, а и б; рис. 1.24). Сложность анатомического строения лицевого черепа заставляет широко использовать при уточненной диагностике поражений не только ортопантомографию, но и продольную томографию и зонографию. Показанием к их применению являются патологические изменения мелких костных фрагментов вокруг полости носа и глазницы, основания черепа, клеток решетчатого лабиринта. Такая необходимость нередко возникает при сложных переломах средней зоны лица, посттравматических деформациях, новообразованиях, системных поражениях. В этих случаях до последнего времени традиционно использовались линейные томограммы с углом поворота трубки 30, 45 и 60°. Они позволяют обнаружить прорастания опухолей лицевых костей и пазух в глубинные отделы черепа, переломы и структурные изменения тонких костей.
Томография в прямой и боковой проекциях стала основным способом рентгенологического исследования мягкого нёба, а также височно-нижнечелюстного сустава и позволила решить многие вопросы диагностики его заболеваний, в том числе дисфункций. При томографии необходимо использовать основные легко воспроизводимые проекции — прямую, боковую, заднюю или переднюю аксиальные. Голову пациента во время съемки необходимо фиксировать, чтобы не усиливать нечеткость снимков. Много преимуществ для снижения дозы облучения больного должна была бы давать симультанная томография, при которой используются специальные кассеты, позволяющие за одну экспозицию получать несколько томограмм с заданным интервалом между слоями. Однако неудовлетворительное качество симультанных томограмм ограничило применение этой методики. Томография производится с различными интервалами между слоями (0,5-1 см и более), но так или иначе требует обычно несколько срезов в каждой из проекций (рис. 1.25, а и б). Только височно-нижнечелюстной сустав удается изучить на одном стандартном срезе (2 или 2,5 см). Этот вид
Рис. 1.24. Ортопантомограмма больного с острым одоитогенным гайморитом слева, развившимся вследствие обострения периодонтита у |_fi. Уровень жидкости занимает половину объема синуса РЕНТГЕНОЛОГИЧЕСКИЙ МЕТОД В СТОМАТОЛОГИИ
Рис 1.25. Томограммы верхнечелюстных пазух в прямой проекции: а — на глубине 4 см видно утолщение слизистой оболочки на дне правого синуса; б—на глубине б см определяется повреждение дна орбиты справа исследования связан с большим расходом рентгеновской пленки и значительным облучением пациентов. В последние 10-15 лет томографию вытесняет зоногра-фия — послойное исследование с малыми углами поворота трубки (как правило, на 8°). Ее преимуществом является выделение «толстых» срезов (1,5-2,5 см), что позволяет существенно сократить количество снимков, сделать процедуру более экономичной и безопасной в лучевом отношении и получить такую же информацию, какую дает серия томограмм. Электрорентгенография достаточно информативна при выявлении патологических изменений в костях, имеет преимущества при исследовании мягких тканей, более экономична и ускоряет процесс получения снимка (рис. 1.26). Однако меньшая чувствительность селеновых пластин вынуждает увеличивать напряжение и лучевую нагрузку на пациента. Это ограничивает использование электрорентгенографии при обследовании детей и женщин. Помимо этого, повседневному применению методики часто
препятствуют плохое качество селеновых пластин, которые выпускаются в основном форматом 30х40 см, и необходимость располагать приставку в вытяжном шкафу, так как в процессе фиксации изображения используют бензол и толуол. Естественно, при бескассетной съемке зубов электрорентгенографию производить невозможно.
Среди многочисленных способов контрастных рентгенологических исследований при челюстно-лицевой патологии наиболее часто используются артрография височ-но-нижнечелюстных суставов, ангиография, сиалография, дакриоцистография. Задачей артрографии является детализация диагностики поражений височно-нижнечелюстного сустава путем уточнения состояния внутрисуставного мениска. Методику ввел в рентгенологическую практику в 1947 г. Т. Norgaard. Практически она используется с конца 60-х годов, с момента широкого внедрения в практику послойных исследований, облегчивших интерпретацию артрограмм. Как правило, достаточно контрастировать нижний этаж сочленения. Манипуляцию осуществляют после анестезии кожи под рентгенотелевизионным контролем. Сустав пунктируют в задних отделах иглой, через которую вводят от 0,8 до 1,5 мл вязкого водорастворимого контрастного препарата. Производят томограммы или зонограммы сустава при различных движениях нижней челюсти (рис. 1.27). Процедура требует осторожности и опыта. Некоторые авторы [Hus-ted E., 1967] производили воздушную артрографию сустава, но ее результаты труднее поддаются расшифровке. Контрастирование артериальных и венозных сосудов челюстно-лицевой области наиболее широко осуществляется при новообразованиях различного типа, особенно геман-гиомах [Горбушина Г. М., 1966]. Контрастный препарат РЕНТГЕНОЛОГИЧЕСКИЙ МЕТОД В СТОМАТОЛОГИИ
можно вводить тремя способами. Наиболее простым из них является пункция гемангиомы с введением контрастного вещества в толщу опухоли и регистрацией изображения на отдельных снимках. Чтобы получить представление о распространенности опухоли в прямой и боковой проекциях, пункцию выполняют 2 раза. Методика обеспечивает выявление характера венозных изменений, но не всегда позволяет увидеть детали кровотока, подходящие к гемангиоме сосуды, и не пригодна для контрастирования артериальной сосудистой сети. При кавернозных гемангиомах и артериовенозных шунтах практикуют введение контрастных препаратов в приводящий сосуд, который выделяют операционным путем. При пульсирующих артериальных и артериовенозных образованиях производят серийную ангиографию после введения контрастных препаратов в приводящий сосуд, который выделяют операционным путем.
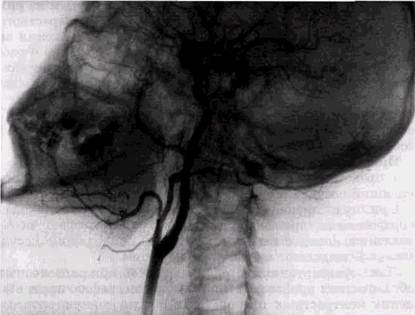
При пульсирующих артериальных и артериовенозных образованиях производят серийную ангиографию после введения контрастных препаратов в общую сонную артерию путем ее пункции. В последние годы чаще осуществляют контрастирование бассейна наружной сонной артерии через катетеры, проведенные либо обычным для ангиографии путем (через бедренную или подключичную вену), либо через наружную сонную артерию (рис. 1.28). Ангиография — сложная процедура, которую следует выполнять в специально оборудованном рентгеноопе-рационном кабинете в условиях асептики и антисептики, под местным обезболиванием. Ее осуществление требует специальной аппара-fypbi, обеспечивающей автоматизированную съемку серии ангиограмм с большой Рис-1-27- СКОРОСТЬЮ И В соответствии Артромограмма левого височно-ниж-i^^iinu и и ^uuint-iLiBtiM нечелюстного сустава. Заполнен с заданной Программой, нижний этаж суставной полости
Рис. 1.28. Ангиограмма бассейна наружных сонных артерий Большинство современных ангиографических установок укомплектовано автоматическим шприцем, включающим трубку и серийную кассету по заданной программе, двумя рентгеновскими трубками и двухпроекционной кассетой, которая регистрирует состояние сосудов в прямой и боковой проекциях одновременно при однократном введении контрастного препарата. Проведение катетеров и правильность их расположения в сосудах контролируются с помощью рентге-нотелевизионного канала усилителя рентгеновского изображения. Спектр водорастворимых контрастных препаратов для ангиографии очень велик. Выбор их зависит от многих показателей: вязкости, концентрации йодсодержащих веществ, аллергизирующего действия. Чаще всего используются верографин (Чехия), урографин (Германия), гайпик (Швеция, Великобритания), кардиографии и кардиотраст (Россия), неионные контрастные препараты типа ультравист (фирма «Шеринг»). РЕНТГЕНОЛОГИЧЕСКИЙ МЕТОД В СТОМАТОЛОГИИ
Методика ангиографии постоянно совершенствуется и в настоящее время сочетается со специальным видом суб-тракции (дигитальная субтракционная ангиография), во много раз повышающей ее разрешающую способность и позволяющей зарегистрировать самые мелкие разветвления сосудов и определить изменения артериальной, капиллярной и венозной сосудистой сети при контрастировании небольшими количествами препаратов путем пункции или катетеризации периферических вен. Объем использования ангиографии в хирургической стоматологии относительно невелик, и имеются все основания для расширенного внедрения этой методики как в диагностику, так и в лечение ряда заболеваний. Крайне редко используется при челюстно-лицевой патологии прямая лимфография, которую применяют для визуализации лимфатических узлов. Предварительно в толщу кожи вводят красящее вещество, которое делает видимыми тонкие лимфатические сосуды. После небольшого разреза, который, по косметическим соображениям, часто производят в заушной области, окрашенный сосуд берут на лигатуру и медленно вводят в него ультражидкий липойо-дол, после чего делают снимки. В настоящее время такое исследование все больше вытесняется непрямой изотопной лимфографией. Сиалография — самый старый и наиболее часто используемый способ контрастного исследования в стоматологии [Barsony Т., 1925]. Методика ее с момента внедрения в практику изменилась относительно мало. Контрастные вещества вводятся в протоки слюнных желез при помощи обычного шприца через затупленную и слегка изогнутую по форме протока иглу, канюлей или катетером. Использование иглы имеет ряд недостатков: ввести ее в проток не всегда удается, она не фиксируется в протоке и может выйти из него в момент введения контрастного вещества, инсталляция иглы нередко представляет собой трудоемкую для врача и болезненную для пациента процедуру. Первоначально при сиалографии широко использовался йодолипол, который одновременно рассматривался как дезинфицирующее средство, дающее лечебный эффект при воспалениях слюнных желез. В дальнейшем обнаружилось, что вязкие йодированные масла обладают рядом недостат-
ков. Нередко они надолго задерживаются в протоках, нарушая функцию слюнных желез и усиливая склеротические изменения в них. Большая вязкость их заставляет вводить препарат под давлением, намного превышающим физиологическую резистентность слюнных протоков. В результате возникают их перерастяжение, экстравазаты, нарушается целостность концевых разветвлений. Повреждение стенок слюнных протоков может привести к попаданию йодолипола в мягкие ткани челюстно-лицевой области, где формируются болезненные олеомы, требующие оперативного иссечения. Иногда теневые симптомы, считающиеся характерными для воспалительных или опухолевых заболеваний слюнных желез, появляются вследствие нефизиологического кон-трастирования. В последние годы стали применять водорастворимые контрастные вещества повышенной вязкости или резко разжиженные и эмульгированные масляные препараты (диа-нозил, ультражидкий липойодол, этийодол, майодил и др., вязкость которых составляет 0,2-0,25 Па-с). Эти препараты следует вводить через тонкие катетеры под визуальным рентгенотелевизионным контролем и с использованием ма-нометрии, чтобы давление при введении соответствовало физиологическому (30-40 см вод. ст.). Менее вязкие водорастворимые контрастные препараты не позволяют получить четкую картину протоков, так как они гипертоничны, обладают малым поверхностным натяжением и быстро выводятся из протоков, не давая четкой рентгенологической картины. Кроме того, эти вещества раздражают внутреннюю выстилку протоков и вызывают неприятные ощущения у пациентов. Перед введением контрастные препараты нагревают до 37-40 "С во избежание спазма протоков. Количество введенного препарата (1-6 мл) зависит от вида железы, пола и возраста пациента. Для околоушной железы оно чаще всего составляет 2-2,5 мл, а для подчелюстной — около 1-1,5 мл. Перед контрастированием протоки промывают изотоническим раствором хлорида натрия и бу-жируют тонким глазным бужем. Катетер должен иметь наружный диаметр не более 0,6 мм. Его вводят в проток с мандреном, который извлекают только перед введением контрастного вещества, либо заполняют контрастной взвесью до введения, чтобы избежать попадания слюны или РЕНТГЕНОЛОГИЧЕСКИЙ МЕТОД В СТОМАТОЛОГИИ
воздуха. Его продвигают в проток на глубину 2-3 см и фиксируют лейкопластырем на коже щеки. Телевизионная рентгеноскопия позволяет дозировать заполнение протоков и избегать избыточного введения контрастных препаратов, а также выбирать оптимальные проекции для рентгенографии. Обычно выполняют обзорные прямые, боковые, аксиальные, тангенциальные снимки, ортопантомограммы и панорамные рентгенограммы. Помимо тугого заполнения на снимках, произведенных через 15 и 30 мин, регистрируются скорость и полнота опорожнения протоков, что позволяет судить о функции слюнных желез. Для стимуляции саливации нередко используют фармакологические препараты, например лимонную кислоту. Нередко протоки заполняют малыми порциями — по 0,5-0,8 мл в три приема с интервалами в 10 мин. Между вторым и третьим введением контрастного вещества больному дают экстракт лимонной кислоты. Рентгенографию осуществляют в трех фазах: фазе заполнения протоков, фазе контрастирования паренхимы и постэвакуационной фазе [Jung H., Klatte E., 1972]. Заполнить проток подъязычной слюнной железы удается только в том случае, если он впадает в поднижнечелюстной. Ортопантомография существенно упрощает методику си-алографии и позволяет получить одновременно изображение различных желез без наслоения костной ткани нижней челюсти. Можно использовать и панорамную рентгенографию: при исследовании околоушной слюнной железы в боковой, а поднижнечелюстной — в прямой проекции. При подозрении на слюнно-каменную болезнь исследование всегда должно начинаться с обзорных (прямых, боковых, окклюзионных или панорамных) снимков. В последние годы разработан еще один способ рентгенологического изучения слюнных желез — пневмосуб-мандибулография. Ее введение в практику связано с исследованиями, выполненными Л. С. Розенштраухом и Л. E. Пономаревым (1963), М. И. Другобицким (1966). Тень подчелюстных желез видна на фоне кислорода или углекислого газа, введенного в клетчатку подчелюстного пространства с помощью пневмотораксното аппарата. Местом медения служит дно полости рта или подчелюстное пространство. Результаты исследования чаще всего регистри-
руются на прямых и боковых томограммах, которые производят в положении больного на спине, животе или боку. Нередко пневмосубмандибулографию сочетают с сиалогра-фией. Широкое использование в повседневной практике радио-нуклидных исследований, термо- и эхографии приводит к сокращению числа контрастных исследований слюнных желез, особенно с применением газовых сред. Значительный прогресс в рентгенологическом исследовании различных органов и систем связан с введением в практику компьютерной томографии. Она позволяет получить поперечное послойное изображение любой области человеческого тела, в том числе черепа. Анализируя плотностные характеристики рентгеновского изображения, с помощью ЭВМ, компьютерного томографа можно выявить тонкие изменения тканей. Современные компьютерные томографы имеют высокую разрешающую способность, позволяют различать очень небольшие перепады плотно-стей, быстро сканируют исследуемую часть тела (один срез в секунду) и могут воссоздавать обзорное изображение на основании исследования, произведенного в одной проекции. В настоящее время это единственный способ одновременного получения изображения не только костных отделов, но и мягких тканей, в том числе мозга. Компьютерная томография широко используется при распознавании заболеваний лицевого черепа и зубочелюстной системы: патологии височно-нижнечелюстных суставов, особенно менисков, врожденных и приобретенных деформаций, переломов, опухолей, кист, системных заболеваний, патологии слюнных желез, болезней носо- и ротоглотки. Она позволяет точно определить локализацию поражений, провести дифференциальную диагностику заболеваний, планирование оперативных вмешательств и лучевой терапии. Большие разрешающие способности компьютерных томографов сочетаются с низким уровнем облучения пациентов и широкими возможностями документирования и хранения изображения с помощью магнитной записи, рентгенографии и фотографии. С. Cuting и соавт. (1986) разработали способ совмещения для трехпроекционного анализа объемного изображения скелета и мягких тканей, основанный на использовании ___ РЕНТГЕНОЛОГИЧЕСКИЙ МЕТОД В СТОМАТОЛОГИИ 57 Дата добавления: 2015-02-05 | Просмотры: 1015 | Нарушение авторских прав |