|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
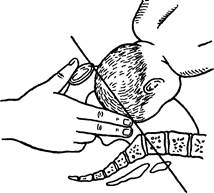
ВЕДЕНИЕ I ПЕРИОДА РОДОВРоженицы обычно поступают в родильный дом, когда начинается родовая деятельность. Они имеют на руках обменную карту из женской консультации, в которой отражены все особенности течения беременности. В приемном отделении собирают анамнез, измеряют температуру тела, взвешивают, определяют рост, проводят основные исследования органов и систем, наружное акушерское исследование, производят осмотр шейки матки с помощью зеркал. Из уретры и шеечного канала берут мазки для бактериоскопического исследования. Проводят анализ мочи на содержание белка, в случае необходимости выполняют другие исследования мочи и крови. После очистительной клизмы роженица подвергается санитарной обработке, переодевается в стерильное белье и направляется в отдельную палату родильного блока, оборудованную для проведения родов и раннего послеродового периода. В родильном отделении с помощью наружных приемов производят п о л -н о е а к у ш е р с к о е о б с л е д о в а н и е, пельвиометрию. Оценивают состояние плода и его размеры. Определяют характер родовой деятельности. Завершая обследование роженицы, производят внутреннее (влагалищное) исследование. При проведении влагалищного исследования соблюдается определенная последовательность. Предварительно проводится туалет наружных половых органов, обработка их дезинфицирующим раствором. Влагалищное исследование проводится в стерильных перчатках после соответствующей обработки рук. Осматривают наружные половые органы, определяют высоту промежности, наличие на ней рубцов, гнойников. Определяют состояние влагалища (широкое, узкое, наличие перегородок в нем), шейки матки (сохранена, укорочена или сглажена). При сглаженной шейке уточняют степень раскрытия маточного зева (в см), состояние его краев (толстые, средней толщины, тонкие, растяжимые, ригидные). Оценивают состояние плодного пузыря (цел или отсутствует). При целом плодном пузыре обращают внимание на его форму (куполообразный, плоский), определяют, как он наливается во время схваток, остается ли таким же вне схваток, каково его напряжение. Далее диагностируют, что предлежит (головка или тазовый конец) и где находится предлежащая часть (в какой плоскости малого таза). Определяют, как предлежит головка (находится ли она в согнутом или разогнутом состоянии). Для того чтобы установить характер вставления головки, на ней пальпируют швы и роднички и их отношение к костным ориентирам таза, определяют ведущую точку. Оценивается состояние костного таза (наличие деформаций, экзостозов, состояние крестцовой впадины). Уточняют, достижим или недостижим мыс. В последнем случае делают вывод о достаточной емкости малого таза. Если мыс достижим, измеряют величину истинной конъюгаты. ЧАСТЬ 1 ФИЗИОЛОГИЧЕСКОЕ АКУШЕРСТВО Оценивают состояние мышц тазового дна и особенно мышцы, поднимающей задний проход. После занесения в историю родов данных влагалищного исследования ставится к л и н и ч е с к и й д и а г н о з и составляется план ведения родов. В диагнозе должны найти отражение следующие моменты: паритет (какие роды по счету), срок родов (преждевременные, срочные, запоздалые), период родов, предлежание, позиция, вид плода, осложнения беременности и родов, экстрагенитальные заболевания. Во время родов за женщиной ведется постоянное н а б л ю д е н и е. Врач следит за общим состоянием роженицы, подсчитывает частоту пульса, измеряет артериальное давление (обязательно на обеих руках). Многократно производит наружное акушерское исследование. При физиологическом течении родов записи в истории родов должны производиться каждые 2—3 ч. Тщательно регистрируется характер родовой деятельности (частота, сила и продолжительность схваток). Обращают внимание на форму матки во время и вне схваток, следят за динамикой раскрытия. Степень раскрытия маточного зева можно определить по высоте стояния контракционного (пограничного) кольца над верхним краем лобкового сочленения. Контракционное кольцо стоит выше лобкового сочленения на столько поперечных пальцев, на сколько раскрыт маточный зев (признак Шатца—Унтербергера—Зангенко). Этот симптом оценивают во время схватки, когда пограничная борозда становится более отчетливой. К концу периода раскрытия она стоит на 5 поперечных пальцев выше лобка, что соответствует раскрытию маточного зева на 10 см. Точность оценки степени раскрытия шейки матки наружным приемом уступает влагалищному исследованию, однако простота и безопасность являются его преимуществом. Влагалищное исследование в I периоде проводится, как правило, дважды: при поступлении в родильный зал и сразу после излития околоплодных вод. В остальных случаях для его проведения должны быть строго обоснованные показания (кровотечение в родах, гипоксия плода и др.). Влагалищное исследование производят, если к концу I периода не излились воды: плодный пузырь вскрывают браншей пулевых щипцов в момент его наибольшего напряжения. Истечение вод должно быть постепенным, что регулируется пальцем исследующей руки. Не менее тщательно, чем за состоянием роженицы, необходимо следить за состоянием плода, привлекая для этого все доступные методы, начиная с простой аускультации и кончая сложными аппаратными и лабораторными методами. Выслушивание сердечных тонов плода производится при целом плодном пузыре не реже чем каждые 15—20 мин, а после излития околоплодных вод чаще — каждые 5—10 мин. Стойкое замедление сердцебиения плода до 110 уд /мин и ниже или учащение до 160 уд/мин и выше свидетельствуют о гипоксии плода. Широкое распространение в практике имеет постоянное наблюдение за сердечной деятельностью плода с одновременной регистрацией сократительной деятельности матки с помощью кардиомониторов с наружными датчиками. Наружный ультразвуковой датчик помещают на передней брюшной стенке в точке наилучшей слышимости сердечных тонов. Наружный тензометрический датчик накладывают в области правого угла матки. Наружная кардиотокография дает объективную возможность осуществлять раннюю диагностику неблагополучия плода. В родах следует установить р е ж и м р о ж е н и ц е. До излития околоплодных вод при прижатой или фиксированной головке и отсутствии необходимости аппаратного мониторинга родовой деятельности и сердечных тонов плода роженица может занимать произвольное положение, свободно двигаться. Раздел 2. Физиология родов При подвижной головке плода назначается постельный режим. Роженица должна лежать на стороне затылка плода (при первой позиции — на левом боку, при второй — на правом), что способствует вставлению головки. После вставления головки положение роженицы может быть произвольным. В конце I периода наиболее физиологическим является положение роженицы на спине с приподнятым туловищем, так как оно способствует продвижению плода по родовому каналу, ибо продольная ось плода и ось родового канала в данном случае совпадают. Д и е т а роженицы должна включать легко усвояемую калорийную пищу: сладкий чай или кофе, протертые супы, кисели, компоты, молочные каши. В родах необходимо следить за о п о р о ж н е н и е м м о ч е в о г о п у з ы -ря и к и ш е ч н и к а. Мочевой пузырь имеет общую иннервацию с нижним сегментом матки. В связи с этим переполнение мочевого пузыря приводит к нарушению функции нижнего сегмента матки и ослаблению родовой деятельности. Поэтому необходимо рекомендовать роженице мочиться каждые 2—3 ч. Если мочеиспускание задерживается до 3—4 ч, прибегают к катетеризации мочевого пузыря. Большое значение имеет своевременное опорожнение кишечника. Первый раз очистительную клизму ставят при поступлении роженицы в родильный дом. Если период раскрытия длится свыше 12 ч, клизму повторяют. Для профилактики восходящей инфекции чрезвычайное значение имеет тщательное соблюдение санитарно-гигиенических мероприятий. Наружные половые органы роженицы обрабатывают дезинфицирующим раствором не реже 1 раза в 6 ч, после каждого акта мочеиспускания и дефекации и перед влагалищным исследованием. Период раскрытия является самым продолжительным из всех периодов родов и сопровождается болевыми ощущениями разной степени интенсивности, поэтому обязательно проводится обезболивание родов (см. главу 17), применяются спазмолитики. ' ВЕДЕНИЕ II ПЕРИОДА РОДОВ В периоде изгнания все системы женского организма испытывают максимальную нагрузку (сердечно-сосудистая, дыхательная, нервная, мышечная и др.). Во время продвижения плода по родовому каналу частые и продолжительные потуги приводят к снижению доставки кислорода, что предъявляет высокие требования к плоду. Поэтому наблюдение за роженицей должно быть усилено. Необходимо следить за о б щ и м с о с т о я н и е м роженицы, окраской кожных покровов и видимых слизистых оболочек, частотой и характером пульса, артериальным давлением. В периоде изгнания продолжается наблюдение за х а рактррпм р о д _ о в о й д е я т е л ь н о с т и: частотой, силой и продолжительностью схваток и потуг. Особое внимание обращают на состояние нижнего сегмента матки: нет ли его перерастяжения и болезненности. Определяют высоту стояния пограничного (контракционного) кольца, напряжение круглых маточных связок. Оценивают состояние наружных половых органов: не отекают ли они. Обращают внимание на характер выделений из влагалища. Окраска околоплодных вод меконием свидетельствует о гипоксии плода. Появление кровянистых выделений может указы ать на травматизацию родовых путей. Темп продвижения головки плода по родовому каналу определяют с помощью четвертого приема Леопольда—Левицкого и методом Пискачека, а в необходимых случаях прибегают к влагалищному исследованию. ЧАСТЬ 1. ФИЗИОЛОГИЧЕСКОЕ АКУШЕРСТВО Различают следующие э т а п ы п р о х о ж д е н и я г о л о в к и п л о д а п о р о д о в о м у к а н а л у: головка плода прижата ко входу в малый таз (рис. 57), головка фиксирована малым сегментом во входе в таз (рис. 58, а) головка фиксирована большим сегментом во входе в таз или головка в широкой части полости малого таза (рис. 58, i), головка в узкой части полости малого таза (рис. 58, б) и головка на тазовом дне или в плоскости выхода из малого таза (рис. 58, г). Данные о положении головки в малом тазу, определяемые при наружном и влагалищном исследовании, представлены в табл. 11. При физиологическом течении II периода родов головка плода не должна стоять в одной плоскости малого таза большим сегментом свыше 2 ч, ибо весь период изгнания не должен продолжаться дольше 2 ч для первородящих и 1 ч для повторнородящих. Более длительное стояние головки в одной и той же плоскости может быть связано либо с ослаблением родовой деятельности, либо с препятствиями со стороны костного таза. При длительном стоянии головки, фиксированной большим сегментом во входе в таз, может наступить сдавление мягких тканей родовых путей, стенки мочевого пузыря. Вследствие нарушения кровообращения возможно образование пузырно-влагалищных и шеечно-влагалищных свищей. С е р д е ч н ы е т о н ы плода в периоде изгнания выслушивают после каждой потуги, так как опасность гипоксии плода в этот период значительно больше, чем в I периоде. При аускультации сердечных тонов обращают внимание на частоту, ритм и звучность их. Записи в истории родов о частоте сердцебиения плода делают каждые 10—15 мин. Прием родов. Прием родов проводят на специальной кровати Рахманова, хорошо приспособленной для этого. Эта кровать выше обычной (удобно оказывать помощь во II и III периодах родов), состоит из 3 частей. Головной конец кровати может быть приподнят или опущен. Ножной конец может быть задвинут. Кровать имеет специальные подставки для ног и «вожжи» для рук. Матрац для такой кровати состоит из трех частей (польстеров), обтянутых клеенкой (что облегчает их дезинфекцию). Для того чтобы были хорошо видны наружные половые органы и промежность, убирают польстер, расположенный под ногами роженицы. Роженица лежит на кровати Рахманова на спине, ноги согнуты в коленных и тазобедренных суставах и упираются в подставки. Головной конец кровати приподнимают. Этим достигается полусидячее положение, при котором ось матки и ось малого таза совпадают, что благоприятствует более легкому продвижению головки плода через родовой канал и облегчает потуги. Чтобы усилить потуги и иметь возможность их регулировать, роженице рекомендуют держаться руками за край кровати или за специальные «вожжи». Для приема каждого ребенка в родильном зале необходимо иметь: 1) индивидуальный комплект стерильного белья (одеяло и 3 хлопчатобумажные пеленки), нагретый до 40 °С; 2) индивидуальный стерильный комплект для первичной обработки новорожденного: 2 зажима Кохера, скобка Роговина, щипцы для ее наложения, марлевая салфетка треугольной формы, пипетка, ватные шарики, лента длиной 60 см и шириной 1 см для антропометрии новорожденного, 2 клеенчатых браслета, катетер или баллон для отсасывания слизи. С момента врезывания головки все должно быть готово к приему родов. Дезинфицируются наружные половые органы роженицы. Акушерка, принимающая роды, моет руки, как перед полостной операцией, надевает стерильный халат и стерильные перчатки. На ноги роженице надевают стерильные бахилы; Раздел 2. Физиология родов
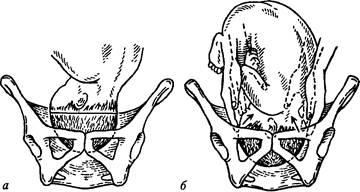
Рис. 57. Начало продвижения головки плода по родовому каналу. Головка прижата ко входу в малый таз
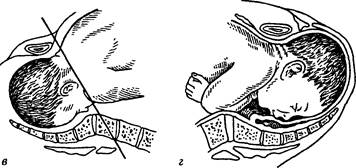
Рис. 58. Продвижение головки плода по родовому каналу: a — головка фиксирована малым сегментом во входе в таз; б — головка фиксирована большим сегментом во входе в таз; в — головка в узкой части полости малого таза; г — головка в плоскости выхода из малого таза ЧАСТЬ ФИЗИОЛОГИЧЕСКОЕ АКУШЕРСТВО Таблица 11 Дата добавления: 2015-12-15 | Просмотры: 907 | Нарушение авторских прав |