|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
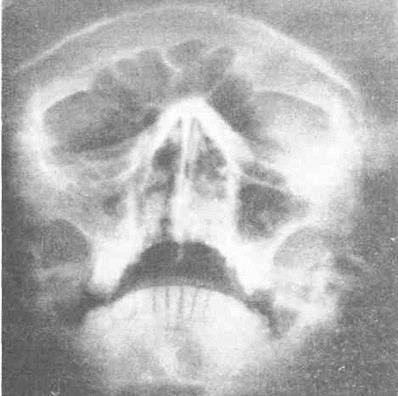
Клиническая картина. Клиническая картина заболевания верхнечелюстной пазухи при наличии сообщения ее через зубную альвеолу отличается более спокойным течениемКлиническая картина заболевания верхнечелюстной пазухи при наличии сообщения ее через зубную альвеолу отличается более спокойным течением. Больные жалуются на гнилостный запах, прохождение воздуха изо рта в нос и, наоборот, попадание жидкости при еде из полости рта в нос. Введением зонда через альвеолу зуба можно установить полипозные разрастания, которые легко кровоточат, серознб-гнойные выделения из пазухи. Диагноз. Хроническое воспаление верхнечелюстной пазухи диагностируют на основании жалоб, данных анамнеза, клинических симптомов. Однако в связи с бедностью клинической симптоматики ведущими часто являются рентгенологические данные. На обзорных рентгенограммах придаточных полостей носа видно затемнение верхнечелюстной пазухи (рис. 1).
Рис. 1. Диффузное затемнение правой верхнечелюстной пазухи.
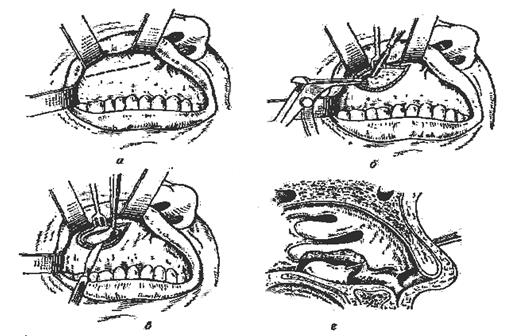
После диагностической пункции и исследования пунктата большое значение имеет введение рентгеноконтрастной массы, которое позволяет установить характер заболевания, его локализацию и протяженность. Производят также внутриротовые снимки, позволяющие уточнить наличие периапикальных очагов. Дифференциальный диагноз. Хронический синуит верхнечелюстной пазухи следует дифференцировать также от околокорневой кисты, злокачественной опухоли верхней челюсти. При околокорневой кисте верхней челюсти происходят деформация стенок пазухи, их истончение и нередко резорбция. При пальпации определяются пергаментный хруст или дефект кости и флюктуация. Помогают дифференциальному диагнозу рентгенография и пункция. Злокачественная опухоль верхней челюсти может исходить из слизистой оболочки верхнечелюстной пазухи. Сходными симптомами злокачественной опухоли и синуита верхнечелюстной пазухи являются боли, заложенность носа, гнойные выделения из него. В отличие от воспаления при злокачественной опухоли боли постоянные, выделения из носа кровянистые, зловонные. При исследовании устанавливаются деформация стенок полости, наличие разрастаний из альвеолы и в полости носа. На рентгенограмме, помимо нарушения прозрачности пазухи, отмечается резорбция ее стенок. Правильный диагноз позволяет установить цитологическое или патологическое исследование. В последние годы увеличилось число случаев аллергических поражений верхнечелюстной пазухи, от которых надо дифференцировать одонтогенный синуит. Для этого необходимо более детально уточнить анамнестические данные и выяснить наличие аллергических реакций (отек Квинке, крапивница, экзема и др.). Лечение. Начинают с удаления одонтогенного воспалительного очага. Удаляют причинный зуб и промывают гайморову полость. Затем дренируют синус полиэтиленовой или полихлорвиниловой трубкой в течение 1-2 недель. Дренажную трубку вводят при проколе иглой Куликовского. Через дренаж осуществляют эвакуацию содержимого пазухи и аэрацию лекарственными препаратами (йодинол, риванол, фурацилин). Ввиду наличия густого гноя, фиброзных пленок, вязкой слизи вводимые лекарственные вещества имеют малый контакт со слизистой, а следовательно лечебный эффект недостаточен. Поэтому, для улучшения результатов местной терапии первоначально вводят в пазуху ферментные препараты (трипсин, химотрипсин, химопсин), обладающих выраженным муколитическим, фибринолитическим, противоотечным и противовоспалительным действием. Ферменты вводят одновременно с антисептическими растворами или последние вливаются через 30 минут. Клиническое выздоровление наступает на 9-17 сутки. Местное лечение дополняют физеотерпией. Если лечение неэффективно, а так же при полипозных и пристеночно-гиперпластических формах проводят гайморотомию, чтобы удалить полипозно измененную слизистую и создать широкое соустье между пазухой и нижним носовым ходом. Одновременно проводят этиотропную и патогенетическую терапию. Хроническое воспаление верхнечелюстной пазухи чаще требует радикальной операции - по Колдуэллу - Люку. При этой операции удаляют патологические ткани из верхнечелюстной пазухи и делают широкое соустье ее с нижним носовым ходом. Эту операцию проводят под проводниковым (туберальная, инфраорбитальная, резцовая, небная анестезия), инфильтра-ционным обезболиванием 2 % раствором новокаина или три-мекаина и аппликационной анестезией в области нижнего носового хода и нижней носовой раковины 3 % раствором дикаина с адреналином, местной потенцированной анестезией или эндо-трахеальным наркозом. Производят разрез по верхнему своду преддверия рта от бокового резца до второго большого коренного зуба. Отслаивают слизисто-надкостничный лоскут и при помощи распатора обнажают переднюю поверхность тела верхней челюсти. При помощи бормашины, трепанов, костных кусачек формируют костное окно в пазуху и удаляют из нее патологические ткани: утолщенную и измененную слизистую оболочку, полипы, грануляции, инородные тела. В носовой стенке верхнечелюстной пазухи в области нижнего носового хода делают отверстие размером 1,5х1,5 см, формируя широкое соустье с полостью носа. Верхнечелюстную пазуху заполняют тампоном, смоченным йодоформной жидкостью, конец которого через соустье выводят в полость носа. Рану в полости носа зашивают наглухо кетгутовыми швами. В случае прободения дна верхнечелюстной пазухи и при наличии перфорационного отверстия разрез делают через слизистую оболочку наружной стенки зубной альвеолы. Иссекают эпителиальную выстилку зубной альвеолы, удаляют грануляции до входа в пазуху и особенно тщательно - патологические ткани у перфорационного отверстия со дна верхнечелюстной пазухи (рис.1а-г).
Рис. 1. Схема радикальной операции на верхнечелюстной пазухе по Колдуэллу - Люку. а - линия разреза; б - расширение трепанациояного отверстия переднелатеральной стенки кусочками Гайека; в - иссечение слизистой оболочки пазухи; Дата добавления: 2015-12-15 | Просмотры: 658 | Нарушение авторских прав |