|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Расслоение аорты
Расслоением аорты называется расхождение (разделение) медии аорты на два слоя за счет попадания внутрипросветной крови через разрыв интимы и возникновение патологического сообщения между истинным просветом аорты и образовавшимся каналом в среднем слое аорты, называемым ложным просветом. Ранее в случае описываемого заболевания аорты широко использовался термин «расслаивающие аневризмы аорты». Во-первых, этот термин неприменим к больным с острым расслоением, когда практически не происходит значимого расширения аорты, а во-вторых, даже при хронической стадии заболевания далеко не у всех пациентов образуется аневризма за счет ослабления стенки аорты или расслаивается ранее существовавшая аневризма, когда был бы уместен термин «расслаивающая аневризма аорты». В связи с вышесказанным наиболее употребляемым и принятым на сегодняшний день является термин «расслоение аорты». Первое упоминание о расслоении аорты относится к средним векам и принадлежит D.Sennertus, представившему в 1650 г. описание расхождения слоев аортальной стенки. В новое время фундаментальную работу по строению, физиологии и патологии сердечно-сосудистой системы с описанием расслоения аорты выпустил в Оксфорде в 1732 г. F.Nichols, который являлся личным врачом короля Георга И, умершего внезапно 26 октября 1760 г. во время акта дефекации. На вскрытии F.Nichols выявил «интравазацию крови между слоями» аорты, вызванную расслоением. Приблизительно в то же время G.B.Morgagni (1761) сообщил о патологических изменениях при разрыве аорты в перикард. Еще через 40 лет J.P.Maunoir определил понятие «расслоение». Термин «расслаивающая аневризма» ввел в обращение в 1819 г. R.Laen-nес. В 1822 г. J.Shekelton представил наблюдение «двуствольной» аорты, возникшей в результате образования дистальной фенестра-ции. Хирургическое лечение расслоений аорты до середины 50-х годов XX в. заключалось в попытках создания широкого сообщения между истинным и ложным просветом аорты, которые заканчивались фатально. Первая успешная операция при расслоении аорты была выполнена М.Е. De Bakey и соавт. в 1955 г. Она заключалась в иссечении расширенной порции аорты, сшивании дистальных расслоенных слоев и восстановлении проходимости нисходящего отдела аорты анастомозом конец в конец. C.A.Hufnagel к 1961 г. и P.W.Conrad к 1962 г. суммарно накопили опыт 7 наблюдений хронических расслоений восходящей аорты, при которых проводилось линейное протезирование аорты и пликация аортального клапана. В 1962 г. G.C.Morris, W.S.Henly и М.Е. De Bakey впервые выполнили успешное вмешательство при остром расслоении восходящей аорты. Этому же больному в 1977 г. было проведено протезирование аортального клапана, а в 1990 г. — успешное протезирование восходящей аорты клапансо-держащим кондуитом. В России первую успешную операцию при расслоении восходящей аорты произвел Б.В.Петровский в 1964 г., а при расслоении торакоаб-доминального отдела аорты (в условиях искусственного кровообращения) — А.В.Покровский в 1965 г. При расслоении восходящей аорты впервые операцию Cabrol выполнил Г.И.Цукерман в 1983 г. Расслоения аорты в зависимости от срока, прошедшего от начала заболевания, делят на острые (до 2 нед) и хронические. Ряд авторов выделяют и подострую стадию болезни сроком до 2 мес. Длительность острого периода определяется тем, что в течение этого времени отмечается наибольшая хрупкость стенки аорты и максимально выражено ее воспаление, и тем, что в эти сроки погибают 74 % неопери-рованных больных с расслоениями аорты. Для описания расслоений аорты по локализации и протяженности в
Рис. 5.57. Типы расслоения аорты по М.Е. De Вакеу. свое время были предложены две оригинальные классификации. De Bakey в 1965 г. разделил расслоения аорты следующим образом (рис. 5.57): • I тип — расслоение начинается в восходящем отделе, переходит через дугу в нисходящий отдел, а далее может распространяться на любом протяжении; • II тип — расслоение захватывает только восходящую аорту; • IIIа тип — расслоение начинается ниже устья левой подключичной артерии и распространяется только в пределах нисходящего отдела аорты; • IIIb тип — расслоение такое же, как и при типе IIIa, но распространяется через аортальное отверстие диафрагмы на брюшную аорту (рис. 5.58). В классификации De Bakey не выделены в самостоятельные подгруппы расслоения, начинающиеся в дуге аорты. Все такие расслоения
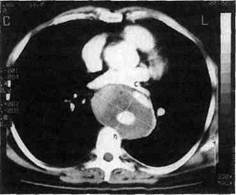
Рис. 5.58. КТ больного с хроническим расслоением типа IIIb. даже при интактном состоянии восходящего отдела аорты автор относил к I типу расслоения. Второй оригинальной классификацией явилась классификация Стэнфордского университета, предложенная Daily и соавт. в 1970 г.: • тип А — любое расслоение, вовлекающее восходящую аорту; • тип В — любое расслоение, располагающееся ниже уровня отхож-дения левой подключичной артерии. В Стэнфордской классификации любые расслоения дуги аорты без вовлечения восходящего отдела рассматриваются в настоящее время как тип В, тогда как в оригинальном описании их относили к типу А. С накоплением опыта стало понятно, что локализация первичного разрыва интимы не так важна, а показания к хирургическому вмешательству и результаты лечения больных при расслоениях зависят только от того, какие отделы аорты — проксимальнее или дистальнее левой подключичной артерии — вовлечены в процесс. Сегодня более широкое распространение получает следующая систематизация расслоений: если расслоение вовлекает восходящую аорту и/или дугу аорты вне зависимости от состояния нисходящего и нижележащих отделов аорты (I и II типы по De Bakey, a также типы III с ретроградным расслоением и тип А по Стэнфордской классификации, включая тип В с ретроградным расслоением), то его относят к проксимальному расслоению. Расслоение аорты ниже левой подключичной артерии без поражения проксимальной аорты (типы III по De Bakey и В по Стэнфордской классификации без ретроградного расслоения) относят к дисталь-ному расслоению. При расслоении аорты в торакоабдоминальном отделе для более детального описания используется классификация Crawford. Частота установления диагноза расслоения аорты в США составляет 2000 случаев ежегодно, но истинное их количество остается неизвестным. Среди больных, умерших от расслоения аорты в госпитале, в 35 % наблюдений диагноз прижизненно не устанавливается [Lilien-feld D.E. et al., 1987]. Расслоение, начинающееся в дуге аорты, диагностируется до смерти только у 1/3пациентов [Roberts C.S., 1990]. В ходе нескольких локальных попу-ляционных исследований было выявлено, что соотношение расслоений аорты и разрывов аневризм брюшной аорты, по которым имеются более четкие статистические данные, составляет 2:1. Исходя из приведенных выше косвенных данных, истинную частоту возникновения расслоений аорты можно приблизительно определить как 10 случаев на 100 000 населения в год [Svensson L.G., Crawford E.S., 1992]. По данным патологоанатомиче-ских исследований, частота расслоений аорты составляет от 0,2 до 0,8 %. Соотношение частоты расслоений у мужчин и женщин, по данным различных авторов, — от 2:1 до 5:1. Пик дистальных расслоений аорты приходится на 60— 70 лет, а проксимальных — на 50— 55 лет. В одной из крупнейших хирургических статистик De Bakey средний возраст при расслоениях I, II и III типов составил 53, 42 и 65 лет соответственно, а соотношение мужчин и женщин при проксимальных расслоениях было 2:1, а при дистальных увеличивалось до 3:1. Этиология. Основными причинами возникновения расслоений являются дегенеративное поражение медии аорты и артериальная гипер-тензия. Частота обнаружения ги-пертензии у больных с расслоениями аорты в многочисленных клинических и патологоанатомических исследованиях составляет 75 % и выше — вплоть до 90 %. Считается, что повышенное артериальное дав- ление может приводить к расслоению само по себе в отсутствие дегенеративного заболевания аорты за счет возникновения механических и метаболических напряжений в стенке аорты в ответ на пульсовую волну. Подтверждением сказанному служит факт редчайших расслоений легочной артерии, которые происходят только в присутствии легочной гипертензии. Следует отметить, что при проксимальных расслоениях артериальная гипертензия отмечается у 80 % пациентов, тогда как при дистальных — только у 50 %. В принципе, развитие расслоений может происходить при всех тех же заболеваниях, которые приводят к возникновению аневризм грудной аорты, рассматриваемых в соответствующем разделе, но некоторые особенности требуют обсуждения. Одно- или двустворчатое строение аортального клапана выявляют приблизительно у 9 % больных с проксимальным расслоением аорты, что в 5 раз чаще, чем встречаемость указанного врожденного дефекта клапана в популяции. Считается, что причиной дегенерации медии в восходящем отделе аорты в такой ситуации служат те же врожденные аномалии развития, которые приводят к формированию одно- или двустворчатого клапана. Подтверждением сказанному может служить то обстоятельство, что при неполном количестве створок аортального клапана проксимальная фенестрация при расслоениях всегда находится в восходящей аорте, тогда как в общей группе проксимальных расслоений такое местоположение указанной фенестрации отмечается лишь в 68 % наблюдений. Еще в 1928 г. M.E.Abbott в статистике из 200 случаев показала, что расслоение при коарктации аорты в сегменте аорты, расположенном проксимально к перешейку, происходит в 8 раз чаще, чем в дисталь-ной порции, причем эта частота на- растает с возрастом. Полагают, что причиной данного обстоятельства является сочетание дегенерации медии именно с проксимальной ги-пертензией. Среди больных с врожденными заболеваниями сосудистой ткани расслоения аорты возникают чаще, чем собственно аневризмы. Так, при синдроме Марфа-на у 75 % больных операции выполняют именно по поводу или расслоений аорты, или расслоения ранее существовавших аневризм. Расслоение — наиболее частый клинический симптом при идиопа-тическом кистозном медионекрозе Эрдгейма, описанного автором в 1929 г. Также чаще расслоением, а не образованием аневризмы сопровождаются редкие ятрогенные повреждения аорты. Часто в качестве причины расслоения описывается локальная травма аорты при наложении зажима, особенно в пораженном участке аорты и при наличии расширения последней. Медионекроз беременных является причиной расслоений аорты у 50 % женщин моложе 40 лет [Hirst A.E., 1958]. Расслоение аорты возникает чаще в III триместре или во время родов. Причиной развития медионекроза считают гемодинами-ческие и гормональные изменения во время беременности, которые связывают с возрастанием уровня релаксина, что сопровождается деструкцией соединительной ткани. Особо следует отметить повышение риска расслоения аорты у больных после операции протезирования аортального клапана. Pieters и соавт., анализируя данные литературы, касающиеся 31 больного с указанным осложнением, в 68 % случаев отметили артериальную ги-пертензию, в 88 % — расширение восходящей аорты на момент первичного вмешательства и в 55 % случаев — аортальную регургита-цию. Среднее время возникновения расслоения аорты после протезирования клапана составило 4,3 года (от 0,1 до 15 лет), и 55 % пациентов протезы. Из оставшихся 14 человек троим была выполнена повторная превентивная операция по протезированию восходящей аорты. Ни у одного больного с исходным размером восходящей аорты менее 5 см расслоения аорты после протезирования аортального клапана не произошло. Кроме того, риск расслоения повышается и после других вмешательств на восходящей аорте (аортокоронарное шунтирование). Патологическая анатомия и патологическая физиология расслоений аорты. Расслоение аорты начинается с разрыва интимы более чем у 95 % пациентов. В 65 % случаев проксимальная фенестрация располагается на 1—3 см выше устьев коронарных артерий, в 20 % наблюдений — в верхней порции нисходящей аорты, в 10 % — в дуге аорты и в 5 % случаев — в других отделах аорты, крайне редко и в абдоминальном. В патологоанатомических статистиках, касающихся расслоений, острое вовлечение восходящей аорты отмечено в 65—86 % наблюдений и у 70 % больных причиной смерти послужила тампонада сердца. В большинстве случаев разрыв интимы располагается поперечно и занимает более полуокружности аорты. Точные причины возникновения разрывов интимы неизвестны. При атеросклерозе предполагается, что причиной разрыва интимы может служить изъязвление бляшки. У небольшой части больных (13 % — по данным чреспище-водной ЭхоКГ и 4 % — по результатам вскрытий) не удается выявить сообщений между истинным и ложным просветами. Такая ситуация описывается как интрамуральная гематома, которая содержит кровь в свернувшемся состоянии. Существование интрамуральных гематом позволяет предположить механизм расслоения за счет разрыва vasa va-sorum или кровоизлияния в область некроза медии. Очень редко (типично для пациентов с синдромом Марфана — приблизительно в 6 % наблюдений) выявляют разрывы интимы грудной аорты, не продолжившиеся в расслоение. Отслоенная мембрана, или перегородка, между истинным и ложным просветами состоит из интимы и, как правило, внутренней трети медии. Ширина ложного просвета может колебаться от 1 мм до полного циркулярного расслоения медии, а протяженность — от включения в процесс локального сегмента аорты (изолированное расслоение восходящего отдела аорты) до расслоения всей аорты в грудном и брюшном отделах, а в ряде случаев с ретроградным переходом на межжелудочковую перегородку или распространением ниже бифуркации аорты. Расслоение может захватывать только одну или несколько стенок аорты, но часто имеет спиральный ход, неоднократно обходя аорту по периметру. При вовлечении восходящей аорты ложный канал, как правило, начинается по ее правой полуокружности, переходит на переднюю или левую боковую стенку дуги аорты и спускается по левой стенке нисходящего отдела. Если расслоение заканчивается слепым мешком, то чаще всего происходит полный или частичный тромбоз ложного просвета. При наличии дистальной фенестрации (т.е. возврате крови из ложного просвета обратно в истинный через дистальные разрывы интимы) в ложном просвете продолжает поддерживаться, как правило, актив- ный кровоток. Разрыв слепого мешка через адвентицию приводит к массивной кровопотере и быстрой смерти больного. Как при остром, так и при хроническом расслоении возможно сдавление истинного просвета ложным вплоть до полного. В такой ситуации адекватность перфузии ветвей дуги аорты начинает зависеть от присутствия и размеров дисталь-ных фенестраций. Нарушения проходимости ветвей аорты возникают приблизительно в 30 % случаев. Помимо вышеописанного механизма, это может происходить за счет обструкции сосуда отслоенной мембраной между истинным и ложным просветами, сдавления артерии ложным просветом вплоть до развития тромбоза, распространением расслоения на ветвь аорты или отрывом артерии от истинного просвета, приводя к тому, что кровоток по ней может осуществляться только из ложного просвета. Клинические проявления указанных осложнений весьма вариабельны и представлены нарушениями мозгового кровообращения (включая спинальные), развитием почечной недостаточности, мезентериальной ишемией и ишемией нижних конечностей. Обычно расслоение распространяется от первичного разрыва интимы в каудальном или антеград-ном направлении, но возможно и ретроградное расслоение аорты, а иногда в обоих направлениях. В случае ретроградного распространения проксимального расслоения на синусы Вальсальвы (обычно минуя некоронарный синус) возникает тяжелая аортальная регургитация, как правило, приводящая к фатальной сердечной недостаточности. Нарушение проходимости коронарных артерий (чаще поражается правая) сопровождается острой ишемией миокарда. Еще более проксимальное расслоение, переходящее в левый желудочек на межжелудочко- вую перегородку, приводит к нарушениям ритма вплоть до остановки сердца и несостоятельности митрального клапана. Основной причиной смерти при острых проксимальных расслоениях является тампонада сердца или сдавление коронарных артерий за счет внутриперикардиального разрыва восходящей аорты или накопления жидкости в полости сердечной сорочки за счет транссудации. Острая правожелудочковая недостаточность может возникать вследствие сдавления легочной артерии или разрыва в нее расслоенной восходящей аорты. Как при проксимальных, так и при дистальных острых расслоениях разрыв может происходить в средостение, плевральные полости, пищевод, бронхиальное дерево, забрюшинное пространство, свободную брюшную полость, крупные венозные стволы (верхняя или нижняя полые вены, левая почечная). Основной точкой разрыва аорты при острых расслоениях является адвентиция в области проксимальной фенестраций. Помимо разрывов, выживаемость больных в остром периоде определяется тем, продолжается ли распространение расслоения, возникает ли дистальная фенестрация и насколько выражена ишемия органов, питаемых ветвями аорты с нарушенной проходимостью вследствие расслоения. Осложнениями течения расслоений в хронической стадии являются разрыв аорты, развитие аневризм аорты, вновь появляющиеся расслоения и возникновение ишемии органов, кровоснабжа-емых ветвями аорты, вовлеченными в расслоение. Разрыв аорты в хронической стадии расслоения возникает у 30 % пациентов и прежде всего определяется качеством контроля за артериальной гипертензией. По данным De Bakey (1982), такие разрывы отмечаются у 46 % больных с гипертензией и только у 17 % без таковой. Кроме того, риск раз- рыва в значительной степени зависит от размера аорты. По данным L.G.Svensson и др. (1990), в 88 % наблюдений размер аневризмы аорты при разрыве составлял до 10 см, а при ее размере до 6 см разрыв состоялся только у 23 % пациентов. Исследования показали, что при хроническом расслоении риск разрыва аорты значительно возрастает, если последняя достигает диаметра 5 см и более [Svensson L.G. et al., 1992]. Клиническая картина расслоения аорты характеризуется острым, практически мгновенным началом на фоне повышенного артериального давления с развитием интенсивного болевого синдрома, выраженного настолько, что внешне, несмотря на гипертензию, больной выглядит как находящийся в кол-лаптоидном состоянии (заторможенность, фиксация взора, холодный липкий пот, слабая периферическая пульсация). Причинами нередко стойкой и тяжелой гипертен-зии являются повреждение бароре-цепторов аорты, выброс катехола-минов и в ряде случаев, как правило, при вовлечении в расслоение левой почечной артерии — активация ренин-ангиотензиновой системы. Снижение артериального давления приводит к приостановке расслоения аорты и уменьшению выраженности болевого синдрома со стабилизацией общего состояния, но затем возможно волнообразное нарастание этого процесса вновь и вновь. Причинами гипо-тензии при расслоении аорты, помимо компенсаторных механизмов (вазоплегия вследствие шока, перераспределение ОЦК), могут служить тампонада сердца, аортальная регургитация, разрыв аорты, окклюзия коронарной артерии. Локализация боли зависит от места начала расслоения: за грудиной — при I и II типах, в межлопаточной области — при III типе. Однако с распространением расслоения ис- точник боли смещается и может достигать нижних отделов живота и поясничной области. В 10—15 % случаев расслоение протекает практически бессимптомно и первыми симптомами заболевания служат признаки ишемии других органов и систем. Вне зависимости от наличия или отсутствия болевого синдрома типичными острыми проявлениями ишемии прочих органов являются коронарная недостаточность (3 %), инсульт или преходящие нарушения мозгового кровообращения (7 %), парапарез или параплегия (2,5 %), клиника мезентериального тромбоза (1,5 %), острой почечной недостаточности, острой артериальной непроходимости нижних конечностей (13 %). Недостаточность аортального клапана отмечается у 2/3больных, причем у 55 % она носит выраженный характер. Симптомы хронического расслоения и его осложнений (разрыв) идентичны описанным в разделе грудных аневризм и определяются обширностью расслоения, т.е. степенью вовлечения в процесс различных отделов грудной аорты. Среди больных с хроническим расслоением аневризмы в 25 % случаев они формируются в сроки до 5 лет после эпизода острого расслоения [De Bakey M.E., 1982]. Клиническая симптоматика у пациентов с хроническим расслоением в первую очередь связана с увеличением размеров аорты. Диагностика. При физикальной диагностике особое внимание необходимо обращать на различие в пульсации между артериями верхних конечностей или верхних и нижних конечностей, наличие признаков тампонады сердца (парадоксальная пульсация, ослабление тонов сердца) и аортальной недостаточности: диастолический шум определяется у 50 % больных [Svensson L.G., Crawford E.S., 1992]. Прочие физи-кальные признаки идентичны тако- вым, представленным в разделе «Аневризмы грудной аорты». Тактика ведения больного с подозрением на острое расслоение аорты после госпитализации заключается в качественном, незамедлительном и одновременном проведении трех комплексов мероприятий, начинающихся в отделении интенсивной терапии хирургического стационара: • медикаментозная терапия; • выполнение диагностических исследований; • подготовка к возможной операции. Больному с подозрением на расслоение аорты устанавливают центральный венозный катетер большого диаметра и максимально быстро начинают введение р-блокаторов и вазодилататоров для замедления ритма и снижения АД. Частота сердечных сокращений должна колебаться в пределах 60—70 ударов в 1 мин, а систолическое АД необходимо поддерживать в пределах 90— 100, но не выше 100 мм рт.ст. Одновременно с введением артериального катетера в лучевую артерию, катетера Свана—Ганца — в легочную налаживают ЭКГ-мониториро-вание, проводят катетеризацию мочевого пузыря с определением почасового диуреза, выполняют рентгенографию легких, параллельно собирают анамнез и проводят фи-зикальный осмотр с учетом неврологического статуса и проходимости артерий конечностей. Последнее обстоятельство важно для выбора схемы подключения АИК. Физикальный статус необходимо мониторировать на протяжении до-операционного этапа, так как его изменения могут произойти в любой момент. Болевой синдром контролируют на основании частоты сердечных сокращений и АД, но если они снижены до вышеуказанных пределов, а боль сохраняется, то вводят опиаты. В обязательном порядке обеспечивают ингаляцию кислорода, устанавливают группу крови, определяют и мониторируют уровень гемоглобина, гематокрита, электролитов, газового состава и основных биохимических показателей крови. Следует избегать переливания большого объема жидкостей из-за опасности повышения АД вследствие гиперволемии. Прежде чем начинать диагностические мероприятия, необходимо провести дифференциальную диагностику между острым расслоением аорты и острой ишемией миокарда. Окончательное и быстрое решение данного вопроса жизненно важно для таких больных, поскольку необходимое при коронарной недостаточности немедленное введение тромболитиков приведет к фатальному исходу расслоения. В принципе для диагностики расслоений аорты (особенно хронических) используют все те же методы, что и при грудных аневризмах, тем не менее некоторые особенности требуют обсуждения. Цель диагностической стратегии при остром расслоении — прежде всего выявление расслоенной мембраны в просвете аорты и ее дифференциация с интрамуральной гематомой, т.е. подтверждение или исключение собственно диагноза расслоения (рис. 5.60). Вторым принципиальным моментом в диагностике острых расслоений является определение локализации процесса — проксимальное или диста-льное, что определяет выбор тактики лечения — оперативное или консервативное. В случае выявления мембраны при остром проксимальном расслоении операция является абсолютно показанной без дополнительной диагностики в отсутствие осложняющих факторов, так как состояние дуги аорты и устьев коронарных артерий может быть адекватно оценено интраопе-рационно. В целом же вопрос об объеме и виде диагностических манипуляций зависит от срочности
Рис. 5.59. Чреспищеводная ЭхоКГ. Расслоение нисходящей аорты. а — поперечное сечение; б — продольное сечение. ситуации и возможностей учреждения. Больных с нестабильной гемодинамикой и отсутствием эффекта от первичных немедленных медикаментозных воздействий при подозрении на проксимальное расслоение переводят в операционную, где после начала общей анестезии одновременно с подготовкой к хирургическому вмешательству (подключение линий мониторирования) выполняют чреспищеводную ЭхоКГ. При подтверждении диагноза производят операцию. В случае исключения диагноза расслоения или затруднительности визуализации аорты больной после стабилизации или начала относительной контролируемости состояния может быть переведен в блок интенсивной терапии для дальнейшего лечения или перемещен в другие диагностические кабинеты (КТ, ангиография). При относительно стабильном состоянии пациентов с острым расслоением аорты методом выбора в диагностике является та же чреспищеводная ЭхоКГ. Следующее место по доступности, быстроте, аккуратности и распространенности занимает КТ с контрастированием, причем использование спирального КТ с трехмерной реконструкцией, возможно, повысит точность метода [Svensson L.G. et al., 1990]. Применение MPT при остром расслоении аорты ограничено, хотя по точности этот метод диагностики даже несколько опережает чреспищеводную ЭхоКГ. Использование МРТ возможно в редких случаях острого расслоения только у полностью стабильных пациентов, способных обойтись значительное время без медикаментозной поддержки и мониторинга. Кроме того, данная методика иногда абсолютно необхо- дима при остром расслоении для выявления состояния дуги аорты (невозможность визуализации при чреспищеводной ЭхоКГ) в случае подозрения на ретроградное расслоение при III и В-типах расслоения. Частота использования ангиографии при острых расслоениях постепенно снижается прежде всего из-за травматичности метода для крайне тяжелых пациентов. Тем не менее, если учитывать состояние (проходимость) ветвей аорты при расслоении, ангиография остается методом выбора. О необходимости выполнения коронарографии при остром расслоении единого мнения у хирургов нет. С одной стороны, ряд авторов считают, что у 10—30 % пациентов с поражением коронарных артерий и проксимальным расслоением аорты интраоперацион-ная оценка вполне достаточна для решения вопроса об одномоментной реваскуляризации миокарда [Larson E.W., 1984]. С другой стороны, было доказано, что выполнение одномоментного аортокоронарного шунтирования у больных с проксимальным расслоением аорты не влияло на госпитальную выживаемость, хотя отдаленная выживаемость у больных с сопутствующей ИБС без реваскуляризации миокарда была достоверно ниже [Svensson L.G. et al., 1990]. Естественное течение расслоений аорты. При острых проксимальных расслоениях летальность в течение первых 24 и 48 ч составляет, по меньшей мере, 33 и 50 % соответственно, т.е. каждый час погибает не менее 1 % неоперированных больных. В течение недели умирает 80 %, а в течение первого месяца — 95 % пациентов с острыми проксимальными расслоениями аорты. Среди больных с хроническими проксимальными расслоениями через 5 лет остаются в живых 10— 15 %. При дистальных расслоениях в течение месяца остаются в живых 75 % пациентов. В наибольшей сборной статистике, опубликованной в 1972 г. и учитывающей 963 случая нелеченных острых как проксимальных, так и дистальных расслоений, летальность через неделю составила 70 %, через 3 мес — 90 %, а через 3 года были живы только 8 % больных. Показания к оперативному лечению: ▲ при остром проксимальном рас ▲при хроническом проксимальном расслоении аорты показано плановое оперативное вмешательство вне зависимости от размера аорты, симптоматики, обусловленной расширением аорты, осложнений вследствие произошедшего острого расслоения или выполненных ранее хирургических вмешательств; ▲ при остром дистальном расслое ▲ при хроническом дистальном расслоении операция показана больным с симптомным течением заболевания, при размерах аорты более 5 см и при росте диаметра аорты более 1 см в год. Дата добавления: 2015-02-06 | Просмотры: 1656 | Нарушение авторских прав |