|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
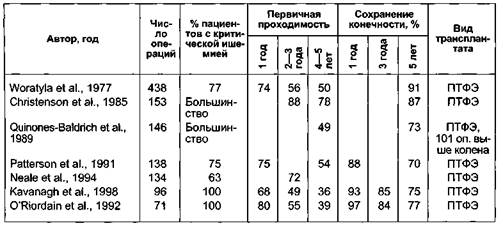
Пути притока бедренно-подколенно-берцовых шунтовРекомендация 38. Обычно местом наложения проксимального анастомоза бедренно-дистальных шунтов служит общая бедренная артерия или бранша аорто (подвздошно)-бедренного шунта, редко — глубокая бедренная артерия. Некоторые авторы исследовали возможности формирования анастомоза с поверхностной бедренной артерией, но известный факт преимущественной локализации атеросклеротического процесса в поверхностной бедренной арте- рии резко ограничивает их. Тем не менее в отдельных редких случаях это приемлемо для сокращения длины шунта, но лишь тогда, когда нет никаких сомнений в интактности донорской артерии. Пути оттока бедренно-подколенно-берцовых шунтов Рекомендация 39. Дистальный анастомоз инфраингвинальных реконструкций рекомендуется накладывать с артерией, которая сможет обеспечить наилучший приток крови к пораженной конечности независимо от длины шунта. Обычно выбор места формирования дистального анастомоза осуществляется на основании ангиографического, дуплексного исследований и интраопераци-онной ревизии. Мы рекомендуем при отсутствии четкого контрастирования артерий дистального русла производить их ревизию, интраоперационную ангиографию, после чего принимать решение об операбельности больного. Пластический материал бедренно-под-коленно-берцовых шунтов Рекомендация 40. Для бедренно-подколенных реконструкций выше щели коленного сустава используют протезы из политетрафторэтилена или других синтетических материалов или аутовенозные трансплантаты. Существует две различные точки зрения на вопрос используемого пластического материала для бедренно-подколен-ного шунтирования выше щели коленного сустава. В пользу применения протеза в этой позиции можно привести следующие аргументы: схожая с веной отдаленная первичная проходимость (75 % проходимых синтетических шунтов через 5 лет), лучшая вторичная проходимость, короткое время оперативного вмешательства, малое количество раневых осложнений, сохранение вены для повторных операций или аортокоронарного шунтирования. В пользу аутовены говорят несколько фактов: лучшая отдаленная проходимость (80 % проходимых шунтов через 5 лет), сниженный риск инфекции трансплантата. Приводимый часто аргумент о сохранении аутовены для более дистальных реконструкций или аортокоронарного шунтирования справедлив только в 5—10 % случаев, когда это осуществляется. Первая точка зрения все же преобладает, и большинство хирургов используют для бедренно-подколенного шунтирования выше щели коленного сустава политетрафторэтиленовые или биологические протезы, например бычьи (производство г.Кемерово, Россия). Рекомендация 41. Для бедренно-подколенных реконструкций ниже щели коленного сустава, бедренно-берцовых и подколенно-стопных вмешательств целесообразно использовать аутовену или при отсутствии аутовены необходимой длины — комбинированный трансплантат. В отличие от шунтирования в проксимальные отделы подколенной артерии при реконструкциях артерий ниже коленного сустава рекомендуется применять аутовену. Это подтверждается результатами рандомизированного исследования, сравнивающего политетрафторэтиленовые протезы и аутовену. Мета-анализ пятилетних результатов бедренно-дисталь-ного шунтирования при критической ишемии (1572 пациента с критической ишемией), куда включены и операции с дистальным анастомозом в стопные артерии, показывает, что в этой позиции наилучшие результаты дает реверсированная аутовена — 77 % первичной проходимости или аутовена по методике in situ — 68 %; политетрафторэтиленовые протезы в этой позиции демонстрируют наихудшие показатели — 40 %. Следующий вопрос, который до сих пор не нашел разрешения в литературе, касается того, какой методике аутовеноз-ного шунтирования (реверс или in situ) следует отдавать предпочтение. Каждая методика имеет свои недостатки. Реверсированная аутовена обычно не соответствует по диаметру анастомозируе-мым артериям, при ее заборе повреждаются питающие артериальные веточки, наблюдается большая травматичность доступов при выделении аутовены, хотя в настоящее время появились методики эндоскопического забора аутовены. Использование вены in situ зависит от качества инструмента для разрушения клапанов и перевязки веток. Контролировать качество разрушения клапанов сейчас можно визуально с помощью ангиоскопа или внутрисосудистого ультразвукового исследования. Рандомизированные испытания не показали существенных отличий в результатах. Так, Moody и соавт. (1992), опыт которых составляют 123 реверсированные аутовены и 103 — вены in situ, сообщают о 62,4 % пятилетней проходимости реверсированной аутовены в бедренно-подколенной позиции ниже щели коленного сустава и 63,5 % — вены in situ в той же позиции. Watelet и соавт. (1997), располагающие опытом 50 реверсированных аутовен и 50 — вен in situ, сообщают о пятилетней проходимости шунтов in situ, равной 46,2 %, по сравне- нию с 68,8 % при применении реверсированной аутовены. На наш взгляд, это может происходить из-за того, что при методике in situ очень существенно влияние опыта выполняющего операцию хирурга. При недостатке длины вены допустимо забирать вену с руки, противоположной нижней конечности, сшивать трансплантат из двух пригодных для реконструкции фрагментов, накладывать проксимальный анастомоз ниже, использовать вставки из протезов в проксимальных отделах трансплантатов; есть работы об использовании в качестве пластического материала поверхностной бедренной вены. Когда все же для дистальной реконструкции нет аутовены, то приходится применять протезы, чаще всего политет-рафторэтиленовые. Мы уже упоминали о плохих результатах таких операций, поэтому было предложено несколько оперативных методик, направленных на их улучшение. В первую очередь это наложение артериовенозной фистулы с целью снижения периферического сопротивления. Hamsho и соавт. (1999), использовавшие 89 бедренно-дистальных шунтов, сообщают о незначимых изменениях в первичной проходимости при таких операциях: 54,1 % с артериовенозной фистулой против 43,2 % без нее. В отечественных работах сообщалось о повышении эффективности бедренно-дистальных реконструкций при использовании разгрузки шунта в трансплантированный на сосудистой ножке большой сальник. Возможно использование аутовенозных заплаток или вставок в область дистальных анастомозов (манжета Миллера, St Mary's boot). Stonebridge и соавт. в 1997 г. опубликовали результаты рандомизированного исследования, в которое был включен 251 пациент, из них у 133 использовалась аутовенозная вставка между ПТФЭ-про-тезом и дистальным анастомозом. В состоянии бедренно-подколенных шунтов выше щели коленного сустава значимых различий не выявлено, тогда как двухлетняя проходимость бедренно-дистальных шунтов с манжетой Миллера составила 52 % против 29 % без нее. Рекомендация 42. Проходимость трансплантата должна быть проверена по завершении операции. Если существуют какие-либо сомнения в его проходимости и в причинах этих нарушений, то они должны быть разрешены еще на операционном столе, включая выполнение интра-операционной ангиографии, ультразвуковой флоуметрии, ангиоскопии, дуплексного сканирования или внутрисосудистого ультразвукового исследования. Результаты ведренно -подколенного шунтирования выше щели коленного сустава у пациентов с критической ишемией нижних конечностей. В доступной литературе нам удалось найти несколько работ, посвященных этой операции при критической ишемии, что, видимо, связано с более тяжелым поражением у этой группы пациентов. При выписке протезы проходимы в 83,4 % случаев (табл. 7.5). Большинство работ касается применения политетрафторэтиленовых протезов
Таблица 7.5. Отдаленные результаты бедренно-подколенного шунтирования выше щели коленного сустава у пациентов с критической ишемией в этой позиции. Hunink и сотр., выполнившие мета-анализ результатов бедрен-но-подколенного шунтирования выше щели коленного сустава с помощью по-литетрафторэтиленовых протезов, сообщают о 47 % первичной проходимости через 5 лет. Конечность в эти же сроки у пациентов с критической ишемией при этом варианте операции удается сохранить у 70—91 % пациентов. Результаты ведренно-подколенного шунтирования ниже щели коленного сустава, бедренно-берцового шунтирования у пациентов с критической ишемией нижних конечностей. Ближайшие результаты бедренно-подколенного шунтирования ниже щели коленного сустава и бедренно-берцового шунтирования схоны между собой и варьируются от 73 до 98 % технического успеха. Частота ранних тромбозов в этой позиции увеличивается до 4,1—16,5 % по сравнению с предыдущим вариантом операции. Естественно, огромное значение для отдаленных результатов имеет, как уже говорилось выше, выбранный вид трансплантата. В табл. 7.6 и 7.7 приведены самые большие статистики в зависимости от вида использованного трансплантата. Несмотря на то что рандомизированные испытания не показали преимуществ аутовены по методике in situ, тем не менее лучшие результаты, по данным мировой литературы, получены именно при этом варианте операции: через пять лет число сохраненных конечностей составляет 57—93 %. Отдаленные результаты применения реверсированной аутовены в этой позиции несколько хуже: в те же сроки число сохраненных конечностей достигает 55 %. Самые плохие результаты при использовании протезов при бедренно -дистальном шунтировании: 33 % спасенных конечностей через 5 лет. Результаты шунтирования стопных артерий у пациентов с критической ишемией нижних конечностей. При шунтировании стопных артерий конечность удается сохранить в 85,7—97 % случаев, частота ранних тромбозов достигает 2,4—21,4 %, а количество ампутаций 3,5—14,3 %. В пятилетние сроки после шунтирования стопных артерий конечность сохранена у 66—86 % пациентов (табл. 7.8; 7.9). Дата добавления: 2015-02-06 | Просмотры: 1472 | Нарушение авторских прав |