|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Аневризмы подколенной локализации
Около 90 % периферических аневризм имеют бедренную или подко-
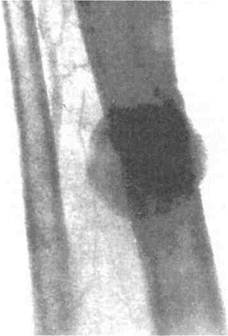
Рис. 7.34. Аневризма задней болыпеберцовой артерии.
18 - 4886 Схема 7.2 АЛГОРИТМ ДИАГНОСТИКИ АНЕВРИЗМ ПЕРИФЕРИЧЕСКИХ АРТЕРИЙ
ленную локализацию. Периферические аневризмы указанных локализаций имеют много общего как в этиологии, так и в развитии клинических проявлений. Часто эти аневризмы сочетаются с аневризматичес-ким поражением других регионов. G.Pappas и соавт. у 28 % из 89 обсле-дованнвгх больных с аневризмами бедренных артерий выявили аневризму брюшной аорты. По данным других авторов, частота сочетания периферических аневризм бедренной или подколенной локализации с аневризматическим поражением аорты достигает 75 %. J.Bouhoutsos при анализе 116 случаев аневризм подколенных артерий у 86 % больных обнаружил сочетание с аневризмами других артериальных бассейнов. От 34 до 47 % аневризм бедренной артерии имеют двустороннюю локализацию. B.D.Vermilion выявил двусто- роннюю локализацию поражения у 60 % больных с аневризмами подколенных артерий. Аневризмы бедренной артерии по частоте встречаемости стоят на втором месте после аневризм подколенной локализации. Клиническое течение, возможные осложнения и диагностика такие же, как при аневризмах подколенной артерии. В.S.Outer и R.G.Darling при анализе 45 клинических наблюдений больных с аневризмами бедренной артерии у 47 % выявили осложненное клиническое течение. G.E.Tolsted и соавт. обнаружили тромбоз у 43 % больных с аневризмами бедренных артерий. Классификация аневризм бедренной локализации. Выделяют два типа аневризм бедренной артерии. При типе I аневризматическое расширение находится дистальнее бифуркации общей бедренной артерии, при типе II в процесс вовлечена глубокая артерия бедра. В общей бедренной артерии аневризмы локализуются у 27 % больных, в поверхностной бедренной артерии у 26 %, в подвздошно-бедренном сегменте — у 14 %, в бедренно-подко-ленном сегменте — у 13 % и в глубокой артерии бедра — у 1 % больных. Сравнение встречаемости аневризм аорты и периферических артерий показало, что на первом месте стоят аневризмы брюшной аорты — 34 %, на втором — аневризмы общей бедренной артерий — 22,8 %, на третьем — аневризмы общих подвздошных артерий — 16 %. Частота аневризм грудной аорты, поверхностной бедренной артерии, наружной подвздошной артерии, внутренней подвздошной артерии, висцеральных ветвей брюшной аорты, артерий тыла стопы и интракраниальных аневризм составляет соответственно 8; 6,9; 4,8; 3,5; 1,6; 1,2 и 0,4 %. Клинические проявления аневризм бедренных артерий крайне вариабельны. Примерно Уз клинических наблюдений — это случайно обнаруженные аневризмы на фоне асимптомного течения. Еще Уз — это аневризмы, проявившиеся при разрыве и имеющие манифестирующее течение. У 16 % больных имелся острый и у такого же количества — хронический тромбоз с явлениями ишемии. По данным H.Gaylis, аневризмы подколенной артерии встречаются наиболее часто среди всех аневризм периферической локализации: 70 % всех периферических аневризм имеют подколенную локализацию. A.R.Wychulis основным этиологическим фактором подколенных аневризм считает атеросклероз. При обследовании 233 больных у 231 из них он выявил атеросклероз как этиологический фактор. Аневризмы подколенной артерии не имеют характерной зависимости от возраста. W.E.Evans обнаружил аневризмы этой локализации у больных от 42 до 90 лет, их средний возраст составил 60 лет. В подавляющем количестве наблюдений это были больные мужского пола. Так, W.E.Evans и соавт. в группе из 87 пациентов наблюдали только 3 больных женского пола, а по данным Mayo Clinic, из 152 пациентов, оперированных по поводу аневризмы подколенной артерии, были только 4 женщины. Клиническая картина. Ведущие клинические проявления аневризм подколенной локализации — ишемия дистальных отделов конечности или симптомы, характерные для компрессии вены либо нерва. Частота встречаемости данных симптомов достигает 67 %. Часто клиническая симптоматика определяется осложненным течением аневризмы подколенной артерии. Тромбозы аневризматического мешка (45 %), эмболии в дистальное русло (23 %), разрыв аневризмы (3 %) определяют ишемию дистальных отделов конечности. Диагноз. Постановка диагноза аневризмы подколенной артерии часто не представляет большого труда. "Разлитая" пульсация и наличие шумовой симптоматики в подколенной области всегда позволяют заподозрить аневризму подколенной артерии. Пальпацию производят при сгибании конечности в коленном суставе. Аневризмы подколенной области часто кальцинируются. По данным A.R.Wychulis, из 169 таких аневризм 56 были кальцинированы. Ультразвуковое исследование и компьютерная томография во всех случаях позволяют провести дифференциальный диагноз (см. табл. 7.14). Ангиографическое исследование позволяет определить состояние дистального русла и его пригодность для выполнения шунтирующей операции. J.Bouhoutsos и P.Martin при выполнении ангиографического исследования у 16 больных с тромбиро-ванными аневризмами подколенной артерии у всех пациентов выявили интактность тибиальных артерий. Это
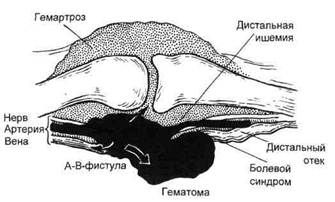
Рис. 7.35. Механизм развития клинических проявлений при разрыве аневризмы подколенной артерии. позволило решить вопрос в пользу реконструктивной шунтирующей операции, при этом 14 шунтов оставались проходимыми в сроки наблюдения до 60 мес, а ампутацию перенес только один больной, тогда как в группе больных с непроходимым дистальным руслом из 39 пациентов в течение 5 лет только у 12 больных не потребовалась ампутация. Henry Haimovici выделяет три типа аневризм подколенной артерии в зависимости от их локализации: проксимальные, средние, дистальные. Для первого типа характерны большие размеры и локализация позади мыщелков бедренной кости, для второго типа — распространение более проксимально и дистально от уровня суставной щели коленного сустава; третий тип характеризуется меньшими размерами по сравнению с типами, указанными выше. Пальпаторно проксимальный тип аневризм подколенной артерии возможно определить в нижней трети бедра по медиальной поверхности, средний и дис-тальный типы — лишь в подколенной ямке. Проксимальный тип чаще подвержен тромбозам и риску возникновения серьезных осложнений. Самостоятельную группу представляют аневризмы подколенной артерии, развившиеся при синдроме entrapment, когда компрессионным агентом являются сухожилия сгибателей в области коленного сустава. Для данного вида патологии харак- терно образование постстенотичес-ких аневризм. Анализируя литературные данные, S.Spira и соавт. обнаружили сообщения только о 300 наблюдениях данной патологии, что свидетельствует о небольшой распространенности таких аневризм. Механизм развития клинических проявлений. Разрыв периферической аневризмы, как правило, характеризуется манифестирующими клиническими признаками. По данным различных авторов, это осложнение отмечено у разного числа больных — от 4,0—8,5 до 14,5 %. Часто на первый план выступают симптомы сдав-ления местных тканей гематомой, что наблюдается у 7,3 % больных с разрывом аневризмы подколенной артерии. Патогномоничными также являются симптомы артериовенозно-го сброса, симптомы компрессии сосудисто-нервного пучка (рис. 7.35). Одно из прямых осложнений разрыва периферической аневризмы — угроза развития артерио-артериаль-ных эмболии в дистальное русло с его тромбозом и развитием критической ишемии конечности, что наблюдается у 43,5 % больных с аневризмами подколенной артерии. Авторы отметили снижение плечелодыжечного индекса до 0,2—0,3, сопровождающееся вынужденным опущенным положением конечности, и как следствие этого — развитие функциональной контрактуры, потребовавшей редрессации в послеоперацион- ном периоде. Анализ собственного опыта позволяет сделать вывод, что у 7,1 % больных отмечается ишемия ПА степени, у 33,04 % — ИБ степени, а у 10,7 % больных — ишемия III степени. Согласно литературным данным, тромбоэмболия в дистальное русло наблюдается у 6,3—24,8 % больных, причем ишемия дисталь-ных отделов конечностей развивается в 11,6—17,5 % случаев. Следующим осложнением аневризм периферических артерий является нагноение, которое составляет от 1,6 до 13,8 % всех случаев. Данное осложнение может привести к развитию флегмон, абсцессов и сепсиса. Лечение артериальных аневризм подколенной локализации преследует две основные цели: устранение причин возможных осложнений и восстановление кровотока в дисталь-ные отделы конечности. Оперативная техника. Существует пять основных принципов хирургического лечения аневризм бедрен-но-подколенной локализации: • полное иссечение с последующим замещением сосудистого дефекта протезированием. Данный метод применим к аневризмам малого диаметра; • перевязка приносящего и исходящего из аневризмы сегментов артерии с последующим обходным шунтированием; • частичная резекция аневризма-тического мешка с внутримешко-вым протезированием; • операция Матаса — облитерация просвета аневризматического мешка без восстановления магистрального кровотока по этому сегменту. Данный метод имеет ряд существенных недостатков. J.W.Lord, выполнивший 35 таких операций, отметил, что только у 2 больных не развилась ишемия дистальных отделов конечности. Данный метод в настоящее время широкого применения не имеет; и его использование целесообразно только при поражении не магистральных артерий, а ветвей подколенной или бедренной артерии; • поясничная симпатэктомия, выполняемая для улучшения коллатерального кровообращения. Применяется только при состоявшемся тромбозе аневризматического мешка. В последнее время стали широко использовать методы эндоваскуляр-ного лечения аневризм подколенной артерии, заключающиеся в постановке стента внутри аневризматического мешка. Одним из вариантов подобного вмешательства является тромбирование аневризмы с последующим стентированием и проведением регионарного тромболизиса. Преимуществом эндоваскулярного метода является малоинвазивность вмешательства, что позволяет решать вопрос о радикальной операции у людей старческого возраста и при наличии тяжелой сопутствующей патологии. Однако данный метод неприменим при распространенном стеноти-ческом процессе, особенно сопровождающемся выраженным кальци-нозом стенки сосуда, или в случаях микотических аневризм, так как не удаляется источник инфекции. Применительно к эндоваскулярной хирургии посттравматических периферических аневризм разработан метод эндоваскулярного протезирования со стентированием. Метод заключается в расположении тонкостенного протеза в области дефекта сосудистой стенки. Авторы метода [Yusuf S.W. et al., 1995], проанализировав 19 клинических наблюдений, сделали вывод о высокой эффективности данного метода. Однако следует отметить, что только 3 больных имели давность поражения более 7 дней, а у остальных время проведения процедуры не превышало 2—4 сут после травмы, т.е. эти случаи целесообразнее рассматривать как лечение пульсирующей гематомы и профилактику образования периферической аневризмы. Хирургические доступы. Доступами к аневризме подколенной артерии
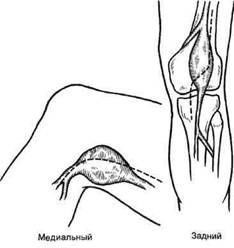
Рис. 7.36. Доступы к аневризмам подколенной области. могут быть медиальный, задний и латеральный. Наиболее распространены медиальный и задний доступы, позволяющие получить широкое операционное поле, удобное для выполнения основного этапа (рис. 7.36). Медиальный доступ выполняют в положении больного на спине с внешней ротацией конечности при согнутом примерно на 30° коленном суставе. Разрез начинают выше уровня коленного сустава в нижней трети бедра и продолжают до верхней трети голени. После вскрытия фасции мышцы и сухожилия отводят в сторону, под ними определяют подколенную артерию и сопровождающие ее вену и нерв. Задний доступ выполняют в положении больного на животе. Производят широкий S-образный кожный разрез, начинающийся с нижней трети бедра по латеральной поверхности, имеющий изгиб на уровне суставной щели коленного сустава и заканчивающийся в верхней трети медиальной поверхности голени. После вскрытия фасции дифференцируют сосудисто-нервный пучок. Результаты лечения. По данным J.Lascaratos (1998), первичные ампу- тации выполняют у 8 % больных, из них в раннем периоде — у 8 % и в отдаленные сроки — у 7 % больных. Дата добавления: 2015-02-06 | Просмотры: 1485 | Нарушение авторских прав |