|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Приложение 2. Определение продолжительности проходимости протеза, артерий или шунтовНесмотря на некоторые неточности, life table метод (LT) — анализ таблиц жизни — является одним из лучших и самым используемым способом вычисления проходимости протезов у пациентов после реваскуляризации в различные временные отрезки и сроки наблюдения. Равнозначным методом является анализ выживаемости Kaplan—Meier (KM). Ниже описываются и сравниваются обе методики. Лучше всего охарактеризовали метод анализа таблиц жизни Peto и соавт. в двух статьях "British Journal of Cancer" в 1976 и 1977 гг., но ранее подобный метод опи- сывался Berkson и Cage в 1950 г., Cutler и Ederer в 1958 г. В методе есть две черты, которые характеризуют оперативное вмешательство. Первая — та, что откладывается на кривой выживаемости — например, случаи тромбозов протеза, которые группируются по временным интервалам. После этого вычисляются уровни выживаемости для каждого интервала и используются для вычисления кумулятивной проходимости, объясняющей полученную кривую. Вторая важная черта — допущение, что те пациенты, которые "теряются" в отдаленном периоде наблюдения в определенном интервале (так называемые сенсорные данные), рассматриваются как выбывшие в середине интервала. Благодаря этому допущению выполняется характерная для методики анализа таблиц жизни коррекция вычисленного уровня тромбозов в данном интервале:
Эта коррекция предполагает, что выбывшие индивидуумы пополняют группу риска только до середины интервала. Вышеприведенная формула математически эквивалентна возрастанию уровня тромбозов на число ожидаемых тромбозов у половины из выбывшей группы:
Следующее последствие такого допущения для сенсорных данных или выбывших — уровень тромбозов принимается одинаковым для всего интервала. Поэтому не является строго необходимым поступенчатое отображение графика таблиц жизни, так как кумулятивная проходимость — это результирующая условной вероятности в конце интервала, основанная на уровне тромбозов для всего интервала. График может быть представлен как прямые отрезки, соединяющие точки между рассчитанными уровнями проходимости в конце каждого интервала. При таком виде графика отрезки между конечными точками интервалов не содержат случаев тромбоза протеза. Анализ таблиц жизни должен включать следующие колонки в таблице (даны в алфавитном порядке): А — интервалы в 1 мес; В — количество протезов в группе риска на момент начала наблюдения; С — количество тромбозов в течение интервала; D — количество пациентов, выбывших из наблюдения в результате смерти, потерянных из виду или у которых закончился период наблюдения в течение данного временного интервала (последние 3 колонки в дальнейшем используют для вычислений); Е — уровень тромбозов в течение интервала; F — кумулятивная проходимость шунтов (в более общем плане — выживаемость); G — стандартная ошибка, %. Кумулятивный уровень смертности не является обязательной частью таблицы LT. Ниже приведены в наиболее простом виде вычисления для каждой колонки на основании приведенного в таблице примера. Интервал в месяцах (А) может быть выбран любой, меньший длительности
всего периода наблюдения, интервалы необязательно должны быть равными. Первым полезно обозначить временной интервал от 0 до 1 мес для оценки ранних тромбозов; следующий наиболее часто применяемый интервал — от 3 до 6 мес. Меньшие интервалы означают большую точность оценки. Количество протезов в группе риска в начале исследования в первом временном интервале (В) — количество шунтов, включенных в исследование, количество протезов в следующих колонках получается вычитанием колонок С и D из В. Количество выбывших из исследования (С): пациенты с проходимыми протезами в предыдущих временных интервалах, которые погибли или потеряны для наблюдения в течение данного временного интервала. Проходимость шунтов в данном временном интервале (Е) равна "1 -уровень тромбозов в данном интервале", который в свою очередь вычисляется делением колонки С на колонку В минус половину колонки D, согласно приведенным выше теоретическим соображениям. Кумулятивная проходимость (F) равна 100 % в первом временном интервале, для каждого последующего интервала она вычисляется умножением уровня проходимости для данного интервала на предыдущую кумулятивную проходимость. Стандартная ошибка (G), % равна 100 х F х квадратный корень из (1-F)/B, где F равно кумулятивной проходимости и В — количество протезов в группе риска в начале интервала. Примерно равноценный альтернативный метод оценки проходимости — вы- живаемость Kaplan—Meier (KM), который также называется product-limit. В этой методике данные не группируются по временным интервалам. События на кривой выживаемости отражают тромбоз каждого протеза. Никаких допущений об уровне тромбозов у выбывших больных не делается. В противоположность методу таблиц жизни кривая выживаемости выглядит ступенчато, так в промежутки между событиями ничего не известно об уровне тромбозов. Можно рассматривать метод Kaplan—Meier как метод анализа таблиц жизни с маленькими интервалами, каждый из которых содержит одно событие. Те же данные, что и в примере первой методики, отражены в табл. 6.5 и графике Kaplan—Meier. Метод анализа таблиц жизни позволяет оперировать большими группами данных, что и является главным аргументом в пользу использования этой методики. Однако исследования проходимости шунтов чаще не имеют дело с такими большими группами данных и к тому же с внедрением компьютеров это неудобство легко преодолимо. Анализ таблиц жизни нельзя использовать для группы, меньшей 30, тогда как метод Kaplan-Meier применим к любому количеству. Обе методики допустимы, если правильно используются и документируются. Данные на графиках 1 и 2 сравнивались между собой и в каждом случае поздние уровни проходимости были эквивалентны (рис. 6.14; 6.15). Полные данные при использовании той или иной методики должны быть сведены в таблицы в каждой научной ра- Таблица 6.5. Пример анализа выживаемости Kaplan—Meier
Условные обозначения (A—G) те же, что в табл. 6.4. Конечные точки исследования — те же. 5 - 4886
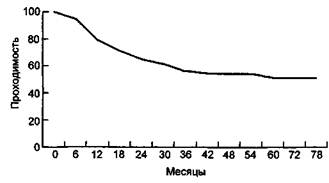
Рис. 6.14. Кривая проходимости. Анализ таблиц жизни. боте с целью возможности проверки данных, даже если редактор настаивает на публикации только графиков. Количество пациентов в группе риска в начале каждого интервала (периодически для Kaplan—Meier анализа) или стандартная ошибка для каждого вычисленного показателя проходимости должны быть отображены при помощи "столбиковой" диаграммы. При сравнении множественных кривых или графиков эти "столбики" могут накладываться на кривую. Располагая столбики в противоположном графику направлении или используя выбранные интервалы вместо всех, можно избежать этого. Если рассчитанная стандартная ошибка проходимости превышает 10 %, кривая либо не должна отображаться, либо должна быть представлена как прерывистая линия, что означает ненадежность оценки. Сравнение кривых проходимости (выживаемости) производится с помощью лог-ранк-теста. Когда это возможно, отдельные расчеты анализа таблиц жизни метода должны производится для каждого этапа оперативного вмешательства. В общем не рекомендуется смешивать данные об операциях на различных уровнях инфраингви- нальных артерий, а, например, опубликовывать результаты бедренно-подколенно-го выше щели, ниже щели и бедренно-берцовые шунтирования раздельно. Когда это можно, особенно если делается вывод о существовании различий, должны опубликовываться отдельные графики и диаграммы результатов операций, выполняемых по разным показаниям (перемежающаяся хромота и критическая ишемия), с различными путями оттока, факторами риска и лечения, которые влияют на проходимость (например, с дезагрегантами и без них, с диабетом и без него), тем более при попытках выявить различия между группами больных. В некоторых случаях взаимозависимость переменных будет ограничивать значимость выводов о различиях в этих подгруппах. В таких ситуациях желательно применять регрессионный анализ Сох. Часто авторы, сообщающие о реваску-ляризациях, не публикуют данные о тромбозах в ближайшем периоде, а затем исключают эти случаи из дальнейшего анализа кумулятивной проходимости. К примеру, если тромбоз в ближайшем периоде наступает в 25 % случаев, а затем в тече-
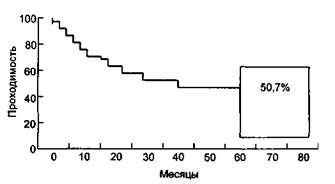
Рис. 6.15. Кривая проходимости Kaplan—Meier (данные см. в табл. 64). ние отдаленного периода наблюдения 80 % шунтов проходимы, то кумулятивная проходимость у первично оперированных больных составляет только 60 %. Подобно этому, при том же уровне ближайших тромбозов, если 2/3 шунтов остаются проходимы, кумулятивная проходимость составляет меньше 50 %. Дата добавления: 2015-02-06 | Просмотры: 1521 | Нарушение авторских прав |