|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
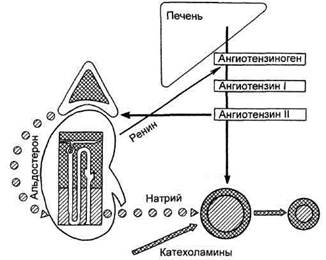
Вазоренальная гипертензияВазоренальной гипертензией называется вторичный гипертензи-онный синдром, возникающий при различных нарушениях магистрального кровотока в почках. Среди встречающихся в литературе многочисленных названий этого заболевания (реноваскулярная гипертензия, окклюзионная почечная гипертония, диастолическая, гольдблат-товская гипертония и пр.) следует использовать термин "вазоренальная гипертензия", подчеркивающий причинно-следственные отношения в развитии болезни. Кроме того, в настоящее время применение термина "гипертония" в отношении вторичных гипертензивных состояний является неправильным. В международной практике словом "гипертония" обозначают повышение мышечного тонуса. Все случаи повышения артериального давления (в патогенезе которых спазм резистивных сосудов является лишь компонентом комплекса нейрогуморальных нарушений) следует определять словом "гипертензия" (tensio — давление). Данные об истинной частоте вазоренальной гипертензии весьма неопределенны: от 1 до 15 % среди всех лиц с повышенным артериальным давлением. Характерно, что у больных с тяжелой и стойкой артериальной гипертензией частота обнаружения вазоренальной гипертензии достигает 30 %, в то время как среди лиц с пограничной, мягкой и умеренной гипертензией она обнаруживается в пределах 1 % случаев. По приблизительным подсчетам В.Н. Чернышева (1998), в современной России число больных вазоренальной гипертензией может достигать 1,5 млн человек. По данным J. Genest и соавт. (1977), в США этой разновидностью артериальной гипертензии страдают около 1 млн человек. Этиология. Причины нарушений магистрального почечного кровото- ка могут быть врожденными и приобретенными, последние встречаются значительно чаще. Среди врожденных аномалий наблюдаются фибромускулярная дис-плазия, гипоплазия, атрезия, аневризмы почечных артерий и артерио-венозные свищи. Группу приобретенных заболеваний составляют атеросклеротические поражения почечных артерий, неспецифический аортоартериит, тромбозы и эмболии, экстравазальная компрессия сосудов почек опухолями, Рубцовыми тканями и травматические повреждения. Атеросклероз, фибромускулярная дисплазия и неспецифический аортоартериит составляют около 95 % всех форм поражений почечных артерий. Атеросклеротические изменения почечных артерий являются наиболее частой причиной вазоренальной гипертензии (60—83 %). Атеро-склеротическая бляшка, как правило, локализуется в устье и начальном отделе почечной артерии, располагаясь в интиме и лишь при кальцинозе частично захватывая медию. На втором месте по частоте стоит фибромускулярная дисплазия почечных артерий (14—25 %). При этой врожденной патологии основной патологический процесс занимает среднюю оболочку артерии и представлен пролиферацией гладкомышечных волокон и фиброзных элементов с истончением и разрывом волокон эластического каркаса. Дефицит эластической ткани является пусковым моментом в развитии заболевания. В последующем наступает компенсаторная гипертрофия мышечной и пролиферация фиброзной ткани, что сопровождается диспластическими процессами с поражением одного из слоев артериальной стенки, хотя чаще всего изменения интимы и адвен-тиции носят вторичный характер. В отличие от атеросклероза поражение обычно локализуется в средней, реже в дистальнои трети почечной артерии, нередко с вовлечением зоны ее деления и ветвей. Наиболее часто формируется стеноз, реже — аневризма почечной артерии. Для неспецифического аортоарте-риита, стоящего на третьем месте по частоте (до 10 %), характерно первоначальное поражение средней оболочки сосуда. Воспалительная инфильтрация медии с переходом на адвентицию и интиму завершается склерозированием и разрушением эластического каркаса почечной артерии и стенозированием ее просвета. Патологический процесс в основном ограничивается проксимальным сегментом сосуда и практически никогда не распространяется на внут-риорганные его ветви. В отличие от фибромускулярной дисплазии при неспецифическом аортоартериите всегда имеется различной степени выраженности поражение аорты. В большинстве случаев (до 70 %) патологический процесс локализуется лишь в одной почечной артерии. Двусторонние поражения наблюдаются лишь у трети больных, в основном при неспецифическом аортоартериите и фибромускулярной дисплазии. Наибольший полиморфизм патологических изменений почечных артерий (различные формы стенозов, формирование аневризм, вовлечение первичных, вторичных и внутриорганных ветвей) наблюдается при фибромускулярной дисплазии. Практически важно, что около 30 % больных имеют поражение удвоенных или множественных почечных артерий (чаще всего при атеросклерозе), а у 11 % пациентов стеноти-ческий процесс локализуется в ветвях почечной артерии, причем почти у 90 % из них он обусловлен фибромускулярной дисплазией. Патогенез. До настоящего времени некоторые вопросы патогенеза вазоренальной гипертензии, включающие сложный комплекс гуморальных нейрогенных, гемодинамичес- ких механизмов и их взаимозависимость, остаются неясными. Со времени классических экспериментов Мориса Гольдблатта (1934) по дозированному сдавлению почечных артерий считается, что главное значение в механизме развития артериальной гипертензии имеет снижение именно пульсового и перфузионного давления в почках. В этих условиях юкстагломерулярный аппарат ише-мизированной почки секретирует повышенное количество протеоли-тического фермента ренина, который и является пусковым фактором развития гипертензии (рис. 6.21). В крови ренин соединяется с гипер-тензиногеном (а2-глобулин, вырабатываемый в печени), образуя прес-сорный амин ангиотензин-I. Под воздействием конвертирующего фермента (диспепсидилкарбоксипепсида-за, вырабатывается в легких) ангио-тензин-I переходит в свою активную форму — ангиотензин-Н, который является мощным вазопрессором. Спазм резистивных сосудов приводит к повышению периферического сопротивления кровотоку, увеличивая работу сердца, что проявляется повышением артериального давления. Кроме того, под влиянием ан-гиотензина-И на надпочечники происходит гиперсекреция минерало-кортикоидного гормона альдостеро-на, изменяющего фильтрационную функцию почек. Происходят задержка натрия в организме и повышение объема внеклеточной жидкости, изменение реакции сосудов на действие катехоламинов, отек сосудистой стенки, усиление вазоконстрикции и рост гипертензии. Одновременно снижается антигипертензивная (де-прессорная) функция почек, осуществляемая посредством проста-гландинов и кининов. Наибольшее снижение депрессорной функции почек происходит при длительном течении болезни и паренхиматозных изменениях в почках. Клиническая картина. Субъективные проявления вазоренальной ги-
Рис. 6.21. Патогенез вазо-констрикции при вазоре-нальной гипертензии. пертензии не являются специфичными и во многом сходны с гипертонической болезнью. Выделяют 4 группы жалоб больных: • жалобы, характерные для церебральной гипертензии, — головная боль, тяжесть в затылочной области, ощущение приливов в голове, шум в ушах, мелькание "мушек" перед глазами, плохой сон, снижение умственной работоспособности; • жалобы, связанные с повышенной нагрузкой на сердце, — боли и неприятные ощущения в области сердца, сердцебиения, одышка; • жалобы, обусловленные поражением самих почек, — тупые боли, чувство тяжести в поясничной области, при инфаркте почки — гематурия; • жалобы, связанные с поражением и ишемией в других артериальных бассейнах, — боли и перемежающаяся хромота в нижних конечностях, боли и слабость в верхних конечностях, проявления каротидной и вер-тебробазилярной недостаточности и пр. Эта группа жалоб имеет важное значение, так как наличие признаков ишемии в различных анатомических областях подтверждает системный характер заболевания, в том числе поражение почечных артерий. У ряда больных даже при высоком уровне артериального давления жалобы длительное время отсутствуют, что является одним из отличительных признаков вазоренальной гипертензии. В большинстве случаев артериальное давление быстро стабилизируется на высоких цифрах и становится устойчивым к лекарственному лечению, а у 20—40 % больных ги-пертензия принимает злокачественное течение. Объективные проявления вазоренальной гипертензии многообразны, но ведущим симптомом является стабильное повышение артериального давления. Важно, что у больных систолическое давление всегда превышает 160 мм рт.ст., а диастолическое — всегда выше 100 мм рт.ст. Средний уровень артериального давления при вазоренальной гипертензии составляет 200/120 мм рт.ст. Практически важно, что чем выше уровень артериального давления, тем вероятнее наличие у больного одной из форм симптоматической гипертензии, в частности вазоренальной. Вазоре-нальная гипертензия во многих случаях абсолютно резистентна к медикаментозной терапии, что является важным диагностическим и прогностическим признаком. Возраст больных различен. Атеро-склеротические поражения почечных артерий обычно наблюдаются у лиц старше 50 лет, причем у мужчин в 3 раза чаще, чем у женщин. Фиб-ромускулярная дисплазия и неспецифический аортоартериит в 4—5 раз чаще встречаются у женщин в возрасте от 20 до 30 лет. Следует отметить, что среди детей и подростков с различными формами симптоматических артериальных гипертензий на долю вазоренальной гипертензий приходится 47 %. Основными этиологическими формами поражений почечных артерий у них являются фибромускулярная дисплазия (55 %) и неспецифический аортоартериит (28 %). Важной особенностью клинических признаков вазоренальной гипертензий у пациентов данной возрастной группы являются бессимптомное начало заболевания и высокая (до 24 %) частота его злокачественного течения [Исаева И.В., 1996]. При физикальном обследовании больных с вазоренальной гипертен-зией каких-либо специфических для этого заболевания признаков не обнаруживается. Клинические проявления сходны с гипертонической болезнью: "твердый" пульс, акцент II тона над аортой, возможно расширение границ сердца влево. Основным отличительным признаком вазоренальной гипертензий является систолический шум в проекции почечных артерий, однако он обнаруживается менее чем у половины больных. Чаще всего шум выслушивается в эпигастральной области на 5—8 см выше пупка, справа или слева от средней линии живота. Шум проводится кзади, к реберно-позвоночно-му углу; его также можно зарегистрировать на уровне II поясничного позвонка, соответственно справа или слева. Отсутствие систолического шума не дает оснований для исключения вазоренальной гипертензий, так как при малых и критических стенозах шум не определяется. Следует помнить, что систолический шум в проекции брюшной аорты может определяться у лиц молодого возраста с гиперкинетическим типом кровообращения и проявлениями симпа-тикотонии, а также у здоровых людей в горизонтальном положении из-за перегиба верхней брыжеечной артерии. Аускультация области сердца по ходу грудной и брюшной аорты лежа и стоя позволяет правильно оценить этот признак и избежать ошибок. Практически важно, что обнаружение систолического шума и в проекции других магистральных артерий подтверждает наличие у больного вазоренальной гипертензий. Отсутствие специфических и пато-гномоничных симптомов и схожесть симптоматики с гипертонической болезнью являются основными причинами нередкой ошибочной или запоздалой диагностики вазоренальной гипертензий. Важное значение в раннем распознавании заболевания имеют некоторые особенности анамнеза и клинических его проявлений: ▲ отсутствие наследственного или семейного фактора в генезе гипертензий; ▲ внезапность развития гипертензий, особенно у детей и лиц молодого возраста; ▲ быстрое прогрессирование и стабилизация артериального давления на высоких цифрах; ▲ озлокачествление ранее доброкачественно протекавшей гипертензий; ▲ возникновение гипертензий после острых болей в поясничной области, перенесенной травмы почки или операции на ней; ▲ отсутствие или кратковременность эффекта от гипотензивной терапии; ▲ развитие гипертензий после родов при нормальном течении беременности; ▲ наличие диастолической и ор-тостатической гипертензий, асимметрия пульса и давления между конечностями;
7 - 4886 ▲ отсутствие патологических изменений в анализах мочи. Различие уровня артериального давления в клино- и ортостазе следует учитывать не только при первичной диагностике вазоренальной ги-пертензии, но и дифференциации ее с другими формами вторичных артериальных гипертензий. У 50 % больных с нефрогенной и надпочечнико-вой гипертензией АД стоя ниже, чем лежа. При вазоренальной гипертензий (в основном у больных с фибро-мускулярной дисплазией почечных артерий, часто сочетающейся с патологической подвижностью почек и нефроптозом) — наоборот, тенденция к повышению уровня артериального давления в ортостазе. Диагностика. На этапе предварительной диагностики используются лабораторные и неинвазивные методы исследований, в целом позволяющие ориентироваться в локализации, характере сосудистого поражения и функции почек. Несмотря на отсутствие абсолютной информативности, данные методы принципиально должны предшествовать рентге-ноконтрастной ангиографии. Как отмечалось ранее, у больных вазоренальной гипертензией длительное время сохраняются нормальные анализы мочи и суммарная функция почек. Лишь у половины пациентов отмечается умеренная протеинурия (до 1 %), реже выявляется снижение относительной плотности мочи (в пределах 1,010—1,017). Показатели клубочковой фильтрации и почечного плазмотока у большинства больных снижены, однако уровень мочевины и остаточного азота, как правило, нормальные. Ультразвуковые методы исследований (УЗДГ, дуплексное сканирование) являются наиболее доступными скрининговыми тестами, позволяющими выявлять нарушения магистрального кровотока в почках уже на амбулаторном этапе обследования больных. Эхографическая картина сосуда и количественные характеристи- ки потока крови (форма огибающей кривой, пиковые значения скоростей, наличие "систолического окна, индекс Пурселота и пр.) дают важную информацию для тактики дальнейшего обследования и лечения. Дуплексное сканирование с цветным картированием кровотока позволяет с точностью до 90 % уточнить этиологию, определить локализацию и гемодинамическую значимость поражений почечных артерий и выбрать оптимальную тактику лечения. Внутривенная экскреторная урогра-фия, являясь рутинным методом при диагностике вазоренальной гипертензий, позволяет выявить косвенные признаки окклюзионного поражения почечных артерий. Для исследования используют трийодсодержащие контрастные вещества, дающие возможность (при условии быстрого введения контраста) получить отчетливое изображение не только чашечно-ло-ханочной системы, но и паренхимы почек. Наиболее ценную информацию дают снимки, выполненные на 1, 2, 3, 5-й минутах (контрастирование почечной паренхимы) и на 10, 15, 20-й минутах (заполнение чашеч-но-лоханочной системы). Сравнение анатомических и функциональных параметров пораженной и здоровой почки позволяет выявить признаки, косвенно свидетельствующие о нарушениях кровоснабжения органа: • замедление накопления контрастного вещества ишемизирован-ной почкой в начале исследования; • уменьшение размеров почки на стороне поражения почечной артерии (асимметрия вертикальных размеров почек более 1,5 см); • парадоксальное усиление контрастирования чашечно-лоханочной системы почки на стороне поражения в поздние сроки исследования; • спиралевидный мочеточник (узу-рация тени мочеточника вследствие сдавления гипертрофированными коллатералями). Информативность экскреторной урографии при односторонних пора-
жениях почечных артерий достигает 80 %. При билатеральных стенозах почечных артерий ценность ее существенно ниже, так как обычно заметной разницы функции и размеров почек нет. Однако снижение функции без изменения структуры чашечно-лоханочной системы почек при отсутствии изменений в моче, характерных для паренхиматозных поражений, указывает на возможное нарушение кровоснабжения почки. Радионуклидные исследования считаются обязательными при обследовании больных с подозрением на ва-зоренальную гипертензию. Они позволяют раздельно оценить функцию почек, получить информацию о количестве функционирующей паренхимы и локализации афункциональ-ных зон. Наиболее часто используется радионуклидная ренография с 1311-гиппураном, обладающим тропизмом к почечной ткани. Информативность метода достигает 85 %, его ценность повышается при односторонних или двусторонних асимметричных поражениях почечных артерий. Метод основан на графической регистрации изменяющегося внешнего гамма-фона над областью почек при прохождении через них радиофармпрепарата. При оценке полученных кривых (ренограмм) дается их качественная характеристика (конфигурация, симметричность) и определяются количественные величины, отражающие секреторную и экскреторную функции канальцевого аппарата почек раздельно. В ренографической кривой каждой почки выделяется три сегмента: сосудистый, секреторный и экскреторный. В норме продолжительность сосудистого сегмента не превышает 30 с. Продолжительность этого сегмента в основном отражает состояние почечного кровотока. Секреторный сегмент отражает время прохождения радиофармпрепарата через канальцевую систему и верхние мочевые пути, его продолжительность в норме составляет 3—4 мин. Третий (экскреторный) сегмент характеризует время полувыведения индикатора и в норме равен 6—10 мин. Варианты изменений ренограмм весьма разнообразны, но главное — эти изменения не специфичны для патологии кровоснабжения почек, что свидетельствует об относительной диагностической ценности данного метода. Сцинтиграфия почек позволяет получить данные об их размерах, форме, положении и функции, однако эти данные также не являются специфичными для вазоренальной ги-пертензии. Совпадение показателей динамической сцинтиграфии с результатами ангиографии отмечено у 75 % больных с односторонними и лишь у 44 % — при двусторонних поражениях почечных артерий. Ценным преимуществом данного метода является возможность получения информации о количестве и функциональной активности паренхимы почек. Сцинтиграфия почек в сочетании с фармакологической пробой (ингибиторы ангиотензинпревращающего фермента) дает более точную информацию. Суть пробы заключается в проведении сцинтиграфии почек до и после введения фармпрепарата (обычно каптоприл или его аналоги). При этом на стороне поражения почечной артерии выявляется эффект "медикаментозной нефрэктомии", что с высокой точностью свидетельствует о нарушении магистрального почечного кровотока. Радионуклидная ангиография с 99mс-пертехнетатом дает информацию о кровоснабжении каждой почки, но не позволяет судить о локализации и характере патологического процесса в почечной артерии ввиду низкой разрешающей способности метода. Среди методик неинвазивной визуализации почечных артерий важное место занимает магнитно-резонансная ангиография, отличающаяся возможностью получения двух- или
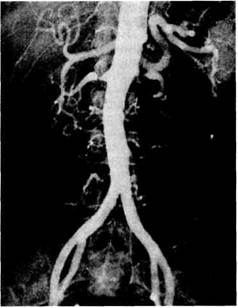
7* трехмерных реконструкций сосудов почек. Чувствительность метода достигает 100 %, а специфичность составляет 80—90 % [Синицын В.Е. и др., 1996]. Стандартные методики магнитно-резонансной томографии в диагностике поражений ветвей аорты обычно малоинформативны и дают высокоточные сведения лишь о сосудах большого диаметра (аорта, легочная артерия), поэтому магнитно-резонансная ангиография с контрастным усилением гадолинием является более предпочтительной. Спиральная компьютерная ангиография наряду с визуализацией почечных артерий и вен позволяет оценить состояние почечной паренхимы, идентифицировать интрава-зальные включения (кальций, тромбы) и обладает более высокой разрешающей способностью в сравнении с магнитно-резонансной ангиографией [Обельчак И.С, 1999]. Она может быть окончательным и единственным методом визуализации почечных сосудов при определении показаний к хирургическому лечению больных с вазоренальной ги-пертензией и оценке эффективности эндоваскулярных вмешательств. Рентгеноконтрастная ангиография почек является методом окончательной диагностики вазоренальной ги-пертензии и позволяет визуально определить характер, локализацию и протяженность патологических изменений в почечных артериях, оценить степень их выраженности и ге-модинамическую значимость. Серьезных противопоказаний к ангиографи-ческому исследованию не существует, однако оно не должно проводиться у больных, отказывающихся от возможного хирургического вмешательства по поводу вазоренальной гипертензии. Методом выбора является аорто-графия по Сельдингеру с обязательной серийной съемкой. По показаниям используют селективную ангиографию почечных артерий для детализации обнаруженных изменений, особенно в области ворот почек. Транслюмбальная методика аорто-графии по Дос Сантосу более опасна из-за возможности образования па-рааортальных гематом и выполняется в основном у больных с сопутствующими поражениями терминальной аорты, ее бифуркации и подвздош-но-бедренных артериальных сегментов. Этот вариант исследования целесообразно проводить в условиях искусственной гипотензии. В идеальном виде ангиография при вазоренальной гипертензии должна быть выполнена в трех позициях (пе-реднезадняя, боковая и левая косая), что с наибольшей точностью позволяет выявить все имеющиеся изменения. Почечная ангиография с применением вазоактивных препаратов еще более повышает информативность метода. На полученных ангиограммах определяются различные виды нарушений проходимости почечных артерий: стеноз, окклюзия, аневризма, кинкинг, возможны их сочетания. Ангиографическая картина в основном определяется этиологией заболевания. Наиболее часто выявляется стеноз почечной артерии различной локализации и степени выраженности. Общие признаки стенотических поражений — это сужение просвета почечной артерии, нечеткость ее контуров, разница в интенсивности контрастирования в сравнении с аортой и наличие развитых коллатералей. Атеросклеротический стеноз почечной артерии характеризуется преимущественным поражением устья и проксимального сегмента сосуда (1— 2 см), обычно с выраженным постсте-нотическим расширением (рис. 6.22). Поражение среднего и дистального участков артерии наблюдается редко. Коллатеральная сеть сосудов обычно не развита. Характерной особенностью атеросклероза является частое сочетанное поражение почечных артерий и других сосудистых бассейнов (коронарные, брахиоцефальные артерии, аорта и артерии нижних конечностей). Изолированные пораже-
Рис. 6.22. Атеросклеротический стеноз правой и левой почечных артерий. Рис. 6.23. Фибромускулярная дисплазия. Стеноз правой и левой почечных артерий.
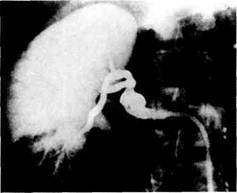
ния почечных артерий встречаются лишь у трети больных. При фибромускулярной дисплазии патологический процесс в почечной артерии чаще локализуется в средней, реже — в дистальной ее трети, нередко распространяясь на зону деления сосуда и его ветви (рис. 6.23). Форма стеноза может быть различной: чаще всего это мультифокаль-ное поражение, когда множественные локальные сужения чередуются с микроаневризматическими расширениями артерии ("нитка бус"), реже встречаются тубулярные (концентрическое сужение артерии в пределах 1—2 сегментов) и монофокальные (по типу "песочных часов") стенозы почечных артерий. Коллатеральное кровообращение почки обычно хорошо развито. У больных с фибромускулярной дисплазией наиболее часто встречаются аневризмы почечных артерий (рис. 6.24), возможно сочетание с нефроптозом (ангиография в вертикальном положении больного или на вдохе). При неспецифическом аортоарте-риите поражение почечной артерии в основном локализуется в начальном ее сегменте, однако протяженность стенозированного участка обычно больше, чем при атеросклеротичес-ком процессе, и отмечается плавный
Рис. 6.24. Фибромускулярная дисплазия. Аневризма правой почечной артерии. переход к неизмененному участку артерии. Часто эти изменения сочетаются с поражением аорты и непарных ее ветвей (рис. 6.25). Аневризмы почечных артерий обычно локализуются в воротах почки с нередким вовлечением основных ее ветвей. Истинные размеры аневризматического мешка могут не соответствовать таковым на ангио-граммах из-за его тромбирования. Характерными признаками этой патологии являются замедленная эвакуация контрастного вещества из аневризмы, наличие кальцификатов в ее стенке. Эксцентрическое скопление контрастного вещества в виде "висячей капли" характерно для ложной аневризмы почечной артерии (рис. 6.26). Окклюзия почечной артерии как исход стенозирующего атеросклеретического процесса характеризуется резким угнетением функции почки, отсутствием контрастирования ее дистального сосудистого русла и наличием короткой культи в области устья сосудов. При неспецифическом аортоартериите также имеется картина ампутации почечной артерии, однако в отличие от атеросклероза обычно происходит заполнение контрастным веществом дистального русла через развитые коллатера-ли. Особенно это выражено при окклюзии почечной артерии у больных с фибромускулярной дисплазией, когда нередко визуализируются не только внутрипочечные ее разветвления, но и дистальная часть ствола артерии. Среди дополнительных методов диагностики вазоренальной гипер-тензии используется определение активности ренина в периферической и почечной венозной крови, позволяющее доказать патогенетическую зависимость гипертензии от обнаруженного поражения почечной артерии.
Рис. 6.25. Неспецифический аортоарте-риит. Стеноз правой и левой почечных артерий. Рис. 6.26. Ложная аневризма правой почечной артерии. Активность ренина плазмы крови определяют радиоиммунным методом. Суточные колебания активности ренина весьма значительны, что требует многократного забора и исследования крови. Установлено, что с увеличением продолжительности гипертензии истощается ренинпро-дуцирующая функция почек и активность ренина падает. Следовательно, диагностическая и прогностическая значимость абсолютных цифр ренина плазмы крови при вазоренальной гипертензии весьма относительна. Большее клиническое значение имеет сопоставление уровня активности ренина в крови, оттекающей от ише-мизированной и интактной почки (рениновый коэффициент). Обычно на стороне стеноза почечной артерии активность ренина в 1,5 раза и более выше, что подтверждает ее "ответственность" за имеющуюся у больного артериальную гипертензию и служит благоприятным прогностическим признаком эффективности предстоящей операции. Комплекс исследований, применяемых для установления диагноза вазоренальной гипертензии, одновременно позволяет дифференцировать это заболевание от других форм вторичных артериальных гипертензии (коарктация аорты, нефроген-ные и эндокринные гипертензии). Наличие выраженного градиента артериального давления между верхними и нижними конечностями, молодой возраст больных и часто несоответствие в развитии верхней и нижней половины туловища наряду с систолическим шумом в межлопаточной области, проводящимся по ходу аорты и межреберных артерий, патологической пульсацией артерий мягких тканей грудной клетки, а также снижение или отсутствие пульсации на артериях нижних конечностей с большой долей вероятности указывают на имеющуюся коарктацию аорты или стенозирующий аортит супраренальной локализации. Окончательный диагноз устанавливается с помощью лучевых методов исследования (УЗИ, КТ, МРТ, аортография). Отличить нефрогенную (ренопа-ренхиматозную) гипертензию позволяют имеющиеся у больных значительные изменения мочи, пиело- и ренограммы, что является редкостью при вазоренальной гипертензии. В сомнительных случаях используются УЗИ, аортография. При гипертензии, обусловленной синдромом Иценко—Кушинга, установление правильного диагноза облегчает характерный внешний вид больных, обусловленный имеющимися эндокринно-обменными нарушениями. Визуализация надпочечников с помощью УЗИ, КТ, МРТ, определение уровня АКТГ в крови и проведение пробы с дексаметазоном позволяют уточнить диагноз. Для феохромоцитомы в отличие от вазоренальной гипертензии в основном характерно кризовое течение гипертензии. Распознаванию этого заболевания способствует наличие у большинства больных гиперметаболического состояния и пальпируемой опухоли в животе. Окончательный диагноз устанавливается при определении уровня катехоламинов и их метаболитов в крови и моче, а также визуализации опухоли методами лучевой диагностики. Важнейшими отличительными признаками первичного альдостеро-низма (синдрома Конна) является сочетание обычно умеренной артериальной гипертензии с нейромы-шечными симптомами, обусловленными гипокалиемией, и почечными нарушениями (альбуминурия, ник-турия, полиурия и пр.). Визуализация надпочечников, проба с дексаметазоном, а также пробы на стимуляцию и подавление активности ренин-ангиотензиновой системы позволяют уточнить диагноз. Лечение. При естественном течении заболевания и отсутствии соответствующего лечения около 70 % больных погибают в течение ближайших 5 лет от осложнений сис- темной артериальной гипертензии (инсульт головного мозга, инфаркт миокарда, почечная недостаточность). Консервативное лечение у большинства больных вазоренальной ги-пертензией неэффективно или дает непостоянный и непродолжительный эффект. Более того, медикаментозное снижение уровня артериального давления при остающемся стенозе почечной артерии приводит к еще большему нарушению ее кровоснабжения. Длительная лекарственная терапия оправдана лишь при невозможности хирургического вмешательства и как дополнение к операции, если она не привела к снижению уровня артериального давления. Наиболее целесообразно проведение многокомпонентной терапии, чем использование какого-либо одного препарата в больших дозах. В настоящее время широко используются ингибиторы ангиотензинпревраща-ющего фермента (ренитек, тритаце, энап, каптоприл и др.) в сочетании с антагонистами кальция (норваск, верапамил, нифедипин), бета-блока-торами (пропанолол, атенолол и пр.) и диуретиками (гипотиазид). Основными методами лечения больных с вазоренальной гипертен-зией являются рентгеноэндоваску-лярная дилатация (баллонная ангиопластика) почечных артерий и хирургическое вмешательство. Рентгеноэндоваскулярная дилатация почечных артерий за последние годы получила почти повсеместное распространение. Так, М. Шостек и соавт. (1995), располагая 15-летним опытом применения баллонной дилатации более чем у 300 больных вазоренальной гипертензией, отмечают, что если в первые годы дилатация использовалась лишь у 25 % больных, а 75 % оперировались, то к настоящему времени хирургические вмешательства выполняются не более чем у 25 % больных, включая постдилатационные осложнения. Диаметр рабочей части дилатаци-онного катетера подбирается в зави- симости от диаметра непораженной части почечной артерии и должен превышать ее на 10 %, но не более чем на 15 % из-за опасности разрыва стенки сосуда. Главным принципом баллонной дилатации является ее многократное выполнение с постепенно нарастающей амплитудой и величиной дилатирующего усилия. В ряде случаев для профилактики рестенозирования процедура дополняется эндопротезированием (стен-тированием) артерии каркасными конструкциями из металла, обладающего термопамятью. Основным показанием к баллонной ангиопластике являются сегментарные циркулярные стенозы почечных артерий, обусловленные атеросклерозом или фибро-мускулярной дисплазией. В некоторых случаях реканализацию и дила-тацию проводят при окклюзии почечных артерий, даже на фоне гемодиализа у больных с почечной недостаточностью. В целом при баллонной ангиопластике почечных артерий восстановление просвета сосуда и стойкое снижение артериального давления наблюдаются в среднем лишь у 50 % больных, однако эта методика имеет широкое применение. Показания к хирургическому лечению. Точно установленный диагноз вазоренальной гипертензии при выраженной клинической картине служит показанием к оперативному лечению. Иначе говоря, при наличии ангиографически четко установленного поражения почечной артерии, имеющего гемодинамическую (сужение более 50 %) и функциональную (гиперренинемия, снижение функции почки) значимость и, следовательно, ответственного за синдром артериальной гипертензии, необходимо вмешательство, направленное на восстановление магистрального почечного кровотока. Следует повторить, что длительная, даже успешная лекарственная терапия у таких больных нефизиологична для ишемизи-рованной почки, приводит к деком- пенсации кровоснабжения, потере функции и сморщиванию почки. Противопоказанием к операции являются выраженная сердечная недостаточность, перенесенные менее 3 мес назад острые нарушения мозгового и коронарного кровообращения, а также сморщивание обеих почек. Первоначально всегда оценивается возможность дилатации и стен-тирования почечных артерий. При двусторонних гемодинамичес-ки равнозначных поражениях целесообразна тактика поэтапных (с интервалом 3—6 мес) операций, начиная с правой стороны. В случаях неравнозначных по степени поражений почечных артерий первоначально следует восстановить кровоток на стороне большего поражения. У больных с наличием гемодинамически значимого стеноза с одной стороны и сморщенной почки с другой в первую очередь восстанавливают кровоток на стороне стеноза. При необходимости (сохранение гипертензии) — нефрэктомия с другой стороны через 3—6 мес. При наличии асимптомного поражения почечной артерии (отсутствие гипертензии и почечной дисфункции) реконструкция может быть оправдана с целью сохранения функции почки. Вопрос о показаниях и этапности хирургического лечения больных с сочетанием тяжелой ишемической болезни сердца и вазоренальной гипертензии окончательно не решен, однако большинство авторов в подобных случаях склоняются в пользу первоочередной реваскуляризации миокарда на фоне интенсивной гипотензивной терапии. Вторым этапом выполняется реконструкция почечных артерий. При нередких сочетанных поражениях почечных и брахиоцефальных артерий вопрос о первоочередности реваскуляризации каждого из этих бассейнов решается в зависимости от результатов пробы с искусственной гипотензией. Отсутствие толерант- ности головного мозга к снижению артериального давления указывает на необходимость первоначального восстановления мозгового кровотока. У больных с сочетанием патологии почечных артерий и сосудов аорто-подвздошной зоны, сопровождающейся выраженной ишемией нижних конечностей, целесообразна одномоментная реконструкция этих двух бассейнов. В то же время мало-симптомное поражение артерий, питающих нижние конечности, предполагает поэтапное восстановление каждого бассейна с интервалом в полгода. В предоперационной подготовке больных важна медикаментозная коррекция гипертензии, кардиальных нарушений при одновременной осторожной гидратации для профилактики интраоперационной гипотен-зии, ухудшения кровоснабжения и функции ишемизированной почки. Дата добавления: 2015-02-06 | Просмотры: 1807 | Нарушение авторских прав |