|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Окклюзия брюшной аорты (синдром Лериша)Синдром Лериша — это окклюзи-рующее поражение бифуркации аорты, в большинстве случаев ате-росклеротического генеза, характеризующееся определенным сим-птомокомплексом. Окклюзию терминального сегмента аорты неоднократно наблюдали анатомы в течение последних двух столетий. Первое описание этого заболевания относится к XIX в., когда в 1814 г. Graham привел наблюдение окклюзии бифуркации аорты. Первое подробное описание клинической картины было представлено в 1923 г. R.Leriche, который детально проанализировал серию наблюдений за больными молодого возраста. R.Leriche назвал это заболевание aortitis terminalis. Им было выделено 5 клинических признаков: • диффузная мышечная атрофия нижних конечностей; • выраженная утомляемость ног; • нестабильная и неполная эрекция; • отсутствие трофических расстройств; • бледность голеней и стоп, не исчезающая даже в вертикальном положении больного. В 1943 г. по предложению Morel симптомокомплекс, описанный R.Leriche, стали называть его именем. Разработка методов транслюмбаль-ной аортографии открыла возможность точной прижизненной диагностики этого заболевания [Dos Santos R. et al., 1925]. Началом хирургического лечения этого заболевания явилась операция закрытой тромбин-тимэктомии, выполненной в 1946 г. Cid Dos Santos. Ему удалось восстановить просвет окклюзированной аорты и подвздошных артерий путем проведения специальных металлических петель через просвет бедренной артерии и тромбинтимэктомии. Однако вскоре выяснилось, что частота ретромбозов в ближайшие и отдаленные сроки после этого вмешательства велика, поэтому на смену тромбинтимэктомии пришла операция протезирования аорты впервые осуществленная Qudot в 1950 г. с использованием гомотрансплантата. С появлением в 1952 г. синтетических протезов операции протезирования и шунтирования практически полностью вытеснили тромбинтимэктомию при лечении окклюзии терминального отдела аорты и подвздошных артерий. Первая успешная операция аорто-бедренного шунтирования синтетическим протезом была выполнена De Bakey в 1953 г. В нашей стране первая успешная резекция брюшной аорты при синдроме Лериша произведена В.С.Савельевым в 1960 г. Этиология. Истинная частота синдрома Лериша неизвестна. Felson сообщает, что закупорка бифуркации брюшной аорты встречается на вскрытии в 1,14 % случаев. По-видимому, частота этого заболевания еще выше, о чем свидетельствует увеличение числа хирургических и рентген-эндоваскулярных вмешательств при синдроме Лериша в США и Западной Европе. По этиологии поражения окклюзии брюшной аорты делятся на приобретенные (атеросклероз, неспецифический аортоартериит, тромбан-гиит) и врожденные (гипоплазия, аплазия, фиброзно-мышечная дис-плазия). Атеросклероз является основной причиной развития синдрома Лериша. По данным литературы, от 88 до 94 % окклюзирующих поражений бифуркации аорты обусловлены атеросклерозом [Шалимов А.А., Дрюк Н.Ф., 1978; Покровский А.В., 1979; Vollmar, 1975]. Неспецифический аортоартериит (НАА) занимает второе место по час-
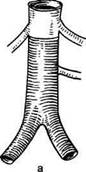
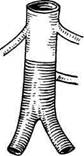
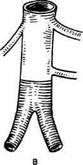
Рис. 6.10. Типы окклюзии аорты. а — высокая; б — средняя; в — низкая окклюзия. тоте поражения брюшной аорты — около 5 % (см. "Неспецифический аортоартериит"). Постэмболические окклюзии бифуркации брюшной аорты, возникающие при поражении левых отделов сердца (митральный стеноз, постинфарктная аневризма левого желудочка, протезирование митрального клапана) или при мерцательной аритмии, составляют около 1 %. Травматический тромбоз также наблюдается у 1 % больных при переломах костей таза, опухолях и фиброзе забрюшин-ного пространства. Чрезвычайно редко поражение брюшной аорты встречается при об-литерирующем тромбангиите, а также при врожденных гипоплазии и аплазии. В литературе описаны случаи поражения подвздошных артерий фиброзно-мышечной дисплазией. По виду поражения различают окклюзии, т.е. полную непроходимость аорты и стенотические поражения. А.В.Покровский выделяет следующие типы окклюзии брюшной аорты в зависимости от их локализации (рис. 6.10): • низкая окклюзия (окклюзия бифуркации брюшной аорты дисталь-нее нижней брыжеечной артерии); • средняя окклюзия (окклюзия аорты проксимальнее нижней брыжеечной артерии); • высокая окклюзия (тотчас ниже уровня почечных артерий или в пределах 2 см дистальнее). Различают стенотические поражения брюшной аорты с односторонним поражением подвздошных артерий и поражение бифуркации аорты и обеих подвздошных артерий. Последний вариант является типичным синдромом Лериша. В повседневной практике под названием "синдром Лериша" подразумевают окклюзию или стеноз терминального отдела аорты либо обеих подвздошных артерий с клинической картиной хронической ишемии конечностей. Отмечено, что двусторонние поражения подвздошных артерий наблюдаются чаще — почти у 70 % больных [Шалимов А.А., Дрюк Н.Ф., 1979]. Более чем у половины пациентов с окклюзией аортоподвздошного сегмента отмечается также обл итерирующее поражение бедренно-подколенного сегмента [Spiro, Cotton, 1970]. Большинство клиницистов указывают, что более чем 60 % больных с синдромом Лериша имеют мультифо-кальные поражения с локализацией атеросклероза в брахиоцефальных, коронарных или почечных артериях. Обычно возраст больных синдромом Лериша колеблется от 40 до 60 лет, в среднем 50 лет; в 10—15 % случаев заболевание возникает в возрасте до 40 лет, в 20—30 % — после 60 лет. Соотношение мужчин и женщин, по данным различных авторов, — от 10:1 до 30:1 [Покровский А.В., Зотиков А.Е., 1996; De Bakey, Noon, 1975]. Патологическая анатомия. Поражение атеросклерозом наиболее выражено в области бифуркации аорты и подвздошных артерий. Патологические изменения в аортоподвздош-ном сегменте обычно имеют типичную картину: атеросклеротическая бляшка чаще локализуется по задней стенке аорты и подвздошных артерий, иногда в виде широкой ленты. Поражение подвздошных артерий наиболее выражено в месте отхожде-ния внутренней подвздошной артерии. Часто процесс начинается в этой области. Морфологические изменения в действительности всегда более выражены, чем это видно на ан-гиограммах. Для атеросклероза данной локализации характерны частый кальциноз и пристеночный тромбоз. Пласты фибрина располагаются по всей окружности аорты. У больных неспецифическим аор-тоартериитом с поражением бифуркации аорты, как правило, вокруг аорты имеется выраженный перипроцесс с резким утолщением всей стенки аорты, особенно медии и адвентиции. У больных облитерирующим тром-бангиитом (см. раздел "Облитерирую-щий тромбангиит") процесс чаще локализуется в наружной подвздошной артерии. Макроскопически определяется уменьшение диаметра артерии с утолщением ее стенок вплоть до облитерации. Патологическая физиология. Изменения характера кровообращения у больных с синдромом Лериша, как правило, наступают при стенозе 60— 70 %. При менее выраженном стенозе гемодинамически значимых нарушений не возникает и заболевание может протекать асимптомно. При дальнейшем прогрессировании сте-нотического процесса линейная скорость кровотока сначала растет, а затем постепенно падает, что приводит к развитию окклюзии сосуда. Компенсация кровообращения происходит за счет коллатерального кровотока, который осуществляется несколькими путями:
• системой поясничных артерий и их анастомозов с надчревной артерией, огибающей и другими ветвями наружной подвздошной артерии; • анастомозами между подвздошными и бедренными артериями (ветви внутренней подвздошной артерии, ягодичные, запирательные артерии, ветви глубокой артерии бедра); • системой нижней брыжеечной артерии, которая анастомозирует с нижней прямокишечной артерией из системы внутренней подвздошной артерии и далее через ее анастомозы в глубокую артерию бедра; • системой верхней брыжеечной артерии. Компенсация кровотока происходит из верхней брыжеечной артерии через дугу Риолана в нижнюю брыжеечную артерию и через нее — в верхнюю прямокишечную артерию. Этот путь коллатерального кровообращения может вызывать обкрадывание системы верхней брыжеечной артерии; • при односторонних окклюзиях коллатеральное кровообращение может осуществляться за счет анастомозов между обеими внутренними подвздошными артериями; • анастомозами между подключичными и бедренными артериями (верхних и нижних надчревных артерий, внутренних грудных). Особенности коллатерального кровообращения зависят от локализации окклюзии. При высокой окклюзии аорты, особенно у больных неспецифическим аортоартериитом, компенсаторную нагрузку несут анастомозы между подключичными и бедренными артериями. Важную роль играет также дуга Риолана, связывающая верхнюю и нижнюю брыжеечные артерии. При средней окклюзии аорты дополнительно начинает функционировать система поясничных артерий, которая практически выключена из коллатерального кровообращения у больных при высокой окклюзии аорты. При низкой окклюзии аорты компенсаторную нагрузку несет проходимая нижняя брыжеечная артерия, которая может значительно увеличиваться в диаметре. За счет обкрадывания системы нижней брыжеечной артерии может страдать кровообращение висцеральных органов. Артериальная гипертензия способствует лучшей компенсации кровообращения. Имеют значение также темп прогрессирования окклюзирую-щего процесса (чем он медленнее, тем лучше развитие коллатералей) и этиология заболевания. При неспецифическом аортоартериите развитие коллатерального кровообращения всегда лучше, чем у больных атеросклерозом. Это объясняется более молодым возрастом пациентов и медленным развитием воспалительного процесса в стенке аорты. Клиническая картина синдрома Ле-риша. Клинические проявления сте-нозирующих поражений брюшной аорты зависят от локализации, протяженности поражения, развития коллатерального кровотока, длительности заболевания, состояния дисталь-ного артериального русла. Декомпенсация кровообращения с укорочением дистанции безболевой ходьбы наблюдается в различные сроки от начала заболевания и может быть обусловлена прогрессированием атеросклероза, эмболизацией в дисталь-ное русло, тромбозом коллатеральных путей оттока. Клиническая картина зависит от степени ишемических расстройств. В начальной стадии заболевания больные жалуются на зябкость, чувство похолодания, парестезии, бледность кожных покровов нижних конечностей. Появление недостаточности кровообращения при ходьбе свидетельствует о гемодинамически значимых поражениях артерий. В этой стадии жалобы в первую очередь сводятся к болям в икроножных мышцах при ходьбе. Больной вынужден останавливаться, чтобы компенсировать в покое ишемию мышц. Этот симптом получил название симптома перемежающейся хромоты и имеет исключительную важность для оценки степени недостаточности кровообращения конечностей. Симптом впервые был описан французским студентом-ветеринаром G.Boley (1831) у лошади с повреждением бедренной артерии, вынужденной при беге переходить на медленную ходьбу и начинающей при этом хромать. Симптом перемежающейся хромоты лежит в основе классификации степеней хронической ишемии конечностей. В настоящее время наиболее распространена классификация Фон-тена—Покровского (1979): а при I степени ишемии нижних конечностей симптомы перемежающейся хромоты появляются только при прохождении расстояния больше 1 км; а при II степени боль появляется при ходьбе на меньшее расстояние. Расстояние 200 м принято за условный критерий. Если больной может без болей обычным шагом (скорость около 3 км/ч) пройти больше 200 м, то это определяют как ПА степень ишемии. Возникновение боли при ходьбе менее чем через 200 м соответствует ПБ степени ишемии конечности; а при III степени ишемии появляется боль в покое или перемежающаяся хромота при ходьбе меньше чем на 25 м; а для IV степени ишемии характерно появление язвенно-некротических изменений тканей. При окклюзии аорты ишемичес-кая боль и перемежающаяся хромота возникают преимущественно в ягодичных мышцах, в пояснице и мышцах бедра (чаще задней и латеральной поверхности). Эта так называемая высокая перемежающаяся хромота. В ранней стадии этот вид перемежающейся хромоты сводится к болезненным ощущениям в виде потягивания в области ягодиц и по задней поверхности бедер. Часто эти боли трактуются как проявление пояснич- но-крестцового радикулита или воспаления седалищного нерва. У некоторых больных наблюдаются симптомы ишемии мышц тазового дна — так называемая перемежающаяся хромота сфинктера (больные не могут удерживать газы и пр.). Иногда больные жалуются на боль в животе при быстрой ходьбе, подъеме на лестницу или в гору. В покое боль исчезает. Ее возникновение связано с ишемией кишечника вследствие перетока крови из брыжеечных сосудов в бассейн нижних конечностей через внутреннюю подвздошную артерию (синдром обкрадывания ме-зентериального кровообращения). Вторым классическим симптомом окклюзирующего поражения брюшной аорты является импотенция, обусловленная непроходимостью ветвей внутренней подвздошной артерии. При окклюзии аорты этот симптом выявлен у 53,7 % больных [Покровский А.В., 1979]. Однако окклюзия внутренних подвздошных артерий наблюдается редко, поэтому в генезе импотенции наряду с ишемией органов таза важную роль играет хроническая артериальная недостаточность спинного мозга. По данным Vollmar (1971), импотенция встречается лишь у 20 % больных с синдромом Лериша. При осмотре больных у 85 % из них отмечается гипотрофичность мышц нижних конечностей [Покровский А.В., 1974]. У половины больных изменена окраска кожных покровов, особенно в области стопы (цианоз, а при IV степени ишемии — отек и гиперемия). Признаки тяжелой ишемии в виде болей покоя и трофических изменений обусловлены развитием дополнительных окклюзии или распространением поражения на "критические" зоны магистральных артерий, т.е. в места отхождения крупных коллатеральных ветвей — внутренней подвздошной артерии, глубокой бедренной артерии и др. Относительно редко заболевание начинается остро, что обусловлено тромбозом стенозированной крупной магистральной артерии и выраженным атеросклерозом. Прогресси-рование атеросклероза связано с ли-пидными нарушениями, курением, артериальной гипертензией, сахарным диабетом. Диагноз хронических окклюзии бифуркации аорты не представляет особых затруднений. Более чем у 90 % больных диагноз может быть поставлен на основании осмотра и физи-кального обследования. При пальпации отмечается отсутствие или ослабление пульсации артерии под паховой складкой и на всех сегментах конечности. При аускультации в большинстве случаев выслушивается систолический шум над брюшной аортой, подвздошными и(или) бедренными артериями. Шум чаще выслушивается над стенозированной артерией, при окклюзии шум может отсутствовать. При поражении брюшной аорты АД на нижних конечностях пальпа-торно может не определяться. Наиболее простыми и показательными являются ультразвуковые методы исследования. Ультразвуковая доппле-рография позволяет установить характер кровотока (магистральный, магистрально-измененный или коллатеральный) и определить лоды-жечно-плечевой индекс (ЛПИ) — отношение систолического давления на лодыжке к давлению на плече. На основании ЛПИ судят о степени нарушения кровообращения в конечности. В норме его величина составляет около 1,1. При ИБ степени ишемии ЛПИ падает ниже 0,7, при III степени — ниже 0,5, при IV степени — ниже 0,3. Внедрение в клиническую практику дуплексного сканирования (ДС) (см. "Ультразвуковые методы диагностики") позволило у ряда больных отказаться от проведения ангиографи-ческого исследования. Так, ДС с высокой точностью оценивает степень и характер стенотического процесса. Указанных выше исследований достаточно для постановки диагноза. При решении вопроса об операции используют рентгеноконтрастное исследование. Показания к его проведению тождественны тем, которые используются при хирургическом лечении. Больным, которым не планируется оперативное вмешательство, ангиографическое исследование не проводят. Аортография выполняется по Сельдингеру (через непораженную бедренную или подмышечную артерию) или путем высокой транслюм-бальной пункции. Аортография позволяет оценить состояние дистально-го артериального и коллатериального русла, определить точную локализацию и протяженность окклюзирую-щего процесса. При выполнении аортографии брюшного отдела целесообразно делать снимки с захватом почечных артерий, поскольку почти у 1/3 пациентов с окклюзией терминального отдела аорты имеется артериальная гипертензия, которая может быть обусловлена стенозом почечных артерий. С этой же целью может использоваться МРА или электроннолучевая ангиография. Дата добавления: 2015-02-06 | Просмотры: 2095 | Нарушение авторских прав |