|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
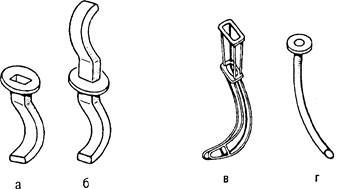
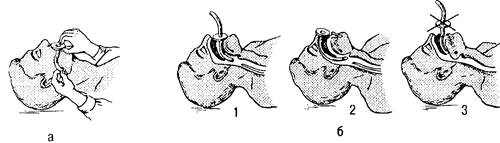
ВОССТАНОВЛЕНИЕ ПРОХОДИМОСТИ ДЫХАТЕЛЬНЫХ ПУТЕЙЧтобы восстановить проходимость дыхательных путей, необходимо открыть рот пострадавшего и очистить ротоглотку Для этого у пострадавшего, находящегося в положении лежа на спине, смещают нижнюю челюсть книзу, надавливая большими пальцами на подбородок, а затем с помощью трех пальцев, помещенных на углах челюсти, выдвигают ее вперед (тройной прием). Дно полости рта, корень языка и надгортанник смешают кпереди, открывая вход в гортань. Переразгибание головы назад увеличивает эффективность этого приема. Очень важно удерживать голову в таком положении. Чтобы у пострадавшего не закрывался рот, нужно поместить ему между челюстями распорку (свернутый носовой платок, пробку и т.д.). Ро-торасширитель используют лишь при выраженном тризме и и тех случаях, когда невозможно открыть рот с помощью указанных приемов. Применение языкодержателя оправдано лишь в отдельных случаях, например при переломах шейного отдела позвоночника, когда нельзя запрокинуть голову назад или придать пострадавшему безопасное положение. Если для очистки ротоглотки нет приспособлений, удаление мокроты и инородного содержимого (рвотные массы, тина. песок и т.д.) производят пальцем, обернутым материей. Мокрота, обычно скапливающаяся в ретро-фарингеальном пространстве, легко удаляется отсосом, особенно если процедура проводится под контролем прямой ларингоскопии При отсутствии каких-либо приспособлений восстановить проходимость дыхательных путей при нападении языка можно с помощью специального приема (см. рис. 32.2), который облегчает также эвакуацию содержимого из полости рта. Для предупреждения западения языка пострадавшего укладывают на бок или живот. Если необходимо транспортировать пострадавшего в положении на спине, следует положить ему под плечи валик или удерживать выдвинутую нижнюю челюсть руками. Можно захватить язык пальцами (через марлю). Если все сделано правильно, то восстанавливается спонтанное дыхание. Для предупреждения западения языка наиболее эффективно применение воздуховодов (рис. 35.1). Чаще всего используют резиновые или пластмассовые воздуховоды, форма которых соответствует кривизне поверхности языка Воздуховод должен быть достаточно длинным и широким. Один его конец должен находиться в гортанной части глотки между корнем языка и задней поверхностью ротоглотки, а другой, имеющий щиток, помещают между зубами и фиксируют ниткой. Внутренний диаметр воздуховода должен быть достаточным для обеспечения нормального спонтанного дыхания и введения катетера для отсасывания. Не следует использовать короткий и недостаточно широкий воздуховод. Если возникают трудности при введении воздуховода, его следует повернуть изгибом вверх и, проведя между зубами повернуть во рту в правильное положение. При необходимости ИВЛ лучше применять S-образный воздуховод, имеющий нефиксированный резиновый щиток, который позволяет регулировать глубину введения воздуховода в ротоглотку (рис. 35.2).
Рис. 35.1. Виды воздуховодов. а — Гвсдслла; б — S-образный; в — Мейо; г — носовой.
Рис. 35.2. Применение воздуховодов. а - определение длины воздуховода; б - положение воздуховода: 1 - ротового, 2 - носового, 3 — неправильное.
Удаление инородных тел из дыхательных путей. При попадании в дыхательные пути твердых инородных тел следует произвести 4 удара в межлопаточной области, 4 сильных толчка в эпигастральной области (прием противопоказан при беременности), вспомогательное ручное дыхание путем сдавливания грудной клетки. Оказание первой помощи завершают, подцепив пальцем инородное тело у входа в гортань и удалив его. Постуральный дренаж и вспомогательный кашель. Если больной в бессознательном состоянии и произошла аспирация воды, крови или других жидкостей, следует применять дренаж положением, используя силу тяжести для облегчения эвакуации жидкости из бронхов в трахею, а затем в гортань. В наиболее тяжелых и острых случаях эффективный дренаж дыхательных путей обеспечивается в положении больного с опущенным головным и поднятым ножным концом, а также при поворотах его с боку на бок. Эффективность дренажа положением возрастает при использовании перкуссии и вспомогательного кашля. Разумеется, пострадавшего с множественными тяжелыми повреждениями, особенно с переломами позвоночника и черепа, поворачивать нельзя. В случае утопления первым приемом оказания помощи на берегу служит приподнимание таза для освобождения желудка и дыхательных путей от воды. При транспортировке такого пострадавшего можно положить на бок с приподнятым тазом, опустив его головную часть. Если при дыхательной недостаточности, обусловленной эмфиземой легких, бронхитом и астматическим состоянием, сохранено спонтанное дыхание и прогрессирует обструкция бронхов, рекомендуется вызывать вспомогательный кашель, резко сжимая нижнюю половину грудной клетки во время выдоха синхронно с кашлевыми движениями. Как постураль-ный дренаж, так и вспомогательный кашель проводят при спонтанном дыхании до начала ИВЛ. Вспомогательный кашель противопоказан при черепно-мозговой травме из-за повышения внутричерепного давления, при травме шейного и грудного отделов позвоночника, так как возможен паралич. При травме позвоночника необходимо только продольное вытяжение. Повороты больного без правильной иммобилизации могут вызвать смещение позвонков и компрессию спинного мозга. Если больной не может откашляться самостоятельно или кашлевое напряжение представляет для него опасность, нужно произвести интубацию трахеи с последующим отсасыванием содержимого из трахеи и бронхов. Существуют определенные правила отсасывания содержимого из дыхательных путей, которые необходимо соблюдать даже в экстренной ситуации. Важно, чтобы катетер был стерильным, поэтому лучше использовать одноразовые катетеры. Вначале проверяют герметичность и правильность соединений всей системы отсоса. Необходимо полностью эвакуировать мокроту из верхних дыхательных путей. У пострадавшего, лежащего на спине, мокрота обычно скапливается в ретрофарингеальном пространстве. Лучший метод отсасывания — с помощью ларингоскопа и визуального контроля. При отсасывании через нос катетер вводят через нижний носовой ход до задней стенки глотки быстрым движением при выключенном отсосе. Затем включают отсос и извлекают катетер, вращая его, а также продвигая слегка вперед и назад. Так же производят процедуру через рот. По звуку, который возникает от движения секрета по трубке отсоса, определяют эффективность аспирации. Если катетер прозрачный, то легко установить характер мокроты (слизь, гной, кровь и т.п.). По окончании процедуры катетер следует промыть раствором фурацилина. При отсасывании из полости рта можно использовать прозрачный изогнутый мундштук, присоединяемый к трубке отсоса. После экстренной интубации трахеи необходимо тщательно аспирировать мокроту из трахеи и бронхов. Интубация трахеи является завершающим приемом оказания неотложной помощи при острых нарушениях дыхания. Это важнейший и наи более эффективный прием, восстанавливающий проходимость как верхних, так и нижних дыхательных путей. В тех случаях, когда описанные выше методы оказались неэффективными, следует как можно скорее прибегнуть к интубации трахеи. Она показана также во всех случаях выраженной гиповентиляции и апноэ, после тяжелых отравлений токсичными газами, после остановки сердца и т.д. Только интубация трахеи позволяет быстро и эффективно отсосать трахеобронхиальный секрет. Раздувная манжетка предупреждает аспирацию желудочного содержимого, крови, других жидкостей. Через интубационную трубку легко осуществить ИВЛ самыми простыми способами, например «изо рта в трубку», с помощью мешка Амбу или ручного дыхательного аппарата.
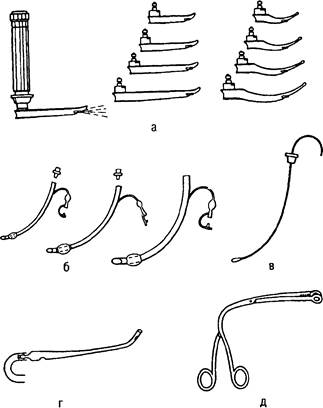
Рис. 35.3. Набор инструментов для интубации трахеи. а — ларингоскоп с набором клинков; б — интубационные трубки (№ 1—10); в — мандрсн; г — наконечник для отсасывания; д — щипцы Мейджилла.
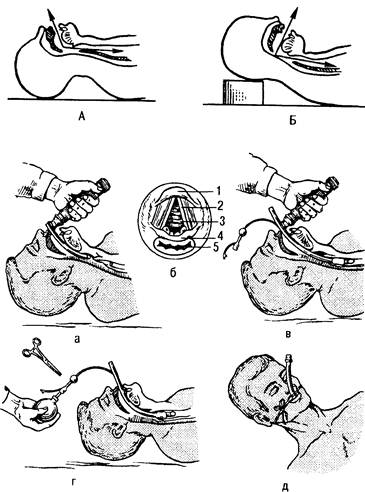
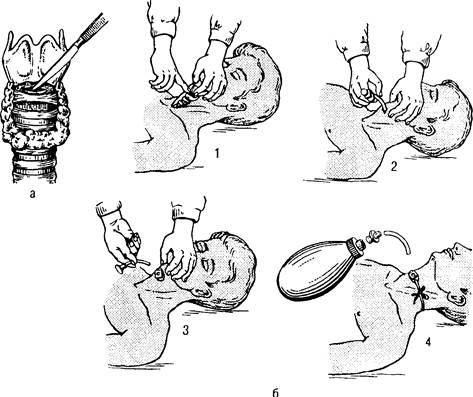
Для интубации трахеи необходимы: полный комплект интубационных трубок (размеры от 0 до 10), ларингоскоп с набором клинков, мандрен, щипцы Мейджилла и другие приспособления (рис. 35.3). Интубационную трубку вводят через рот или через нос с помощью ларингоскопа или вслепую. При оказании неотложной помощи обычно показана оротрахеальная интубация, которая занимает меньше времени, чем назотрахеальная, и при бессознательном состоянии больного и тяжелой асфиксии является методом выбора. Положение головы при интубации классическое или улучшенное (рис. 35.4; 35.5).
Рис. 35.4. Этапы оротрахеальной интубации. Положение головы при интубации трахеи классическое (А), улучшенное (Б). а - прямая ларингоскопия; б — вход в гортань; 1 - надгортанник; 2 - голосовая связка 3 -голосовая щель; 4 - чсрпаловидный хрящ; 5 - вход в пищевод; в - интубация трахеи; г -раздувание манжетки; д — фиксация интубационной трубки.
Назотрахеальная интубация в экстренной ситуации может быть произведена при невозможности выполнения оротрахеальной интубации, переломе шейного отдела позвоночника и затылочной кости. Направление введения трубки должно строго соответствовать расположению нижнего носового хода, самого большого и широкого. Проходимость носовых ходов может быть различной в правой или левой стороне носа. При возникновении препятствия движению трубки следует поменять сторону. Для назо-трахеальной интубации используют длинную интубационную трубку, примерно на один номер меньше трубки, применяемой для оротрахеальной интубации. Эндотрахеальная трубка должна свободно пропускать катетер для отсасывания.
Рис. 35.5. Назотрахеальная интубация. а—с использованием шипиов Мсйджилла; б — вслепую.
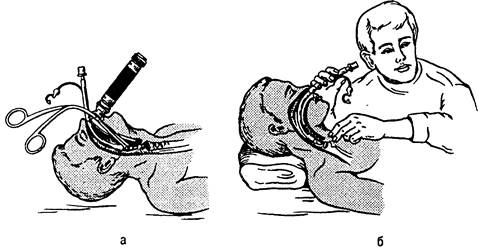
Причинами затруднений при интубации могут быть обструкция носовых ходов, увеличенные миндалины, эпиглоттид, круп, отек гортани, переломы нижней челюсти, короткая («бычья») шея. Интубация трахеи может оказаться крайне трудной, если не соблюдены правила положения головы и шеи больного с точным выравниванием по средней линии анатомических структур, а также при окклюзии дыхательных путей кровью, рвотными массами или др. Вследствие подвижности трахеи надавливание на нее пальцами может облегчить интубацию. После тщательного туалета трахеи и бронхов пострадавшего транспортируют в лечебное учреждение. Если необходима ИВЛ, ее осуществляют на этом этане медицинской помощи. Крикотиреоидотомию {коникотомию} проводят на уровне голосовой щели и выше нее при невозможности интубации трахеи в случае угрожающей асфиксии из-за частичной или полной обструкции дыхательных путей. Она быстро восстанавливает проходимость дыхательных путей. Для ее проведения необходимы лишь скальпель и минимальная подготовка. Анатомическими ориентирами служат щитовидный и перстневидный хрящи гортани. Верхний край щитовидного хряща, выступающий на передней поверхности шеи в виде угла и хорошо прощупываемый через кожу, называется гортанным выступом. Перстневидный хрящ расположен ниже щитовидною и хорошо определяется при пальпации. Оба хряща спереди соединены между собой конусовидной мембраной, которая является основным ориентиром при крикотиреоидотомии и пункции. Мембрана расположена близко под кожей, легко пальпируется, по сравнению с трахеей менее васкуляризована. Ее средние размеры 0,9х3 см. При правильно проведенной крикотиреоидотомии исключается повреждение щитовидной железы и сосудов шеи (рис. 35.6; 35.7).
Рис. 35.6. Анатомические ориентиры при крикотиреоидотомии. 1 - щитовидный хрящ; 2 - перстневидный хрящ; 3 - перстнещитовидная мембрана. Место рассечения или пункции перстнещитовидной мембраны обозначено кружком.
Рис. 35.7. Крикотиреоидотомия.
а - рассечение перстнещитовидной мембраны в поперечном направлении; б - чрескожная крикотиреоидотомия: 1 – место пункции, 2 – введение изогнутой крикотироидотомической канюли с троакаром, 3 – извлечение троакара, 4 - фиксация канюли и подготовка к ИВЛ.
Делают поперечный надрез кожи длиной около 1,5 см строго над мембраной, отслаивают жировую клетчатку, рассекают мембрану в поперечном направлении и вводят в отверстие трубку с внутренним диаметром не менее 4—5 мм. Такой диаметр достаточен для спонтанного дыхания. Можно использовать специальные коникотомы и иглы с насаженным пластмассовым катетером. Пункция крикотиреоидной мембраны иглой меньшего диаметра не приводит к восстановлению адекватного спонтанного дыхания, но позволяет обеспечить трансларингеальную ВЧ ИВЛ и сохранить жизнь больного на время, необходимое для завершения интубации трахеи. Крикотиреоидотомию не рекомендуется применять у детей младшего возраста. Трахеостомия не является основным приемом неотложной помощи на догоспитальном этапе, поскольку ее проведение требует определенного навыка, соответствующих инструментов и т.д. При осуществлении трахеосто-мии следует помнить о вероятности повреждения яремных вен и даже воздушной эмболии легочной артерии, трудно останавливаемом кровотечении из окружающих вен и артерий. В большинстве случаев предпочтительнее интубация трахеи, за исключением тех ситуаций, когда она невозможна (размозжение челюстно-лицевой области, гортани, неустранимая обструкция верхних дыхательных путей). Дата добавления: 2014-12-12 | Просмотры: 2230 | Нарушение авторских прав |