|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Симптоматика торакоабдоминальных ранений
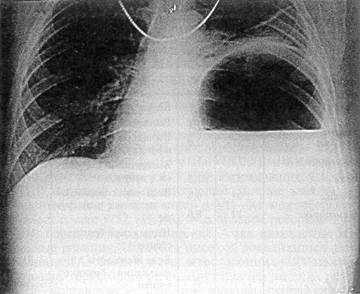
плевральных осложнений, перемещение органов брюшной полости в плевральную (желудка — 3, ободочной кишки — 2, селезенки — 1), высота стояния и подвижность соответствующего купола диафрагмы, наличие свободного воздуха в брюшной полости (рис. 38). Ревизия наружной раны, при ее локализации в VIII—XI межреберье по подмышечным линиям, также часто (в 73% наблюдений) позволяет обнаружить повреждение диафрагмы. Из инструментальных методов исследования наиболее эффективна торакоскопия, с помощью которой удается не только распознать торакоабдоминальный характер ранения, уточнить наличие и тяжесть повреждений органов груди, развившиеся внутриплевральные осложнения, но и обеспечить гемостаз, если поврежден сосуд малого диаметра, аспирировать излившуюся в плевральную полость кровь, устранить свернувшийся гемоторакс; под визуальным контролем осуществляется дренирование плевральной полости. В диагностически неясных ситуациях применяли лапароцентез и лапароскопию. Пострадавших с клиникой шока, генез которого обычно был обусловлен кровотечением, доставляли непосредственно в операционную, где диагностические поиски и противошоковые мероприятия проводились
Рис. 38. Обзорная рентгенограмма груди и живота больной К., 45 лет, с левосторонним торакоабдоминальным ранением; желудок в плевральной полости одновременно. Обследование таких больных осуществлялось максимально ускоренно и имело целью не только установление факта наличия торакоабдоминального ранения, но и выявление ведущего, определяющего тяжесть состояния пострадавшего, повреждения, что крайне важно для выбора правильного хирургического доступа. И все же у 48 (19,7%) пострадавших ранение диафрагмы обнаружено уже во время лапаротомии, а у 4 (1,6%) больных — в различные сроки после оперативного вмешательства в связи с развившимися осложнениями. Примером цепочки диагностических ошибок и обусловленных ими осложнений может быть следующее наблюдение. Больная С., 21 лет, госпитализирована 11 07.79 г. в один из стационаров областного центра по поводу болей в животе схваткообразного характера и рвоты. Оперирована с предположительным диагнозом: острая непроходимость кишечника. При ревизии брюшной полости выявлена апоплексия яичника (?). После операции у больной возобновились боли в животе, задержка стула и газов, появилась одышка. Диагностирован плеврит слева; пункцией удален 1 л жидкости соломенно-желтого цвета. На следующий день плевральная полость дренирована во II и VII межреберьях. По нижнему дренажу одномоментно выделилось 700 мл коричневой с колибациллярным запахом жидкости. Заподозрено повреждение ободочной кишки, что подтвердилось при контроле за пассажем бария. Лишь после этого хирург обратил внимание на наличие свежего рубца длиной 1,5 см в VII межреберье по лопаточной линии. Выяснилось, что за месяц до госпитализации больная уже поступала в ургентное хирургическое отделение города в связи с ранением в грудь и через двое суток была выписана, так как ранение считалось непроникающим. В клинику больная переведена 19.07 и в этот же день оперирована с диагнозом: ущемленная диафрагмальная грыжа слева, ятрогенное повреждение селезеночного изгиба ободочной кишки, острая эмпиема плевры. Переднебоковая торакотомия по VII межреберью. Выделилось большое количество гноя в смеси с кишечным содержимым. Через рану диафрагмы длиной 6 см пролабирует сегмент ободочной кишки и прядь сальника. Кишка багрово-фиолетового цвета, по свободному ее краю рана 2,0x1,0 см. Наложены провизорные швы на рану кишки, после чего она выделена из сращений с диафрагмой и погружена в брюшную полость. Восстановлена целостность диафрагмы. Произведена плеврэктомия с декортикацией легкого. Плевральная полость санирована и дренирована. Через разрез в левом подреберье выведен поврежденный селезеночный изгиб ободочной кишки. Больная выписана 24.08 с функционирующей колостомой, которая впоследствии (04.12.79 г.) была закрыта внутрибрюшинным способом. Данное наблюдение убедительно демонстрирует возможное несоответствие между размерами раны груди и диафрагмы и коварность таких, на первый взгляд, безобидных ранений. Клиника кишечной непроходимости и обнаруженный рубец на левой половине груди после ножевого ранения уже позволяли предположить наличие ущемленной диафрагмальной грыжи; диагноз мог быть подтвержден при рентгенологическом исследовании. Частота повреждений органов груди относительно невелика — 20,1%, а живота — 86,1%. При левосторонних ТАР наиболее часто повреждаемыми органами оказались селезенка (52) и желудок (42), правосторонних — печень (73). Изолированное ранение диафрагмы при левосторонних ТАР выявлено у 34 (13,9), правосторонних — у 5 (6,4%) больных (табл. 23). Таблица 23 Частота повреждений органов при торакоабдоминальных ранениях
Именно выявление доминирующего повреждения служило основным критерием при выборе оперативного доступа и последовательности вмешательства. У 200 пострадавших с клиникой внутрибрюшного кровотечения или перитонита операция начата с лапаротомии; при наличии гемо- или пневмоторакса предварительно дренировали плевральную полость. Лапаротомный доступ оказался достаточным для устранения выявленных повреждений у 185 раненых. У 15 пострадавших продолжающееся кровотечение в плевральную полость, не устраняемый дренированием напряженный пневмоторакс служили показанием к последующей торакотомии; у 1 раненого с повреждением печеночных вен срединная лапаротомия дополнена торакотомией по VIII межреберью с рассечением диафрагмы. Торакотомия первоначально выполнена 43 больным; показанием к торакотомии считали большой гемоторакс, напряженный пневмоторакс, ранение сердца или обоснованное подозрение на его повреждение. 29 раненым, завершив коррекцию повреждений в плевральной полости, расширили рану диафрагмы по типу трансдиафрагмальной лапаротомии, что позволило провести ревизию органов верхнего этажа брюшной полости и при обнаружении их повреждения необходимый объем вмешательства 22 пострадавшим: ушивание ран селезенки (9), печени (8), желудка (3), селезеночного изгиба ободочной кишки (1), спленэктомию (1). Необходимость последующей лапаротомии возникла у 7 больных: при общем перитоните, большом количестве крови в животе, огнестрельном ранении. 14 раненым после выполнения корригирующего вмешательства на поврежденных органах груди, ушивания раны диафрагмы (без ее предварительного расширения) и дренирования плевральной полости предприняли лапаротомию; это были больные с отчетливой клиникой внутрибрюшной катастрофы и имеющие еще отдельное проникающее ранение живота. Оперативные доступы и последовательность вмешательства с учетом стороны ранения представлены в таблице 24. Таблица 24 Дата добавления: 2015-11-25 | Просмотры: 539 | Нарушение авторских прав |