|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология
|
БОЛЕЗНИ ЗУБОВ
Зуб имеет сложное строение, в нем различают коронку, шейку и ко-
рень. Соединение корня зуба со стенкой зубной альвеолы происходит путем
так называемого вколачивания — разновидности синдесмоза. Корень зуба
удерживается в альвеоле связкой, состоящей из идущих в разных направле-
ниях коллагеновых волокон, и называется периодонтом (корневая обо-
лочка, перицемент). Основная масса зуба состоит из дентина, который
в области коронок покрыт э м а л ь ю, а на корне — слоем цемента. Сердце-
вину зуба составляет полость, заполненная мягкой тканью — пульпой
(мякоть зуба), и на верхушке заканчивающаяся отверстием для прохождения
в нее сосудов и нервов.
Среди болезней зубочелюстной системы и полости рта наибольшее значе-
ние имеют следующие: кариес, некариозные поражения твердых тканей зуба,
реактивные изменения пульпы, пульпит, пародонтит, периостит, остеомиелит
челюстных костей и одонтогенная инфекция; пародонтоз; стоматит, гингивит,
глоссит, сиалоаденит; опухоли и опухолеподобные образования челюстно-ли-
цевой системы, а также опухоли слюнных желез.
КАРИЕС ЗУБА
Кариес зуба — патологический процесс, проявляющийся деминерализа-
цией и прогрессирующей деструкцией твердых тканей зуба с образованием де-
фекта в виде полости. Это одно из самых распространенных заболеваний зу-
бов, им поражено до 90 % населения земного шара. Наблюдается оно
в любом возрасте (преимущественно у детей и подростков) и одинаково часто
у лиц обоего пола. По наблюдениям клиницистов (А. И. Рыбаков), зубы верх-
ней челюсти поражаются кариесом несколько чаще, чем нижней, в связи
с тем, что зубы нижней челюсти находятся в условиях лучшего кровоснабже-
ния, лучше очищаются от остатков пищи, что препятствует развитию условий
для возникновения кариеса. Кариесом чаще поражаются первые большие ко-
ренные зубы — моляры (от лат. molares — жернова), так как на них падает
наибольшая нагрузка при жевании. На втором месте стоят вторые большие
коренные зубы (моляры), на третьем — малые коренные зубы (премоляры)
и верхние резцы, на четвертом —клыки. Фронтальные зубы нижней челюсти
поражаются кариесом редко. В больших коренных зубах кариес начинается
1 В составлении раздела оказала помощь Л. Е. Кременецкая — доцент кафедры патологиче-
ской анатомии стоматологического факультета Московского стоматологического медицинского
института им. Н. А. Семашко, которой авторы приносят благодарность.
обычно на жевательных поверхностях и эмалевых складках — фиссурах, где
слой эмали значительно тоньше, минерализация эмали менее выражена
(фиссурный кариес), или на апроксимальных (соприкасающихся) поверх-
ностях. В малых коренных зубах и резцах кариес начинается на апрокси-
мальных поверхностях, на клыках локализуется на внутренней поверхности
шеек (пришеечный кариес). Сравнительно редко встречается кариес це-
мента (см. ниже).
Этиология и патогенез. Причины кариеса до сих пор недостаточно ясны.
Долгое время господствовали и не потеряли своего значения в настоящее вре-
мя локалистические химическая и микробная теории его возникновения и раз-
вития. Согласно этим теориям, образующиеся в полости рта и при бакте-
риальном брожении углеводов кислоты, в том числе молочная, растворяют
кутикулу эмали, повреждают эмаль и открывают доступ бактериям в ден-
тинные канальцы. Проникающие в дентин бактерии извлекают из него соли
кальция, размягчают дентин, что и приводит к разрушению плотных тканей
зуба. Выяснено, что микробные ассоциации (стрептококки, стафилококки, эн-
терококки и др.), обитающие в поверхностных слоях кариозного зуба, обла-
дают повышенной активностью гиалуронидазы. Установлена даже прямая
связь между активностью этого фермента, бактериальной флоры и слюны
и степенью развития кариеса.
Установлено, что гипосекреция слюны и недостаток паротина (гормон слюнных желез) уско-
ряют развитие кариеса, в то время как избыток паротина оказывает антикариесное влияние
и благоприятствует нормализации белкового и минерального обмена в зубах.
В происхождении кариеса играют роль не только местные химические и микробные фак-
торы, но и общее состояние организма, наследственная предрасположенность, возраст — пе-
риоды прорезывания и смены молочных зубов, полового созревания. Именно в эти периоды на-
блюдается наибольшее поражение кариесом. Большое значение имеют нарушения в организме
минерального, белкового и углеводного обмена, неправильное соотношение содержания в зубах
солей кальция, фосфора, недостаток витаминов, микроэлементов, особенно фтора, гормонов.
В связи с дефицитом этих веществ, по-видимому, нарушается деятельность одонтобластов
пульпы с ее нервно-сосудистым аппаратом, выполняющих функцию внутризубных трофических
центров по отношению к твердым тканям зуба — эмали, дентину и цементу.
В возникновении кариеса следует учитывать географические факторы, условия быта, питания
и другие факторы воздействия внешней среды на организм.
Значение общего состояния организма для развития кариеса у человека подтверждается кли-
ническими наблюдениями: например, у детей, родившихся от матерей, страдавших в период бе-
ременности обменными, эндокринными, аллергическими заболеваниями, кариес развивается сра-
зу вслед за прорезыванием первых (молочных) зубов, а позднее поражаются и постоянные зубы.
Вместе с тем до сих пор механизмы деминерализации эмали, важнейшего патогенетического
звена кариеса, с которого собственно и начинается патологический процесс, остаются нераскры-
тыми.
Патологическая анатомия. По характеру клинико-морфологи-
ческих проявлений выделяют четыре стадии развития кариеса: стадия
пятна, поверхностный, средний и глубокий кариес. По характеру тече-
ния различают острый и хронический кариес.
Стадия пятна —ранняя стадия кариеса. Клинические наблюдения по-
казывают, что начало кариеса выражается появлением на фоне здоровой, бле-
стящей поверхности эмали белого непрозрачного пятна, напоминающего по
цвету мел (меловое пятно). Проницаемость эмали в этой стадии повышается.
Результаты морфологических и микрорентгенографических исследований по-
казали, что патологический процесс начинается с дисминерализации и демине-
рализации в подповерхностной зоне эмали. Первоначально соли кальция исче-
зают из межпризменного вещества, а затем и из призм. Межпризменные
промежутки расширяются, контуры призм стираются, становятся мелкозер-
нистыми и превращаются в бесструктурную массу. Вследствие этого эмаль
теряет однородность и прозрачность, а позднее размягчается. В участках де-
фекта эмали (кариесэмали) накапливаются микробы и распространяются
по щелям, образованным между призмами, само пятно темнеет вследствие
наличия красящих веществ в пище, а также под влиянием бактерий (пигменти-
рованное пятно). В этой стадии кариозный процесс может затихать, сопрово-
ждаться реминерализацией и эмалевое темное пятно приобретает четкие гра-
ницы. При прогрессировании кариеса в стадии пигментированного пятна
деминерализация эмали усиливается, местами разрушается эмалеводентинная
граница и процесс может перейти на дентин.
В стадии пятна органическая матрица эмали обычно сохраняется, интен-
сивно окрашивается различными красителями в связи с накоплением органи-
ческих веществ из слюны. Однако в дентине, примыкающем к пораженной на-
чальным кариесом эмали, ослабевает базофилия, происходит понижение
содержания кислых гликозаминогликанов (кислые мукополисахариды), фукси-
нофилия сменяется пиронинофилией, ослабляющейся по направлению к пуль-
пе. Такое изменение тинкториальных свойств дентина можно рассматривать
как проявление процесса дезорганизации коллагеновых структур, составляю-
щих органическую основу дентина.
Поверхностный кариес — это процесс продолжающихся деминера-
лизации и разрушения эмали, а также узкой полоски дентина. Из эмалевых
призм исчезают соли кальция, разрушается межпризменное вещество, призмы
выглядят более рельефно, в них хорошо выявляется поперечная исчерчен-
ность, объяснимая неравномерностью растворения солей кальция. Призмы
располагаются беспорядочно и постепенно подвергаются полной деструкции.
В участках дефекта эмали накапливаются микробы, которые начинают рас-
пространяться по разрыхленному межпризменному веществу, по щелям,
образующимся между сохранившимися призмами. При быстром прогрессиро-
вании течения кариеса процесс распространяется на дентин. При медленном
его течении (хронический кариес) размягченный участок эмали вновь обыз-
вествляется (реминерализация) и твердеет. Отложение солей кальция происхо-
дит также в основном веществе дентина и в дентинных канальцах. Такой слой
реминерализованного дентина, расположенный на границе между кариозным
очагом и нормальным дентином, на гистологических срезах выглядит более
светлым, однородным и носит название прозрачного дентина.
Средний кариес — стадия прогрессирования кариеса, при которой по-
ражена значительная часть поверхностного слоя дентина (рис. 430). Ден-
тинные канальцы расширены, заполнены микробными массами. Располо-
женные в них отростки одонтобластов поражаются; под влиянием микробов
в канальцах развиваются дистрофические и некротические изменения с распа-
дом на отдельные фрагменты. Гибнет также оболочка, выстилающая изнутри
просвет канальца. Это облегчает проникновение продуктов жизнедеятельно-
сти микробов в глубжележащие просветы канальцев дентина и усиливает его
деминерализацию и размягчение. В этой стадии процесса формируется к а -
риозная полость (дупло). Кариозный фокус имеет форму конуса,
обращенного верхушкой в глубь зуба, основанием к его поверхности. Дно ка-
риозной полости в случае его разрушения (пенетрация) достигает пульпы
и возникает пульпит.
В области дна кариозной полости можно различать три зоны. Первая —
зона размягченного дентина; в ней наблюдается полное отсутствие
структуры дентина, он мягкий, совершенно лишен солей кальция, содержит
много различных микробов. Вторая— зона прозрачного дентина,
в которой определяется обызвествленный дентин, его канальцы сужены, ткань
принимает однородный характер, вследствие чего он становится более про-
зрачным по сравнению с окружающим непораженным дентином. Третья —
зона заместительного и регуляторного вторичного ден-
тина. Он образуется одонтобластами, не имеет упорядоченно располо-
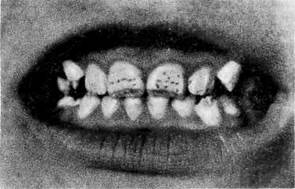
Рис. 432. Флюороз. Множествен-
ные участки разрушения эмали —
пятна (наблюдение А. А. Жаво-
ронкова).
Различают четыре
степени флюорозного по-
ражения зубов (Р. Д. Га-
бович):1 степень — очень
слабое поражение, при кото-
ром с трудом обнаружи-
ваются единичные, мелкие
фарфороподобные или мело-
видные пятна и полоски,
расположенные на губной,
язычной половине поверхности зуба и охватывающие не более */з его
поверхности. II степей ь — слабое поражение: видны фарфороподобные
и меловидные пятна и полоски, занимающие около половины поверхности
коронки зуба. Встречаются также и пигментированные пятна, но поражение
локализовано только в эмали и не касается дентина. III степень-
умеренное поражение (рис. 432): наблюдаются сливные пятна, занимающие
более половины поверхности зуба. Пятна темно-желтого и коричневого
цвета. Разрушается не только эмаль, но и дентин. IV степень-
сильное поражение, при котором образуются единичные и множественные
эрозии эмали разной формы как бесцветные, так и пигментированные
от желто-коричневой до черной окраски. При поражениях III и IV
степени наблюдаются выраженные расстройства минерализации, вследствие
чего зубы становятся хрупкими, ломкими, легко стираются и разрушаются.
Флюороз зубов — это только одно из проявлений заболевания, которое легко
обнаруживается при амбулаторном обследовании и является точным индика-
тором наличия эндемического очага загрязненности фтором внешней среды.
Помимо зубов, при флюорозе страдают многие системы организма: костно-су-
ставная, эндокринная, желудочно-кишечный тракт, органы чувств, ЦНС. Та-
ким образом, фтор обладает высоким токсическим действием на организм.
Вопрос о соотношении флюороза и кариеса продолжает изучаться.
РЕАКТИВНЫЕ ИЗМЕНЕНИЯ ПУЛЬПЫ
Под влиянием разнообразных внешних и внутренних факторов в пульпе
могут наблюдаться расстройства крово- и лимфообращения, атрофические,
дистрофические и воспалительные изменения. Они возникают в связи с общи-
ми нарушениями обмена в организме или на почве местных процессов (ка-
риес, пульпиты и т. п.). Из общих факторов, влияющих на состояние пульпы,
особенно большое значение имеют авитаминозы и другие нарушения питания
и обмена веществ, влияющие на трофику организма.
Расстройства крово- и лимфообращения в пульпе также
проявляются в результате местных и общих процессов. Так, в пульпе наблю-
даются малокровие, все виды полнокровия, кровоизлияния, тромбоз и эмбо-
лия сосудов, отек. А. И. Абрикосов указывал, что в отдельных случаях вну-
трипульпарное кровоизлияние может послужить причиной развития пульпита.
Атрофия пульпы в первую очередь касается клеток. Сначала умень-
шается число одонтобластов, затем соединительнотканных клеток (пульпоци-
тов). На фоне обеднения клетками отчетливо выступает несколько склерози-
рованная соединительнотканная основа пульпы, приобретая сетчатый вид
(сетчатая атрофия пульпы).
Дистрофические изменения развиваются в одонтобластах в виде
их гидропии. Сначала вакуоли мелкие, затем их размер увели-
чивается и в конечном итоге наступает гибель одонтобластов. Могут по-
являться очаги мукоидного набухания и фибриноидного набухания коллаге-
новых волокон пульпы.
Имеются указания (П. В. Сиповский), что в одонтобластах может наблю-
даться жировая дистрофия, которая касается как цитоплазмы, так
и отростков (например, при кариесе).
Некроз пульпы может развиться при гнойном пульпите при закры-
той полости, при сообщении полости пульпы с кариозной полостью, а при
проникновении анаэробной гнилостной флоры может развиться гангрена
пульпы. Причиной некроза пульпы являются лучевые, термические воздей-
ствия, химические вещества, в том числе и медикаментозные.
Гиалиноз может наблюдаться в стенках сосудов и коллагеновых волок-
нах, что ведет к обеднению пульпы клетками и запустеванию просвета сосу-
дов. Иногда в пульпе при атрофических состояниях встречаются мелкие ами-
лоидные тельца. Довольно часто в пульпе наблюдается кальциноз (петри -
фикаты пульпы). Наличие значительных отложений солей кальция
в пульпе нарушает в ней обменные процессы, что отражается на состоянии
твердых тканей зуба, а при наличии кариеса ухудшает его течение. Кроме пе-
трификатов, в пульпе часто образовываются дентикли.
Д сн т и к л и представляют собой округло-овальные образования, локали-
зующиеся в одних случаях свободно в пульпе, в других — пристеночно, соеди-
няясь с дентином зуба, или внутри массы дентина (интерстициальные
дентикли). Различают высоко- и низкоразвитые дентикли. Высокораз-
витые дентикли по своей структуре близки заместительному дентину
и образуются в результате деятельности сохранившихся одонтобластов, ана-
логично образованию заместительного дентина. Низкоразвитые ден-
тикли представляют собой участки кальциноза соединительной ткани и их
появление наблюдается в атрофичной склерозированной пульпе. Появление
высокоразвитых дентиклей свидетельствует о возникновении в тканях зуба ре-
активных процессов в связи с повышенной деятельностью одонтобластов.
Дентикли особенно часто встречаются при хронических пульпитах и болезнях
пародонта.
Внутрипульпарные кисты (одиночные и множественные) обра-
зуются в исходе различных патологических процессов в пульпе.
ПУЛЬПИТ
Пульпит — воспаление зуба. Причины пульпита разнообразны, но роль
инфекции — ведущая, хотя редко пульпит может развиваться и в асептических
условиях. Чаще всего пульпит осложняет средний и особенно глубокий кариес
зуба, когда микробы и их токсины проникают в пульпу или через расши-
ренные дентинные канальцы, или непосредственно через узкую полосу размяг-
ченного дентина дна кариозной полости при пенетрации ее. Реже инфекция
может проникать в пульпу через апикальное отверстие зуба при периодонтите,
пародонтозе при наличии патологического зубодесневого кармана, очень ред-
ко — лимфогенным и гематогенным путем при сепсисе. Пульпит может вы-
звать травма зуба, воздействие физических факторов, например, термиче-
ских — при обработке зуба под искусственную коронку, лучевых и декомпрес-
сионных. Химические факторы, в том числе и медикаментозные, исполь-
зуемые при лечении зуба и в качестве пломбировочных средств, также могут
стать причиной развития пульпита. Интенсивность и характер воспаления
в пульпе зависят не только от микробов и их токсинов (ассоциация стрепто-

Рис. 433. Острый серозный пульпит при глубоком кариесе.
Вверху - правильно расположенные дентиновые трубочки, внизу - образование заместительного дентина,
трубочки отсутствуют.
Рис. 434. Гнойный пульпит при глубоком кариесе.
Гангренозный пульпит может развиться из острого после частич-
ной гибели пульпы. В сохранившейся части пульпы, где имеются признаки
серозного воспаления, образуется грануляционная ткань, отграничивающая
мертвые массы.
Гипертрофический (гранулирующий) пульпит характери-
зуется хроническим продуктивным воспалением. Полость зуба заполнена гра-
нуляционной тканью, которая иногда может заполнять также и сообщаю-
щуюся с полостью зуба кариозную полость. В этих случаях образуется полип
пульпы. Он мягкий, красноватого цвета, легко кровоточащий. Поверхность
его может быть изъязвлена или эпителизирована за счет эпителия десны. При
этой форме пульпита может наблюдаться лакунарное рассасывание участков
дентина макрофагами с замещением его остеодентином (Б. И. Мигунов). Со-
зревание грануляционной ткани приводит к склерозу. Могут обнаруживаться
петрификаты и дентикли.
Осложнения и исходы пульпита зависят от характера воспаления и его рас-
пространенности. Серозный пульпит при устранении причины может рассасы-
ваться. Гнойный пульпит, особенно его диффузная форма, может закончиться
гибелью пульпы с переходом в хронические формы. Хронические пульпиты
заканчиваются атрофическими, дистрофическими, склеротическими процесса-
ми (см. «Реактивные изменения пульпы»). Частым осложнением пульпита
является периодонтит.
ПЕРИОДОНТИТ
Периодонтитом называется воспаление околокорневых тканей зуба.
Этиология и патогенез. Причиной периодонтита являются инфекция, трав-
ма, химические вещества, в том числе и медикаментозные. Значение инфекции
в развитии периодонтита очень велико, так как она не только сама вызывает
развитие воспаления, но и присоединяется к другим патогенным факторам.
Основную роль играют стрептококки, другие представители микробной
флоры имеют меньшее значение.
Пути проникновения инфекта разные: внутризубной и внезубной. Вну-
тризубной (нисходящий) путь является наиболее частым, развитию
периодонтита предшествует пульпит. Внезубной путь может быть кон-
тактным из окружающих тканей и, реже, восходящим— лимфо-
генный или гематогенный путь.
Патологическая анатомия. По локализации в периодонте выделяют апи-
кальный (верхушечный) и маргинальный (краевой, десневой) перио-
донтит. По течению периодонтит может быть острым, хроническим и хрони-
ческим с обострением.
Среди острых периодонтитов наибольшее значение имеет верху-
шечный периодонтит. Острый апикальный периодонтит может быть се-
розным и гнойным. При серозной форме отмечается воспалительная ги-
перемия тканей в области верхушки зуба, отек их с отдельными нейтрофила-
ми. Очень быстро серозный экссудат становится гнойным. При этом
в результате гнойного расплавления тканей может образоваться острый абс-
цесс или диффузная инфильтрация распадающимися нейтрофилами околовер-
хушечной ткани с переходом процесса на лунку зуба, десну и переходную
складку. При этом в мягких тканях щеки, переходной складки, нёба, регио-
нарных к пораженному зубу, может развиваться перифокальное серозное во-
спаление с выраженным отеком тканей, называемое флюсом (parulis).
При тяжелом течении гнойное воспаление в периодонте может распростра-
няться на периост, а затем и на костный мозг альвеолярного отростка. Возни-
кает периостит, возможно развитие остеомиелита. В процесс могут
вовлекаться регионарные лимфатические узлы. Гнойный периодонтит премо-
ляров верхней челюсти, проецируемых в верхнечелюстную (гайморову) пазу-
ху, может завершиться развитием гнойного гайморита. Острый про-
цесс в периодонте может длиться от 2 — 3 сут до 2 нед и закончиться
выздоровлением или переходом в хроническую форму.
Среди хронических периодонтитов верхушечный периодонтит
может быть трех видов: гранулирующим, гранулематозным и фиброзным.
При гранулирующем периодонтите в области верхушки зуба от-
мечается образование грануляционной ткани с большей или меньшей инфиль-
трацией ее нейтрофилами. Может наблюдаться остеокластическое рассасыва-
ние компактной пластинки альвеолы, цемента, а иногда дентина корня
пораженного зуба. При этом виде периодонтита в десне могут образоваться
свищевые ходы, через которые периодически выделяется гной. При г рану-
лематозном периодонтите по периферии околоверхушечного ско-
пления грануляционной ткани образуется фиброзная капсула, плотно спаян-
ная с тканями, окружающими верхушку зуба. Этот вариант гранулематозного
периодонтита носит название простой гранулемы. Среди клеточного
пролиферата преобладают фибробласты, встречаются макрофаги, лимфо-
циты, плазматические, ксантомные клетки, кристаллы холестерина, иногда ги-
гантские клетки типа клеток инородных тел. Костная ткань альвеолярного от-
ростка, соответствующая расположению гранулемы, подвергается резорбции.
При обострении воспаления гранулема может нагнаиваться. Наиболее часто
встречается второй вариант гранулематозного периодонтита — сложная,
или эпителиальная гранулема (рис. 435). Ее отличие от простой гра-
нулемы заключается в том, что в ней образуются тяжи многослойного пло-
ского эпителия, пронизывающего грануляционную ткань. Происхождение эпи-
телия в гранулеме связывают с пролиферацией остатков одонтогенного
эпителия (островки Малассе), допускают также возможность проникновения
эпителиальных клеток десны через свищевые ходы. Третий вариант грануле-

|
| Рис. 435. Эпителиальная гранулема.
|
матозного периодонтита — кистогранулема. Морфогенетически она свя-
зана с эпителиальной гранулемой и представляет собой кистозную полость
с эпителиальной выстилкой.
Формирование кистогранулемы связывают с нагноением, дистрофически-
ми и некробиотическими процессами в грануляционной ткани. Кистогрануле-
ма может иметь 0,5 — 0,8 см в диаметре. Дальнейшая эволюция кистограну-
лемы ведет к образованию радикулярной кисты челюсти (см. с. 633).
Фиброзный периодонтит представляет собой исход гранулирую-
щего периодонтита, обусловленного созреванием грануляционной ткани при
отсутствии обострения процесса.
Любой из видов хронического верхушечного периодонтита может обо-
стряться при неблагоприятных условиях и нагнаиваться.
ПЕРИОСТИТ, ОСТЕОМИЕЛИТ ЧЕЛЮСТНЫХ КОСТЕЙ
И ОДОНТОГЕННАЯ ИНФЕКЦИЯ
Периостит — воспаление периоста, которое может быть простым,
гнойным, фиброзным, оссифицирующим и специфическим (туберкулезный,
сифилитический).
Простой периостит обычно развивается при травме челюстных ко-
стей. В области травмы появляется отек тканей, кровоизлияния в надкостницу
и мелкоклеточные инфильтраты с единичными нейтрофилами.
Гнойный периостит возникает как осложнение гнойного перицемен-
тита, когда гной по гаверсовым и фолькмановским каналам челюстных ко-
стей проникает в надкостницу и здесь скапливается. Гнойное воспаление мо-
жет переходить на надкостницу по лимфатическим сосудам или по венозным
путям из лунок зуба.
Периостит локализуется чаще в области альвеолярного отростка и ре-
же—в теле челюсти (Б. И. Мигунов). Очаг гнойного воспаления обычно рас-
полагается с одной стороны альвеолярного отростка челюсти, наружной (ве-
стибулярной) или внутренней (язычной или нёбной). Нередко плотная ткань
надкостницы препятствует распространению гнойного процесса, вследствие
чего образуется поднадкостничный абсцесс с отслоением надкостницы и ско-
плением гноя между ней и костной тканью. Образование поднадкостничного
гнойника может сопровождаться перифокальным отеком прилежащих мягких
тканей. Однако одновременно в прилежащем корковом отделе челюсти на-
блюдается лакунарная резорбция костной ткани со стороны гаверсовых кана-
лов и костномозговых пространств. Гнойный периостит может привести
к расплавлению надкостницы и прилежащих к ней мягких тканей и образо-
ванию свищей, открывающихся чаще в полость рта и реже через кожные
покровы лица.
Фиброзный периостит проявляется в утолщении периоста и на-
блюдается обычно в исходе простого периостита. В утолщенной надкостнице
иногда образуется кость и тогда говорят об оссифицирующем пе-
риостите. Специфический периостит имеет черты специфическо-
го воспаления (см. с. 135).
Остеомиелит — воспаление костного мозга челюстных костей, которое
чаще наблюдается в нижней челюсти соответственно молярам при их кариесе,
осложненном прогрессирующим гнойным перицементитом. Вначале разви-
вается гнойное воспаление костномозговых пространств альвеолярного от-
ростка. Находящиеся в этом очаге костные балочки подвергаются лакунарной
или гладкой резорбции и истончаются. В дальнейшем в связи с тромбозом
кровеносных сосудов встречаются участки некроза костной ткани, происходит
отслоение этих участков от сохранившейся кости и образуется костный
секвестр, окруженный гнойным экссудатом и располагающийся в так на-
зываемой секвестральной полости. В сохранившейся костной ткани
с внутренней стороны секвестральной полости разрастается грануляционная
ткань, появляется пиогенная мембрана, которая выделяет лейкоциты
в секвестральную полость. В наружных слоях грануляционной ткани разви-
вается волокнистая соединительная ткань, образующая капсулу, отграничи-
вающую секвестральную полость от костной ткани. Так развивается в челю-
сти гнойное секвестральное воспаление. При этом может на-
ступить гнойное размягчение в каком-либо участке секвестральной капсулы
и надкостницы. Это приводит к образованию свища, который открывается
в полость рта или кожные покровы. Стенка свищевого хода выстлана грану-
ляционной тканью, особенно развитой в области наружного отверстия свище-
вого хода. После выхода секвестра и удаления гноя наступает регенера-
ция костных балочек, которая ведет к заполнению дефекта, образо-
вавшегося при секвестральном воспалении.
Одонтогенная инфекция осложняет гнойный пульпит, гнойный
периодонтит и пародонтоз, гнойный перицементит, гнойный периостит
и остеомиелит. Наблюдается гнойное воспаление прилежащих мягких тканей
лица и полости рта с развитием в них абсцессов, флегмоны, перифокального
отека и свищевых ходов. Так формируется в костно-лицевой системе очаг
гнойной стоматогенной (одонтогенной) инфекции с разнообразной флорой, но
чаще всего стафилококком и стрептококком. Такие очаги могут быть источ-
ником одонтогенного сепсиса, возможность развития которого ста-
новится особенно вероятной при переходе гнойного воспаления на стенку
вены и возникновении тромбофлебита. Надо, однако, отметить, что
одонтогенный сепсис может развиться и при наличии только гнойного пуль-
пита, гнойного периодонтита, периодонтального кармана, корневых гранулем
или остеомиелита без поражения прилежащих мягких тканей в случаях повы-
шенной реактивности больного, иммунодефицитного состояния или особо ви-
рулентной инфекции. Удаление таких гнойных хронически текущих стома-
тогенных очагов снимает интоксикацию и способствует выздоровлению.
ПАРОДОНТОЗ (АЛЬВЕОЛЯРНАЯ ПИОРЕЯ)
Пародонтоз — хроническое заболевание, для которого характерно об-
нажение корней зуба на почве дистрофических и воспалительных изменений
тканей пародонта. Зубы расшатываются и выпадают.
Этиология и патогенез. Причины его возникновения остаются неясными.
Поиски специфического возбудителя не увенчались успехом. Существуют
предположения о роли в развитии пародонтоза нервно-сосудистого фактора
(А. И. Евдокимов), витаминной недостаточности, нарушения нервной трофи-
ки. Полагают, что пародонтоз могут вызывать зубные камни и налеты, одна-
ко наиболее вероятным является предположение о том, что в основе пародон-
тоза лежит нарушение иммунологического гомеостаза с развитием в тканях
пародонта иммунного воспаления. Считают, что под влиянием различных
сенсибилизирующих антигенных воздействий на организм (микробы и их ток-
сины в полости рта, частые прививки, лекарственная непереносимость и т. д.)
в тканях пародонта при воздействии каких-либо неспецифических разрешаю-
щих факторов происходит иммунологическая перестройка, приводящая к про-
никновению в кровь аутоантигена и образованию аутоантител, направленных
против пародонта. Иммунные комплексы, циркулирующие в крови в присут-
ствии активированного комплемента, преципитируются в тканях пародонта
и оказывают на него цитопатическое и лейкотоксическое действие. Подтвер-
ждением такого предположения может служить наличие в фокусах воспаления
при пародонтозе иммунокомпетентных клеток и иммунных комплексов.
Клинические наблюдения показали, что у больных пародонтозом увеличивается в крови со-
держание противоорганных аутоантител, снижается титр комплемента. Лимфоциты, взятые от
больных пародонтозом, оказывают цитопатический эффект на фибробласты в культуре ткани,
образуют бластные формы. Можно думать, что остеоциты альвеолярного отростка, клетки па-
родонта становятся клетками-мишенями для сенсибилизированных лимфоцитов и этим обусло-
влено начало заболевания. В крови больных пародонтозом отмечено повышение содержания
сиаловых кислот и С-реактивного белка, что указывает на обменные нарушения в соединитель-
ной ткани.
При иммунизации крыс гомологичной тканью пародонта в смеси со стимулятором Фрейнда
получена модель пародонтоза. Патологическая анатомия заболевания, непрерывное нарастание
воспалительных изменений, протекающих по типу гиперчувствительиости замедленного типа,
позволяют проводить аналогию выпадения зуба при пародонтозе с проявлениями отторжения
органа при тканевой несовместимости, наблюдаемой при пересадке гетерологичной ткани.
Патологическая анатомия. Процесс начинается с воспаления десны и про-
является хроническим катаральным или гипертрофическим
гингивитом. В просвете дешевых борозд наблюдаются значительные на-
копления рыхлых базофильных масс, образующих над- или поддесневой
налет, в котором можно различить колонии микробов, группы слущенных
эпителиальных клеток, аморфный бесструктурный детрит. Позднее форми-
руется зубной камень, способствующий пролонгированию гингивита.
Уже на ранней стадии пародонтоза в костной ткани пародонта обнаружи-
ваются признаки резорбции кости. Наблюдаются все три вида рассасывания
кости: пазушное, гладкое и лакунарное (рис. 436). Наиболее частый вид рас-
сасывания — лакунарная резорбция кости, которая начинается с обла-
сти края (гребня) зубных лунок и выражается в появлении остеокластов, рас-
полагающихся в лакунах (лакунарное рассасывание). Это горизон-
тальное рассасывание гребня лунок. Одновременно происходит лаку-
нарная резорбция костных балок в теле челюстных костей, что ведет к рас-
ширению костномозговых пространств. При вертикальном рассасы-
вании остеокласты и очаги рассасывания располагаются по длине межзубной
перегородки со стороны перицемента. Происходит формирование патоло-
гического пародонтального кармана (рис. 437). Первона-
чально разрушается эпителиальный покров в области зубодесневого соедине-
ния с образованием периодонтальной щели и врастанием в нее многослойно-
го плоского эпителия. В то же время происходит лизис коллагеновых волокон
периодонтальной связки, вплетающихся в цемент и укрепляющих зуб, ко-
торый в этих условиях теряет устойчивость. Образовавшийся патологический
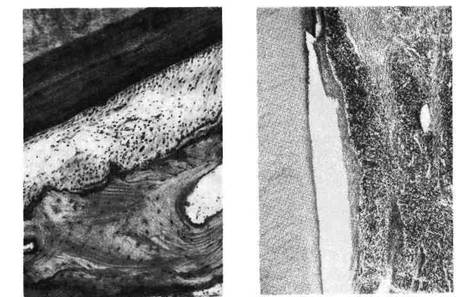
Рис. 436. Пародонтоз. Гладкая и лакунарная резорбция губчатой кости волокнистой
соединительной тканью.
Рис. 437. Пародонтоз. Патологический пародонтальный карман, выстланный многослойным
плоским эпителием; клеточная воспалительная инфильтрация ткани пародонта.
зубодесневой карман заполнен бесструктурной массой, содержащей колонии
микробов, остатки пищи, большое число разрушенных лейкоцитов. Наружная
стенка кармана и дно его образованы грануляционной тканью, покрытой и про-
низанной тяжами многослойного плоского эпителия (см. рис. 437). В грануля-
ционной ткани много нейтрофилов, плазматических клеток, макрофагов
и лимфоцитов. Со временем в альвеолярных отростках челюстей развивается
остеопороз, очень хорошо определяемый на рентгеновских снимках. По ре-
зультатам рентгенологического исследования (выраженности остеопороза че-
люстных костей) можно судить о глубине поражения и степени развития па-
родонтоза. По рентгенологической картине выделяют четыре степени
пародонтоза: I степен ь —убыль костных краев лунок не превышает */4 кор-
ня зуба; II степень — убыль костных краев лунок достигает половины
длины корня; III степень — края лунок находятся на уровне 2/з длины кор-
ня зуба; IV степень — полное рассасывание костной ткани лунок, верхушка
корня располагается в мягких тканях пародонта. Зуб, лишенный укрепляюще-
го аппарата, как бы выталкивается из своего ложа.
Воспалительный процесс в пародонте неуклонно прогрессирует, в перио-
донте накапливаются нейтрофилы, лимфоциты, макрофаги, плазматические
клетки, иногда образуются мелкие абсцессы, периодонтальная связка пол-
ностью разрушается. При пародонтозе в ткани зуба наблюдается резорбция
цемента с формированием цементных и цементно-дентинных ниш. Одновре-
менно происходит новообразование цемента — гиперцементоз, новообразова-
ния кости не наблюдается.
Пародонтоз может проявляться в трех формах: с преобладанием в о -
спалительных изменений, с преобладанием дистрофических
изменений, смешанная форма, которая наиболее часто встречается
в стоматологической практике.
Дата добавления: 2015-11-26 | Просмотры: 1080 | Нарушение авторских прав
|