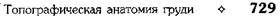|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
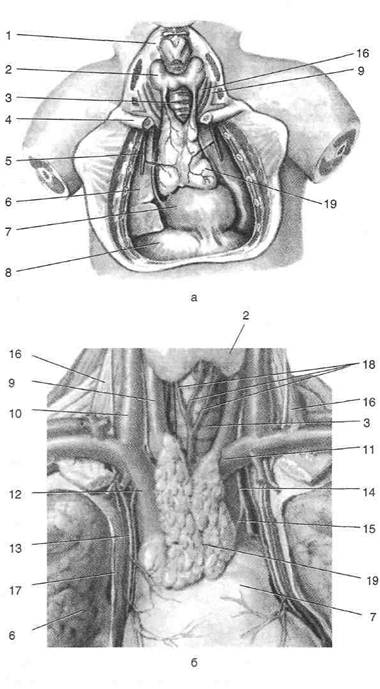
Вилочковая железаВилочковая железа {glandula thymus) залегает в верхнем межплевральном, или зобном, поле {area interpleurica superior s. thymica) за рукояткой грудины (рис. 9-57). Вилочковая железа достигает полного развития у ребёнка 2—3 лет, а далее претерпевает обратное развитие. В периоде расцвета она достигает большой величины и прикрывает не только органы переднего средостения, но и лёгкие. У детей она имеет розоватую окраску, у взрослых железистая ткань подвергается жировому перерождению и приобретает желтоватую окраску. Сверху на некотором расстоянии от вилочковой железы располагается щитовидная железа, снизу — пере-дневерхняя поверхность перикарда, с боков она граничит с медиас-тинальной плеврой. В окружности железы в толще жировой клетчатки больше кпереди расположены передние средос-тенные лимфатические узлы {nodi lymphatici mediastinales anteriores) в количестве 10—12. Эти лимфатические узлы нередко при патологических процессах значительно
Рис. 9-57. Вилочковая железа новорождённого (а) и взрослого (б). 1 — гортань, 2 — щитовидная железа, 3 — трахея, 4 — ключица, 5 — внутренняя грудная артерия, 6 — лёгкое, 7 — перикард, 8 — диафрагма, 9 — общая сонная артерия, 10 — внутренняя яремная вена, 11— плечеголовная вена, 12 — верхняя полая вена, 13 —диафрагмальный нерв, 14 — блуждающий нерв, 15 — возвратный гортанный нерв, 16 — передняя лестничная мышца, 17 — медиастинальная плевра, 18 — непарное щитовидное сплетение, 19 — вилочковая железа. (Из: Сакс Ф.Ф. Атлас по топографической анатомии новорождённого.— М., 1993; Frank H. Netter. Atlas of human anatomy. M.D. Basle, 1991.)
увеличены в размерах и сдавливают глубже-лежащие вены. При гиперфункции вилочковой железы в детском возрасте возникает особое патологическое состояние — тимико-лимфатический статус {status thymicolymphaticus), проявляющийся сочетанием увеличения вилочковой железы и лимфатических узлов с гипоплазией надпочечников. Эта аномалия конституции у детей грудного возраста в ряде случаев приводит к внезапной смерти. Аорта Аорту подразделяют на три отдела: восходящую аорту, дугу аорты и нисходящую аорту. Нисходящая аорта имеет грудную (pars thoracica aortae) и брюшную (pars abdominalis aortae) части. Восходящая аорта залегает в переднем средостении, грудная часть нисходящей аорты — в заднем, а дуга аорты представляет собой переход сосуда из переднего средостения в заднее (рис. 9-58).
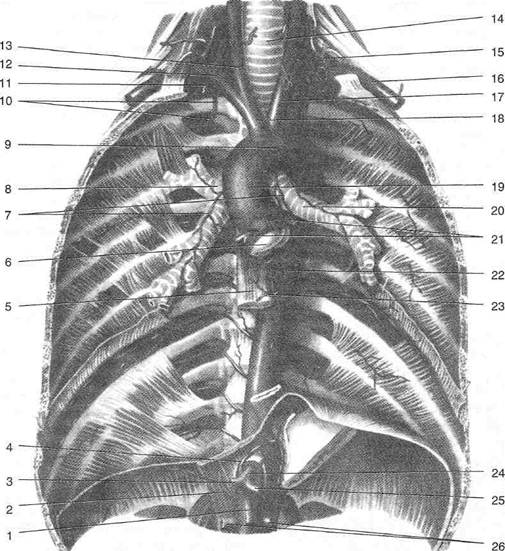
Рис. 9-58. Аорта (восходящая, дуга и грудная часть нисходящей) и её ветви. 1 — верхняя брыжеечная артерия, 2 — нижняя диафрагмальная артерия, 3 — общая печёночная артерия, 4 — левая желудочная артерия, 5 — пищевод, 6 — клапан аорты, 7 — бронхиальные ветви, 8 — правый бронх, 9 — дуга аорты, 10 — задние межрёберные артерии, 11 — внутренняя грудная артерия, 12 — правая подключичная артерия, 13 — правая общая сонная артерия, 14 — трахея, 15 — щитошейный ствол, 16 — левая подключичная артерия, 17 — левая общая сонная артерия, 18 — плечеголовной ствол, 19 — восходящая аорта, 20 — левый бронх, 21 — венечные артерии, 22 — нисходящая аорта, 23 —■ пищеводные ветви, 24 — чревный ствол, 25 — селезёночная артерия, 26 — почечные артерии. (Из: Синельников В.Д. Атлас анатомии человека. — М., 1974. — Т. III.)
Восходящая аорта (aorta ascendens) начинается из левого желудочка сердца на уровне третьего межреберья. Она располагается позади грудины и по ширине лишь несколько уступает ей. Длина её 5—6 см. На уровне второго правого грудино-рёберного сочленения она поворачивает влево и назад, переходя в дугу аорты. Из трёх крупных сосудов основания сердца восходящая аорта — по порядку второй сосуд, справа от неё лежит верхняя полая вена, слева — лёгочная артерия. Таким образом, восходящая аорта залегает посредине между двумя указанными сосудами. Дуга аорты (arcus aortae) переходит спереди назад через корень левого лёгкого. Дуга аорты начинается на уровне второго правого груди-норёберного сочленения. Её верхняя часть соответствует центру рукоятки грудины. Под дугой аорты располагаются поперечная пазуха перикарда, бифуркация лёгочной артерии, левый возвратный гортанный нерв и облитери-рованный артериальный проток (ductus arteriosus). На уровне VIII грудного позвонка аорту спереди пересекает пищевод.
Аномалии развития. Аорта нередко в процессе своего развития подвергается различным аномалиям или вариациям. Примером последних может служить разное количество артериальных стволов дуги аорты (их число колеблется от 6 до 1).
• Коарктация (сужение перешейка) аорты возникает в 2 раза чаще у мальчиков, чем у девочек (рис. 9-59). На уровне сужения аорты увеличивается сопротивление кровотоку. Возникают систолическая перегрузка левого желудочка и нарушение гемодинамики. У некоторых детей порок протекает бессимптомно в течение нескольких лет. Иногда симптомы сердечно-сосудистой недостаточности возникают вскоре после рождения (головные боли, носовые кровотечения, слабость нижних конечностей, головокружения). Коарктация может привести к смерти ребёнка в первые месяцы его жизни. Сопутствующие пороки сердца возможны в 60% случаев. Лечение оперативное. • Отмечают и очень редкие формы аномалий: двойная аорта, отхождение правых подключичной и позвоночной артерий непосредственно от аорты и др. Лёгочная артерия Лёгочная артерия (a. pulmonalis) выходит из артериального конуса (conus arteriosus) правого желудочка. Она лежит слева от восходящей аорты. Её начало соответствует второму меж-реберью слева. Подобно аорте, начальный отдел лёгочной артерии вдаётся в полость перикарда. Стеноз лёгочной артерии — сужение выносящего тракта правого желудочка в области клапана лёгочной артерии. При сужении лёгочного ствола возникает увеличение градиента давления между правым желудочком и лёгочной артерией. Из-за препятствия на пути тока крови возникают гипертрофия правого желудочка, а затем его недостаточность. Это приводит к повышению давления в правом предсердии, открытию овального отверстия (foaramen ovale) и сбросу крови справа налево с развитием цианоза и правожелудочковой недостаточности. Незначительно выраженный стеноз лёгочной артерии в большинстве случаев протекает бессимптомно. При выраженном стенозе появляются быстрая утомляемость, одышка и боль в грудной клетке при физической нагрузке, цианоз, головокружение и обмороки. Незначительные и умеренно выраженные стенозы лёгочной артерии протекают обычно благоприятно и не требуют активного вмешательства. При выраженных нарушениях гемодинамики показана валъвулопластика.
Сочетание стеноза лёгочной артерии с дефектом межжелудочковой перегородки (см. выше), компенсаторной гипертрофией правого желудочка и декстропозицией аорты получило название тетрады Фалло (рис. 9-60). Тетрада Фалло составляет 12—14% всех врождённых пороков сердца. При дополнительно возникающем дефекте межпредсердной перегородки (см. выше) используют термин «пентада Фалло». Артериальный проток Артериальный проток {ductus arteriosus) — анастомоз между левой полуокружностью лёгочной артерии и дутой аорты (рис. 9-61). Он имеет большое физиологическое значение в кровообращении плода (см. ниже), так как через него кровь лёгочной артерии, минуя лёгкие, сбрасывается прямо в аорту. Для плода это крайне важно, поскольку кровь лёгочной артерии насыщена кислородом, грудная клетка плода сдавлена и кровь уходит через артериальный проток сразу в большой крут кровообращения. Обычно к 3—6 мес жизни этот проток запусте-вает и превращается в облитерированную артериальную связку (lig. arteriosum). Незарашение протока после 6 мес жизни позволяет считать такой проток аномалией
Рис. 9-60. Тетрада Фалло. (Из: Исаков Ю.Ф., Донецкий С.Я. Детская хирургия. — М., 1971.)
развития (открытый артериальный проток). Он имеет большое клиническое значение, так как нарушает нормальную гемодинамику. Дети с незаращённым артериальным протоком в первые месяцы внеутробной жизни особенно чувствительны к воспалительным процессам в лёгких. В настоящее время доказано, что пневмония у детей протекает гораздо тяжелее при наличии ещё незаращённого артериального протока, т.е. в возрасте до 6 мес внеутробной жизни. Также тяжело протекает пневмония и у детей более старшего возраста, но с аномально незаращённым артериальным протоком. У небольшого числа больных уже в первый год жизни возникает сердечная недостаточность. Иногда патологические признаки появляются позже, когда развивается гипер-тензия в малом круге кровообращения. У многих больных открытый артериальный проток клинически не проявляется, его выявляют случайно. Открытый артериальный проток можно выявить в сочетании с другими пороками (ДМЖП, коарктация аорты). Лечение оперативное. Кровообращение плода Кровообращение плода называют плацентарным (рис. 9-62). Именно в плаценте происходит обогащение крови плода кислородом и питательными веществами. Из плаценты кровь плода поступает в пупочную вену (v. umbilicalis), направляющуюся в составе пупочного канатика до пупка и далее к воротам печени, где происходит её деление на две ветви, первая из которых впадает в воротную вену (v. porta), а вторая, венозный проток {ductus venosus), — в нижнюю полую вену (v. cava inferior) непосредственно или через одну из печёночных вен (v. hepatica). В нижней полой вене происходит смешивание крови, поступающей по венозному протоку из пупочной вены, с кровью, оттекающей от нижней части тела плода. Кровь, поступающая из нижней полой вены в правое предсердие, заслонкой нижней
Рис. 9-62. Кровообращение плода (а) и новорождённого (б). 1 — внутренняя подвздошная артерия, 2 — общая подвздошная артерия, 3 — пупочная артерия, 4 — пупочная вена, 5 — воротная вена, 6 — венозный проток, 7 — нижняя полая вена, 8— правый желудочек, 9— правое предсердие, 10— овальное отверстие, 11 — верхняя полая вена, 12 — левое предсердие, 13— лёгочный ствол, 14— артериальный проток, 15— дуга аорты, 16— левый желудочек, 17— круглая связка печени, 18 — венозная связка, 19 — овальная ямка, 20 — артериальная связка. (Из: Frank H. Netter. Atlas of human anatomy. M.D. Basle, 1991.)
полой вены (valvula v. cavae inferioris) направляется в левое предсердие через овальное отверстие {foramen ovale). Далее кровь проходит в левый желудочек и поступает в аорту. Венозная кровь от верхней части тела плода по верхней полой вене (v. cava superior) поступает в правое предсердие с последующим прохождением в правый желудочек и далее в лёгочной ствол. Из лёгочного ствола через артериальный проток {ductus arteriosus) кровь попадает в аорту ниже отхождения от неё левой подключичной артерии {a. subclavia sinistra). В аорте происходит смешивание крови из правого и левого желудочков. Таким образом, верхние отделы тела плода (в том числе головной мозг) получают более оксигенированную кровь, чем нижние отделы, поскольку их кровоснабжение осуществляется ветвями дуги аорты, отходящими от неё до впадения артериального протока. К плаценте кровь из аорты плода поступает по ветвям внутренних подвздошных артерий {аа. iliacae internae) — по пупочным артериям {аа. umbilicales). Верхняя полая вена Верхняя полая вена (v. cava superior) образуется при слиянии двух плечеголовных вен (vv. brachiocephalicae) на уровне прикрепления первого рёберного хряща к грудине (рис. 9-63). Она представляет собой широкий сосуд длиной около 4—5 см. На уровне третьего рёберного хряща она впадает в правое предсердие. Нижний её отдел вдаётся в полость перикарда. Вследствие прочного прикрепления к правой медиастинальной плевре при ранении верхней полой вены её стенки не спадаются, что часто ведёт к воздушной эмболии. В верхнюю полую вену впадает непарная вена (v. azygos). Нижняя полая вена Нижняя полая вена (v. cava inferior) прободает диафрагму, проходя через отверстие нижней полой вены, или четырёхугольное отверстие {foramen v. cavae inferioris s. quadrilaterum), и проникает в полость перикарда. Здесь она может быть осмотрена после приподнимания сердца за его верхушку. Длина наддиафраг-мальной части нижней полой вены достигает 2—3 см. Выше она впадает в нижний отдел правого предсердия.
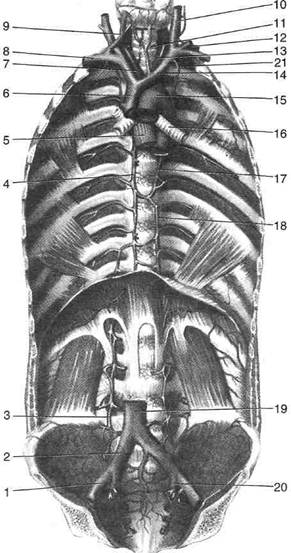
Рис. 9-63. Верхняя полая и кардинальные вены. 1 — наружная подвздошная вена, 2 — общая подвздошная вена, 3 — восходящая поясничная вена, 4 — непарная вена, 5 — пищевод, 6 — верхняя полая вена, 7 — плечеголовной ствол, 8 — подключичная вена, 9 — наружная яремная вена, 10 — внутренняя яремная вена, 11 —трахея, 12 — левая подключичная артерия, 13 — левая общая сонная артерия, 14 — плечеголовная вена, 15 — дуга аорты, 16 — главный бронх, 17 — добавочная полунепарная вена, 18 — полунепарная вена, 19 — нижняя полая вена, 20 — внутренняя подвздошная вена, 21 —левая верхняя межрёберная вена. (Из: Синельников В.Д. Атлас анатомии человека. — М., 1974. — Т. III.) Лёгочные вены Лёгочные вены {vv. pulmonales) в количестве четырёх выходят по две из ворот каждого лёгкого и направляются к левому предсердию, в которое и впадают. Правые лёгочные вены длиннее левых. Почти на всём своём протяжении лёгочные вены вдаются в полость перикарда.
Диафрагмальные нервы и сосуды Диафрагмальный нерв (п. phrenicus) отходит от шейного сплетения, по передней поверхности передней лестничной мышцы спускается вниз и проникает через верхнюю апертуру грудной клетки в грудную полость (см. раздел «Топография шейного сплетения» в главе 6). Здесь правый и левый диафрагмальные нервы имеют несколько различную топографию. • Правый диафрагмальный нерв, ложась рядом с перикардодиафрагмальной артерией {a. pericardiacophrenica), проходит между правой медиастинальной плеврой и наружной поверхностью верхней полой вены, далее проходит впереди корня правого лёгкого и спускается между медиастинальной плеврой и перикардом к диафрагме (рис. 9-64). • Левый диафрагмальный нерв, сопровождае- мый также перикардодиафрагмальной артерией, проникает в полость груди спереди от дуги аорты и корня левого лёгкого и спускается между левой медиастинальной плеврой и перикардом к диафрагме. Оба нерва проходят впереди от корня лёгкого, в связи с чем их и относят к органам переднего средостения. Диафрагмальные нервы вместе с сопровождающими их сосудами припаяны к боковой поверхности перикарда. Перикардодиафрагмальная артерия (a. pericardiacophrenica) — ветвь внутренней грудной артерии {a. thoracica interna), так же как и мы-шечно-диафрагмальная артерия (a. musculo-phrenica) (см. рис. 9-40). ЗАДНЕЕ СРЕДОСТЕНИЕ В заднем средостении заключены следующие органы: грудная часть нисходящей аорты, непарная и полунепарная вены (так называемые кардинальные вены), грудной проток, пищевод, блуждающие нервы и симпатические стволы с отходящими от них внутренностными нервами. Грудная часть нисходящей аорты Нисходящую часть аорты {pars descendens aortae) подразделяют на грудную часть аорты {pars thoracica aortae) и брюшную часть аорты {pars abdominalis aortae). Грудная часть аорты {pars thoracica aortae) имеет длину около 17 см и тянется от IV до XII грудного позвонка. На уровне XII грудного позвонка аорта через аортальное отверстие диафрагмы {hiatus aorticus) уходит в забрюшин-ное пространство. Грудная часть аорты граничит справа с грудным протоком {ductus thoracicus) и непарной веной (v. azygos), слева — с полунепарной веной (v. hemiazygos), спереди к ней примыкают пищевод {esophagus), перикард {pericardium) и левый главный бронх {bronchus principalis sinister), сзади — позвоночник. От грудной части аорты отходят ветви к органам полости груди: внутренностные ветви {rami viscerales), бронхиальные ветви {rami bronchiales) в числе двух-четырёх (обычно трёх) для снабжения кровью бронхов и лёгких; пищеводные артерии {rami esophageales) в числе четырёх-семи снабжают кровью стенку пищевода; ветви перикарда {rami pericardiaci) снабжают кровью её заднюю стенку; средостеночные ветви {rami mediastinales) снабжают кровью лимфатические узлы и клетчатку заднего средостения; пристеночные ветви — 9 или 10 пар задних межрёберных артерий {аа. intercostales posteriores); верхние диафрагмальные артерии {аа. phrenicae superiores). Кардинальные вены Непарная вена (v. azygos) — продолжение правой восходящей поясничной вены (v. lumbalis ascendens sinister), лежит на позвоночном столбе справа от пищевода. В неё впадают правые задние межрёберные вены (vv. intercostales posteriores), правые бронхиальные вены (vv. bronchiales dextrae), полунепарная вена (v. hemiazygos), вены пищевода (vv. esophageales), вены перикарда (vv. pericardii), верхние диафрагмальные вены (vv. phrenicae superiores), подрёберная вена (v. subcostalis). В неё также оттекает кровь от внутреннего позвоночного венозного сплетения {plexus venosus vertebralis internus). Непарная вена впадает в верхнюю полую вену на уровне IV грудного позвонка (см. рис. 9-63). Полунепарная вена (v. hemiazygos) — продолжение левой восходящей поясничной вены, расположена на передней поверхности позвоночника слева, впадает в непарную вену. В полунепарную вену впадают левые задние меж-
Рис. 9-64. Правый диафрагмальный нерв. 1 — перикард, 2 — медиастинальная плевра, 3 — правое лёгкое, 4 — перикар-диальная ветвь, 5 — диафрагмальный нерв, 6 — подключичная артерия, 7 — передняя лестничная мышца, 8 — стволы плечевого сплетения, 9 — передние ветви второго, третьего и четвёртого шейных нервов, 10 — добавочный нерв, 11 — подъязычный нерв, 12 — наружная сонная артерия, 13 — внутренняя сонная артерия, 14 — блуждающий нерв, 15 — шейная петля, 16 — общая сонная артерия, 17 — внутренняя грудная артерия, 18 — плечеголовной ствол, 19 — дуга аорты, 20 — верхняя полая вена, 21 — добавочный диафрагмальный нерв, 22 — диафрагмально-брюшная ветвь. (Из: Синельников В.Д. Атлас анатомии человека. — М., 1974. — Т. 111.)
рёберные вены и добавочная полунепарная вена (см. ниже). Добавочная полунепарная вена (v. hemiazygos accessorial собирает кровь от трёх-пяти верхних задних межрёберных вен слева, вен пищевода, бронхиальных вен. Впадает в непарную или полунепарную вену. Иногда своим верхним концом вливается в левую плечеголовную вену (v. brachiocephalica). Грудной проток Вся лимфа, текущая от тела ниже диафрагмы, а также от правой половины выше диафрагмы, попадает в большой круг кровообращения через грудной проток {ductus thoracicus). Грудной проток формируется на уровне XII грудного позвонка между ножками диафрагмы при слиянии обоих поясничных лимфатических коллекторов (рис. 9-65). В месте слияния происходит образование млечной цистерны (cisterna chyli). В груди грудной проток расположен позади пищевода справа от аорты и слева от непарной вены. Диаметр его незначителен, иногда он может быть расщеплён на два или три протока. Проходя над верхушкой левого лёгкого, образует дугу. Впадает в левую подключичную вену в месте слияния её с левой внутренней яремной веной. Дата добавления: 2015-01-18 | Просмотры: 2057 | Нарушение авторских прав |