|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ОЛИГУРИЯ
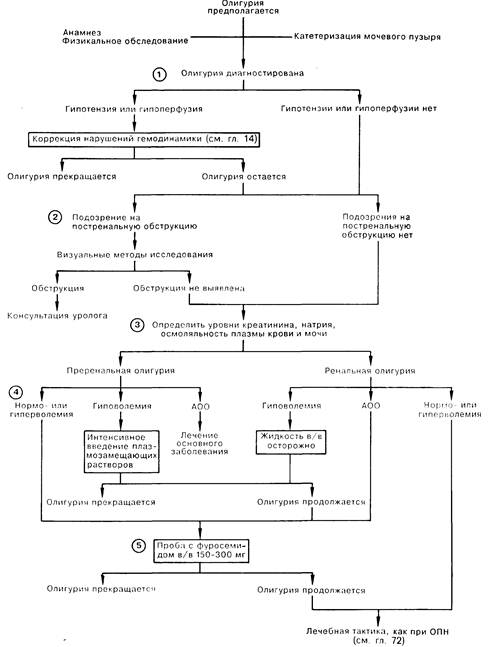
1. Олигурия — это состояние, при котором количество выделяемой мочи становится менее 400 мл/сут или менее 20 мл/ч. Подтвердить диагноз олигурии можно с помощью катетеризации мочевого пузыря, позволяющей проводить точное измерение мочеотделения. Нередко больных госпитализируют с острой задержкой мочи, которую ошибочно принимают за олигурию. Гипотензия или гипоперфузия требуют немедленной коррекции, так как улучшение гемодинамики может повысить мочеотделение. 2. Для определения причин олигурии большое значение придается подробному сбору анамнеза и физикальному обследованию. Подозрение на постренальную обструкцию возникает при указаниях на наличие в прошлом камня в мочевых путях, на эпизоды задержки мочи вследствие обструкции мочеточников или наличия патологических образований в ретроперитонеальном пространстве, а также при обнаружении признаков забрюшинной патологии. К рекомендуемым скрининговым методам исследования относят ультразвуковое сканирование или радионуклидное исследование почек и мочевыводящих путей. Более сложные визуализирующие методики (например, ретроградные методы исследования, компьютерная томография с введением контрастного вещества или внутривенная урография) выполняют по специальным показаниям. Нередко в начале обследования даже не предполагается обструкция мочевыводящих путей, и лишь невозможность обнаружить другую причину олигурии приводит к поискам нарушения пассажа мочи. 3. В дифференциальной диагностике потенциально обратимых преренальных причин олигурии и развившейся почечной недостаточности (например, острый тубулярный некроз), которая не поддается быстрой коррекции, важнейшее значение придается анализу мочи. Если результаты анализа неоднозначны, следует определить показатель почечной недостаточности (ППН = Naм: креатм/креатпл). а также фракционную экскрецию натрия (ЭфpNa+ = Naм/Naм,: креатм/креатпл), значения которых <1,0 при преренальной и >1,0 при ренальной форме олигурии. 4. Необходимо определить ОЦК. При нормо- или гиперволсмии больному с олигурией противопоказано избыточное введение жидкости. Встречается истинная гиповолемия, когда олигурия является физиологической реакцией на необходимость задержки натрия и воды, а также состояния, при которых идет активное образование отеков (АОО) на фоне сниженного эффективного внутрисосудистого объема. например застойная сердечная недостаточность, цирроз или нефроз. 5. В некоторых клинических ситуациях можно попытаться перевести ОПН из олигурической формы в неолигурическую введением сильного петлевого диурстика, например фуросемида в дозе 150—300 мг в/в, хотя трудно ожидать значительного эффекта при истинной олигурии, которой сопровождается острый тубулярный некроз (ОТН). У больных с потенциально неолигурическим ОТН первоначально может наблюдаться олигурия; в этой ситуации стимуляция диуреза может резко улучшить результаты лечения. Нужно подчеркнуть, что тест с диуретиками выполняется после получения проб крови и мочи для анализа, так как действие диуретиков может исказить истинную картину.
Глава 72 Дата добавления: 2015-02-02 | Просмотры: 918 | Нарушение авторских прав |