|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
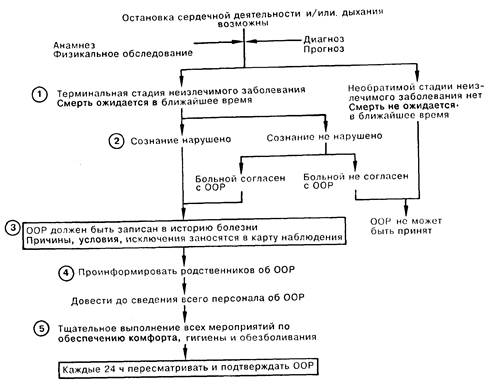
ОТКАЗ ОТ РЕАНИМАЦИИ1. Отказ от реанимации (OOP) это распоряжение врача о не применении приемов легочно-сердечной реанимации для предотвращения смерти больного от остановки сердца или дыхания. Основным оправданием подобного распоряжения является обоснованное мнение врача о том, что больной находится в далеко зашедшей и необратимой стадии смертельного заболевания и должен умереть в течение короткого промежутка времени. 2. Если больной находится в сознании, врач должен довести эту информацию до больного и спросить его согласия на OOP. В случае, если находящийся в сознании больной просит реанимировать его при угрозе смерти, OOP не может быть принят. При помрачении и утере сознания, а также при деменции отказ от реанимации может быть записан в истории болезни в соответствии с перечисленными в пункте 1 условиями. 3. OOP должен быть записан в истории болезни пациента с занесением причин принятия, условий и исключений для выполнения данного решения в карту наблюдения. Как правило, если OOP записан ординатором, он должен быть подтвержден и подписан старшим врачом. Решение должно быть записано в ясных и конкретных выражениях. Распоряжение может быть общим (например, не производить легочно-сердечной реанимации) или при необходимости более конкретным (например, проводить ручную ИВЛ, закрытый массаж сердца, но не интубировать). 4. В любых обстоятельствах необходимо довести принятое решение до родственников больного с подробным объяснением причин. Однако, за исключением случаев, когда больной находится под юридическим попечительством родственников, согласие последних на OOP не является обязательным. 5. OOP подразумевает тщательное выполнение всех мер по обеспечению комфорта, гигиены и обезболивания. Предполагается также прекращение рутинных диагностических исследований, например определения газового состава артериальной крови или анализа причин лихорадки. Если проведение подобных анализов признано целесообразным, следует специально оговорить их необходимость в истории болезни с указанием причин. Решение об отказе от реанимации должно пересматриваться и соответственно состоянию больного подтверждаться каждые 24 ч.
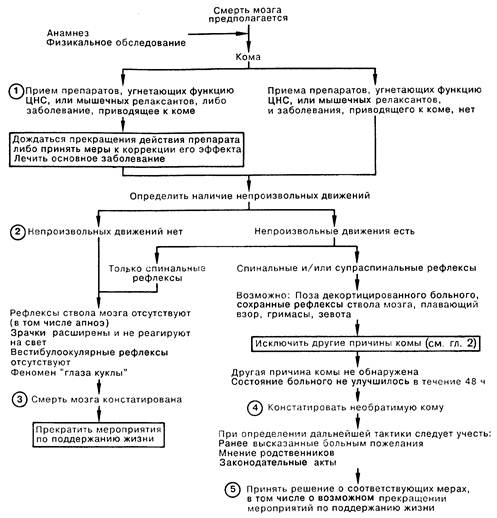
1. Необходимо исключить заболевания или действие препаратов, снижающих уровень сознания либо блокирующих передачу возбуждения в нервно-мышечных соединениях. До констатации смерти мозга необходимо начать проведение лечебных мероприятий по поводу выявленных расстройств, а также выждать время для выведения соответствующих препаратов либо, по возможности, устранить их действие медикаментозно. 2. Смерть мозга является клиническим состоянием, при котором констатируют значительные,и необратимые разрушения всего мозга, в том числе ствола мозга; физиологически эквивалентность этого понятия сердечно-легочной смерти определяется разрушением дыхательных центров. При этом заключение о смерти мозга приходится делать на основании мозговых симптомов, так как больной находится на ИВЛ. Клиническими признаками смерти мозга являются отсутствие сознательных или бессознательных движений (за исключением спинальных рефлексов), отсутствие рефлексов ствола мозга (например, появление апноэ на фоне повышенного напряжения СО2 в артериальной крови при временном отключении респиратора), не реагирующие на свет и дилатированные зрачки, отсутствие реакции на звуковые раздражители, а также феномен «глаза куклы». Электроэнцефалография, позволяющая лишь констатировать отсутствие функции коры, не информативна при диагностике смерти мозга. 3. Определение смерти мозга по мозговым симптомам является в настоящее время стандартной и широко признанной методикой. Данная практика законодательно закреплена в большинстве штатов США. Определив смерть мозга, врач констатирует смерть больного, после чего прекращаются всякие мероприятия по поддержанию жизненно важных функций. 4. Диагноз смерти мозга следует отличать от диагноза необратимой комы, так как в первом случае подразумевается разрушение всего мозга, а во втором — лишь декортикация. Смерть мозга может быть распознана, нередко вскоре после инсульта, по признакам, перечисленным в пункте 2; необратимая кома диагностируется спустя некоторое время по другим клиническим признакам, например, по отсутствию ответа на раздражители, позе декортицированного больного, сохранным рефлексам ствола мозга, «блуждающему» взору, гримасам и зевоте. Смерть мозга является смертью в этическом и юридическом* смысле; декортикация не является и не должна приниматься за «смерть мозга». 5. Диагностировав необратимую кому, следует обеспечить больному тщательный уход и все необходимые для поддержания жизнедеятельности мероприятия. Нередко считается этически допустимым прекратить мероприятия по поддержанию жизни декортицированного больного. Однако мнения на этот счет противоречивы и решение должно быть индивидуальным в каждом случае.
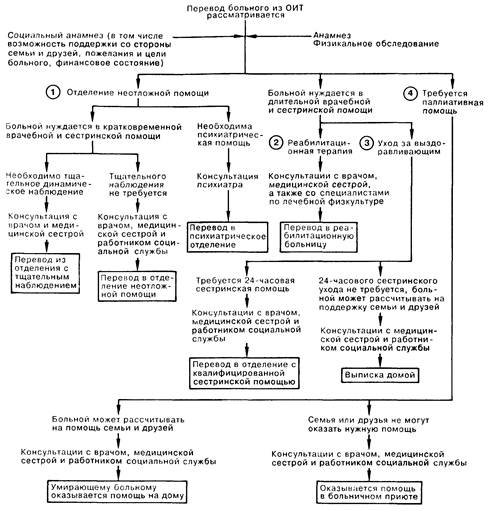
Глава 98 ПЕРЕВОД БОЛЬНОГО ИЗ ОТДЕЛЕНИЯ ИНТЕНСИВНОЙ ТЕРАПИИ
Условия перевода больного из отделения интенсивной терапии (ОИТ) должны рассматриваться с момента его поступления. Существенными факторами являются: социальный и медицинский анамнез, динамическое определение клинического статуса больного, прогноз заболевания, состояние сознания, финансовые средства, возможность поддержки со стороны семьи и друзей, желания и цели самого больного (либо таковые его семьи, если больной в коме). В большинстве случаев из ОИТ больного переводят в больничную палату для дальнейшего лечения; однако возможны и другие решения, которые могут быть более подходящими в медицинском плане, а также более экономными с финансовой и эмоциональной точек зрения. 1. При переводе больного куда-либо, кроме ОИТ, но в пределах больницы неотложной помощи в расчет принимаются в первую очередь соображения лечебного характера и ухода. Исключение делается в двух ситуациях; перевод в отделение с менее интенсивным наблюдением, вероятно, будет оптимальным решением, если ОИТ переполнено, а больной лишь частично нуждается в пребывании в ОИТ; в этом случае требуется лечебно-административное решение. Другим исключением является перевод в психиатрическое отделение больницы неотложной помощи либо в больницу неотложной психиатрической помощи. Решение о переводе больного в этой ситуации должно опираться на медицинские, психиатрические и юридические соображения и принимается после консультации психиатра. В большинстве случаев рутинный перевод из отделения ИТ проходит без осложнений; подготовка заключается в том, чтобы проинформировать больного и родственников о принятом решении и при необходимости убедить последних в том, что тщательное динамическое наблюдение, равно как и уход за больным, будут продолжаться и далее. Если больной смущен фактом перевода, возможен перевод в отделение с 24-часовым наблюдением. При рассмотрении возможности подобного решения необходима консультация сестринской службы и служб социального обеспечения. 2. Реабилитационная больница или отделение реабилитации больницы неотложной помощи могут не принять больного, находящегося на ИВЛ. Решая вопрос о переводе больного в реабилитационную больницу, большое значение придают возможностям самого больного к реабилитации; при этом необходима консультация специалистов по уходу и лечебной физкультуре. 3. Если больной не нуждается в интенсивной лечебной или реабилитационной помощи, но ему необходим тщательный и квалифицированный уход, выбор делается между отделением квалифицированной медсестринской помощи (КМП) и организацией помощи на дому. В обоих случаях основное значение придается уходу и поддерживающему лечению. Выписка больного домой возможна в случае, если он может обойтись без 24-часовой медсестринской помощи и может положиться на помощь родственников и друзей. Выписывая больного, можно заранее назначить даты для наблюдения за результатами проводимого лечения. 4. Больные в терминальной стадии заболевания, не нуждающиеся в мероприятиях по жизнеобеспечению и требующие лишь паллиативной помощи, умирают дома или в специальном приюте при больнице.
СПИСОК ЛИТЕРАТУРЫ Дата добавления: 2015-02-02 | Просмотры: 1624 | Нарушение авторских прав |