|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
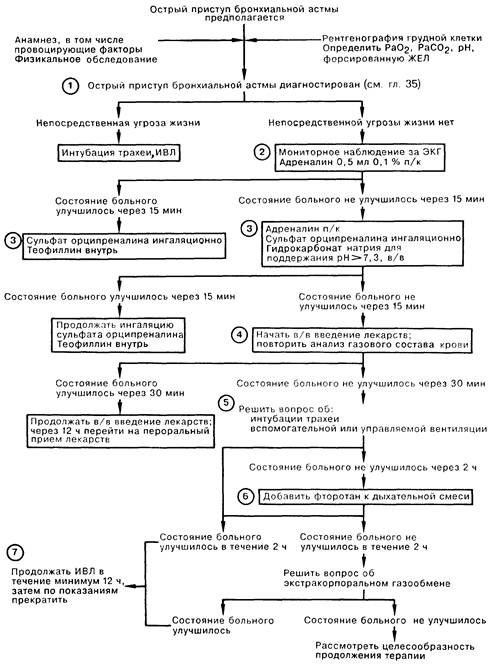
ПРИСТУП БРОНХИАЛЬНОЙ АСТМЫ
1. Смертность среди больных, госпитализированных с приступом бронхиальной астмы, составляет примерно 1,3%. Важное значение имеет тщательная дифференциальная диагностика; обнаружение хрипов на выдохе и бронхоспазма столь явно указывает на «бронхиальную астму», что альтернативные варианты, например эмболия легочной артерии или аспирация, часто просто не рассматриваются. Состояние больного может быстро стать угрожающим; признаками ухудшения являются втянутые межреберные промежутки, резкое снижение либо полное прекращение поступления воздуха в дыхательные пути, и угнетение сознания больного вплоть до комы. В этой ситуации следует немедленно начать вспомогательную вентиляцию легких с помощью лицевой маски с последующей интубацией трахеи и проведением ИВЛ во вспомогательном или управляемом режиме. 2. В число первоочередных мероприятий входят: определение форсированной жизненной емкости легких (ФЖЕЛ) и объем форсированного выдоха за первую секунду (ОФВ1,0), хотя в некоторых случаях определение этих показателей следует отложить до начала лекарственной терапии. Адекватная гидратация нередко способствует разжижению мокроты, поэтому необходимо наладить в/в инфузию жидкости. У больных с приступом бронхиальной астмы нередко отмечается гиповолемия, а гипотензия является главным осложнением. В то же время введение жидкости требует осторожности из-за опасности отека легких, возникновению которого может способствовать повышение отрицательного внутригрудного давления из-за нарушения вентиляции. Адреналин в дозе 0,5 мл (1:1000) вводят п/к. Для определения уровней РаО2, РаСО2, рН, электролитов сыворотки крови и, по возможности, концентрации эуфиллина, необходимо получить пробу артериальной крови. Больной должен дышать увлажненным кислородом (РiO2 = 0,3), так как у этих больных почти всегда имеется гипоксемия, которая часто усугубляется в ходе лечения. Больным с приступом бронхиальной астмы проводят непрерывное мониторнос наблюдение за ЭКГ и делают рентгенографию грудной клетки. Антибиотики назначают лишь при установленном инфекционном заболевании легких. Критериями улучшения являются самочувствие больного, данные физикального обследования и, более объективно, динамика ФЖЕЛ. 3. Для ингаляционного введения обычно используют селективный бета-2-адреномиметик, например сульфат орципрсналина (до 10 мг на курс), хотя клинические исследования показали, что он почти не имеет преимуществ по сравнению с неселективными препаратами, например изадрином. Коррекцию метаболического ацидоза осуществляют осторожным введением гидрокарбоната натрия. Увеличение рН более 7,3 повышает эффективность лекарственных препаратов, но в то же время затрудняет оценку адекватности вентиляции. 4. Начальную дозу вводимого внутривенно эуфиллина (6 мг/кг в течение 20 мин) следует уменьшить, если больной ранее уже принимал содержащие теофиллин препараты. Затем начинают непрерывную инфузию по 0,5 мг/кг/ч; эту дозу снижают до 0,2 мг/кг/ч у больных с сердечной недостаточностью, заболеваниями печени или пневмонией и увеличивают до 0,7 мг/кг/ч для курильщиков. Оптимальная концентрация теофиллина в сыворотке крови составляет 15-20 мкг/мл. Одним из многих используемых при бронхиальной астме глюкокортикоидных препаратов является гидрокортизон, который назначают в начальной дозе 7 мг/кг, а в дальнейшем вводят по 7 мг/кг каждые 8 ч. 5. Отсутствие эффекта от проводимой терапии может быть следствием пневмоторакса, обнаружить который можно на рентгенограмме грудной клетки. Следует оценить эффект от применения вводимых ингаляционно холино-литиков, например атропина (5—8 мг). Показаниями к эндотрахсальной интубации являются снижение уровня сознания, РаСО2 > 60 мм рт. ст., упорный метаболический ацидоз, а также ослабление или исчезновение дыхательных шумов при аускультации. После интубации необходимый седативный эффект может быть достигнут введением наркотических препаратов и сибазона. 6. Фторотан является мощным ингаляционным средством для наркоза, способствующим расслаблению гладкой мускулатуры дыхательных путей. Экстракорпоральная мембранная оксигенация крови позволяет реализовать действие лекарственных препаратов, также может быть проведен лаваж бронхиального дерева. Проведение экстракорпоральной оксигенации не влияет на смертность. 7. ИВЛ может быть прекращена, если больной в сознании, контактен и может самостоятельно дышать в течение 45 мин, обеспечивая уровень РаСО2 менее 50 мм рт. ст. и ФЖЕЛ свыше 10 мл/кг.
Глава 39
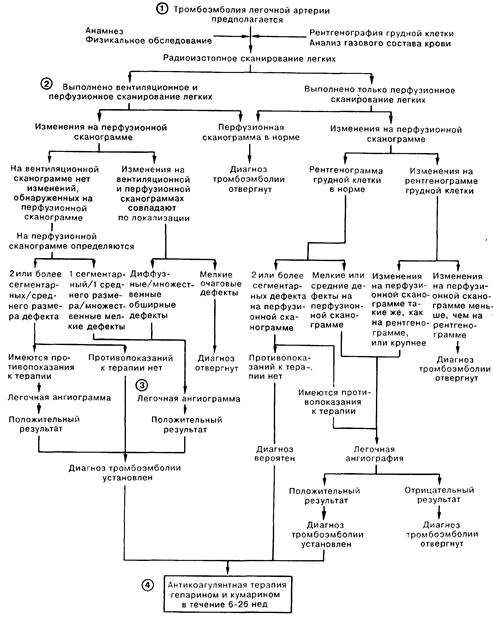
ТРОМБОЭМБОЛИЯ ЛЕГОЧНОЙ АРТЕРИИ
1. Тромбоэмболия легочной артерии (ТЭЛА) является наиболее частой причиной критического состояния у госпитализируемых больных. В то же время ее диагностика остается сложной и полной противоречий. В значительном числе пропущенных случаев ТЭЛА этот диагноз, вероятно, просто не рассматривался. Строго логичный и последовательный подход к диагностике позволяет, с одной стороны, не пропустить эмболию, а с другой — избежать неправильного диагноза. 2. К методикам, помогающим в диагностике ТЭЛА, относятся рентгенография грудной клетки, перфузионное радиоизотопное сканирование, вентиляционное радиоизотопное сканирование и легочная ангиография. Для визуализации используют также компьютерную томографию, цифровую ангиографию и метод ядерного магнитного резонанса, но ни один из последних методов не стал широко распространенным в клинической практике. 3. Окончательный диагноз ТЭЛА требует проведения легочной артериографии, однако так как это исследование в небольшом, но достоверно установленном проценте случаев приводит к осложнениям и летальному исходу, в первую очередь следует использовать другие доступные диагностические методы. Опытный врач должен заподозрить ТЭЛА у больного с атипичной клинической картиной, а затем выбрать больных, у которых диагноз может быть поставлен или отвергнут без проведения легочной ангиографии (т.е. в тех случаях, когда степень вероятности диагноза ТЭЛА меньше той, что может дать ангиографическое исследование). Мы считаем, что каждому больному с подозрением на ТЭЛА следует выполнить рентгенографию грудной клетки, а также перфузионное и вентиляционное радиоизотопное сканирование. С помощью этих 3 методов исследования диагноз может быть отвергнут примерно у 70% больных и установлен примерно у 10% больных. У оставшихся 20—25% больных результаты перфузионного и вентиляционного сканирования неубедительны и вероятность наличия эмболии легочной артерии колеблется от 15 до 85%. Отсутствие дополнительной информации может привести, с одной стороны, к осложнениям далеко не безопасных лечебных процедур, а с другой — к повторной эмболии, если лечение не будет проведено нуждающемуся в этом больному. Этой группе больных показано выполнение легочной ангиографии. Время от времени исследователи предлагали варианты диагностики ТЭЛА, не включающие высокоинформативную ангиографию на том основании, что лечебная тактика при легочной эмболии схожа с таковой при тромбозе глубоких вен (ТГВ). Например, если у больного диагностирован бессимптомный ТГВ, это означает, что диагноз тромбоэмболии легочной артерии можно принимать и в значительно менее убедительной клинической ситуации. Наш опыт говорит против подобного подхода. ТГВ удается достоверно выявить лишь у примерно 50% больных с ТЭЛА, а значит, правомерность этого критерия неудовлетворительна. Кроме того, ведение больных с рецидивирующей симптоматикой ТЭЛА в отсутствие четко установленного диагноза представляет собой чрезвычайно сложную задачу. 4. Стандартная схема лечения неосложненной ТЭЛА включает в себя антикоагулянтную терапию гепарином с последующим приемом препаратов кумаринового ряда (кумарин) от 6 нед до б мес. Более длительный прием антикоагулянтов рекомендован больным с предрасполагающими к повторной эмболии факторами либо при рецидивирующей ТЭЛА. Эффективность тромболитической терапии остается противоречивой и чаще всего она используется у больных с тяжелыми гемодинамическими нарушениями. «Зонтики» и другие препятствующие эмболии устройства, устанавливаемые в нижней полой вене, обычно применяют у больных, которым противопоказаны антикоагулянты, либо у больных с повторными эпизодами эмболии на фоне адекватной противосвертывающей терапии.
Глава 40 Дата добавления: 2015-02-02 | Просмотры: 912 | Нарушение авторских прав |