|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
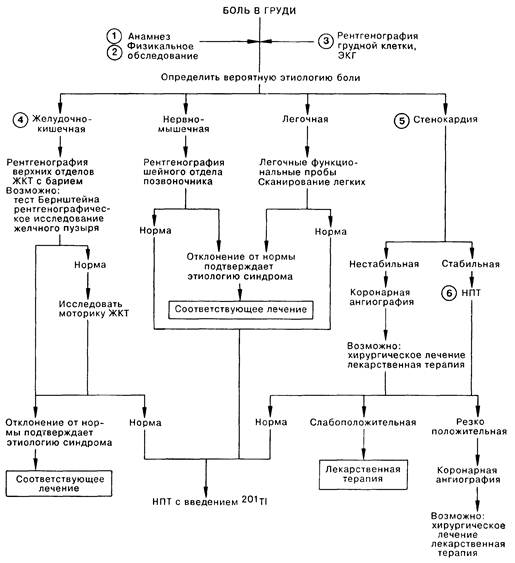
БОЛЬ В ГРУДИ
1. Сбор анамнеза является ключевым моментом в определении причины болевых ощущений в груди. Поскольку среди причин этого болевого синдрома коронарная болезнь и ее осложнения встречаются наиболее часто, внимание должно быть сконцентрировано на возможной этиологической роли ишемии миокарда. Установить правильный диагноз позволяет тщательное изучение характера боли, ее локализации, интенсивности, длительности, зон иррадиации, а также выявление провоцирующих факторов. Стенокардия обычно проявляется загрудинным ощущением давящего характера, часто умеренной интенсивности, которое сохраняется лишь несколько минут, иногда иррадиируя в шею, челюсть, левые плечо и руку. Провоцируется стенокардия, как правило, физическим напряжением. Боль в груди, вызванную заболеванием желудочно-кишечного тракта (ЖКТ), можно предположить при наличии язвенной болезни в анамнезе, длительности приступа свыше 30 мин, отсутствии связи с физическим усилием, а также при благоприятном эффекте от приема пищи и антацидов. Острая, стреляющая боль в груди, которая длится в течение нескольких секунд и провоцируется изменением положения, указывает на нейромышечную природу синдрома. Боль в груди схожего характера и связанная с дыханием, может свидетельствовать о заболевании легких. 2. Диагностически важные результаты могут быть получены при физикальном обследовании больного. Громкий IV тон или патологические шумы свидетельствуют о сердечном происхождении болевого синдрома. О легочной этиологии говорят шум трения плевры или изменение дыхания при аускультации, а периферическая нейропатия левой руки указывает на нейромышечную причину боли. 3. Рентгенограмма легких и ЭКГ в покое являются незаменимыми простыми и недорогими диагностическими методами при обследовании больных с синдромом боли в груди (например, определение постинфарктных изменений на ЭКГ, плевральный выпот или аномалия I ребра на рентгенограмме грудной клетки). 4. Больным с вероятной желудочно-кишечной этиологией симптоматики проводят серию рентгенограмм верхнего отдела ЖКТ, в том числе после приема взвеси бария. Некоторым больным следует провести рентгенологическое исследование желчного пузыря и пробу Бернштейна (введение в пищевод растворов 0,1 Н соляной кислоты и физиологического раствора. Применяется для диагностики эндоскопически неустановленного рефлюкс-эзофагита). Иногда, несмотря на симптомы заболевания ЖКТ, результаты пробы Бернштейна и снимки желчного пузыря оказываются в пределах нормы; в этих случаях требуется исследование моторики пищевода для исключения его спазма как причины боли в груди. Больным с симптомами или признаками нейромышечного заболевания следует выполнить рентгенографическое исследование шейного отдела позвоночника; указание на легочную патологию требует проведения функциональных проб и в некоторых случаях рентгенографии легких. 5. Стенокардию подразделяют на стабильную (неизменные частота, длительность и провоцирующие факторы в течение по крайней мере 3 мес) и нестабильную (меняющиеся частота, продолжительность или провоцирующие факторы за последние 3 мес, а также стенокардия покоя). Больных с нестабильной стенокардией следует госпитализировать, подобрать адекватную терапию, после чего произвести коронарную ангиографию для решения вопроса о дальнейшем лечении. При стабильной стенокардии больным проводят нагрузочную пробу с применением тредмила (НПТ). Нормальные результаты пробы на тредмиле требуют пересмотра диагноза стенокардии; однако, если симптомы все-таки свидетельствуют о наличии стенокардии, можно повторить НПТ в сочетании со сцинтиграфией миокарда с введением Т1201. Выраженные признаки ишемии на ЭКГ при низких частоте сердечных сокращений и артериальном давлении характерны для группы высокого риска; таким больным следует проводить коронарную ангиографию для решения вопроса о возможности оперативного лечения. Гипотензивная реакция на нагрузку может также указывать на значительную ишемию, но этот показатель менее чувствителен и специфичен, чем ЭКГ-признаки. Больным, у которых признаки ишемии развиваются при высокой частоте сердечных сокращений и повышенном артериальном давлении, обычно может быть подобрана эффективная лекарственная терапия. Рефрактерность к консервативной терапии служит показанием к коронарной ангиографии для определения возможности оперативного лечения. 6. Если соответствующий диагностический поиск дал отрицательные результаты, можно провести НПТ со сцинтиграфией с Т1201. Нормальный характер сцинтиграммы при нагрузочном тексте соответствует более чем 95% вероятности неизмененных коронарных артерий.
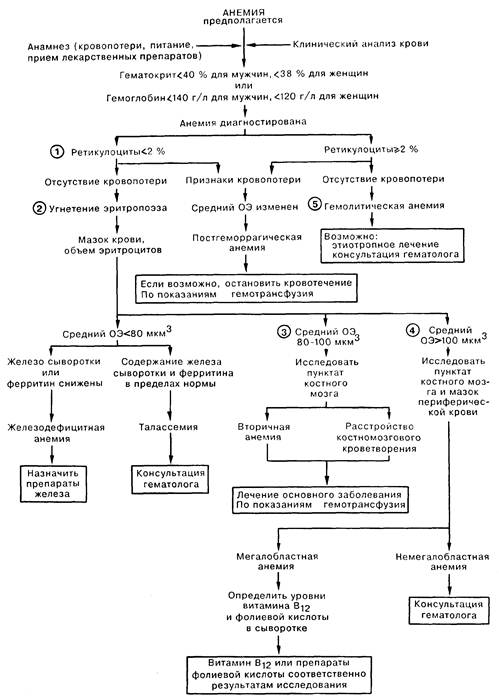
Глава 8 АНЕМИЯ
1. Анемии следует классифицировать исходя из количества ретикулоцитов и среднего объема эритроцитов. Наиболее частой причиной анемии является кровопотеря, при которой число ретикулоцитов и средний объем эритроцитов (ОЭ) могут быть различными, в зависимости от наличия или отсутствия дефицита железа. Установлению диагноза способствуют тщательный анализ анамнестических данных больного (в частности, для выявления возможности кровопотери при менструации или из желудочно-кишечного тракта), а также исследование кала на скрытую кровь. Определение источника кровотечения позволяет провести этиологически обоснованное лечение, во время которого при помощи гемотрансфузии может быть поддержан достаточный объем циркулирующих эритроцитов. 2. Гипопролиферативные анемии возникают вследствие недостаточного образования эритроцитов в костном мозге. При этом количество ретикулоцитов снижено, а средний ОЭ может быть нормальным (нормоцитарная анемия), повышенным (макроцитарная форма) или сниженным (микроцитарная форма). Микроцитарные анемии (средний ОЭ менее 80 мкм3) чаще всего встречаются при дефиците железа и талассемии. Хотя дефицит железа чаще всего приводит к уменьшению размера эритроцитов, в легких случаях средний ОЭ может быть на нижней границе нормы (чуть больше 80 мкм3); в этом случае установлению диагноза способствует определение сывороточного железа или ферритина, а также оценка содержания железа в костном мозге. Лечение заключается в назначении препаратов железа. При талассемиях анемия всегда микроцитарная; для определения диагноза обычно требуется консультация гематолога. 3. Нормоцитарные анемии (средний ОЭ 80—100 мкм3) часто являются вторичными по отношению к основному или сопутствующему заболеванию. Анемия при хронических заболеваниях (АХЗ) встречается у больных с инфекционными, воспалительными и опухолевыми процессами. При этом средний ОЭ обычно бывает на нижней границе нормы, но может быть и меньше (75-80). При этом АХЗ диагностируется после выявления основного заболевания и исключения других причин анемии. Лечение основного заболевания будет единственно верной тактикой; в процессе лечения могут потребоваться поддерживающие гемотрансфузии. Нормоцитарные анемии встречаются при почечной недостаточности и некоторых эндокринных расстройствах, например гипотиреоидизме, а также у больных с первичным костномозговым расстройством кроветворения, токсическим поражением костного мозга, апластической анемией или гемобластозами (например, лейкоз, множественная миелома). У этих больных обычно диагностируют панцитопению и в мазке периферической крови определяют патологические клетки. Для подтверждения диагноза необходимо произвести пункцию костного мозга. Лечение назначается после консультации с гематологом. 4. Макроцитарные анемии (средний ОЭ более 100 мкм3) подразделяются на мегалобластные и немегалобластные. Мегалобластные анемии возникают вследствие дефицита витамина В12 или фолиевой кислоты и отличаются характерной картиной периферической крови и костного мозга. Немегалобластные макроцитарныс анемии встречаются при заболеваниях печени и миелодиспластических расстройствах. Макроцитоз также определяется у больных с ретикулоцитарным кризом (ретикулоциты более 10%). При этом для диагностики требуется исследование мазка периферической крови, костного мозга, а также определение уровня витамина В12 и фолиевой кислоты в сыворотке крови. Для окончательного диагноза и назначения терапии, как правило, требуется консультация гематолога. 5. Гемолитические анемии (содержание ретикулоцитов более 2%; нередко 5-20% или выше) могут быть наследственными или приобретенными. При наследственном заболевании анемию можно обнаружить у родственников, а у самого больного имеются указания на анемию с раннего детства. Среди причин наследственной гемолитической анемии можно назвать гемоглобинопатии (серповидно-клеточная анемия), нарушение активности ферментов эритроцитов (глюкозо-6-фосфат дсгидрогеназы), а также дефект белков мембраны эритроцитов (наследственный микросфероцитоз). Для диагностики и лечения требуется консультация гематолога. Приобретенные гемолитические анемии могут быть аутоиммунными (идиопатические, вторичные или гаптеновые) или могут возникать вследствие токсического либо механического повреждения циркулирующих эритроцитов. Причиной подобного повреждения могут быть инфекции, лекарственные препараты, химические вещества, а также фрагментация эритроцитов (микроангиопатическая гсмолитическая анемия) различного происхождения. Диагноз аутоиммунной гемолитической анемии подтверждается положительной прямой пробой Кумбса. При гемолитической анемии вследствие механического повреждения в периферической крови обнаруживают характерные фрагментированные эритроциты. Для диагностики и лечения необходима консультация гематолога.
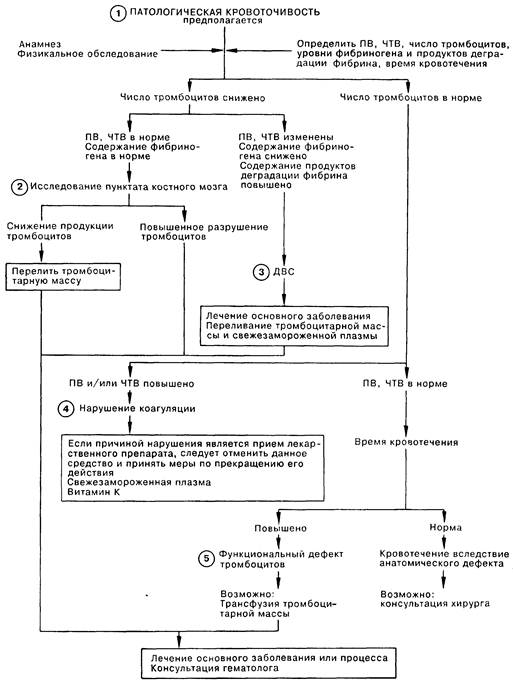
Глава 9
ПАТОЛОГИЧЕСКАЯ КРОВОТОЧИВОСТЬ
1. Патологическая кровоточивость может проявляться диффузным кровотечением из разных мест или необъяснимым и обильным кровотечением из одного участка. Скрининговые тесты исследования системы гемостаза включают следующие параметры: число тромбоцитов, протромбиновое время (ПВ) и частичное тромбопластиновое время (ЧТВ). При подозрении на наличие синдрома ДВС следует также определить содержание фиброногена и продуктов деградации фибрина. В том случае, если у больного имеется генерализованная кровоточивость, а все вышеперечисленные параметры находятся в пределах нормы, следует определить время кровотечения. 2. Тромбоцитопения (при количестве тромбоцитов менее 50000/мм3) является распространенной причиной генерализованной кровоточивости; серьезное кровотечение может возникнуть при снижении количества тромбоцитов менее 20000/мм3. Причиной тромбоцитопении может быть сниженное продуцирование либо повышенное разрушение тромбоцитов. Исследование пунктата костного мозга может выявить угнетение тромбоцитопоэза, часто ассоциированное с аплазией костного мозга и панцитопенией. Расстройство костномозгового кроветворения в результате облучения, химиотерапии, а также при апластической анемии и гемобластозах может быть причиной снижения продуцирования тромбоцитов. Переливание тромбоцитной массы приводит к транзиторному увеличению содержания тромбоцитов и остановке кровотечения у большинства больных, но для выбора окончательной тактики лечения необходима консультация гематолога. Повышенное разрушение тромбоцитов наблюдается при аутоиммунных громбоцитопениях (идиопатических, вторичных, гаптеновых), тромбоцитопениях потребления (васкулиты, сепсис, злокачественные новообразования, тромботическая тромбоцитопеническая пурпура, уремический гсмолиз, синдром диссеминированного внутрисосудистого свертывания), а также при гиперспленизме (спленомегалии любого генеза). Для диагностики и лечения необходима консультация гематолога. Переливание тромбоцитной массы имеет ограниченное значение, так как донорские тромбоциты подвергаются быстрому разрушению. 3. Диссеминизированное внутрисосудистое свертывание (ДВС) крови является следствием общей активации механизмов гемостаза. Для диагностики ДВС основное значение имеет снижение числа тромбоцитов и уровня фибриногена одновременно с повышением содержания продуктов деградации фибрина, при этом наблюдается увеличение ПВ и ЧТВ. ДВС наблюдается при шоке, сепсисе, травмах, оперативных вмешательствах, акушерской патологии, злокачественных новообразованиях, тепловом ударе, гемолитических реакциях на гемонтрансфузию, укусах змей и пауков, а также при повреждении сосудов различной этиологии. Успешное лечение ДВС зависит от результатов лечения основного заболевания. Пока этиологическая терапия не дала определенных результатов, патологическую кровоточивость можно снизить переливанием тромбоцитной массы и свежезамороженной плазмы (СЗП). Введение гепарина может прервать патологическое свертывание, но может и усугубить кровоточивость; поэтому гепарин назначают с осторожностью и лишь после консультации с гематологом*. 4. Расстройства свертывания определяют по увеличению ПВ и/или ЧТВ. У больных с наследственными заболеваниями (например, гемофилия, болезнь Виллебранда) кровоточивость проявляется с детства; часто имеется семейный анамнез. Причиной приобретенных дефектов свертываемости могут быть патология печени, дефицит витамина К, прием антикоагулянтов или наличие в кровотоке ингибиторов различных факторов свертывания. Кровоточивость при этих расстройствах носит различный характер и чаще всего коррелирует со степенью удлинения ПВ и/или ЧТВ. В большинстве случаев для установления диагноза и выбора тактики лечения необходима консультация гематолога. Переливание СЗП позволяет компенсировать большинство дефектов сверываемости (за исключением случаев, когда причиной дефекта является наличие ингибиторов коагуляции) и является методом выбора при лечении кровотечений, даже когда их конкретные причины неизвестны. Витамин К назначают, если предполагается его дефицит (обычно у больных, получающих антибиотики широкого спектра действия). 5. Тромбоцитопатии характеризуются увеличением времени кровотечения при нормальном количестве тромбоцитов и неизмененном ПВ и ЧТВ. Врожденные дефекты часто могут вызывать значительную кровоточивость; при подозрении на наследственную тромбоцитопатию необходима консультация гематолога. Приобретенные дефекты часто встречаются при уремии, приеме лекарственных препаратов, на пример ацетилсалициловой кислоты, а также при миелопролиферативных и диспластических процессах или парапротеинемии; в отсутствие других дефектов гемостаза кровоточивость обычно выражена умеренно. Если при исследовании гемостаза все скрининговые тесты остаются в пределах нормы, для устранения локального анатомического дефекта может потребоваться консультация хирурга. В дополнение к представленному в тексте, адекватная терапия ДВС требует определения содержания антитромбина-Ш и коррекции его возможного дефицита.- Приме ч. ред.
Дата добавления: 2015-02-02 | Просмотры: 1036 | Нарушение авторских прав |