|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Консенсус відносно лікування синдрому хронічних тазових болей та ендометріозу (Gambone J., Mittman B. et al., Fertil. Steril., 2002)Перша лінія лікування: - Моно фазні КОК + не стероїдна протизапальна терапія При неефективності лікування Друга лінія лікування: - Хірургічне (лапароскопічне або лапаротомне) лікування.
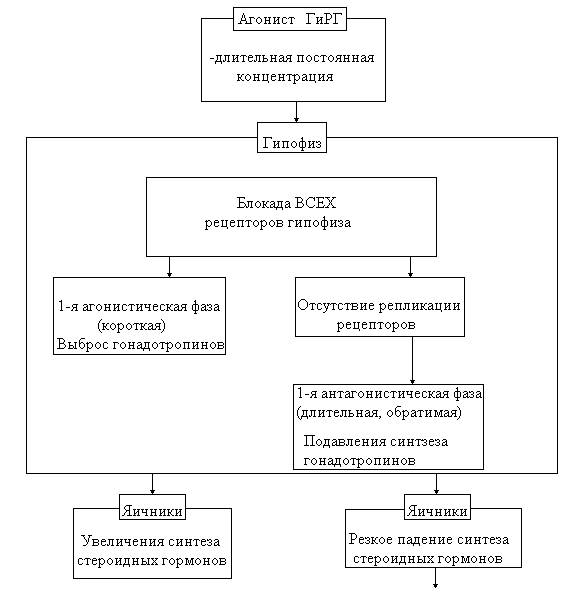
На великому клінічному матеріалі вивчена ефективність таких груп препаратів як гестагени (гестринон, норетістерону ацетат, провера, лінестренол, дидрогестерон), антигонадотропіни (даназол), агоністик гонадотропін-рилізинг гормонів (декапептиди: триторелін, гозерелін; та нонапептиди: бусерелін, лейпролеїн), застосування яких у кінцевому результаті призводить до гіпоестрогенії і, як наслідок, до інволюції патологічних імплантів.
Таблиця 4. Гормональна терапія ендометріозу
Примітки: 1) 24 + 4 (24 дні- прийом, 4 дні – перерва); 2) 42 + 7 (42 дні – прийом, 7 днів – перерва); 3) 126+ 7 (126 днів – прийом, 7 днів – перерва); 4) всі препарати протипоказані при вагітності та лактації.
Медичними показаннями для використання КОК (M. Silltm et al., 2001) в пролонгованому режимі є ендометіоз, передменструальний синдром, дисфунціональні маткові кровотечі, анемія, синдром полікістозних яєчників, гемофілія, «менструальна» мігрень.
Таблиця 5. Прогестерони при лікуванні ендометріозу
Антигонадотропіни (даназол, данол, дановал, даноген) викликають штучну псевдоменопаузу. Дія їх полягає в блокуванні викидів ФСГ і ЛГ при збереженні їхнього базального рівня секреції. Крім того, даназол пригнічує компенсаторне збільшення гонадотропінів. Подібний до дана золу механізм дії має гестринон – похідний 19-нортестостерону. Має більш виражений антигонадотропнтй ефект, знижений андрогенний і пов’язані з ним, побічні ефекти. Ці препарати застосовуються в безперервному режимі протягом 6 місяців. Добова доза дана зола становить 400-800мг, на відміну від даназола гастрином застосовується не щоденно, а 2 рази на тиждень по 2,5мг. При використанні гестринона і даназола одночасно з ними використовуються сечогінні (триампур) і гепатопротекторні (гептрал, есселівер-форте) препарати. Агоністи гонадоліберінів. В останнє десятиріччя з успіхом застосовуються такі декапептиди: диферелін, декапептил, золадекс та нонапептиди: бусерелін, лейпролеїн. Ці препарати мають сильну антигонадотропну дію і викликають «медикаментозну кастрацію». Їх застосування потребує додаткової корекції менопаузальних вегето-судинних та метаболічних порушень. Максимальний термін безперервного використання препаратів становить 6 місяців.
Табллиця 6. Механізм дії агоністів гонадоліберинів. Анти естрогени Тамоксифен, тореміфен (фарестон) використовують тільки при високій чи помірній гіперестрогенії. Доза складає 10 мг 2 рази на день, протягом 6 місяців. При гіпоестрогенії тамоксифен стимулює синтез естрогенів. Інгібітори простагландинів. У зв’язку з тим, що ендометриоїдні вогнища мають мало естроген- та прогестеронзв׳язуючих рецепторів, гормонотерапія може бути малоефективною. Інактивація цих рецепторів пов’язана з високою концентрацією простагландинів F2a в патологічних імплантат. Тому призначення нестероїдних протизапальних препаратів, які блокують синтез циклооксигенази, та підвищують чутливість вогнищ ендометриозу до дії гестагенів є патогенетично доцільним. Використовуються індометацин, фленсан, диклофенак і тд. Ензимотерапія. Добре поєднується у комплексній терапії ендометріозу призначення Ензимних препаратів – вобензима та флогензима. Використовуються самостійні курси ензимотерапії в перервах поміж іншими медикаментозними методами лікування, або в поєднанні з гестагенами, а також в реабілітації післяопераційних хворих. Ензимні препарати забезпечують як імуномоделюючий, так і локальний ефект (покращення мікроциркуляції, зняття набряку, розсмоктування гематом, злук). Позитивний ефект використання флогензиму в післяопераційному періоді курсом на 1-2 місяці по 2 таблетки 3 рази на день проявлявся у зменшенні больового синдрому, зменшенні больового синдрому, набряку яєчників після операції, відновленні менструального циклу. Імунотерапія. Оскільки однією із патогенетичних ланок ендометріозу є гіперактивація макрофагів і підвищення активності місцевого імунітету та імунної системи в цілому, це обґрунтовує необхідність застосування методів загальної та місцевої імунокорекції. Загальносистемне застосування імуномодуляторів, які сприяють ендогенному виробленню ІЛ-12 та гама-інтерферона (циклоферон 12,5% по 2 мл внутрішньом׳язово 10 ін׳єкцій або лаферон по 5 млн ОД внутрішньом׳язово 5-7 ін׳єкцій чи віферон 500000 МО в свічках per rectum 5 днів). Доцільним є використання голкорефлексотерапії. Апаратної фізіотерапії. Фізіотерапевтичні процедури спрямовані на активацію обмінних процесів,зменшення явищ запалення, попередження розвитку спадкового процесу, відновлення регулюючих зв’язків між центрами управління і органами-мішенями репродуктивної системи (лазеротерапія, ультразвук в імпульсному режимі, постійне та перемінне магнітне поле, електрофорез йоду та цинку, радонові ванни пригіперестрогенії, мікроклізми та піхвові зрошення). У жінок з безплідністю після закінчення гормонотерапії ендометріозу застосовується терапія, яка направлена на корекцію гормонального дисбалансу та стимуляцію овуляції. При безуспішному консервативному лікуванні ендометріозу показане хірургічне втручання (лапароскопія або лапаротомія). Хірурчічне втручання геніального ендометріозу було і залишається єдиним методом, який дозволяє видалити механічно чи знищити за допомогою лазерного, електро- чи термовпливу сам морфологічний субстрат ендометріозу. Медикаментозна терапія до- і в після операційному періоді дає змогу оптимізувати результати хірургічного лікування. В питанні про вибір об’єму втручання в останні роки вважається, що навіть при поширених формах ендометріозу у жінок. Зацікавлених у відновленні генеративної функції, потрібно дотримуватися принципів реконструктиво-пластичної консервативної хірургії і вдаватися до радикальних операцій тільки у тих випадках, коли вичерпані всі інші можливості як хірургічного, так і медикаментозного лікування. Вибір методу і об’єму хірургічного втручання визначається індивідуально, залежно від локалізації і поширення ендометриоїдного процесу, втягнення кишечника та сечового міхура, а також бажання зберегти чи відновити репродуктивну функцію. В зв’язку з цим хірург перед оперативним втручанням повинен обрати та обґрунтувати хірургічний доступ у кожній конкретній ситуації (лапаротомія чи лапароскопія), який забезпечує Необхідні умови для виконання операції та досягнення її мети. Метою лапароскопічного лікування є видалення всіх видимих вогнищ і відновлення нормальних анатомічних взаємовідносин у порхнині тазу. При поширених і поєднаних формах ендометріозу з порушенням функції чи ураженням ендометріозом сусідніх органів (сечоводи, кишечник, сечовий міхур). При великих розмірах ендометріоїдних кіст, поєднання ендометріозу з іншими гінекологічними захворюваннями, для адекватного лікування яких необхідно застосовувати хірургічні методи, і в той же час при відсутності умов для виконання операції в повному обсязі лапароскопічно – методом вибору є лапаротомія. Виділяють абсолютні та відносні показання до оперативного лікування хворих на внутрішній ендометріоз. До абсолютних відносять поєднання ГЕ із захворюваннями внутрішніх органів, що вимагають хірургічного втручання (гіперпластичними процесами яєчників і/або передраком ендометрію, лейоміома матки, з швидким ростом; важка дисплазія шийки матки, атипова гіперплазія ендометрія, ендометріоїдні кісти яєчників розміром більше 5 см, що стабільно функціонують, залучення до патологічного процесу інших органів і систем з порушенням їх функції,гнійне ураження додатків матки, уражених ендометріозом, спайковий процес із залученням ампулярних відділів маткових труб, супутній ендометріозу, що є основною причиною безплідності; ендометріоз пупка, ендометріоз післяопераційного рубця, сполучення ендометріозу із деякими аномаліями статевих органів, наявність соматичної патології, яка виключає можливість тривалої гормонотерапії). Серед відносних показань виділяють наявність «безсимптомної» лейоміоми матки у поєднанні з атиповою гіперплазієюендометрія у віці молодше 40 років, ІІІ ступінь розповсюдженості ГЕ, відсутність ефекту від медикаментозного лікування, що проводилося безперервно протягом 6 місяців. При внутрішньому ендометріозі ІІІ ступеня (аденоміоз), коли ендометріоїдна тканина проростає через всю товщу міометрія до серозної оболонки, гормональне лікування не досягає мети, тому в таких випадках показане хірургічне лікування – неповна гістеректомія, а при ендометріозі істміко-цервікального відділу – повна гістеректомія. При ендометріозі шийки матки у хворих репродуктивного віку при наявності поодиноких поверхневих вогнищ доцільним є їх видалення з використанням кріо- або лазерної деструкції з наступним кольпоскопічним моніторингом та гормонотерапією. Прийнято вважати, що лікування хворих на перитонеальний ГЕ (ураження яєчників, маткових труб, зв’язкового апарату матки, очеревини) має бути комбінованим, тобто включати як хірургічне втручання, так і консервативну терапію. Методом вибору при лікуванні безплідності у хворих на ендометріоз має бути ендоскопічне втручання. Перевагами цього методу є мінімальна травматичність та крововтрата, безпечність при дотриманні правил оперативної техніки та достатньому досвіді хірурга, а також скорочення післяопераційного періоду. Найбільш важливою перевагою цього методу є візуальний контроль який дозволяє виконати повну ліквідацію вогнищ ендометріозу. Електрокоагуляція окремих вогнищ ендометріозу проводиться із використанням моно- та біполярних електродів. Малі (до 2 см) ендометріоми слід розрізати, евакуювати вміст, ретельно вилущувати оболонку пухлино подібного утворення і/або коагулювати її ложе. Іноді, з метою видалення ендометріоми, виконують резекцію яєчника. Ендометриоїдні імпланти часто розміщуються поблизу життєво важливих органів, що створює певні труднощі для коагуляції таких імплантів через небезпеку пошкодження прилеглих органів та анатомічних структур. За показаннями можлива лапароскопічна коагуляція та, в деяких випадках, пересічення крижово-маткових зв׳язок, що дозволяє зменшити больовий синдром. Однак лікування із застосуванням тільки ендохірургічних технологій повністю не вирішує проблеми ендометріозу, тому необхідне його поєднання із вище означеними методами консервативної терапії. Критерії ефективності лікування: відсутність рецидивів захворювання; відновлення репродуктивної функції; позитивна динаміка якості життя. Контрольні запитання 1. Визначення поняття «ендометріоз». 2. Теорії виникнення ендометріозу. 3. Особливості змін менструальної та репродуктивної систем при ендометріозі. 4. Чим характеризується больовий синдром при геніальному ендометріозі. 5. Що відноситься до «малих» форм ендометріозу. 6. Фактори, які сприяють формуванню безпліддя при ендометріозі. 7. Які методи використовують при діагностиці ендометріозу. 8. Які клінічні прояви психоневрологічних порушень при ендометріозі. 9. Особливості УЗ-діагностики аденоміозу. 10. Діагностична специфічність онкомаркеру СА-125 при виявленні ендометріозу. 11. Яка гормональна терапія ендометріозу. 12. В чому полягає дія антигонадотропінів при ендомертіозі? 13. Які інвазивні втручання виконуються при ендометріозі. 14. Які препарати, окрім гормональних, застосовуються при лікуванні ендометріозу?
Тема35. Запальні захворювання нижнього відділу жіночих статевих органів (Специфічні та неспецифічні). Запальні захворювання статевих жіночих органів жінок (ЗЗСО) займають перше місце в структурі гінекологічних захворювань і становлять 60-65% серед усіх гінекологічних захворювань. Серед хворих на ЗЗСО – 75% становлять жінки, молодші 25 років (від 16 до 25 років), аз них ¾ тих, що мали пологи. Запальні захворювання є найголовнішою причиною негормонального безпліддя, ектопічних вагітностей не виношування, відіграють певну роль в розвитку фетоплацентарної недостатності, захворюваннях плода та новонародженого. Треба мати на увазі, що запалення нижнього відділу статевих органів можуть привести до виникнення передракової патології шийки матки (ектопії, дісплазії), тіла матки (лейоміома). Знання причин, методів діагностики та лікування запальних захворювань жіночих статевих органів необхідно лікарю будь-якого профілю в його практичній діяльності. Запальний процес в статевих органах жінки являє собою перш за все інфекційний прцес, у виникненні якого можуть відігравати роль різні мікроорганізми. Спектр збудників достатньо широкий і включає бактерії, які звичайно колонізують піхву, та нижній відділ церві кального каналу (індигенну флору), а також збудників, що передаються статевим шляхом. На сьогодні нараховують більше 20 захворювань, що передаються статевим шляхом. За класифікацією ВОЗ, виділяють три групи запальних захворювань, що передаються статевим шляхом: І група містить традиційні, «класичні» венеричні хвороби: сифіліс, гонорею, шанкроїд (м’який шанкр), лімфогранульоматоз венеричний, гранульому венеричну. ІІ група містить захворювання, що передаються статевим шляхом з переважним ураженням статевих органів: хламідіоз, мікоплазмоз, трихомоніаз, урогенітальний кандидоз, геніальний герпес, бактеріальний вагіноз. Збудників цих захворювань часто називають інфекцією другого (нового) покоління. Деякі захворювання (ІІІ група) можуть мати як статевий, так і нестатевий шляхи передачі (папіломавірусні інфекції статевих органів, гепатит В, лямбліоз та ін.) Захворюваність інфекціями ІІ групи знаходиться на високому рівні, вони поступово витискають збудників класичних венеричних хвороб (сифілісу та гонореї) за частотою випадків. Для практики гінеколога ці захворювання є найважливішими. Не втратили свого значення такі збудники, як стрептокок, стафілокок, кишкова паличка, протей та інші. Дослідженнями останніх років доведено роль анаеробної інфекції, її монокультура досягає 20%, поліанаєроби – 44%, облігатні та факультативні анаероби – 37,7%. У більшості випадків запальні процеси носять полімікробний характер. В наслідок цього захворювання втрачає нозологічну специфічність. Особливості сьогодення в тому, що спостерігається значне зниження імунної реактивності жіночого організму, що зумовлено погіршенням екологічної обстановки, наявністю хронічного стресу, особливістю живлення та зміною фізіологічних періодів в житті жінки. Велика кількість запальних захворювань статевого тракту жінок первинно пов’язана з інфекціями, що передаються статевим шляхом. Частота їх загрозливо зростає в зв’язку з підвищенням статевої активності у молодому віці, нестабільністю сексуальних контактів, легалізацією абортів. Ризик цих захворювань є найвищим у незаміжніх жінок з численними сексуальними партнерами. Ці інфекції дуже негативно впливають на репродуктивне здоров’я жінок. Крім того, інфекції, що передаються статевим шляхом, можуть вражати не тільки статеві органи. Значна розповсюдженість захворювань, що передаються статевим шляхом, обумовлює необхідність знання збудників, етіотропність та патогенний механізм розвитку ЗЗСО. Найбільш характерні збудники,що передаються статевим шляхом, запальних захворювань нижнього відділу статевих органів є трихомоноз,гонорея,генітальний кандидоз,гентальний герпес. Гонорея –збудник грамнегативний диплокок,розташований внутрішньоклітинно в сегментоядерних лейкоцитах та клітинах циліндричного епітелію.Мікроб здатний проникати в міжклітинні щілини та утворювати мікроколонії.Клінічно виділяють гонорею свіжу давністю до 2 місяців –гостру,підгостру,торпідну а також хронічну персистуючу форму. Симптоми захворювання залежать від місця ураження.Діагноз встановлюється тільки при лабораторному виявленні гоноккоків.Клініко – діагностичні дослідження:виявлення гонококів у досліджуваному матеріалі (бактеріоскопія),культуральні дослідження(ідентифікація гонококів у культурах «Біолік» та інших)ПЛР. Взяття матеріалу обов’язковоз цервікального каналу уретри та піхви.Препаратами вибору для лікування вважають цефалоспорини,аміноглікозіди та фторхіналони,іноді застосовують пеніцилін. Трихомоноз –збудник представних джгутикових найпростіших Trichomonas vaginalis.Вагінальні трихомонади це аеротолернтні анаероби.Завдяки наявності на поверхні трихомонад великої кількості ферментів (гіалуронідази,амілази,каталази).Вони можуть проходити в міжклітинні щілини,розповсюджуватися по урогенітальному тракту.Жінки і чоловіки можуть бути трихомонадоносіями,характерні значні пінисті,зловонні,жовто-зелені виділення.Клініка залежить від ураження. Клініко-лабораторні дослідження виявлення трихомонади у нативному мазку та дослідженому матеріалі забарвленому за методом Грама та Романовського-Гімзи, культуральні дослідження.Лікування:препарати групи нітроімідазолів. Генітальний кандидоз – збудники дріжджеподібні гриби роду кандіда(C.albicans, C.tropicalis),іноді гриби роду Leptotrix. Пусковим моментом захворювання є порушення біоценозу піхви через застосування антибіотиків, кортикостероїдів, ендокринні захворювання. Характерні специфічні сироподібні виділення. Клініко-лабораторні дослідження:бактеріоскопія,культуральне дослідження. Лікування: протигрибкові препарати. Генітальний герпес – збудники двох типів: вірус простого герпесу Herpes Simplex I(ВПГ-1) та Herpes Simplex II (ВПГ-2).В 90% випадках захворювання викликає ВПГ-2.Інфекція передається переважно при сексуальних контактах від хворого або носія ВПГ,який немає клінічних симптомів.Виділяють 3 форми герпетичної інфекції: первинна інфекція, непервинна інфекція (у пацієнток,які вже мають антитіла до одного з типів до одного з типів ВПГ),рецидивуюча інфекція.Факторами,які сприяють рецидивам є зниження імунологічної реактивності.Розподіляють клінічні форми: маніфестна –характеризується болем в зоні вульви та появою везикульозних елементів,ознаки загального нездужання, високою або субфебрильною температурою.В подальшому на місті везикул утворюються ерозії,які поступово епітелізуються.Загальна тривалість клінічних проявів скаладає до 5-6 тижнів;атипова –характеризується тим,що вогнище ураження виглядають як тріщини слизвової вульви,іноді як набряк вульви.Тріщини епітелізуються протягом 5-7 днів; абортивна форма –вогнище ураження,минає стадії характерні для маніфестної форми і виглядає як пляма чи папула,що свербить.Ця форма спостерігається у пацієнток,що раніше отримували противірусну терапію.Субклінічна форма характеризується мікросимптоматикою.Клініколабораторне дослідження: полімеразна ланцюгова реакція, серологічні дослідження (ІФА),виділення та ідентифікація вірусу герпесу,цитологічні дослідження. Лікування: противірусні препарати, інтерферони та їх індуктори, симптоматична терапія. Існують механізми біологічного захисту статевої системи жінок від інфікування, які нараховують чотири біологічних бар’єри. Перший біологічний бар’єр – це зімкнута статева щілина, що забезпечує захист піхви від навколишньої середи за рахунок тонуса промежини і вульварного кільця. Другий біологічний бар’єр забезпечується будовою слизової стінки вагіни (багатошаровий сквамозний епітелій не сприяє розмноженню патогенних мікроорганізмів); здатністю вагіни до самоочищення, кислого середовища рН=4-4,5 (залежить від фази менструального цикла). Третій фізіологічний бар’єр – шийка матки, вузький церві кальний канал, наявність слизового секрету, який містить велику кількість факторів імунітету (бактерицидна дія слизової «пробки»; у фізіологічних умова дві верхні третини церві кального каналу залишаються стерильними). Четвертий бар’єр обумовлений станом матки та придатків, циклічними відшаруваннями ендометрію, перстильтичними скороченнями маткових труб в сторону порожнини матки. Слід пам’ятати про ятрогенні фактори та умови, що порушують бар’єрні механізми захисту статевої системи жінки, яки сприяють поширенню запальних процесів, такі як пологові травми промежини, випадіння стінок піхви, механічні, хімічні, термічні фактори, які подразнюють епітелій слизової оболонки піхви, розриви шийки матки, розриви шийки матки, які зумовлюють виникнення ектропіона та порушують бактерицидні властивості церві кального слизу. Часте вживання дезінфектантів, сперміцидних вагінальних свічок та гелів призводить до знищення сапрофітної ауто флори піхви. Вживання тампонів типа «Tampax» сприяє утворенню оптимальних умов для швидкого розмноження патогенних мікроорганізмів та пригнічення захисних механізмів. Пологи, аборти, симультанні операції, ендоскопічні методи обстеження сприяють поширенню запального процесу. Виникненню ЗЗСО сприяють такі супутні захворювання як цукровий діабет, гіпофункція яєчників, екстрагенітальна патологія, порушення обміну речовин, хронічні інфекції, хіміотерапія, глюкокортекоїдна терапія з імуносупресивним ефектом.
ПАТОГЕНЕЗ. Головними ланцюгами патогенезу запальних захворювань статевої системи жінки є: - пряма вражаюча дія інфекційного агенту на фоні зниження імунних та неімунних захисних механізмів організму, виникнення дисбіотичних станів. - Альтерація тканин, що супроводжується розвитком біохімічних реакцій в зоні запалення та морфологічні зміни в клітинах тканин. - Ексудація – внаслідок порушення мікро циркуляції, міграції лейкоцитів та інших формених елементів крові. - Проліферація та міграція фібробластів, ріст судин та грануляційної тканини. - Регенерація тканин. Морфологічні прояви вражаючої дії збудників: -некробіотичні зміни в клітинах; - місцеві розлади кровообігу (крововиливи, тромбози, некрози) - дистрофічні зміни тканин; - репаративна внутрішньоклітинна регенерація. При хронічному запальному процесі жіночих статевих органів центральне місце в патогенезі займає аутоімунна агресія. В процесі альтерації деструктивні тканини є антигенами, у відповідь утворюються ауто антитіла, які руйнують ушкоджені та здорові тканини організму. Механізми інфікування: -восхідний шлях – інтраканікулярний; - лімфогенний; - гематогенний; - контактний (пряме проникнення з органів черевної порожнини).
Дата добавления: 2015-12-16 | Просмотры: 675 | Нарушение авторских прав |