|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
ПРИНЦИПЫ ДИАГНОСТИКИ ИНФЕКЦИОННЫХ БОЛЕЗНЕЙ
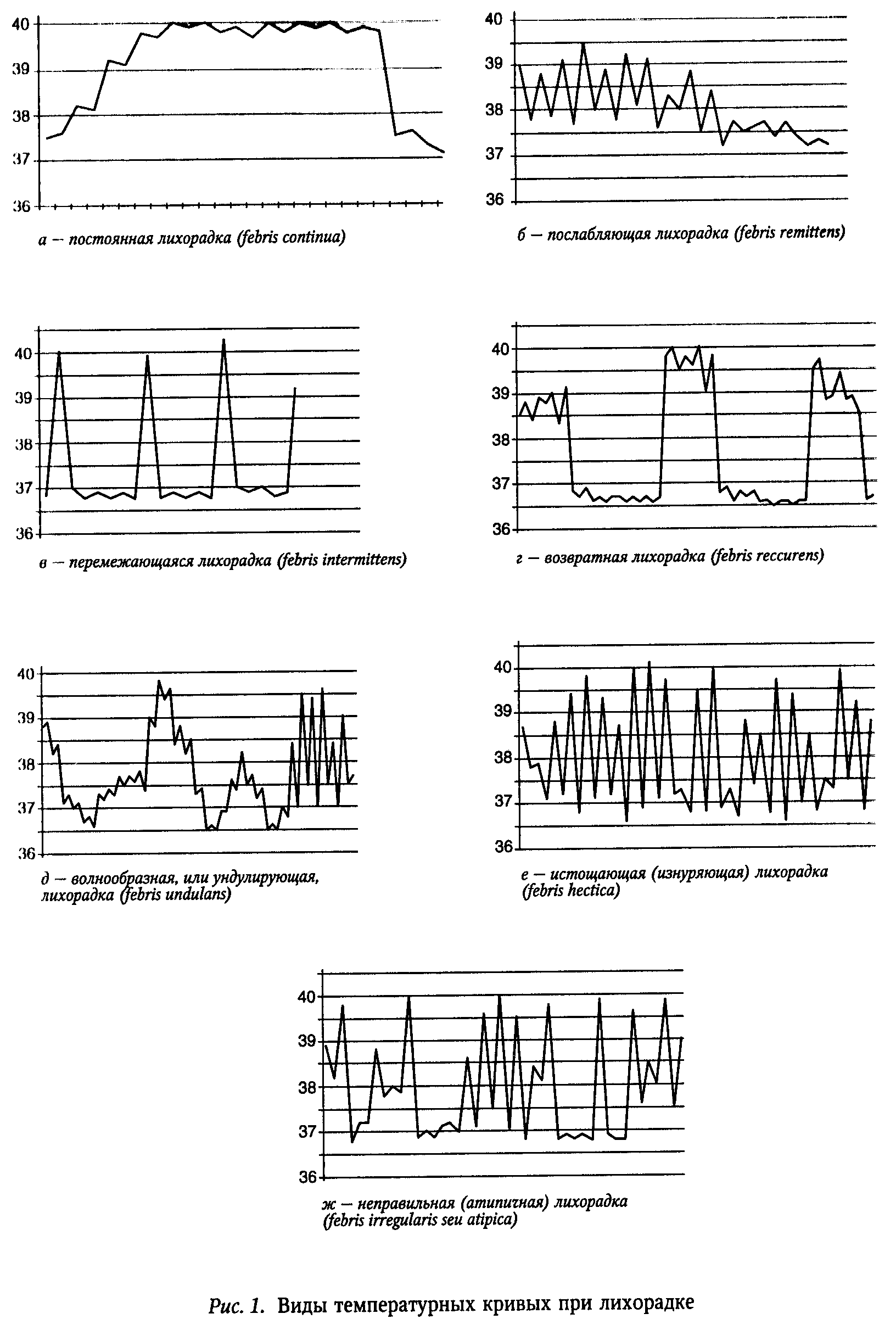
В диагностике инфекционных болезней используются все принципы, методы и приемы, применяемые в клинике внутренних болезней (анамнез, клинические методы обследования больного, лабораторные, инструментальные и специальные методики). Однако, кроме того, инфекционисты применяют ряд методик, используемых только для диагностики инфекционных заболеваний. К ним относятся, во-первых, различные способы обнаружения или выделения возбудителей инфекции, а также выявления специфических признаков ответной реакции организма на возбудителя (бактериологические, вирусологические, паразитологические, серологические, иммунологические исследования, биологические и кожные аллергические пробы, методы ДНК-зондов, полимеразная цепная реакция и др.). Во-вторых, диагностика инфекционной болезни требует особого клинико-эпидемиологического метода. Помимо знаний о санитарно-эпидемическом состоянии и общей ситуации по инфекционной заболеваемости в районе, врач обязан использовать в работе с больными методику сбора эпидемиологического анамнеза. Эпидемиологический анамнез предполагает получение при опросе больного сведений о возможном источнике болезни и путях передачи инфекции, о перенесенных инфекционных болезнях и профилактических прививках. В совокупности с клиническими показателями эпидемиологический анамнез может сыграть большую диагностическую роль при эпидемической вспышке, в то же время его диагностическая ценность при спорадических (единичных) заболеваниях значительно ниже. В целом, под диагностикой инфекционного заболевания следует понимать постановку конкретного диагноза на основании анализа комплекса данных, полученных различными методами. При этом наиболее информативными и важными являются результаты клинического обследования больного. Они дают возможность поставить предварительный диагноз и на основании этого начать лечение и проведение профилактических мероприятий. Предварительный диагноз позволяет существенно сузить круг лабораторных исследований, необходимых для уточнения диагноза. Диагноз инфекционной болезни должен быть развернутым и индивидуальным. В нем учитывается как нозологическая, так и клиническая форма заболевания (включая состояние больного), период болезни, характер течения, наличие осложнений и сопутствующих заболеваний. Очевидно, что ранняя диагностика инфекционного заболевания имеет значение не только для заболевшего человека (рано начатое лечение позволяет купировать заболевание, предупредить развитие осложнений и тем самым уменьшить трудопотери), но и для коллектива, так как позволяет своевременно начать проведение профилактических и противоэпидемических мер. Поздняя диагностика (поздняя изоляция и госпитализация) может, наоборот, способствовать возникновению вспышки инфекционных болезней, особенно в организованных коллективах. По определению Н. И. Рагозы, под ранней диагностикой понимается диагностика в начальном периоде инфекционного заболевания, то есть до формирования полной клинической картины болезни с ее типичными проявлениями. Длительность начального периода при разных инфекционных болезнях существенно различается. При брюшном тифе он продолжается около недели (до появления характерных розеол и гепато-лиенального синдрома), а при скарлатине — всего около 12—24 ч (до появления типичной экзантемы). Возможности диагностики в периоде разгара заболевания значительно увеличиваются. При инфекционных заболеваниях в различной степени поражаются все органы и системы организма человека, поэтому только тщательное и систематическое обследование больного, внимательное отношение к любому признаку, кажущемуся на первый взгляд мелким, второстепенным, позволяет составить полное представление о клинической картине болезни. С другой стороны, инфекционный процесс постоянно развивается, непрерывно меняется клиническая картина, отражая закономерности течения болезни. В этой связи, все обнаруженные симптомы (субъективные и объективные) необходимо рассматривать в динамике — сроки и последовательность появления и исчезновения, характер изменений и т. д. Для диагностики большое значение имеет правильный расспрос больного. Вначале выясняются жалобы больного на момент его опроса, которые по сути своей являются субъективным проявлением болезни. При первичном осмотре целесообразно предоставить больному возможность их произвольного изложения. Затем активным опросом по органам и системам необходимо выявить основные и второстепенные признаки заболевания, уточняя их по времени, интенсивности, продолжительности, локализации и т. п. Например, беспокоит ли головная боль (локализация, интенсивность); имеются ли нарушения аппетита и расстройство сна (бессонница, кошмарные сны); мышечная слабость, тошнота и рвота (когда появились, как часто, объем и характер рвотных масс); есть ли насморк (чихание, выделения из носа); были ли носовые кровотечения; отмечаются ли боли в горле при глотании (справа, слева, с обеих сторон, сильные или слабые), в ушах (в каком положении, при глотании, открывании рта), в груди (в покое, при движениях, при дыхании), в животе (локализация, постоянные или приступообразные, уменьшаются после рвоты или дефекации), в суставах (в каком, в покое или при движениях, опухают ли суставы), боли другой локализации (например, в подвздошной или паховой области, в икроножных мышцах). При характеристике жалоб больного необходимо уточнять их, обращая внимание на особенности, присущие тому или иному инфекционному заболеванию. Так, при большинстве инфекционных болезней, протекающих с лихорадкой, больные жалуются на мышечные боли, но при лептоспирозе они локализуются преимущественно в икроножных мышцах и выражены настолько резко, что больной из-за них с трудом может передвигаться. Также часто больные жалуются на головную боль, но при брюшном тифе она выражена умеренно, при сыпном — сильно, а при менингококковом менингите — очень сильно. При наличии болей подробно выясняются другие ощущения со стороны соответствующих органов, при отсутствии их опрос продолжается по системам (кровообращения, дыхания, пищеварения, мочевыделения), в частности, выясняются особенности физиологических отправлений: запор или понос (число дефекаций, тенезмы или ложные позывы, характер и объем испражнений, патологические примеси — слизь, гной, кровь, глисты), мочевыделение (свободное или затрудненное, дизурические явления), цвет мочи (светло-желтая, темная, в виде «мясных помоев»). Анамнез болезни предполагает детальное восстановление всего хода заболевания от начальных проявлений до состояния больного в момент поступления (обследования). Важно установить особенности начала болезни (острое, подострое или постепенное). При многих инфекционных заболеваниях начало острое с бурным развитием основных клинических симптомов. При таких инфекциях начальный период исчисляется часами (грипп, менингококковый менингит, отравление стафилококковым токсином, ботулизм и др.). В этих случаях, обычно, больные могут указать даже час начала болезни. Некоторые инфекции с острым началом характеризуются молниеносным течением с возможным летальным исходом в течение суток (грипп, менингококкцемия, холера, ботулизм, тропическая малярия у неиммунных лиц и др.). О подостром начальном периоде можно говорить в случаях, когда типичные симптомы или синдромы болезни проявляются в течение 1—3 сут. Если же начало заболевания растягивается от 4 до 7 и более сут., это свидетельствует о постепенном его развитии. Поэтому отсчет времени развития инфекционного заболевания в случаях «строго начала, молниеносного течения проводится в часах. Динамика течения болезни в других случаях отмечается по дням болезни. Важно уточнить первые симптомы болезни, характер температурной кривой, сроки появления и исчезновения отдельных симптомов и синдромов (экзантемы и другие изменения кожи и слизистых оболочек, поражения опорно-двигательного аппарата, верхних дыхательных путей, зева, желудочно-кишечного тракта, нервной системы и пр.). Следует выяснить проводившееся ранее лечение больного, уточнить, какие препараты он принимал, так как многие из них (антибиотики, химиопрепараты и др.) могут изменить клиническое течение болезни, обусловить токсико-аллергические дерматозы и др. Результаты клинических, инструментальных, лабораторных и других исследований, выполненных ранее, также должны быть отражены в анамнезе заболевания. Выяснение анамнеза болезни должно быть вдумчивым, всесторонним, с активным участием самого больного и учетом его состояния, психологических особенностей, характера, интеллекта и воспитания. Эпидемиологический анамнез является неотъемлемой частью истории болезни инфекционного больного. Он всегда должен быть конкретизирован, исходя из предполагаемого заболевания у пациента (продолжительность инкубационного периода, особенности эпидемиологии той или иной инфекции). Иногда в анамнезе содержатся данные, указывающие на источник инфекции, например контакт с больным гриппом во время его эпидемии, присасывание клеща при клещевом энцефалите или клещевом боррелиозе, контакт с больным (корью, ветряной оспой, краснухой, эпидемическим паротитом) в сроки, соответствующие длительности инкубационного периода того или иного заболевания. Большое значение имеют сведения о пребывании в эндемичной местности (малярия, туляремия, лептоспироз, клещевой сыпной тиф Средней Азии) и указания на эпизоды, когда заражение могло быть весьма вероятным, например купание в пресноводных водоемах (лептоспироз), укусы комаров (малярия), бездомных собак (бешенство), повреждение кожи с попаданием в рану земли (столбняк) и др. В некоторых случаях удается выявить лишь косвенные данные, говорящие о возможности инфицирования (эпидемические предпосылки). К ним можно отнести, например, наличие педикулеза (сыпной тиф), обилие мышевидных грызунов (туляремия, геморрагическая лихорадка, псевдотуберкулез), употребление сырого овечьего молока или брынзы домашнего приготовления (бруцеллез), козьего молока (клещевой вирусный энцефалит), использование продуктов домашнего консервирования (ботулизм), сырых яиц и неправильно хранившихся готовых мясных продуктов (сальмонеллез), кремовых пирожных и киселей (стафилококковая инфекция), сырых салатов из свежих овощей (иерсиниоз) и др. При уточнении эпиданамнеза необходимо иметь в виду группу инфекций, при которых передача возбудителей происходит через кровь без участия кровососущих насекомых. Это вирусные гепатиты (В, С, D, G), ВИЧ-инфекция, хламидиозы, цитомегаловирусные, герпетические инфекции и др. Они могут передаваться естественным (половой, трансплацентарный, перинатальный) и искусственным путем (переливание крови, операции, косметические процедуры, нанесение татуировок, совместное пользование бритвой, полотенцем, зубной щеткой и др.). Заражение с использованием нестерильных шприцев особенно типично для наркоманов. Половой путь передачи характерен в среде гомосексуалистов, при частых и неразборчивых сменах половых партнеров. При оценке анамнеза жизни, помимо общих данных, необходимо учитывать перенесенные инфекционные болезни, так как некоторые их них оставляют после себя длительный иммунитет и повторные заболевания практически не встречаются (корь, краснуха, эпидемический паротит, ветряная оспа) или протекают в атипичной форме. Необходимо уточнить, какие прививки получал больной, так как у привитых заболевание также чаще протекает в атипичной форме (корь, дифтерия). Важным может оказаться аллергологический анамнез. Так, некоторые болезни (кишечный иерсиниоз, псевдотуберкулез, трихинеллез и некоторые другие глистные инвазии) протекают иногда с выраженным аллергическим компонентом, а очаговые инфекции (одонтогенная, тонзиллогенная) способствуют аллергизации организма. Объективное обследование больного всегда проводится по определенной схеме: общее состояние больного, выраженность интоксикации и лихорадки, кожа и слизистые оболочки, лимфатические узлы, опорно-двигательный аппарат, сердечно-сосудистая система, органы дыхания, пищеварительная система, печень и селезенка, мочевая система, нервная система и железы внутренней секреции. Эта схема помогает не упустить что-либо как при обследовании больного, так и при изложении полученных данных в истории болезни, и является общепринятой. При оценке общего состояния отмечают особенности телосложения, состояние питания, физическое развитие, определяют тяжесть состояния больного на основании, прежде всего, лихорадки и симптомов общей интоксикации. Клинические проявления общей интоксикации являются характерными для большинства инфекционных болезней и отличаются многообразием. Среди них — головная боль, слабость, адинамия, общая разбитость, ломящие боли во всем теле, боли в определенных мышечных группах, артралгия, снижение аппетита, нарушение сна, иногда тошнота и рвота. К симптомам интоксикации относятся и различные нарушения психики — возбуждение, угнетение, расстройства сознания. При возбуждении больной многословен: детально, торопясь, рассказывает о своих ощущениях (сыпной тиф); при угнетении больной, наоборот, малоподвижен, вял, неразговорчив, на вопросы отвечает односложно, спустя некоторое время после заданного вопроса (брюшной тиф). Различают три основные степени нарушения сознания: сомноленция, сопор, кома. Сомноленция (оглушенность, заторможенность) — вид «дремлющего» или полусонного человека, внешние раздражители воспринимаются с задержкой, с трудом, больной как бы пробуждается в ответ на обращение к нему. Сопор — сознание утрачено не полностью, сохранены реакции на сильные раздражители (окрик, щипок, укол). Кома — полная потеря сознания, реакции на внешние раздражители отсутствуют, возможны периодические сокращения мускулатуры (гримасы, движения пальцев), непроизвольные дефекация и мочеиспускание. Обычно эти нарушения сознания развиваются последовательно (сомноленция сменяется сопором, а затем комой). Лихорадка является наиболее частым проявлением инфекционного процесса. Она является не только признаком общей интоксикации, но и относится к важнейшим защитным реакциям. Например, при повышенной температуре тела репродукция многих вирусов резко сокращается (в 50 раз и более). Лихорадка стимулирует обмен веществ, повышает фагоцитарную активность лейкоцитов. В основе развития лихорадки лежит изменение нейрогуморальной регуляции за счет повышения теплообразования (главным образом в печени и в мышцах) и уменьшения теплоотдачи. Лихорадка возникает в результате воздействия различных продуктов жизнедеятельности возбудителя — токсинов, антигенов, аллергенов (пирогены), а также под влиянием продуктов распада тканей и веществ, образующихся в лейкоцитах (лейкоцитарные пирогены). Лихорадка различается по длительности, степени повышения температуры тела и по характеру температурной кривой (рис. 1). По длительности лихорадка может быть острая (до 2 нед.), подострая (до 6 нед.) и хроническая (свыше 6 нед.). По выраженности повышения температуры тела различают субфебрилитет (до 38° С) и собственно лихорадку, которая может быть у м е р е н н о й (до 39° С) и в ы с о к о й (до 41° С) и гиперпиретичес к о й (свыше 41° С). Для диагностики большое значение имеет тип температурной кривой. Различают несколько основных типов температурных кривых: 1. Постоянная лихорадка (febris continua) — температура тела высокая, суточные колебания не превышают 1° С. Наблюдается при брюшном тифе, паратифах, лихорадке Ку, сыпном тифе, псевдотуберкулезе и др. (рис. 1, а). 2. Послабляющая лихорадка (febris remittens) — суточные колебания составляют 1—2° С, при снижении температура тела до нормы не доходит. Характерна для орнитоза, клещевого риккетсиоза, геморрагических лихорадок, вирусных энцефалитов и др. (рис. 1, б). 3. Перемежающаяся лихорадка (febris intermittens) — в пределах суток температура тела с высоких значений опускается до нормы и ниже, колебания — до 3—4° С. Наблюдается при малярии и клещевом возвратном тифе (рис. 1, в). 4. Возвратная лихорадка (febris recurrens) — правильное чередование высоколихорадочных и безлихорадочных (апирексия) периодов длительностью до 2-7 сут. Характерна для вшивого возвратного тифа, содоку (болезнь укуса крыс) (рис. 1, г). 5. Волнообразная, или ундулирующая, лихорадка (febris undulans) — постепенное нарастание температуры тела до высоких значений и затем постепенное ее снижение до субфебрильной, а иногда и нормальной; через 2—3 нед. цикл повторяется. Наблюдается как при инфекционных (бруцеллез, висцеральный лейшманиоз), так и неинфекционных заболеваниях (лимфогранулематоз) (рис. 1, д). 6. Истощающая (изнуряющая) лихорадка (febris hectica) — длительное повышение температуры тела с очень большими суточными подъемами (3—5° С) и снижениями до (суб)нормальной температуры (сепсис, генерализованные вирусные инфекции и др.) (рис. 1, е). 7. Неправильная (атипигная) лихорадка (febris irregularis seu atipica) — суточный ритм нарушен, имеются повышения температуры по утрам и спады к вечеру (febris inversa), либо два или три подъема и спуска, либо вообще незакономерные колебания температуры в течение суток. Возможна при сепсисе и др. (рис. 1,ж). Помимо приведенных классических типов температурных кривых, профессор ВМедА А. П. Казанцев (1991) предложил выделять еще два: острую волнообразную и рецидивирующую лихорадку. Острая волнообразная лихорадка (febris undulans acuta) — в от-личие от ундулирующеи характеризуется относительно кратковременными волнами (3—5 сут.) и отсутствием ремиссии между волнами; обычно температурная кривая представляет собой ряд затухающих волн, то есть каждая последующая волна менее выражена по высоте и длительности, чем предыдущая (брюшной тиф, орнитоз, мононуклеоз и др.); когда последующая волна обусловлена присоединением осложнения, наблюдаются обратные соотношения, то есть вторая волна более выражена, чем первая (эпидемический паротит, грипп и др.).
Рецидивирующая лихорадка (febris recidiva) — в отличие от возвратной лихорадки (правильное чередование волн лихорадки и апирексии) характеризуется рецидивом (обычно одним) лихорадки, который развивается в различные сроки (от 2 сут. до месяца и более) после окончания первой температурной волны (лептоспироз, псевдотуберкулез и др.). Рецидивы развиваются у части больных (10—20%). В связи с этим если рецидив имеет важное диагностическое значение, то отсутствие его вовсе не исключает возможности перечисленных болезней. Следует отметить, что при раннем применении этиотропных средств (антибиотиков, антипаразитарных препаратов и др.) температурная кривая существенно изменяется, что необходимо учитывать при ее диагностической оценке. Изменения кожи и слизистых оболочек наблюдаются при многих инфекционных болезнях и имеют большое дифференциально-диагностическое значение. Сыпь на коже называется экзантемой, а на слизистых оболочках — энантемой. Сыпь (эффлоресценция) — это очаговая реакция кожи или слизистой оболочки на действие возбудителей или продуктов их жизнедеятельности (токсинов, аллергенов, антигенов); могут иметь значение образующиеся при инфекции гистаминоподобные вещества (аллергические сыпи), нарушения свертываемости крови (микротромбозы в прекапиллярах) и др. В основе этой реакции чаще всего лежит первичное поражение сосудов кожи и слизистых оболочек (гиперемия) с последующим развитием воспаления (инфильтрат, гранулема, некроз). Как правило, сыпь является отражением циркуляции возбудителя в крови. Экзантемы делятся на первичные и вторичные. К первичным относятся розеола, пятно, эритема, геморрагии, папула, бугорок, пузырек, пустула, волдырь, пузырь и другие; ко вторичным — чешуйка, пигментация, язва, рубец. Розеола — пятнышко от бледно-розового до пурпурного цвета размером до 5 мм; при надавливании или растягивании кожи (витропрессии) исчезает. Характерна для тифо-паратифозных заболеваний, брюшного тифа. Пятно отличается от розеолы величиной (от 5 до 20 мм); в зависимости от размеров элементов различают мелкопятнистую (5—10 мм) и крупнопятнистую сыпь (более 10 мм); характерна для кори, краснухи, псевдотуберкулеза. Эритема — обширные участки гиперемированной кожи, образовавшиеся при слиянии крупных пятен (корь, псевдотуберкулез, рожа, клещевые иксодовые боррелиозы). Геморрагии — кровоизлияния в кожу различной величины от точечных (петехии) до более крупных (пурпура — от 2 до 5 мм; экхимоз — более 5 мм); характерны для геморрагических лихорадок, лептоспироза, менингококковой инфекции («звездчатая сыпь»), сыпного тифа (розеолезно-петехиальная сыпь). Папула — мягкий плоский узелок (поверхностный инфильтрат), слегка возвышающийся над кожей, размером чаще от 3 до 5 мм (может быть чуть больше); часто сочетается с розеолой — розеолезно-папулезная сыпь (брюшной тиф и паратифы) или с пятном — пятнисто-папулезная сыпь (корь). Бугорок (tuberculum) отличается от папулы наличием плотного образования в коже (узел, инфильтрат в глубоких слоях дермы), размером от 1 до 5 см, часто изъязвляется, оставляя рубец (кожный лейшманиоз). Пузырек (vesicula) — ограниченная полость размером от 1 до 5 мм, заполненная прозрачной серозной или кровянистой жидкостью; часто превращается в пустулу (содержимое пузырька мутнеет — нагноение); может засыхать (корочка) или вскрываться (эрозия). Пузырьки после себя следа не оставляют; после пустул могут остаться рубчики. Наблюдаются при натуральной оспе. Волдырь (urtica) — плотное, возвышающееся над кожей образование розового или белого цвета с красной каемкой; величиной от 5 мм до нескольких сантиметров; исчезает быстро и бесследно, поскольку представляет собой острый ограниченный отек кожи. Уртикарная сыпь характерна для сывороточной болезни. Пузырь — полостное образование диаметром от 5 до 10 мм и более с серозным или серозно-геморрагическим содержимым. Наблюдается при рожистом воспалении кожи. Из вторичных экзантем следует указать на шелушение, которое появляется при некоторых заболеваниях на месте сыпи. Различают отрубевидное (мельчайшие чешуйки), пластингатое (чешуйки размером 2—5 мм) и листовидное шелушение (чешуйки больше 5 мм). Листовидное шелушение наблюдается на ладонях и подошвах при скарлатине, псевдотуберкулезе. Для дифференциальной диагностики важно не только определить характер экзантемы (ее отдельных элементов), но и установить время появления сыпи (день болезни), последовательность (этапность высыпания), преимущественную локализацию, количество элементов и динамику сыпи. Помимо инфекционных экзантем на коже могут возникать и другие виды первичных поражений: очаговый некроз на месте присасывания клеща — переносчика клещевого риккетсиоза (первичный аффект), характерные язвы при кожных формах туляремии, лейшманиоза, содоку; сибиреязвенный карбункул; сапные абсцессы и другие. Энантемы обнаруживаются на слизистой оболочке глаза и ротоглотки. Так, например, к ним относятся мелкие кровоизлияния (соответственно симптомы Киари-Авцына и Розенберга при сыпном тифе); мельчайшие очажки некроза эпителия слизистой оболочки щек (пятна Вельского—Филатова—Коплика при кори), образование везикул и затем эрозий на слизистой оболочке ротоглотки (при натуральной оспе, герпангине, ящуре). Важное диагностическое значение имеет состояние конъюнктивы глаз: гиперемия конъюнктив и инъекция сосудов склер (грипп, риккетсиозы, геморрагические лихорадки, корь); инъекция эписклеральных сосудов в виде треугольника с основанием к роговой оболочке (симптом Пика при лихорадке паппатачи). Резкий отек век с образованием на конъюнктиве фибринозных налетов (дифтерия глаза, пленчатый аденовирусный конъюнктивит). Для ряда инфекционных болезней диагностическое значение имеет состояние зева и небных миндалин (стрептококковая ангина, скарлатина, дифтерия, инфекционный мононуклеоз, ангина Симановского—Венсана и другие), поэтому фарингоскопия является обязательным компонентом при обследовании больного. При осмотре небных миндалин отмечаются размеры, гиперемия, отечность, наличие фолликулов, гной в лакунах, фибринозные налеты, очаговые некрозы, рубцовые изменения, спаянность с передними дужками, казеозное содержимое в лакунах и т. п. Обращается внимание на распространение налетов за пределы миндалин (дифтерия). Собственно воспаление миндалин обозначается термином «тонзиллит», который как сидром характерен для многих инфекционных заболеваний (ангина, скарлатина, туляремия и др.). При многих инфекционных болезнях отмечается поражение лимфатических узлов. Большое диагностическое значение имеют их размеры, консистенция, подвижность, болезненность, локализация по отношению к возможным входным воротам инфекции. Для одних заболеваний характерно увеличение отдельных лимфатических узлов (специфический лимфаденит), для других — множественное их поражение (системный полиаденит или полилимфаденопатия). Нередко наблюдается изменение ближайших к месту внедрения инфекции периферических лимфатических узлов (содоку, доброкачественный лимфоретикулез). Значительное увеличение отдельных лимфатических узлов носит название бубона (чума, туляремия). При обследовании таких больных отмечается локализация бубона (при чуме чаще бедренные и паховые, при туляремии — подмышечные и шейные), болезненность (резко болезненные при чуме, малоболезненные — при туляремии), подвижность (отсутствие подвижности связано с развитием периаденита и характерно для чумы), сроки нагноения бубона (при чуме — через неделю, при туляремии — через 3 нед.). Множественное поражение лимфоузлов характерно для бруцеллеза (микропо-лиаденит), токсоплазмоза, инфекционного мононуклеоза, ВИЧ-инфекции, листериоза (полилимфаденопатия). В некоторых случаях больше поражаются определенные группы лимфатических узлов, например заднешейные и затылочные при краснухе. Всегда следует учитывать возможность вторичного лимфаденита (регионарный углочелюстной при ангине, скарлатине, дифтерии). Своеобразным вариантом регионарного лимфаденита является мезаденит, который наблюдается при ряде инфекций с алиментарным путем инфицирования (брюшной тиф, паратифы, псевдотуберкулез, токсоплазмоз), а также поражение паратрахеальных и трахеобронхиальных лимфатических узлов при аэрогенном инфицировании (лихорадка Ку). Изолированное увеличение паховых лимфатических узлов типично для сифилиса. Необходимо иметь в виду, что распространенная лимфаденопатия встречается и при тяжелых заболеваниях неинфекционной природы (лейкозы, лимфогранулематоз, лимфосаркома и др.). Состояние опорно-двигательной системы имеет определенное значение для диагностики инфекционных болезней. Чаще наблюдается поражение мышц в виде миалгий (обусловлены синдромом общей интоксикации) или миозитов (характерны для лептоспироза, бруцеллеза, трихинеллеза). Локализация миозитов может быть различной. При лептоспирозе особенно часто поражаются икроножные мышцы, а при энтеровирусной эпидемической миалгий — мышцы живота. При длительных миозитах в мышцах могут образовываться кальцификаты (токсоплазмоз, трихинеллез). Реже поражаются суставы, причем артриты могут рассматриваться как проявления инфекции (бруцеллез) и как осложнения (сальмонеллез, краснуха и др.). Нарушения деятельности сердечно-сосудистой системы сходны при многих инфекционных болезнях и важны, в основном, для оценки тяжести и прогноза заболевания, однако имеют некоторое диагностическое значение. Так, например, большинству инфекций свойственна тахикардия (ангина, скарлатина, сальмонеллез, сыпной тиф, сибирская язва и т. д.). В то же время, при некоторых инфекционных заболеваниях учащение пульса не соответствует высоте лихорадки, как бы отстает от нее (напомним, что на каждый 1° С повышения температуры тела число сердечных сокращений увеличивается на 10). Это явление называется относительной брадикардией (брюшной тиф, паратифы, грипп, орнитоз, менингит). Для отдельных инфекций характерна абсолютная брадикардия (вирусные гепатиты, ботулизм); она наблюдается также у реконвалесцентов после инфекционных болезней. Миокардиты могут возникать с первых дней болезни (дифтерия) или в периоде реконвалесценции (орнитоз); иногда отмечается выраженная ломкость сосудов (скарлатина, корь). Поражение органов дыхания наблюдается очень часто при различных инфекционных заболеваниях. Иногда преобладают изменения дыхательных путей; выделена даже целая группа острых респираторных заболеваний. В зависимости от этиологии могут преобладать поражения того или иного отдела респираторного тракта. На первый план могут выступать симптомы ринита (риновирусные заболевания), ринофарингита (аденовирусные болезни), ларингиты (парагрипп), трахеита (грипп), бронхита (респираторно-синтициаль-ная инфекция). Часто поражаются легкие (орнитоз, микоплазмоз, лихорадка Ку), иногда в виде тяжелой геморрагической пневмонии (легочные формы чумы и сибирской язвы). Могут быть поражения органов дыхания за счет паралича дыхательных мышц (ботулизм, полиомиелит). Наконец, пневмонии являются одним из наиболее частых осложнений при многих инфекционных болезнях (грипп, корь, брюшной тиф). Поражение желудочно-кишечного тракта характерно для многих инфекционных болезней. Могут наблюдаться симптомы гастрита (отравление стафилококковым токсином), гастродуоденита (сальмонеллез), энтерита (холера), так называемый терминальный илеит (брюшной тиф, паратифы, псевдотуберкулез), энтероколит (эшерихиоз), колит (амебиаз, балантидиаз), дистальный колит (дизентерия). Вздутие живота (метеоризм), болезненность и громкое урчание при пальпации правой подвздошной области свойственны брюшному тифу (симптомы Падалки и Трусевича). Сюда же можно отнести характерные изменения языка: отечный, утолщенный с отпечатками зубов, покрытый грязно-бурым налетом — при брюшном тифе; ярко-красный с резко увеличенными сосочками — при скарлатине и псевдотуберкулезе («малиновый язык»); отечный, покрытый густым белым («меловым») налетом — при чуме. Большое значение придается изменениям печени и селезенки. Увеличение этих паренхиматозных органов свидетельствует, как правило, о гематогенном распространении возбудителя и наблюдается при многих инфекционных болезнях. Небольшое увеличение печени и особенно селезенки можно определить перкуторно (печени — путем исследования по Курлову, селезенки — в положении больного на правом боку по Н. И. Рагозе). Следует обращать внимание на степень увеличения и плотность органов (значительное увеличение и плотность селезенки наблюдается при малярии, возвратном тифе, висцеральном лейшманиозе; мягкая селезенка — при сепсисе), а также на их болезненность (при вирусном гепатите). При некоторых заболеваниях возникают характерные изменения в мочеполовых органах в виде поражения почек (лептоспироз, геморрагическая лихорадка с почечным синдромом), мочевого пузыря (шистосомоз). В качестве осложнений возникают орхиты (эпидемический паротит), самопроизвольные выкидыши (бруцеллез, токсоплазмоз). Поражение центральной нервной системы может заключаться не только в симптомах общей интоксикации. Возможны серозный (эпидемический паротит, лептоспироз, орнитоз, энтеровирусные инфекции) или гнойный (менингококковая, пневмококковая, стафилококковая и стрептококковая инфекции, листериоз) менингиты, а также энцефалиты (первичные энцефалиты, корь, краснуха), миелит и поражение периферических нервов (бруцеллез), токсические параличи (ботулизм, дифтерия). Могут быть различные поражения глаз в виде иридоциклитов (лептоспироз, возвратные лихорадки), хориоретинитов (бруцеллез, токсоплазмоз), увеита (токсоплазмоз, менингококковая инфекция). После детального сбора информации в процессе расспроса и осмотра больного необходимо проанализировать полученные данные. При этом следует стремиться к объединению отдельных симптомов в синдромы. Если симптом — это любой признак болезни, доступный определению независимо от метода, который для этого применялся, то синдром — это совокупность симптомов, объединенных общим патогенезом (интоксикационный, менингеальный, гепатолиенальный, колитический и т. д.). Поставить правильный диагноз на основании одного симптома удается крайне редко, лишь в том случае, когда этот симптом является патогномоничным, т. е. присущим только данной болезни и никакой другой. К сожалению, таких симптомов очень мало. Среди них нужно назвать пятна Вельского—Филатова—Коплика при кори, судорожный кашель с репризами при коклюше, опистотонус при столбняке, «водобоязнь» при бешенстве и некоторые другие. При типичном течении инфекционного заболевания и наличии патогномоничных симптомов можно сразу установить нозологический диагноз. Патогномонигные симптомы встречаются при следующих инфекционных заболеваниях: - при кори — пятна Вельского—Филатова—Коплика; - при менингококкцемии — звездчатые геморрагически-некротические высыпания с уплотнениями в центре; - при натуральной оспе — появление в начальном периоде кореподобной или скарлатиноподобной транзиторной «раш-сыпи» своеобразной локализации; - при герпетической инфекции — появление на коже мелких пузырьков, тесно примыкающих друг к другу, с локальным жжением и зудом; - при герпангине энтеровирусной природы — появление мелких, не сливающихся пузырьков на слизистой оболочке задней стенки глотки и нёбных дужках; — при лихорадке паппатачи — симптом Пика в виде выраженной инъекции склеральных сосудов в виде треугольников с основанием у наружного края глаза и верхушкой, обращенной к роговице; — при столбняке — опистотонус; — при бешенстве — пароксизмы гидрофобии; — при коклюше — приступы судорожного кашля.
При отсутствии патогномоничных признаков в клинической картине руководствуются многочисленными опорными диагностигескими симптомами и синдромами инфекционных болезней [Соринсон С. Н., 1993]: — при сыпном тифе — багрово-фиолетовые пятнышки на переходной складке конъюнктив (пятна Киари—Авцына) и точечные кровоизлияния у основания язычка (экзантема Розенберга); — при брюшном тифе — скудные мономорфные розеолезные высыпания; — при псевдотуберкулезе — симптомы «перчаток» и «носков» (гиперемия кистей и стоп); — при скарлатине — обильная точечная сыпь на гиперемированном фоне; — при тяжелых формах геморрагической лихорадки с почечным синдромом — кровоизлияния в конъюнктиву глаза; — при гриппе — мелкая зернистость слизистой оболочки зева; — при стрептококковой ангине — переднешейный углочелюстной лимфаденит при отсутствии полилимфаденопатии; — при инфекционном мононуклеозе — полилимфаденопатия; — при дизентерии — стул в виде «ректального плевка» (небольшой объем слизи, иногда с примесью крови); — при сальмонеллезе — жидкий стул с зеленью; — при холере — стул типа «рисового отвара»; — при кишечном амебиазе — стул типа «малинового желе». Оценка диагностического значения опорных признаков требует учета сроков их появления при разных инфекциях. Выделение синдромов болезни имеет не только диагностическое, но и терапевтическое значение. Так, выделение синдромов неотложных (критических) состояний: инфекционно-токсический шок, инфекционно-токсическая энцефалопатия, острая печеночная недостаточность, острое обезвоживание организма и т. д. позволяют еще до установления нозологического диагноза начать осуществление неотложной помощи и интенсивной терапии, спасающих жизнь больному. Как это ни парадоксально, но количество синдромов существенно меньше числа известных инфекционных болезней. Поэтому одни и те же синдромы могут быть представлены в клинической картине самых разных инфекций. В этой связи существует понятие о симптомокомплексе (синдромокомплексе). Симптомокомплекс — это сочетание патогенетически взаимосвязанных синдромов и симптомов, которое встречается при данной нозологической форме в абсолютном большинстве случаев (Шувалова Е. П.). Несмотря на высокую специфичность, симптомокомплекс конкретной болезни может быть различным в разные периоды заболевания. Например, при вирусном гепатите симптомокомплекс начального периода представляет собой сочетание интоксикации, диспепсического, артралгического и некоторых других синдромов, а в желтушном периоде главные проявления болезни обнаруживаются в форме симптомокомплекса, включающего синдром желтухи, гепатолиенальный. иногда синдром холестаза и т. д. Именно поэтому главными кирпичиками, из которых строится здание нозологического диагноза инфекционной болезни, являются клинико-патогенетические синдромы. Выделение их способствует систематизации клинического мышления, так как позволяет объяснить большое количество самых разнообразных симптомов, выявляемых у инфекционных больных, на основе единого принципа — общего патогенеза болезни. На основании анализа и сопоставления отдельных синдромов и симптомов, обнаруженных у больного, с аналогичными синдромами и симптомами, характерными для других, сходных по клинической картине болезней (дифференциальная диагностика), устанавливается нозологический диагноз болезни (Матковский В. С, Казанцев А. П.). Анализ клинических признаков проводится с обязательным учетом тяжести, периода и клинической формы болезни. Диагностика осуществляется на основании совокупности всех данных клинического обследования больного (включая данные анамнеза, в том числе эпидемиологического), а также результатов лабораторных и инструментальных методов исследования. Из лабораторных методов исследования используется, прежде всего, анализ периферической крови. При некоторых болезнях развивается выраженная анемия (малярия, лейшманиоз, сепсис); может быть, наоборот, увеличение количества гемоглобина и числа эритроцитов за счет сгущения крови (холера, сальмонеллез). Для ряда бактериальных инфекционных болезней характерен лейкоцитоз (ангина, менингококковая инфекция, лептоспироз); большинство вирусных болезней протекает с лейкопенией (грипп, корь, вирусный гепатит). Могут быть характерные изменения лейкоцитарной формулы, например нейтропения и увеличение числа одноядерных элементов (инфекционный мононуклеоз), увеличение числа эозинофилов (псевдотуберкулез, трихинеллез) или плазматических клеток (краснуха). Для диагностики используются также данные различных биохимических методов исследования. Например, для висцерального лейшманиоза характерна выраженная диспротеинемия. Иногда выявляется повышение активности сывороточных аминотрансфераз (вирусный гепатит, желтая лихорадка, дифтерийный миокардит), увеличение содержания билирубина (вирусный гепатит, лептоспироз, малярия), остаточного азота (геморрагическая лихорадка с почечным синдромом, лептоспироз), диастазы крови и мочи (эпидемический паротит). Помимо этих и других неспецифических исследований в инфекционной клинике широко используются специфические лабораторные анализы: обнаружение, выделение и идентификация возбудителей, токсинов, антигенов, биологические пробы, серологические реакции, аллергические пробы и некоторые другие. Возбудителей болезни можно обнаружить при некоторых болезнях простой микроскопией окрашенных или нативных препаратов (плазмодии малярии, лейшмании, амебы, балантидии, лямблии, спирохеты возвратного тифа). Для обнаружения возбудителей широко используется иммунофлюоресцентный метод. С помощью этого метода можно обнаружить вирус гриппа и возбудителей других ОРЗ в слизи из ротоглотки; вирусы оспы в материале, взятом из везикул и пустул; возбудителей сибирской язвы в материале из кожных поражений; косвенно судить о наличии боррелий в организме больного при клещевом иксодовом боррелиозе по непрямой реакции иммунофлюоресценции. Для экспресс-диагностики используются реакции коагглютинации, латекс-агглютинации, агрегатагглютинации (АГА), РИГА с иммуноглобулиновыми диагностикумами. Иногда приходится предварительно «подращивать» возбудителей в питательных средах (сальмонеллы, микоплазмы) или культурах тканей (вирусы). Метод ценен тем, что позволяет значительно сократить сроки проведения исследования. В ряде случаев используют обнаружение токсинов в крови (ботулотоксин, дифтерийный токсин), в содержимом желудка или остатках пищи (ботулотоксин, энтеротоксин стафилококка). Диагностическое значение может иметь обнаружение антигенов, например антигена сибиреязвенной палочки и материале из кожных поражений больного или HBsAg («австралийский антиген») в сыворотке крови больных вирусным гепатитом В. В последние годы появились новые высокоинформативные методы обнаружения возбудителей и их антигенов — это метод ДНК-зондов, полимеразная цепная реакция (ПЦР), позволяющая идентифицировать ничтожно малое количество патогена (десятки в пробе) за счет копирования его in vitro (вирусные гепатиты В, С; ВИЧ-инфекция и любые другие инфекционные заболевания, для которых имеются праймеры). Эти методы позволяют производить не только качественную, но и количественную оценку возбудителя (например, определять так называемую вирусную нагрузку — количество РНК вирусов в крови при ВИЧ-инфекции и гепатите С). Это имеет значение не только для диагностики, но и для оценки эффективности проводимой терапии. Внедряются методы генотипирования возбудителя (в первую очередь вирусов). В диагностике получил распространение высокоспецифичный метод использования моноклональных антител. Широко используется классический бактериологический метод выделения и идентификации возбудителя в различных материалах, взятых от больного (кровь, спинномозговая жидкость, пунктаты и биоптаты органов, рвотные массы, отделяемое из язв, смывы со слизистых оболочек и др.). Для посева используются различные питательные среды (выделение бактерий, микоплазм) или культуры тканей (выделение вирусов, хламидий, риккетсий). Следует учитывать, что выделить возбудителя удается далеко не у всех больных, поэтому отрицательный результат не исключает возможности предполагаемой инфекционной болезни. Иногда выделение возбудителя является бесспорным подтверждением диагноза (менингококк из спинномозговой жидкости, брюшнотифозная палочка из крови), в других случаях это может быть и бактерионосительство (брюшнотифозная палочка в испражнениях). Для выделения возбудителей может использоваться биологическая проба на животных. Используется реакция нейтрализации в опытах на животных (энтеровирусные болезни, ботулизм) или на культурах тканей (оспа). Иногда при заражении животных выявляются специфические поражения (скротальный феномен у морских свинок при сапе). Для бактериологических исследований важно взятие материала до начала этиотропной терапии. Серологические методы исследования не утратили своего значения в диагностике инфекционных болезней. Напротив, именно они являются строго специфичными. Помимо классических реакций агглютинации (РА), связывания комплемента (РСК), непрямой гемагглютинации (РИГА), реакции задержки или торможения гемагглютинации (РЗГА или РТГА), преципитации, нейтрализации, применяются высокочувствительные радиоиммунный (РИА) и иммуноферментный (ИФА) анализ, метод иммунного блоттинга (ИБ), позволяющий, например, выявлять антитела даже к отдельным белкам ретровирусов (при ВИЧ-инфекции). Однако при оценке всех серологических реакций надо учитывать ряд обстоятельств. Прежде всего, антитела появляются при острых инфекциях лишь с 5—7-го дня болезни и для ранней диагностики эти методы непригодны. В результате широкого распространения некоторых инфекций антитела к их возбудителям часто выявляются у здоровых лиц (грипп, аденовирусные заболевания, парагрипп, микоплазмоз, корь, эпидемический паротит и др.). В этих случаях диагностическое значение может иметь только нарастание титра антител (в 4 раза и более) в ходе болезни. Для этой цели берут парные сыворотки (первая — до 5—7-го дня болезни, вторая — спустя 10—14 дней). В случае выделения от больного возбудителя для доказательства его этиологической роли не следует забывать о возможности постановки реакции агглютинации с аутокультурой. Значительно меньшее диагностическое значение имеют неспецифические серологические методы (например, реакция гетероагглютинации при инфекционном мононуклеозе или холодовая агглютинация при микоплазмозе). Аллергические пробы применяют в диагностике тех инфекций, при которых наступает значительная аллергическая перестройка организма (бруцеллез, токсоплазмоз, туляремия, туберкулез). Проба очень проста — внутрикожно вводят 0,1 мл специфического аллергена и через 24 и 48 ч учитывают результаты реакции. Она характеризуется местными изменениями в виде гиперемии и инфильтрации кожи (обычно до 1 см и более), регионарным лимфаденитом и общей реакцией (повышение температуры тела). Положительной проба становится не ранее 5-7-го дня болезни. Значительное место в диагностике инфекционных заболеваний занимают современные инструментальные методы исследования (эндоскопические, радиоизотопные, ультразвуковые, гистологические в сочетании с биопсией различных органов и тканей, рентгенологические — компьютерная томография, магниторезонансная томография и др.). Дата добавления: 2015-12-16 | Просмотры: 1105 | Нарушение авторских прав |