|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
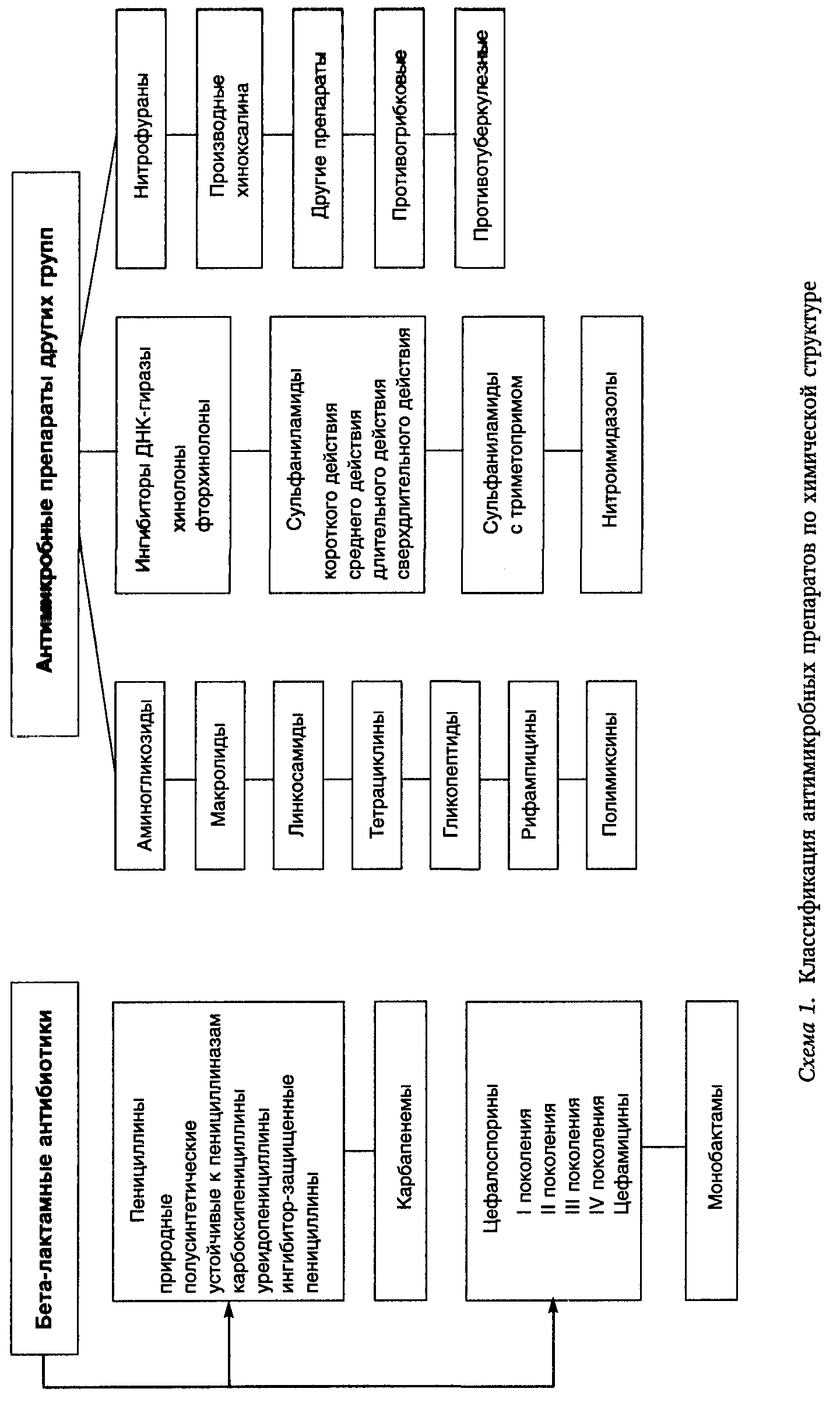
ВОЗДЕЙСТВИЕ НА ВОЗБУДИТЕЛЯАнтибиотикотерапия и химиотерапия. Антибиотики подавляют жизнедеятельность бактерий, риккетсий, микоплазм, простейших, слабее действуют на хламидий и грибы, не действуют на вирусы. Современная классификация антибактериальных средств предусматривает их характеристику по происхождению, химической структуре, по типу действия на клетки бактерий, по спектру антимикробного действия и по механизму этого действия. По происхождению антибактериальные средства делятся на две группы: антибиотики и химиотерапевтические препараты. К первым относятся препараты природного происхождения, продуцируемые микроорганизмами (или их химические производные). Ко вторым — антимикробные и антипаразитарные химические вещества (химический синтез). По своей химической структуре антимикробные препараты подразделяются на несколько групп: β-лактамные антибиотики (пенициллины, карбапенемы, цефалоспорины, монобактамы), другие антибиотики (аминогликозиды, макролиды, линкосамиды, тетрациклины, гликопептиды, рифампицины, полимиксины) и антимикробные препараты других групп (ингибиторы ДНК-гиразы: хинолоны и фторхинолоны; сульфаниламиды, в том числе в сочетании с триметопримом; нитроимидазолы; нитрофураны; производные хиноксалинов; противогрибковые, противотуберкулезные и другие препараты) (схема 1). По типу действия на клетку различают бактерицидные (пенициллины, цефалоспорины, аминогликозиды), бактериостатические (тетрациклины, хлорамфеникол), препараты, обладающие либо бактерицидным, либо бактериостатическим действием в зависимости от вида микроорганизма и концентрации антибиотика (макролиды, линкосамиды, гликопептиды). По спектру антимикробного действия выделяют препараты узкого (только на грамположительные бактерии и кокки — пенициллины и др., или только на грамотрицательные бактерии — азтреонам, полимиксин) и широкого (как на грамположительные, так и на грамотрицательные бактерии — аминогликозиды, тетрациклины, карбапенемы), а также противогрибковые антибиотики (нистатин, амфотерицин В, дифлюкан). Механизм действия может быть различным. Во-первых, это ингибиция синтеза клеточной стенки микроорганизма (пенициллин, цефалоспорины, тей-копланин и др.). Во-вторых, это нарушение молекулярной организации и функции клеточных мембран (полимиксин, нистатин, леворин и др.). Наконец, это подавление синтеза белка и нуклеиновых кислот, в частности ингибиция синтеза белка на уровне рибосомы (хлорамфеникол, тетрациклины, макролиды, линкомицин, аминогликозиды) и ингибиция РНК-полимеразы (рифампицин и др.). При лечении инфекционного больного следует назначать антибиотик, обладающий способностью действовать на возбудителя данного заболевания и условиях макроорганизма. Эффективность антибиотикотерапии зависит от точности этиологической диагностики заболевания, адекватности клинической диагностики нозологической формы и предварительного выделения возбудителя болезни с определением его чувствительности к антибиотикам. Важен выбор наиболее активного и, в то же время, обладающего наименьшими нежелательными реакциями для конкретного больного препарата. Желательно определить оптимальную дозу антибиотика и метод его введения для создания постоянной концентрации в очаге инфекции, превышающей минимальную подавляющую концентрацию (МПК) для данного микроба. Так, для создания достаточной концентрации пенициллина в тканях миндалин при лечении больных стрептококковым фаринготонзиллитом (ангиной) можно назначать пенициллин по 300 000 ЕД через 6 ч, а для лечения менингококкового менингита применяют от 12 до 24 млн ЕД в сутки, так как меньшие дозы не обеспечивают бактерицидной концентрации пенициллина в спинномозговой жидкости. На терапевтическую эффективность антибактериальных препаратов существенно влияет развивающаяся к ним резистентность возбудителей. Как правило, через некоторое время после введения в практику того или иного антибиотика наряду с чувствительными штаммами возбудителя все чаще и чаще начинают встречаться штаммы, резистентные к данному препарату. Известны следующие биохимические механизмы устойчивости бактерий к антибиотикам: модификация мишени действия антибактериальных препаратов; инактивация антибактериальных препаратов; активное выведение антибактериальных препаратов из микробной клетки (эффлюкс); нарушение проницаемости внешних структур микробной клетки и формирование метаболического «шунта».
Способствуют распространению устойчивых штаммов микроорганизмов следующие факторы: широкое бесконтрольное использование антибиотиков, часто без достаточных к тому оснований; применение малых дозировок препаратов; кратковременность курсов антибиотикотерапии; свободная продажа антибиотиков населению без рецептов врача, что создает возможность для самолечения. Основным показанием к антибактериальной терапии инфекционного больного является присутствие в организме такого бактериального возбудителя, с которым организм сам не в силах справиться или при котором возможны значительные осложнения. При этом главное и решающее в выборе антибактериального средства — это возбудитель и его чувствительность к избранному препарату. В то же время, при антибактериальной терапии нельзя переоценивать результаты изучения чувствительности микробов к препаратам. Например, брюшнотифозные микробы могут быть высокочувствительны к хлорамфениколу, но даже массивные дозы этого препарата не приводят к прекращению хронического бактериовыделения. Напротив, при тяжелых формах болезни у ослабленных больных знание чувствительности микробов к антибиотикам может играть решающую роль в выборе эффективной терапии. Применение антибиотика должно начинаться как можно раньше. Это дает лучший терапевтический эффект и предотвращает тяжелые поражения органов и систем. В этой связи в большинстве случаев начальную антибактериальную терапию проводят эмпирически. Однако до назначения антибактериального препарата обязателен отбор материала (кровь, спинномозговая жидкость, отделяемое из миндалин и т. п.) для бактериологического исследования. Эмпирическое назначение антибиотиков основывается на знании природной чувствительности бактерий, эпидемиологических данных о резистентности микроорганизмов в регионе или стационаре, а также на результатах контролируемых клинических исследований. Больным в тяжелом состоянии антибактериальная терапия назначается неотложно, при неуточненной этиологии используются препараты с широким спектром действия, в некоторых случаях — комбинация препаратов. Больным с иммунодефицитом — предпочтительнее препараты бактерицидного действия: беталактамы, аминогликозиды, ванкомицин, фторхинолоны и др. Показанием к комбинированной антибиотикотерапии являются смешанные инфекции, а также недостаточная чувствительность возбудителя к моноантибиотикам и необходимость усиления антибактериального эффекта. В ряде случаев комбинация 2—3 антибиотиков позволяет предупредить развитие устойчивости микроорганизмов. Следует помнить, что возможны различные варианты взаимодействия антибиотиков при их сочетанном применении: индифферентное — изменения эффекта каждого из противомикробных средств не отмечается (левомицетин + эритромицин). Аддитивное действие (суммация) - антибактериальный эффект применяемых препаратов равен сумме действия каждого из них в отдельности, независимо один от другого (ампициллин + оксациллин). Синергидное действие — эффект совместного применения двух антибиотиков превышает простую суммацию действия каждого препарата в отдельности (беталактамы + аминогликозиды). Антагонистическое действие — эффект, достигаемый при сочетании нескольких препаратов, ниже, чем эффект каждого в отдельности (беталактамы + тетрациклины). Взаимодействие антибиотиков с патогенетическими средствами при одно-временном их применении также может в конечном итоге оказывать как положительный, так и отрицательный результат. Так, например, профессором кафедры инфекционных болезней ВМедА К. С. Ивановым доказано, что назначение эуфиллина, кофеина улучшает проникновение пенициллина через гематоэнцефалический барьер при лечении гнойных менингитов. Наоборот, длительное применение глюкокортикоидов ухудшает проницаемость этого барьера для данного антибиотика. Нежелательные эффекты взаимодействия антибактериальных препаратов и других лекарственных средств представлены в таблице 1. Метод или путь введения в организм больного антибиотика определяется его биодоступностью (биоусвояемостью), под которой понимается часть препарата, которая после приема внутрь попадает в системный кровоток в активной форме. Антибактериальные препараты с биодоступностью более 60% (левомицетин, доксициклин, аминопенициллины, рифампицины, фторхинолоны и др.) должны по возможности назначаться внутрь (per os). Антибактериальные препараты с биодоступностью 30—60% более эффективны при парентеральном введении (оксациллин, клоксациллин, ампициллин, линкосамиды). Препараты с биодоступностью менее 30% (аминогликозиды, уреидопенициллины, инъекционные формы цефалоспоринов, карбапенемы, азтреонам и др.) применяются парентерально. При приеме внутрь они дают лишь местный эффект (ванкомицин при псевдомембранозном колите).
Таблица 1 Дата добавления: 2015-12-16 | Просмотры: 624 | Нарушение авторских прав |