|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Дыхательная недостаточность. Заболевания легких и затруднения, возникающие при проведении вентиляции у больных с челюстно-лицевой патологиейЗаболевания легких и затруднения, возникающие при проведении вентиляции у больных с челюстно-лицевой патологией, осложняют проведение анестезии и создают неблагоприятные условия для достижения достаточной оксигена-ции. При легочных заболеваниях у анестезиолога в поликлинике нет времени на специфическую подготовку больного к анестезии. Между тем такая подготовка чрезвычайно важна, так как направлена на улучшение дренажных функций легких и повышение гарантии благополучного течения анестезии послеоперационного периода. Частота осложнений, связанных с дыхательной недостаточностью, по-прежнему остается высокой и зависит от ряда причин: дислокации тканей, развития воспалительного процесса или отека тканей в послеоперационном периоде. Многообразные нарушения трахеобронхиальной проходи- ОСЛОЖНЕНИЯ, ОПАСНОСТИ И РЕАНИМАЦИЯ 255 мости связаны с имеющимися у больного заболеваниями и выражаются в нарушении эвакуации секрета, гиповентиля-ции из-за остаточного действия мышечных релаксантов, нарушения центральной регуляции дыхания при отеке мозга. Часто после операции наблюдается комбинация указанных нарушений. Для клиники дыхательной недостаточности характерен ряд четко выраженных симптомов: одышка, акроцианоз и цианоз слизистых оболочек, снижение р0г, нормальное или увеличенное рСОг, компенсаторное увеличение работы сердца — тахикардия, увеличение сердечного выброса. Проведение анестезии может способствовать развитию синдрома дыхательной недостаточности. Значительное влияние на дыхание оказывают ИВЛ и наркоз с использованием разно-направленных по действию наркотических средств, нарушающих координирующее влияние центральной нервной системы на газообмен. В последующем к этим изменениям присоединяются нарушения, вызванные самой операцией, кровопоте-рей, трансфузиями, увеличением внутригрудного и внутриб-рюшного давления. В результате этого изменяется механика дыхания и снижается эффективность газообмена. Дыхательная недостаточность, развивающаяся у стоматологических больных, не имеет «ведомственных границ», и если она возникла, то основные принципы ее лечения одинаковы для больного любого профиля: терапевтического, акушерского, хирургического и др. Стоматологические заболевания, на фоне которых развивается дыхательная недостаточность, обусловливают некоторую специфику в последовательности применения методов лечения. В ближайшие годы предполагается увеличение частоты хронических обструктивных заболеваний легких, с которыми врач-стоматолог и хирург челюстно-лицевой клиники встречаются в своей практике и которые обычно рассматриваются как сопутствующие, затрудняющие проведение анестезии. Это большая группа хронических заболеваний, характеризующихся периодическими обострениями, которые почти всегда сопровождаются скрытой дыхательной недостаточностью (хронический бронхит, эмфизема легких, бронхиальная астма, пневмосклероз, хроническая пневмония). У больных, страдающих этими заболеваниями, грудная клетка приобретает бочкообразную форму, вследствие чего работа дыхательных мышц становится менее эффективной, нару-
шается дренирование мокроты. Наиболее частые причины обострения дыхательной недостаточности — присоединение острой инфекции, наркоз, злоупотребление бронхолитиками или лекарственными препаратами, используемыми при патологии других систем организма (Cooper J.F.D. et al., 1986). Дыхательная недостаточность — одна из причин возникновения гипоксии. У хирургических стоматологических больных она может возникнуть как осложнение послеоперационного периода (пневмония), как следствие болевой реакции или остаточного действия релаксантов после операции. Возникновение дыхательной недостаточности может быть связано с дислокацией тканей после операции или повреждением аппарата внешнего дыхания эндотрахеальной трубкой. Послеоперационная недостаточность дыхания возникает также в связи с септическим или гиповолемическим шоком, застойной сердечной недостаточностью, передозировкой жидкости и инфарктом легкого. Респираторный дистресс — синдром взрослых. Одним из вариантов острой дыхательной недостаточности является так называемый респираторный дистресс-синдром. Это название заменило широко известные в 60-х годах термины «шоковое легкое», «влажное легкое». Синдром развивается после массивной кровопотери, при септическом шоке, обусловленном нарушением системного кровообращения, расстройством водно-электролитного баланса, коагуляционных свойств крови. Его расценивают как характерное для тяжелых состояний неспецифическое поражение легких, приводящее к гипоксии. С патофизиологических позиций синдром характеризуется возникновением внутрилегочного сброса крови (шунт) справа налево, с диагностических — наличием гипоксии и зависимости больного от высоких концентраций кислорода во вдыхаемой смеси, с лечебных позиций — неизбежностью интубации трахеи (трахеостомия) и ИВЛ (Рябов Г.А., 1988). Массивная терапия растворами коллоидов, кристаллоидов, крови, плазмы может способствовать прогрессированию тяжелых изменений в легких при критических состояниях. Основной причиной интерстициального отека легких, с которого начинается острая дыхательная недостаточность, является введение значительных объемов жидкости в процессе лечения, хотя кажется, что он обусловлен гиповолемией действительной (после длительных операций на фоне кровопотери) или функциональной (флегмоны, ———————9СЛОЖНЕНИЯ, О^^АСНОСТИ^РЕДНИМАЦИЯ 257 сепсис). Мерой профилактики этого опасного явлр^. жит координация трансфузионной прогрТммы в у' потребностями организма в жидкостГуче^то?^"^11 дят на основе определения Центрального^енозног р прово-артериального давления, диуреза. Массивная ин^"^"^' вых кеколлоидных растворов без учета^икиУ3" соле" метров может привести к скоплениГчрезм^Рно^ пара" жидкости в организме и отеку легких кото^,00 количества значительно раньше, чем возникают изменений яются него давления, центрального венозно^дГле^я ^Г"""" Установлено, что в генезе дыхательной нрттл большое значение имеют переливания кро^^ннТм^ сивные и многократные. Вряд ли имеет смысл правомочность или ошибочность массивных г1 оценивать зий, поскольку определение лечебн^так^ ^^"^ лечащего данного больного. Однако в m™L дeлoвPaчa• лога встречаются ситуации в котовых ^Г Р^"™^- сфузия. при полном пониманисвяйннь"х^с н^п^0^"-остается единственным методом лечен"" с ""^""стеи, хранить жизнь больного (ГоГг^Т^Т^З" с0-Дыхательная недостаточность может быть обусловлена- - массивной гемотрансфузией: частота осложнен^гтп переживании донорской крови достигает 10 ^ (Р^в г Z - введением крови, консервированной более ^ г.^ которая обеспечивает эффективныйtr na^nL рт к' организме лишь на 50 %(Кли^кийТА1^^ в - секвестрацией до 25—30 % пеоелитму п S?=-——•——•——•^=.=:;,Т ^..^^"^"^^.S^-"»».- r=^»s==^^S= =.•»^°^==^= r.^J'r^^^rii^^;^^^^^ ви.«„ш... „,до6.о то-у, ^ быстрее ^^"„Й^ей" Небл.пифют.ое м«яш,е тастого кислорода кал?,""™' «.ляетс,. „„.„тин иторстициальноге oiS."^" "'"-трук„„и,в»»^„. По»„.ы» P.D.te.1 (^""о^дТ
ванных здоровых людей при вдыхании чистого кислорода возникали разные симптомы: от анорексии до болей в грудной клетке. Половина обследованных смогли участвовать в эксперименте не более 72 ч. Вместе с тем известно, что американские астронавты при длительных полетах в космосе без каких-либо последствий находятся в атмосфере чистого кислорода, давление которого, однако, не превышает 300 мм рт. ст. Вероятно, повреждающее действие чистого кислорода проявляется лишь при нормальном или высоком атмосферном давлении. Пневмония. Одним из наиболее тяжелых осложнений послеоперационного периода, приводящих к дыхательной недостаточности, является пневмония. Возможны следующие источники бактериального заражения легких: — аспирация желудочного содержимого, которая может произойти как при пустом, так и при полном желудке. Первый вариант описан С.Мендельсоном в 1946 г. и вошел в литературу под названием «синдром Мендельсона». Он характеризуется попаданием желудочного содержимого в легкие и развитием острого воспалительного процесса в паренхиме легких. Последующее ателектазирование приводит к гиповентиляции и развитию гипоксии; — гнойный очаг в челюстно-лицевой области; — окружающая атмосфера (госпитальная инфекция); — трахеостома. Инфицированная рана или септическое состояние может привести к генерализации процесса в организме с обязательным участием легких в качестве барьера для микроорганизмов, где происходит их первичная аккумуляция. Наиболее частым возбудителем пневмонии является инфекция из верхних дыхательных путей. Обычно она схожа с микрофлорой, характерной для данного лечебного отделения. Как правило, инфекцию заносят при многократных аспирациях секрета из трахеи или бронха, длительном пребывании назотра-хеальной или оротрахеальной трубки в трахее. Наиболее часто госпитальная флора проникает в легкие у ослабленных или тяжело больных. Как правило, все трахеостомические раны рано или поздно инфицируются, несмотря на строгое соблюдение асептики. При аспирации инфекция проникает в дыхательные пути. У больного с трахеостомой флора приобретает особую вирулентность через 2—3 дня после ее наложения. ОСЛОЖНЕНИЯ, ОПАСНОСТИ И РЕАНИМАЦИЯ
Эмфизема легких. Обструктивная эмфизема легких, сопровождающаяся атрофией альвеолярной ткани, приводит к перерастяжению альвеолы с последующим ухудшением газообмена. Такой механизм развития эмфиземы чаще всего отмечается у больных пожилого возраста. Вследствие затрудненного кашлевого рефлекса ухудшается очистка легких из-за того, что в связи с повышением внутригрудного давления при кашле перекрываются бронхиолы и затрудняется удаление мокроты; функционально невыгодное положение грудной клетки, когда снижается резервная емкость вдоха, не позволяет углубить дыхание. Бронхиальная астма. В основе этого заболевания лежит повышенная чувствительность бронхиальных мышц к воздействию внешних и внутренних факторов с последующим развитием бронхиолоспазма, сопровождающегося отечно-воспалительными изменениями бронхиальной стенки и нарушением дренирования мокроты по обструктивному типу. Значительная часть больных бронхиальной астмой являются глюкокортикоидозависимыми, в связи с чем в ходе операции у них может развиться острая надпочечниковая недостаточность. В состав премедикации включают высокие дозы глюкокортикеидов. При подготовке больного к операции с помощью объективных методов определяют реакцию на бронходилататоры — антигистаминные, В-адреномимети-ческие, М-холинолитические, чтобы в случае необходимости применить наиболее эффективное для данного больного средство. При проведении премедикации целесообразно использовать бронхолитик, который больной применяет в период между приступами. В ходе анестезии и в послеоперационном периоде следует избегать медикаментов, способных спровоцировать бронхиолоспазм. Многие авторы полагают, что тиопентал натрия, высвобождающий гистамин, при бронхиальной астме применять не следует, так как он может стимулировать гиперреактивность бронхов (Зильбер А.П. и др., 1989). Хотя существует мнение, что эта опасность преувеличена, но, учитывая возможность многообразной замены (гексенал, кетамин, седуксен), можно отказаться от тио-пентала натрия при проведении анестезии у больных брон-хиальн о и астм ой. При интубации трахеи у больных следует придерживаться общих правил: — глубокая анестезия;
— предварительное аэрозольное или внутривенное введение лидокаина (1—2 мг); — внутривенная инфузия эуфиллина. Из ингаляционных анестетиков предпочтительнее фто-ротан. При возникновении бронхиолоспазма необходимо ввести средство, к которому больной наиболее чувствителен. В случае неэффективности фторотана последовательно вводят внутривенно 0,5 мг алупента, до 5 мг/кг эуфиллина, 0,5 мг атропина, 60—90 мг преднизолона. В послеоперационном периоде необходимо принять меры для развития бронхиолоспазма и провести дренирование бронхиального дерева с целью удаления мокроты. При развитии бронхиально-астматического синдрома значительно повышается опасность проведения анестезии в амбулаторных условиях, так как он часто возникает неожиданно для больного и врача. Этот синдром может возникнуть у практически здоровых людей, например, при аллергических состояниях. Назначая больному медикаментозное лечение, врач должен выяснить аллергологический анамнез, так как в патогенезе астмы значительное место принадлежит факторам аллергии. Предварительная подготовка больных, у которых в анамнезе отмечались аллергические реакции, состоит в проведении лечебной премедикации, включающей применение бронходилататоров в аэрозолях, введение мезатона с изупре-лом или алупентом, эфедрина. Задача врача при анестезиологическом обеспечении операций у больных бронхиальной астмой — улучшение проходимости дыхательных путей в период проведения наркоза и после него, применение веществ, не угнетающих дыхательный центр. Для преднар-козной подготовки (премедикация) применяют седуксен, промедол, атропин. Наркотические и ненаркотические анальгетики часто используют в сочетании с закисью азота и кислородом с целью поддержания анестезии. Можно использовать сбалансированную смесь, включающую седуксен, феназепам, рогипнол. Клинические наблюдения в стационаре показывают, что миорелаксанты не оказывают заметного влияния на течение наркоза у больных бронхиальной астмой. Перед амбулаторной или экстренной анестезией целесообразно ввести глюкокортикоиды в дозе, зависящей от исходного состояния ОСЛОЖНЕНИЯ, ОПАСНОСТИ И РЕАНИМАЦИЯ
больного, его компенсаторных возможностей и степени выраженности сопутствующего заболевания. В случае развития приступа бронхиальной астмы показано проведение ИВЛ с учетом некоторых особенностей: насколько допустимо создание в дыхательной системе высокого давления — до 100 см вод. ст., использование больших дыхательных объемов (до 0,8—1,2 л), каков должен быть объем минутной вентиляции легких? При проведении интенсивной терапии у больных бронхиальной астмой применение активного выдоха и адреностимулирующих средств ограничено. Лечение дыхательной недостаточности проводят в несколько этапов: до наркоза, во время наркоза и в послеоперационном периоде, с целью коррекции гипоксии (респираторное лечение). Дыхательная недостаточность как осложнение послеоперационного периода чаще всего возникает под влиянием следующих факторов: — исходной сопутствующей патологии органов дыхания; — операционного стресса, кровопотери, крововосполне- ния, постуральных эффектов; — недостаточной анестезии (боль) и фиксированного положения больного в послеоперационной палате. Профилактика и лечение дыхательной недостаточности включают комплекс мер: контроль газообмена, возмещение объемов крови и кровезаменителей, аналгезия, дренирование бронхиального дерева для удаления мокроты, поддержание нормальных легочных объемов (респираторное лечение). Контроль параметров гомеостаза при лечении дыхательной недостаточности начинается после катетеризации магистральной вены (подключичная, бедренная, внутренняя яремная). Катетеризация лучевой артерии необходима для контроля кислородного баланса по артериальной крови. Необходимость введения растворов сердечных средств и диу-ретиков определяют с учетом ЦВД, АД, ЧСС и величины диуреза (катетеризируя мочевой пузырь, мы получаем возможность регистрировать почасовой и суточный диурез). Низкое ЦВД в ответ на гемотрансфузию может увеличиться, что является признаком небольшого ОЦК. Диурез на уровне 40—60 мл/ч свидетельствует об удовлетворительной функции почек. Дефицит ОЦК и его компонентов представляет собой разницу между истинным значением показателей у данного
больного и установленным по таблицам. При дефиците ОЦК мы отдаем предпочтение введению плазмозамещающих растворов и декстранов. При массивной кровопотере необходимо переливание отмытых эритроцитов, которые комбинируют с коллоидными, кристаллоидными растворами в соотношении 1:3. Перспираторные потери жидкости в среднем составляют 1 л. Это ориентир для введения декстранов, доза которых не должна превышать этот уровень (полиглюкин не более 1 л). Для поддержания объема плазмы наиболее целесообразны растворы декстранов, применяемые при лечении больных с дыхательной недостаточностью, особенно если по каким-либо причинам коллоидные растворы (плазма, альбумин, жела-тиноль) не могут быть использованы. Гематокрит при гемот-рансфузиях целесообразно поддерживать на уровне 30—33 %, так как при более низких показателях уменьшается кислородная емкость крови и затрудняется общий транспорт кислорода. Важной задачей при лечении нарушений газообмена является поддержание нормального КОС и электролитного баланса. Переливание солевых растворов должно быть строго выверенным и не приводить к возникновению новых патологических симптомов: снижению уровня гемоглобина и гема-токрита, уменьшению осмолярности плазмы, а главное, легкое не должно становиться «влажным» у ургентных больных с флегмонозными процессами. Для послеоперационного обезболивания используют три группы средств и методов: — наркотические и ненаркотические анальгетики в дозах, не угнетающих дыхание; — препараты для региональной анестезии; — методы рефлексотерапии, чрескожную стимуляцию, игло- и электроаналгезию, электронаркоз. Применение рефлексотерапии как средства послеоперационного обезболивания подробно рассмотрено В. Н.Цибуля-ком (1985). По его данным, использование различных методов рефлексотерапии в послеоперационном периоде не только позволяет уменьшить продолжительность применения наркотических анальгетиков, но и предупреждает развитие дыхательной недостаточности. Рациональное сочетание всех мер профилактики, проводимых последовательно и непрерывно с первых часов пос- ОСЛОЖНЕНИЯ. ОПАСНОСТИ И РЕАНИМАЦИЯ
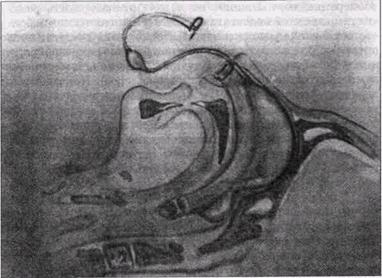
леоперационного периода, позволяет предотвратить развитие дыхательной недостаточности. При хронических заболеваниях легких продолженную ИВЛ проводят в 1-е сутки после операции, когда сохраняется недостаточность кровообращения и дыхания, особенно у больных с ограниченными резервами адаптации (эмфизема, пневмосклероз). Показанием к переводу больного на ИВЛ является падение р0а до 60 мм рт. ст. и ниже и повышение рСОа более чем до 50 мм рт. ст. Всем больным, независимо от состояния легочного газообмена, в палате интенсивной терапии необходимо осуществлять ингаляцию кислорода через носовые катетеры. Показанием к трахеостомии является необходимость проведения длительной (свыше 5—7 дней) управляемой ИВЛ. Одна из главных анестезиологических проблем в челюс-тно-лицевой хирургии — проведение интубации трахеи. Одни деформации (анкилозы височно-нижнечелюстного сустава) препятствуют интубации трахеи классическим способом, другие (синдром Триччера-Колинэа), создавая иллюзию широкого открывания рта, тем не менее не позволяют выполнить прямую ларингоскопию и провести эндотрахеаль-ную трубку за голосовую щель. С этой целью использовали следующие методики интубации трахеи: «вслепую», с помощью боковой рентгеноскопии или эндоскопическими методами (фибробронхоскоп). До недавнего времени альтернативным методом интубации было наложение трахеостомы с целью обеспечения ИВЛ и интубации трахеи. Для предупреждения нарушения легочного газообмена и остановки кровотечения в носовую полость вводится назальный воздуховод, обеспечивающий свободную проходимость верхних дыхательных путей. Раздувная манжетка на воздуховоде блокирует кровотечение, которое возникает после отслойки слизистой оболочки в носу и остановить которое практически можно было только после тутой тампонады (рис. 30). Решению проблемы «трудной* интубации способствовала разработка методики струстной инжекционной ИВЛ. Суть этого метода заключается в проведении чрескожной катетеризации трахеи стилетом в области перстне-щитовидной мембраны с последующим проведением катетера через ка-нюлю и присоединение шланга к баллону с кислородом, где давление на выходе составляет 2—3 атм. Частоту инжекционной вентиляции регулируют прерывистым датчиком с
Рис. 30. Схема назального воздуховода диапазоном частот от 12 до 20 в минуту. Параметры легочной вентиляции при инжекпионной ИВЛ составляют: МОД 20—25 л/мин, отношение вдох: выход 1:2, давление в трахее на высоте вдоха 15—20 см вод. ст., на выходе 0—2 см вод. ст. Эта методика позволяет интубировать трахею и вентилировать легкие у разных групп стоматологических больных (и не только у стоматологических). Ее можно применять у больных с нарушением внешнего дыхания: с глубокими флегмонами, деформациями костей и мягких тканей челюстно-лицевой области, со сниженными резервами кровообращения и дыхания, в реаниматологической практике. Уменьшение легочных объемов в послеоперационном периоде является начальной стадией ателектаз ирования и пневмонии. Показания к ИВЛ при развивающейся дыхательной недостаточности могут возникнуть в тех случаях, когда интенсивная работа дыхательного аппарата становится недостаточной для обеспечения нормального газообмена в легких. Аппаратная частота ИВЛ должна составлять 15—20 в минуту, а при обструктивных заболеваниях для обеспече- ОСЛОЖНЕНИЯ, ОПАСНОСТИ И РЕАНИМАЦИЯ 265 ния полного выдоха — около 10 в минуту. В других случаях, когда наблюдается интенсивная спонтанная вентиляция, необходимо ее медикаментозное подавление, чтобы обеспечить условия для проведения аппаратной ИВЛ (ацидоз, пневмония). В этих случаях частоту дыхания на короткий период устанавливают до 20—25 в минуту. Для обеспечения оптимального объема вентиляции дыхательный объем должен быть не менее 12 мл/кг (при частоте 10—20 в минуту). При использовании этих параметров удается предотвратить образование ателектазов. Необходимо следить за тем, чтобы содержание кислорода во вдыхаемой смеси не было избыточным. Нельзя подвергать больного опасному воздействию высоких концентраций кислорода ради повышения его содержания в артериальной крови. Наиболее убедительными клиническими показателями адекватности оксигенации (тканевой) являются наличие сознания, естественный цвет кожных покровов, слизистых оболочек и ногтевых лож, а также нормальные данные ЭКГ. Дата добавления: 2015-02-06 | Просмотры: 1272 | Нарушение авторских прав |