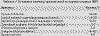|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Контрольные задачи. (Правильных ответов может быть несколько)(Правильных ответов может быть несколько) 1. Какие из перечисленных факторов способствуют развитию кровотечений из эрозивно-язвенных поражений желудка? А. Высокая секреция соляной кислоты. Б. Пожилой возраст больного. В. Прием нестероидных противовоспалительных препаратов. Г. Наличие сопутствующего рефлюкс-эзофагита. Д. Наличие дуоденогастрального рефлюкса желчи. Правильные ответы: Б, В. Риск развития желудочно-кишечных кровотечений значительно возрастает у пожилых лиц, особенно при приеме нестероидных противовоспалительных препаратов. 2. Какие из перечисленных факторов способствуют развитию кровотечений из варикозно расширенных вен пищевода? А. Высокая степень портальной гипертензии. Б. Значительные размеры варикозных узлов. В. Наличие сопутствующего рефлюкс-эзофагита. Г. Наличие маркеров репликации вирусов гепатита В или С. Д. Наличие сопутствующей печеночной гастропатии. Правильные ответы: А, Б, В. Возникновению кровотечений из варикозно расширенных вен пищевода способствуют высокая степень портальной гипертензии, большие размеры варикозных узлов, их эрозирование (при сопутствующем рефлюкс-эзофагите), резкое снижение функциональной активности печени, продолжающееся злоупотребление алкоголем. 3. От каких факторов зависит цвет рвотных масс при желудочно-кишечном кровотечении? А. От локализации источника кровотечения. Б. От быстроты развития кровотечения. В. От приема некоторых лекарственных препаратов. Г. От состояния моторики желудочно-кишечного тракта. Д. От уровня секреции соляной кислоты. Правильный ответ: А, Б, Д. Цвет рвотных масс при желудочно-кишечном кровотечении определяется локализацией источника кровотечения (пищевод, желудок), темпами его развития, уровнем секреции соляной кислоты (при профузном кровотечении, а также выраженной гипохлоргидрии связывания гемоглобина с соляной кислотой не произойдет и образования солянокислого гематина, придающего рвотным массам цвет кофейной гущи, не будет). 4. В каких случаях при язвенных кровотечениях целесообразно проведение эндоскопического гемостаза? А. При активном струйном кровотечении из язвы. Б. При активном медленном кровотечении из язвы. В. При обнаружении видимого кровеносного сосуда в дне язвы. Г. При обнаружении тромба в дне язвы. Д. Во всех перечисленных случаях. Правильный ответ: А, Б, В. Обнаружение при эндоскопии признаков активного (струйного или медленного) язвенного кровотечения, а также видимого сосуда в дне язвы свидетельствует о высоком риске возникновения рецидива кровотечения и служит показанием для проведения эндоскопического гемостаза. Риск возобновления кровотечения при наличии тромба в дне язвы невелик, поэтому эндоскопический гемостаз в указанной ситуации не проводится. стат
Рис. 1. Артериальное кровотечение из язвы желудка (тип Forrest Ia).
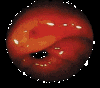
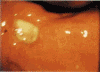
Рис. 2. Кровотечение из язвы пилорического отдела с медленным выделением крови (тип Forrest Ib).
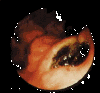
Рис. 3. Тромб в основании язвы (тип Forrest II).
Рис. 4. Видимый участок кровеносного сосуда в язве (тип Forrest II).
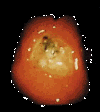
Рис. 5. Язва желудка без признаков свежего кровотечения (тип Forrest III). Опубликовано с разрешения администрации Русского Медицинского Журнала. Желудочно-кишечное кровотечение — кровотечение из органов желудочно-кишечного тракта. Может быть острым и хроническим, явным и скрытым, однократным и рецидивирующим. Источник Ж.-к. к. может локализоваться во всех отделах желудочно-кишечного тракта. Кровотечением осложняются язвенная болезнь, эрозивный гастрит, синдром Маллори — Вейсса (желудочное кровотечение, обусловленное разрывами слизистой оболочки абдоминального отдела пищевода или кардиального отдела желудка при упорной рецидивирующей рвоте), варикозное расширение вен пищевода и желудка, неспецифический язвенный колит, дивертикулы и полипы кишечника, доброкачественные и злокачественные опухоли органов желудочно-кишечного тракта, геморрой и др. Желудочно-кишечные кровотечение вызывает изменения в организме, тяжесть которых зависит от темпа кровотечения и величины кровопотери. В зависимости от величины кровопотери различают легкое, средней тяжести и тяжелое Ж.-к. к. При массивной кровопотере кровотечение называют профузным. В клинической картине Ж.-к. к. на первый план обычно выступают симптомы кровопотери (слабость, головокружение, сердцебиение, потливость, спутанность сознания, тахикардия, артериальная гипотензия). При легких степенях Ж.-к. к. могут наблюдаться головокружение, слабость, незначительная бледность, при массивных кровотечениях — коллапс, падение сердечной деятельности. Кровотечения из пищевода, желудка и двенадцатиперстной кишки могут сопровождаться рвотой алой кровью (гематемезис), а также кровью, измененной под действием желудочного сока, — так называемой кофейной гущей. Для кровотечения из верхних отделов желудочно-кишечного тракта характерен также дегтеобразный кал (мелена). При кровотечениях из тонкой кишки темно-красная кровь обычно равномерно перемешана с испражнениями. Выделения алой крови из заднего прохода свидетельствуют, что источник желудочно-кишечного кровотечения располагается в ободочной или прямой кишке. При легком Ж.-к. к. частота пульса до 80 ударов в минуту, систолическое АД выше 110 мм рт. ст., количество эритроцитов выше 3,5×1012/ л, уровень гемоглобина больше 100 г/л, гематокритное число выше 30%, дефицит объема циркулирующей крови (ОЦК) до 20%. При Ж.-к. к. средней тяжести частота пульса 80—100 ударов в минуту, систолическое АД 100—110 мм рт. ст., количество эритроцитов 2,5—3,5×1012 /л, уровень гемоглобина 80—100 г/л, гематокритное число 25—30%. дефицит ОЦК от 20 до 30%. При тяжелом Ж.-к. к. частота пульса выше 100 ударов в минуту, систолическое АД ниже 100 мм рт. ст., количество эритроцитов меньше 2,5×1012 /л, уровень гемоглобина ниже 80 г/л, гематокритное число ниже 25%, дефицит ОЦК 30% и более. Для скрытого Ж.-к. к. характерна постепенно прогрессирующая анемия. Обычно оно не сопровождается кровавой рвотой, меленой или нарушениями гемодинамики. Диагноз скрытого Ж.-к. к. ставят на основании лабораторного исследования кала на скрытую кровь. При подготовке к этому исследованию больной в течение трех дней не должен употреблять мясо, рыбу, яйца, а также чистить зубы. Присутствие крови в кале определяют с помощью специальных лабораторных проб, среди которых наиболее распространенной и информативной является бензидиновая проба (проба Грегерсена). При положительной пробе на скрытую кровь больного необходимо обследовать и обнаружить источник кровотечения. При подозрении на Ж.-к. к. в амбулаторно-поликлинических условиях показана срочная госпитализация больного в хирургическое отделение. Решающее значение в диагностике заболевания, послужившего причиной кровотечения, и в выявлении его источника имеют данные гастроскопии, дуоденоскопии, интестиноскопии, колоноскопии, ректороманоскопии. В тех случаях, когда эндоскопическое исследование невозможно, проводят экстренное рентгеноконтрастное исследование верхних отделов желудочно-кишечного тракта и толстой кишки (см. Ирригоскопия). Если перечисленные диагностические методы (включая эндоскопические) не позволили установить источник Ж.-к. к., а оно продолжается и носит профузный характер, прибегают к диагностической лапаротомии. Лечение больного с Ж.-к. к. должно включать мероприятия, направленные на остановку кровотечения и восполнение кровопотери. Показаны строгий постельный режим, максимальный физический и психический покой. При легком Ж.-к. к. назначают холод на живот, механически и химически щадящую пищу (стол и хирургический), проводят коррекцию водно-электролитного баланса, вводят викасол внутримышечно), хлорид или глюконат кальция, витамины, сердечно-сосудистые аналептики. При желудочно-кишечных кровотечениях средней тяжести, кроме того, переливают препараты крови и кровезаменители. Количество и качественный состав вводимых жидкостей зависят от показателей гемодинамики (частоты пульса, артериального и венозного давления), числа эритроцитов в крови, уровня гемоглобина и гематокритного числа, показателей кислотно-щелочного равновесия и др. С целью остановки Ж.-к. к. при эндоскопическом исследовании проводят прицельное орошение источника кровотечения гемостатическими средствами, аппликацию на него аэрозольных пленкообразующих препаратов, диатермо- или лазерную коагуляцию источника кровотечения, электроэксцизию полипов, введение склерозирующих средств в расширенные вены пищевода и желудка и др. Методы лечебной эндоскопии более эффективны при кровотечениях, обусловленных поверхностными поражениями слизистой оболочки органов желудочно-кишечного тракта. Если тяжелое кровотечение не удается остановить консервативными (в т.ч. эндоскопическими) методами и прогрессируют явления геморрагического шока, показано проведение реанимационных мероприятий и массивной инфузионной терапии. В ряде случаев остановку Ж.-к. к. осуществляют хирургическим путем, не дожидаясь стабилизации показателей гемодинамики. например, при кровоточащей язве желудка применяют его экономную резекцию или (при тяжелом состоянии больного) прошивание кровоточащего сосуда в дне язвы (см. Язвенная болезнь). При кровотечении из дуоденальной язвы и удовлетворительных показателях гемодинамики помимо прошивания язвы производят стволовую ваготомию и пилоропластику. При кровотечении из толстой кишки, причиной которого является неспецифический язвенный колит, показана субтотальная резекция толстой кишки с наложением илео- и сигмостомы (см. Язвенный неспецифический колит). При упорных кровотечениях из варикозно-расширенных вен пищевода и желудка производят перевязку вен пищевода и кардиального отдела желудка (см. Портальная гипертензия). Оперативные вмешательства при Ж.-к. к. должны проводиться на фоне интенсивной инфузионной терапии.
Библиогр.: Клиническая хирургия, под ред. Ю.М. Панцырева, с. 365, М., 1988. Симптомы желудочно-кишечных кровотечений Этиология и патогенез. Кровотечение разной степени интенсивности может происходить из артерий, вен, капилляров. Различают кровотечения скрытые (оккультные), проявляющиеся вторичной гипохромной анемией, и явные. Скрытые симптомы желудочно-кишечных кровотечений часто бывают хроническими и происходят из капилляров, сопровождаются железодефицитной анемией, слабостью, снижением гемоглобина и эритроцитов. Скрытое кровотечение можно выявить исследованием кала или желудочного содержимого на присутствие крови (бензидиновая или гваяковая пробы). Источниками желудочно-кишечных кровотечений чаще всего являются язвы желудка или двенадцатиперстной кишки, стрессовые язвы, острые эрозии слизистой оболочки (эрозивный гастрит). Реже симптомы желудочно-кишечных кровотечений наблюдаются при синдроме Мэллори—Вейса (продольный разрыв слизистой оболочки кардиального отдела желудка, возникающий при многократной рвоте). Очень редки кровотечения при простой язве Дьелафуа (небольшая круглая язва на передней или задней стенке желудка, расположенная над сравнительно большой по диаметру артерией в стенке желудка), встречающейся сравнительно редко (0,7—2,2%), но представляющей большую опасность, так как кровотечение возникает, как правило, из подвергшегося аррозии крупного сосуда, обычно бывает массивным и часто рецидивирующим. Для остановки его требуется оперативное лечение — трансгастральная перевязка кровоточащего сосуда или иссечение кровоточащей язвы. У 3—10% больных кровотечение происходит из варикозно-расширенных вен пищевода при портальной гипертензии. Редко источником кровотечения могут быть телеангиэктазии при синдроме Ослера—Рандю, сосуды доброкачественных и злокачественных опухолей желудка, дивертикулов двенадцатиперстной кишки и желудка, грыж пищеводного отверстия диафрагмы. Кровотечение при язвенной болезни является опаснейшим осложнением. Оно возникает вследствие аррозии ветвей желудочных артерий (правой или левой). При язве двенадцатиперстной кишки источником кровотечения являются аа. pancreaticoduodenales в области дна язвы. При остром незначительном кровотечении (меньше 50 мл) оформленные каловые массы имеют черную окраску. Общее состояние больного остается удовлетворительным. К явным признакам профузного кровотечения относят кровавую рвоту и стул с примесью крови. Кровавая рвота (гематеме-зис) — выделение с рвотными массами неизмененной или измененной (цвета кофейной гущи) крови, наблюдается при кровотечениях из желудка, пищевода, двенадцатиперстной кишки. Мелена — выделение измененной крови с каловыми массами (дегтеобразный стул), наблюдается при кровотечении из двенадцатиперстной кишки и массивном желудочном кровотечении с потерей крови, достигающей 500 мл и более. Реакция организма больного зависит от объема и скорости кровопотери, степени потери жидкости и электролитов, возраста больного, сопутствующих заболеваний, особенно сердечно-сосудистых. Потеря около 500 мл крови (10—15% объема циркулирующей крови) обычно не сопровождается заметной реакцией сердечно-сосудистой системы. Потеря 25% ОЦК вызывает снижение систолического артериального давления до 90—85 мм рт. ст., диастолического — до 45—40 мм рт. ст. Массивное кровотечение со столь значительной потерей крови вызывает: 1) ги-поволемический шок; 2) острую почечную недостаточность, обусловленную снижением фильтрации, гипоксией, некрозом извитых канальцев почек; 3) печеночную недостаточность в связи с уменьшением печеночного кровотока, гипоксией, дистрофией гепатоцитов; 4) сердечную недостаточность, обусловленную кислородным голоданием миокарда; 5) отек мозга вследствие гипоксии; 6) диссеминированное внутрисосудистое свертывание крови; 7) интоксикацию продуктами гидролиза крови, излившейся в кишечник. Все эти признаки означают, что у больного развилась полиорганная недостаточность. Клиническая картина и диагностика. Ранними признаками острой массивной кровопотери являются внезапная слабость, головокружение, тахикардия, гипотония, иногда обморок. Позже возникает кровавая рвота (при переполнении желудка кровью), а затем мелена. Характер рвотных масс (алая кровь, сгустки темно-вишневого цвета или желудочное содержимое цвета "кофейной гущи") зависит от превращения гемоглобина под влиянием соляной кислоты в солянокислый гематин. Многократная кровавая рвота и появление впоследствии мелены наблюдаются при массивном кровотечении. Рвота, повторяющаяся через короткие промежутки времени, свидетельствует о продолжающемся кровотечении; повторная рвота кровью через длительный промежуток времени — признак возобновления кровотечения. При обильном кровотечении кровь способствует быстрому раскрытию привратника, ускорению перистальтики кишечника и выделению испражнений в виде "вишневого желе" или примеси малоизмененной крови. Острые желудочно-кишечные кровотечения, основным признаком которых является только мелена, имеют более благоприятный прогноз, чем кровотечения, проявляющиеся прежде всего обильной повторной кровавой рвотой. Наиболее высока вероятность неблагоприятного прогноза при одновременном появлении кровавой рвоты и мелены. Источником кровотечения, возникающего в период обострения у лиц молодого возраста, чаще является язва двенадцатиперстной кишки, у больных старше 40 лет — язва желудка. Перед кровотечением нередко боль усиливается, а с момента начала кровотечения — уменьшается или исчезает (симптом Бергмана). Уменьшение или устранение боли пептического характера связано с тем, что кровь нейтрализует соляную кислоту. Кровотечение может быть первым признаком язвы желудка или двенадцатиперстной кишки, протекавшей до этого бессимптомно (около 10%), или проявлением остро возникшей язвы (стрессовая язва). При осмотре обращают на себя внимание страх и беспокойство больного. Кожные покровы бледные или цианотичные, влажные, холодные. Пульс учащен; артериальное давление может быть нормальным или пониженным. Дыхание учащенное. При значительной кровопотере больной испытывает жажду, отмечает сухость слизистых оболочек полости рта. Ориентировочная оценка тяжести кровопотери возможна на основании внешних симптомов желудочно-кишечных кровотечений, определения шокового индекса по частоте сердечных сокращений (см. "Острый живот"), величине артериального давления, измерения количества крови, выделившейся с рвотой и жидким стулом, а также при аспирации содержимого из желудка. Показатели гемоглобина, гематокрита, центрального венозного давления (ЦВД), объема циркулирующей крови (ОЦК), почасового диуреза позволяют более точно оценить тяжесть кровопотери и эффективность лечения. При исследовании крови в ранние сроки (несколько часов) после начала острого кровотечения число эритроцитов и содержание гемоглобина могут оставаться на нормальном уровне. Это связано с тем, что в течение первых часов происходит выброс эритроцитов из депо. С учетом приведенных выше данных можно выделить четыре степени тяжести кровопотери. I степень — хроническое оккультное (скрытое) кровотечение, содержание гемоглобина в крови незначительно снижено, признаки нарушения гемодинамики отсутствуют. II степень — острое небольшое кровотечение, ЧСС и артериальное давление стабильны, содержание гемоглобина 100 г/л и более. III степень — острая кровопотеря средней тяжести (тахикардия, небольшое снижение артериального давления, шоковый индекс более 1, содержание гемоглобина менее 100 г/л). IV степень — массивное тяжелое кровотечение (артериальное давление ниже 80 мм рт. ст., ЧСС свыше 120 в 1 мин, шоковый индекс около 1,5, содержание гемоглобина менее 80 г/л, гематокрит менее 30, олигурия — диурез менее 40 мл/ч). Обследование и лечение больных с острым кровотечением осуществляют в отделении реанимации, где проводят следующие первоочередные мероприятия: 1) катетеризация подключичной вены или нескольких периферических для быстрого восполнения дефицита ОЦК, измерения ЦВД; 2) зондирование желудка для его промывания и контроля за возможным возобновлением кровотечения; 3) экстренная эзофагогастродуоденоскопия и одновременная попытка остановки кровотечения обкалыванием кровоточащей язвы или коагуляцией кровоточащего сосуда; 4) постоянная катетеризация мочевого пузыря для контроля за диурезом (он должен составлять не менее 50—60 мл/ч); 5) определение степени кровопотери; 6) кислородная терапия; 7) гемостатическая терапия; 8) аутотрансфузия (бинтование ног); 9) очистительные клизмы для удаления крови, излившейся в кишечник. Зондирование желудка и промывание его холодной водой (3—4 л) производят (удаление излившейся крови, сгустков) для подготовки к эндоскопическому исследованию и остановки кровотечения. Под холодной водой подразумевается вода температуры 4°С, хранившаяся в холодильнике или охлажденная до указанной температуры добавлением кусочков льда. Введение зонда в желудок и аспирация содержимого через определенные интервалы времени позволяют следить за динамикой кровотечения. Скопировано с сайта: http://www.astromeridian.ru/medicina/ Дата добавления: 2015-11-25 | Просмотры: 705 | Нарушение авторских прав |