|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
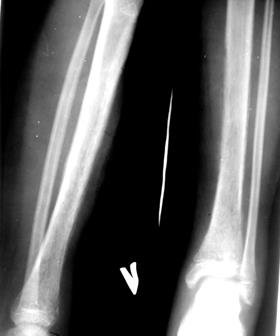
ОТВЕТ К ЗАДАЧЕ № 241. Нефробластома справа. 2. Исследование мочи, компьютерная томография, рентгенография грудной клетки, УЗИ органов брюшной полости и забрюшинного пространства, экскреторная урография. 3. Опухоль Вильмса происходит из развивающихся тканей почек, метанефрогенетического ростка. Это высокозлокачественная эмбриональная опухоль. Наиболее часто она встречается у детей до 5 лет (75 %) и в некоторых случаях может быть врожденной. Частота нефробластомы среди мальчиков и девочек примерно одинакова. Она нередко сочетается с врожденными аномалиями (аниридия, гемигипертрофия, аномалии мочеполового тракта). 4. В ранних стадиях заболевания трудно заподозрить наличие у ребенка опухоли почки, так как имеющиеся клинические симптомы неспецифичны (бледность кожных покровов, похудание, снижение аппетита, тошнота, боли в животе, раздражительность). Гладкая, иногда с неровной поверхностью, плотная, безболезненная опухоль в брюшной полости часто является первым признаком заболевания, который заставляет родителей ребенка обратиться к врачу. В результате сдавления опухолью близлежащих органов и тканей появляются боли в животе, могут появиться признаки кишечной непроходимости, расширение подкожных вен передней брюшной стенки, асцит. У большинства больных можно выявить артериальную гипертонию и гематурию (макрогематурия в 25 % случаев). 5. Биопсия опухоли с цитологическим и гистологическим исследованием. 6. Используется протокол SIOP. Предоперационная химио- (при верификации диагноза) и лучевая (наиболее эффективна) терапия. 7. 1) Наиболее целесообразным является трансперитонеальный доступ, прикотором возможно произвести тщательную ревизию органов брюшной полости (печени, лимфатических узлов забрюшинного пространства и второй почки) и при необходимости выполнить биопсию. 2) Тщательное и не травматичное удаление опухоли с принятием всех мер для предупреждения разрыва новообразования. 3) Удаление нефробластомы с предварительной перевязкой почечной вены. 4) Обязательная резекция парааортальных лимфатических узлов. 5) Маркировка ложа опухоли в зоне сомнительного радикального удаление ее рентгеноконтрастными клипсами для уточненного планирования зон облучения. 8. Химиотерапия проводится с учетом неблагоприятных факторов. Используются: винкристин, дактиномицин, адриамицин, циклофосфан, платидиам. Лучевая терапия – очаговая доза на ложе опухоли 3000-5000 рад. 9, 10. При отсутствии неблагоприятных факторов (разрыв опухоли во время операции, отдаленные метастазы и т.д.) пятилетняя бессобытийная выживаемость составляет 90 %. ЗАДАЧА № 25 Больной А., 13 лет поступил в клинику через 14 суток от начала заболевания. Из анамнеза известно, что 2 недели назад у ребенка была травма – ударился левой голенью о качели, к врачам не обращался, боли через 6 часов прошли самостоятельно. Через сутки после травмы появились резкие распирающие боли в нижней трети левой голени и области левого голеностопного сустава, хромота, повышение температуры до 37,3°С. На следующий день боли в левой голени нарастали, ребенок перестал наступать на левую ногу, подъем температуры тела до 38,8ºС. Мальчик отмечал слабость, снижение аппетита. Обратились в ЦРБ по месту жительства, был госпитализирован с диагнозом: артрит левого голеностопного сустава. Проводилась антибиотикотерапия – 10 дней. На фоне проводимого лечения состояние ребенка улучшилось, боли в пораженной конечности уменьшились, но нарастал отек нижней трети левой голени и голеностопного сустава. Через 13 дней от начала заболевания в пораженной области появилась синюшность кожных покровов, отмечался симптом флюктуации, температура держалась на субфебрильных цифрах, консультирован детским хирургом по телефону, рекомендован перевод в областную больницу для дальнейшего лечения. При осмотре на 14-й день заболевания: Общее состояние средней тяжести. Кожные покровы бледно-розовые. Язык обложен серым налетом, сухой. В легких дыхание везикулярное, хрипов нет. ЧД – 21 в минуту. Тоны сердца ясные, ритмичные. ЧСС – 118 ударов в минуту. Живот мягкий, безболезненный. Печень и селезенка не увеличены. Стул и диурез не нарушены. При осмотре левой нижней конечности отмечается местная гипертермия, синюшность, увеличение объема мягких тканей средней и нижней трети левой голени (D>S на 3 см), левого голеностопного сустава. При пальпации и перкуссии определяется резкая болезненность, положителен симптом флюктуации в нижней трети левой голени, ограничение объема движений левого голеностопного сустава. Отмечается положительный симптом осевой нагрузки. При пункции левого голеностопного сустава получен гной – 8 мл, взят бак. посев. Анализ крови: Эритроциты – 4,76×1012/л; Гемоглобин – 110 г/л; Цветной показатель – 1,0; Тромбоциты – 310 тыс; Лейкоциты – 22×109/л; Эозинофилы – 1%; Юные – 1%; Палочкоядерные – 14%; Сегментоядерные – 49%; Лимфоциты – 30%; Моноциты – 5%; СОЭ – 34 мм/ч. Токсическая зернистость нейтрофилов. Анализ мочи: Цвет – соломенно–желтая; Удельный вес – 1008; Лейкоциты – 2–3 в поле зрения; Эритроциты – 0–1 в поле зрения; Белок – нет. Обзорная рентгенография грудной клетки и УЗИ брюшной полости – без патологии. Рентгенограммы прилагаются (сделаны до операции).
1. Поставьте предварительный диагноз. 2. Классификация данной нозологии. 3. С какими заболеваниями опорно-двигательного аппарата требует дифференциальной диагностики данная патология? 4. Дополнительные методы диагностики при данной патологии. 5. Назовите типичную локализацию патологического процесса при данной нозологии. Причины. 6. Принципы лечения. 7. Особенности иммобилизации у пациентов грудного возраста. 8. Причины перехода в хроническую форму. 9. Возможные ортопедические осложнения при данном заболевании. 10. Прогноз, диспансеризация (цель, содержание, длительность). Дата добавления: 2015-12-15 | Просмотры: 1455 | Нарушение авторских прав |