 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
КЛАССИФИКАЦИЯ БЕЗЗУБЫХ ЧЕЛЮСТЕЙПосле удаления зубов альвеолярные отростки челюстей хоро- шо выражены, но со временем они атрофируются и уменьша- ются в размерах, причем чем больше времени прошло после удаления зубов, тем атрофия выражена резче. Кроме того, если этиологическим фактором полной адентии был пародонтит, то атрофические процессы, как правило, протекают быстрее. После удаления всех зубов процесс продолжается в альвеолярных отрост- ках и теле челюсти. В связи с этим было предложено несколько классификаций беззубых челюстей. Наибольшее распространение получили классификации Шредера для верхней беззубой челюс- ти и Келлера для нижней беззубой челюсти. Шредер различает три типа верхней беззубой челюсти (рис. 191). Первый тип характеризуется высоким альвеолярным отрост- ком, который равномерно покрыт плотной слизистой оболочкой, хорошо выраженными буфами, глубоким небом, отсутствием или слабовыраженным небным валиком (торусом). Второй тип отличается средней степенью атрофии альвеоляр- ного отростка, маловыраженными буграми, средней глубины не- бом, выраженным торусом. Третий тип — полное отсутствие альвеолярного отростка, резко уменьшенные размеры тела верхней челюсти, слабо развитые аль- веолярные бугры, плоское небо, широкий торус. В отношении протезирования наиболее благоприятен первый тип беззубых верх- них челюстей. 14-3384 385
Рис. бов. 191. Типы атрофии верхней челюсти при полном отсутствии зу-
A. И. Дойников к классификации Шредера добавил еще два типа челюстей. Четвертый тип, для которого характерны хорошо выраженный альвеолярный отросток в переднем участке и значительная атро- фия в боковых. Пятый тип — выраженный альвеолярный отросток в боковых участках и значительная атрофия в переднем отделе. Келлер различает четыре типа беззубых нижних челюстей (рис. 192). Первый тип — челюсть с резко выраженной альвеолярной частью, переходная складка расположена далеко от альвеоляр- ного гребня. Второй тип — равномерная резкая атрофия альвеолярной ча- сти, подвижная слизистая оболочка расположена почти на уров- не альвеолярного гребня. Третий тип — альвеолярная часть хорошо выражена в области передних зубов и резко атрофирована в области жевательных. Четвертый тип — альвеолярная часть резко атрофирована в области передних зубов и хорошо выражена в области жеватель- ных. В отношении протезирования наиболее благоприятны первый и третий типы беззубых нижних челюстей. B. Ю. Курляндский свою классификацию нижних беззубых че- люстей построил не только по степени убыли костной ткани аль- веолярной части, но и в зависимости от изменения топографии прикрепления сухожилий мышц. Он различает 5 типов атрофии нижней беззубой челюсти. Если сопоставить классификацию Кел- лера и В. Ю. Курляндского, то третий тип атрофии по В. Ю. Кур- ляндскому можно расположить между вторым и третьим типами по Келлеру, когда атрофия произошла ниже уровня мест при-
Типы атрофии нижней челюсти при полном отсутствии зу- крепления мышц с внутренней и внешней сторон. Тем не менее практика показывает, что ни одной из классификаций не удает- ся предусмотреть все многообразие встречающихся вариантов атрофии челюсти. Кроме того, для качественного пользования протезами не меньшее, а иногда и большее значение имеют форма и рельеф альвеолярного гребня. Наибольший эффект ста- билизации достигается при равномерной атрофии, широком, а не высоком и узком гребне. Эффективной стабилизации можно достичь при любых клинических ситуациях, если учтено отно- шение мышц к альвеолярному отростку и топография клапан- ной зоны. Челюсти покрыты слизистой оболочкой, которую клиничес- ки можно разделить на три типа: 1. Нормальная слизистая оболочка: умеренно податлива, уме- ренно выделяет слизистый секрет, бледно-розового цвета, мини- мально ранима. Наиболее благоприятна для фиксации протезов. 2. Гипертрофическая слизистая оболочка: большое количество межуточного вещества, гиперемирована, при пальпации рыхлая. При такой слизистой оболочке создать клапан нетрудно, но про- тез на ней подвижен и может легко потерять контакт с оболоч- кой. 3. Атрофическая слизистая оболочка: очень плотная, белесова- того цвета, бедно ослизнена, сухая. Этот тип слизистой самый неблагоприятный для фиксации протеза. Суппли предложил термин «болтающийся гребень». В данном случае имеются в виду мягкие ткани, находящиеся на вершине альвеолярного отростка, лишенные костной основы. «Болтающий- ся гребень» встречается в области передних зубов после удале- ния их при пародонтите, иногда в области бугров на верхней челюсти, когда произошла атрофия костной основы и в избытке остались мягкие ткани. Если такой гребень взять пинцетом, он будет смещаться в сторону. При протезировании больных с на- личием «болтающегося гребня» используют специальные приемы получения слепков (см. далее). При изготовлении протезов на беззубые челюсти необходимо учитывать, что слизистая оболочка нижней челюсти быстрее отве- чает более выраженной болевой реакцией на давление. Наконец, надо знать понятия «нейтральная зона» и «клапан- ная зона». Нейтральной зоной называется граница между подвиж- ной и неподвижной слизистой оболочкой. Этот термин впервые был предложен Тревиссом. Часто нейтральной зоной называют переходную складку. Нам кажется, что нейтральная зона прохо- дит несколько ниже переходной складки, в области так называ- емой пассивно-подвижной слизистой оболочки (рис. 193). Термин «клапанная зона» обозначает контакт края протеза с подлежащими тканями. При выведении протеза из полости рта клапанной зоны не существует, так как это не анатомическое образование. 14* 387
1 — активно-подвижная слизистая оболочка; 2 — пассивно-подвижная слизистая оболочка (нейтральная зона); 3 — неподвижная слизистая оболочка.
ОБСЛЕДОВАНИЕ БОЛЬНОГО Обследование начинают с опроса, во время которого выяс- няют: 1) жалобы; 2) причины и время потери зубов; 3) данные о перенесенных заболеваниях; 4) пользовался ли больной съем- ными протезами раньше. После опроса переходят к осмотру лица и полости рта больно- го. Отмечают асимметрию лица, выраженность носогубных и под- бородочных складок, степень уменьшения высоты нижнего от- дела лица, характер смыкания губ, наличие заед. При обследовании преддверия рта обращают внимание на вы- раженность уздечки, щечных складок. Необходимо тщательно изу- чить топографию переходной складки. Обращают внимание на сте- пень открывания рта, характер соотношения челюстей (ортогна- тическое, прогеническое, прогнатическое), наличие хруста в суставах, боли при движении нижней челюсти. Определяют сте- пень атрофии альвеолярных отростков, форму отростка — узкий или широкий. Альвеолярные отростки следует не только осмотреть, но и пропальпировать для обнаружения экзостозов, острых костных вы- ступов, корней зубов, прикрытых слизистой оболочкой и невиди- мых при осмотре. При необходимости следует провести рентгено- графию. Пальпация важна для определения наличия торуса, «бол- тающегося гребня», степени податливости слизистой оболочки. Определяют, нет ли хронических заболеваний (красный плоский лишай, лейкоплакия слизистой оболочки). Кроме осмотра и пальпации органов полости рта, по показа- ниям проводят рентгенографию ВНЧС, электромиографию жева- тельных мышц, запись движений нижней челюсти и т. д. Таким образом, детальное обследование анатомических усло- вий полости рта больного при полном отсутствии зубов поз- воляет уточнить диагноз, определить степень атрофии альве- олярных отростков, тип слизистой оболочки, наличие экзосто- зов и т. д. Все полученные данные позволят врачу определить дальней- шую тактику при протезировании, выбрать нужный слепочный материал, вид протеза — обычный или с эластичной подклад- кой, границы будущих протезов и т. д.
ПРОТЕЗИРОВАНИЕ ПРИ ПОЛНОЙ АДЕНТИИ Анатомические слепки (оттиски) После обследования больного приступают к получению анатомического слепка. Этот этап включает: 1) подбор стандар- тной ложки; 2) выбор сл епочного материала; 3) установку лож- ш со слеп очным материалом на челюсти; 4) оформление краев слепка; 5) выведение слепка; 6) оценку слепка. Для получения анатомического слепка подбирают стандарт- ную металлическую ложку по номеру, соответствующему вели- чине челюсти. Из слепочных материалов применяют термопластические мас- сы, альгинатные или гипс. Термопластические массы не дают четкого отображения нейтральной зоны, переходной складки, поэтому для этих целей их применять нецелесообразно. При незначительной атрофии альвеолярных отростков можно пользо- ваться альгинатными слепочными материалами, а при сильной атрофии, когда необходимо отодвинуть с протезного ложа под- вижную слизистую оболочку или подъязычные железы, смещен- ные на вершину гребня альвеолярного отростка нижней беззу- бой челюсти, использование этих масс вызывает определенные трудности. В таких случаях лучше применять гипс. При протезировании больных с «болтающимся гребнем» нуж- но слепок получать без давления и такими массами, которые бы не сместили этот гребень в сторону и не сдавили его. Для этих целей используют альгинатные массы или жидкий гипс. Перед снятием слепка стандартную ложку (ее края) можно индивидуализировать. Для этого по краю ложки укладывают раз- мягченную и согнутую пополам полоску воска, приклеивают краю горячим шпателем и, введя ложку в полость рта, об- жимают воск по скату альвеолярных отростков. Участки вос- ка, зашедшие на активно-подвижную слизистую оболочку, сре- зают. Ложку со слеп очной массой устанавливают на челюсти, уме- ренно прижимают и оформляют края активным (больной произ- водит движения языком, губами) и пассивным (врач пальцами массирует щеки, губы) способами. После затвердевания или структуирования слепочной массы ложку со слепком осторожно выводят из полости рта и производят оценку слепка. Обращают внимание на то, как прояснялось пространство за буграми, чет- ко ли отобразились уздечки, нет ли пор и т. д. Затем на анатомическом слепке химическим карандашом от- мечают границы будущей ложки-базиса и передают в зуботехни- ческую лабораторию для изготовления модели и индивидуальной ложки-базиса.
Методы фиксации протезов Фиксация — это укрепление протеза на челюсти при ее по- кое и при вспомогательных движениях. Сила фиксации протеза зависит от анатомических условий полости рта, типа слизистой оболочки и метода получения слепка. Известны различные методы укрепления протезов на челюс- тях: механические, хирургические, физические. Однако вследствие недостаточной эффективности и других отрицательных свойств они не нашли широкого применения в клинике ортопедической стоматологии. В последние годы широкое распространение получил физи- ко-биологический метод достижения фиксации. Сущность его заключается в том, что протезы фиксируются за счет адгезии и функционального присасывания. Для обеспечения адгезии зубного протеза необходимо, что- бы поверхность его точно отображала поверхность соответствую- щих тканей протезного ложа. Не только макро-, но и микроре- льеф слизистой оболочки рта должен найти точное отображение на базисе протеза. Между двумя конгруэнтными поверхностями, разделенными тонким слоем слюны, возникают силы молекуляр- ного сцепления, способствующие удержанию протеза на челюс- ти. Сила прилипания зависит от точности повторения микроре- льефа слизистой оболочки и площади протезного ложа. Однако практика показывает, что сила прилипания протезов составляет 200—300 г, что достаточно для фиксации протеза в покое и со- вершенно недостаточно при различных жевательных нагрузках. Функциональное присасывание основано на создании под протезом отрицательного воздушного пространства. Как бы иде- ально не был изготовлен протез, при жевательных движениях он несколько смещается. При этом между протезом и подлежащей слизистой оболочкой будет образовываться пространство с раз- реженным воздухом и протез будет хорошо фиксироваться за счет разницы с атмосферным давлением. В клинике это достигается: 1) точностью длины краев протеза; 2) объемностью краев; 3) не- которым давлением края протеза на подлежащие ткани. На верхней челюсти с вестибулярной поверхности граница протеза должна покрывать пассивно-подвижную слизистую оболочку, несколько сдавливая ее, контактировать с куполом переходной складки (активно-подвижной слизистой оболочкой) и иметь вогнутую вестибулярную поверхность. При такой конфи- гурации края протеза в эту область будет подсасываться щека и фиксация протеза будет еще лучше, так как наружному воздуху, чтобы разомкнуть клапан, необходимо преодолеть сложный путь (рис. 194). По линии А задний край протеза на верхнюю челюсть должен на 1— 2 мм заходить на мягкие ткани, также несколько сдавливая их. На нижнюю челюсть изготавливают протезы с разумно расши-
ис. 194. Расположение края протеза на верхней челюсти (схема), а— по переходной складке; б — по линии А.
ренными границами, покрывая по возможности ретромолярное и подъязычное пространство, создавая крылья в ретроальвеоляр- ном пространстве. Если не удается достичь функциональной при- сасываемости протеза, то расширение границ является оправдан- ным, так как при этом уменьшается давление на единицу пло- щади протезного ложа, а ранее упоминалось о том, что слизис- тая оболочка нижней челюсти гораздо быстрее реагирует на дав- ление болевыми симптомами, чем при прочих равных условиях слизистая оболочка верхней челюсти.
Индивидуальные ложки > В последние годы в чистом виде индивидуальные ложки из воска практически не изготавливают, а делают жесткие ложки. В то время, когда единственным слепочным материалом был
гипс, необходимы были индивидуальные ложки, т. е. ложки, изготовленные по второму слою воска, обжатого на модели. Та- кая методика изготовления ложек предусматривала пространство для слепочного материала, так как очень тонкий слой гипса мог раскрошиться. В настоящее время, когда имеется большая гамма различных слеп очных материалов, и гипсом для получения функциональ- но-присасывающих слепков уже не пользуются, изготавливают ложки непосредственно на моделях. При такой методике изготовления ложек место для слепочного материала не предус- матривается, да оно и не нужно, так как силиконовые, тиоко- ловые и цинкоксидгваяколовые массы не крошатся, не рвутся и толщина слепка может быть минимальной. При пользовании этими массами индивидуальные ложки из воска также неприемлемы, так как они могут деформироваться в полости рта. Кроме того, современные слепочные материалы к воску не прилипают и при выведении слепка из полости рта могут отставать от восковой ложки. Ложки надо изготавливать на модели из пластмассы «Карбо- пласт», специально для этой цели выпускаемой промышлен- ностью. Сначала на модели химическим карандашом четко очерчи- вают границы будущей ложки, которые должны доходить до пас- сивно-подвижной слизистой оболочки; модель покрывают изоля- ционным лаком «Изокол». Размешивают нужное количество пласт- массы «Карбопласт» и в тестообразной фазе из нее делают пласти- ну для верхней челюсти или валик для нижней, который обжи- мают на модели по очерченным границам. Затем из небольших кусочков пластмассового теста делают ручку в 1—1,5 см, причем делают ее перпендикулярно поверхности ложки, а не с накло- ном вперед. Такое положение ручки не будет мешать при офор- млении краев слепков. Если на нижней челюсти альвеолярная часть атрофирована и ложка получилась узкая, то ручку изготав- ливают большей ширины — до премоляров. При такой ручке пальцы врача не будут деформировать края слепка при удержа- нии его на челюсти (рис. 195). Если нет карбопласта, ложки можно изготовить при помощи протакрила или редонта. После затвердевания пластмассы (через 10—15 мин) ложку снимают с модели и обрабатывают фрезами и корундовыми головками, следя затем, чтобы края соответство- вали границам, расчерченным на модели. Толщина края ложки должна быть не менее 1,5 мм. При очень тонком крае ложки труд- но бывает получить достаточную объемность края слепка. Припасовка индивидуальной ложки на нижнюю челюсть. В на - шей стране широкое распространение получила методика при- пасовки индивидуальных ложек с использованием функциональ- ных проб по Гербсту. Методика заключается в том, что при введе- нии индивидуальной ложки в полость рта больному предлагают производить различные движения языком, губами, глотательные
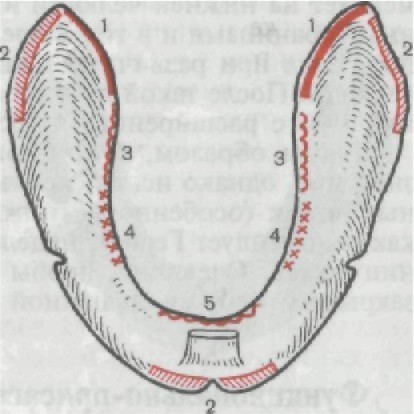
РИС. 196. Последовательность при-
нижней челюсти. Объяснение в тек-
движения и т. п., уточняя ее границы. В момент глотания смещение слепочной ложки с нижней че- люсти происходит в результате сбрасывания ее напрягающимся ротоглоточным кольцом. Для исключения сбрасывания ложку необходимо укоротить по зад- невнутреннему краю, как пока- зано на рис. 196, б, в зоне 1. При широком открывании рта и вытягивании губ вперед смещение слепочной ложки обусловлено действием щечных и подбородочных мышц. Ложку в таких случаях укорачивают по ружному краю в зоне 2 в зависимости от того, с какой сторо- .1 она сбрасывается — сзади или спереди. Больного просят облизать верхнюю губу. При этом язык, пе- ремещаясь вперед, вверх и в стороны, поднимает и натягивает попеременно то левую, то правую челюстно-подъязычную мыш- цу. Если ложка в местах прилегания к этим мышцам удлинена, то ее необходимо укоротить в зоне 3. Если при дотрагивании кончиком языка попеременно левой и правой щеки ложка будет смещаться, то ее края надо укорачивать в зоне 4. Смещение ложки происходит в результате напряжения мышцы языка и дна поло- сти рта. Укорочение ложки слева определяют при дотрагивании кон- чиком языка к правой щеке и наоборот. При попытке достать кончиком языка кончик носа слепоч- ная ложка сместится с челюсти, если она длинная в месте при- легания ее к области прикрепления к челюсти подбородочно-
язычных мышц и уздечки языка. В этих случаях ложку надо уко- рачивать в зоне 5. Припасовка индивидуальной ложки на верхнюю челюсть. Сле - почная ложка на верхней челюсти с вестибулярной стороны дол- жна доходить до пассивно-подвижной слизистой оболочки (ней- тральной зоны), а на небе перекрывать слепые отверстия на 1 — 2 мм. Затем пациенту предлагают производить различные функ- циональные движения. При этом ложка не должна смещаться, в противном случае ее укорачивают в следующих участках (рис. 197): 1) глотательное движение—зона 1; 2) широкое открывание рта— зона 2; 3) всасывание щек — зона 3; 4) вытягивание губ — зона 4. В методике Гербста есть некоторые противоречия. Он реко- мендует на нижней челюсти изготавливать протезы с расширен- ными границами и в то же время вести припасовку ложки до тех пор, пока при различных движениях она не будет смещаться с челюсти. После такой припасовки ложка получается с зауженны- ми, а не с расширенными границами. Таким образом, функциональные пробы имеют огромное значение, однако использовать их для припасовки индивидуаль- ных ложек (особенно на нижней челюсти) с такой точностью, как рекомендует Гербст, нецелесообразно из-за уменьшения гра- ниц ложек. Очевидно, пробы необходимо проводить при полу- закрытом рте с уменьшенной амплитудой движений.
Функционально-присасывающиеся слепки (оттиски) В эксперименте было доказано, что различные слепочные материалы в разной степени сдавливают слизистую оболочку протезного ложа: альгинатные массы на 20%, силиконовые: ти- окол овые и цинкоксидгваяколовые — от 40 до 60%, термоплас- тичные — до 80%. Качество изготовленных протезов, их степень фиксации показали, что наилучшими массами являются те, ко- торые при получении слепка сдавливают подлежащую слизистую оболочку на 50% от ее компрессионных возможностей. Следова- тельно, для получения слепков с беззубых челюстей лучшими материалами являются силиконовые массы. Как известно, слепки можно получать с применением давле- ния и без такового, однако как регулировать это давление, ка- кую применять силу, очень сложно определить. Поэтому получе- ние оттисков под силой жевательного давления самого больного является оптимальным вариантом. Это достигается использованием имеющихся у больного протезов или изготовлением прикусных валиков на жестких ложках-базисах. Хорошего функционального присасывания протезов на верх- них беззубых челюстях при атрофии тяжелой степени можно до- стичь при помощи слепочного материала «Дентол». Дентол обла-
Рис. 198. Слепок с верхней челю- сти.
Рис. 199. Слепок с нижней челю- сти.
дает одним очень хорошим свойством: если на отвердевшую по- верхность слепка нанести новый слой массы, то он хорошо со- единится с первоначальным слоем. М е т о д и к а состоит в следующем. После припасовки ложки-базиса получают оттиск дентолом, оформляя его края активным (используют функциональные движения) и пассивным способами. Слепок выводят из полости рта. Размешивают неболь- шую порцию дентола и тонким слоем наносят его по краю слепка и в области линии А. Затем слепок вновь вводят в полость рта, с усилием прижимают к подлежащим тканям, оформляя его края активным и пассивным способами. При такой методике получе- ни я слепка слизистая оболочка в области клапанной зоны не- ' сколько сдавливается, т. е. улучшается контакт края слепка с подлежащими тканями, эффект функционального присасывания увеличивается в 5—10 раз (рис. 198). Особо рассмотрим тактику врача при получении слепка с верхней беззубой челюсти при наличии так называемых подушек в задней трети неба. При этом ни в коем случае нельзя получать компрессионные слепки по всему протезному ложу. Общий сле- пок необходимо получить разгружающий, а компрессию создать
только в области клапанной зоны, в противном случае при от- сутствии окклюзионного давления на протез будет размыкаться задний клапан и протез не будет фиксироваться. Хорошую фик- сацию протезов возможно достичь, получая слепки дентолом и сиэластом. На нижней челюсти качественные протезы с расширенными границами можно изготавливать по слепкам, полученным при помощи слепочного термопластичного материала «Дентафоль» (рис. 199). Для этого после припасовки индивидуальной ложки размягчают валик дентафоля и приклеивают его по всему внутрен- нему краю последней. После повторного размягчения валика в горячей воде ложку вводят в полость рта и больному предлагают проделать языком движения вперед, в стороны, вверх и т. д. Эту манипуляцию можно повторить несколько раз, до полного формирования краев слепка в строгом соответствии с особенно- стями движений мягких тканей дна полости рта. Завершив оформление внутреннего края ложки, приступают к снятию окончательного слепка. Для этого массу, находящуюся в металлическом сосуде, разогревают до температуры 50—55°С и кисточкой наносят на всю поверхность предварительно высушен- ной ложки. Затем ложку вводят в рот и прижимают к челюсти, предлагая больному производить функциональные движения губа- ми, языком по пробам Гербста. При необходимости жидкий дентафоль можно наносить на ложку повторно, пока поверхность слепка не будет отражать точ- ный рельеф протезного ложа. Дентафоль в полости рта полнос- тью не отвердевает, поэтому перед удалением слепка изо рта ложку охлаждают ватным тампоном, смоченным в холодной воде. Модель отливают общепринятым способом. Для отделения слепка от модели их погружают на несколько минут в кипящую воду, в которой дентафоль плавится и всплы- вает на поверхность. Применяя дентафоль при получении слепков с беззубых ниж- них челюстей при атрофии I и III степени по Келлеру, возмож- но получить эффект функционального присасывания порядка 3— 4 кг, а при атрофии II и IV степени — 400—600 г. Дентафоль имеет ряд преимуществ. Он является материалом пролонгированного действия, что позволяет функционально оформить края слепка. Кроме того, дентафолевый слепок можно неоднократно вводить в полость рта, добавляя новые порции, производить коррекцию. При изготовлении протеза на беззубые челюсти с наличием «болтающегося гребня» по Суппли тактику меняют. Как получать предварительный слепок см. ранее. После припасовки ложки-бази- са в полости рта в ложке на уровне «болтающегося гребня» про- сверливают фиссурным бором несколько отверстий, чтобы сле- почный материал в этом участке мог свободно выходить через них, не сдавливая гребень и не смещая его. Слепочным матери-
алом в данном случае могут быть альгинатные массы, дентол или жидкие силиконовые массы. После получения слепка приступают к его оценке. Следят за тем, чтобы не был продавлен слепочный материал, хорошо оформлены края; проверяют их объемность. Не допускается на- личие больших воздушных пор. Затем определяют силу присасы- вания слепка. Если все требования соблюдены, слепки передают в лабораторию для отливки моделей и изготовления восковых базисов с окклюзионными валиками. Гипс, применяемый в зуботехнических лабораториях, — недо- статочно прочный материал. Модели, отлитые из него, порис- тые. Поэтому для изготовления качественных протезов необходимо модели отливать из высокопрочного гипса или супергипса.
Определение центрального соотношения челюстей Центральная окклюзия — это положение, с которого ниж- няя челюсть начинает свой путь и в котором его заканчивает. Центральная окклюзия — положение функциональное, а не статическое. В течение жизни высота центральной окклюзии ме- няется и зависит от стертости и наличия жевательных зубов. Со- стояния эти сочетаются с изменениями в ВНЧС. Характеризуется центральная окклюзия максимальным контак- том всех режущих и жевательных поверхностей зубов; мышцы в положении центральной окклюзии развивают максимальную мы- шечную тягу; в этом положении происходит наиболее эффектив- ное дробление пищи; собственно жевательные и височные мышцы на обеих сторонах сокращаются одновременно и равномерно; средняя линия лица совпадает с линией, проходящей между центральными резцами верхней и нижней челюстей; суставные головки располагаются на скате суставных бугорков, у их осно- вания. Л. В. Ильина-Маркосян (1973) ввела понятие о привычной окклюзии, которая характеризуется различными смещениями нижней челюсти. При этих смещениях отсутствует координирован- ная работа жевательной мускулатуры и ВНЧС. Различают еще ретрузивное (крайне заднее положение) нижней челюсти, из которого она не может быть смещена дистально, так как ее сме- щение ограничивают боковые связки сустава. При ретрузивном положении нижняя челюсть смещается кзади от центральной окклюзии на 0,5—1 мм и в 90% случаев не совпадает с цент- ральной оклюзией. Перечисленные положения нижней челюсти по отношению к верхней необходимо знать, так как в клинической практике с ними иногда приходится встречаться. При протезировании больных с полным отсутствием зубов определяют центральное соотношение челюстей, а не централь-
ную окклюзию, так как на этом этапе имеются восковые ок- клюзионные валики, а не зубные ряды. Определить центральное соотношение челюстей — это значит определить положение ниж- ней челюсти по отношению к верхней в трех взаимно перпенди- кулярных плоскостях: вертикальной, сагиттальной и трансверзаль- ной. Все методы определения центрального соотношения челюс- тей можно разделить на статические и функциональные. Статические методы. В основу этих методов положен принцип постоянства центрального соотношения челюстей. Это метод Юпитца, который предложил циркуль золотого сечения; метод Ватсворда, утверждавшего, что расстояние между углом глаза и углом рта равно расстоянию между кончиком носа и подбород- ком в положении центральной окклюзии; метод Гизи, который определял высоту нижнего отдела лица по выраженности носо- губных складок. Все эти методы неточны и в основном дают завышение нижнего отдела лица. Функциональные методы. Габер предложил применять жесткие базисы и определять высоту центрального соотношения челюс- тей с помощью гнатодинамометра. Поскольку мышцы в положе- нии центральной окклюзии развивают наибольшую мышечную тягу, Габер ориентировался по наибольшим показателям гнатодинамометра. Впереди верхнего воскового валика укрепля- ли маленький штифт, на восковом валике нижней челюсти — металлическую пластинку с регистрирующим столиком, покры- тым тонким слоем воска. Штифт должен касаться поверхности столика. Больному предлагали производить движения нижней челюсти в стороны до утомления. На столике штифтом очерчи- вается угол приблизительно 120°. Расположение штифта на вер- шине угла и будет показывать центральное соотношение челюс- тей. Существует внутриротовой метод регистрации центрального соотношения челюстей, разработанный Б. Т. Черных и С. И. Хме- левским (1973). Суть метода заключается в том, что на жестких базисах верхней и нижней челюстей с помощью воска укрепля- ют регистрирующие пластинки. На верхней металлической пластинке укреплен штифт, а нижняя покрыта тонким слоем воска. При выполнении различных движений нижней челюстью на нижней пластинке, покрытой воском, появляется ясно выра- женный угол, в области вершины которого следует искать цент- ральное соотношение челюстей. Затем поверх нижней пластинки накладывают тонкую целлулоидную пластинку с углублениями, совмещая углубление с вершиной угла, и приливают ее воском. Больному вновь предлагают закрыть рот и, если опорный штифт попал в углубление пластинки, базисы закрепляют по бокам гипсовыми блоками, удаляют из полости рта и переносят на гипсовые модели челюстей.
• Все перечисленные методы определения центрального соотно- шения челюстей не нашли широкого применения вследствие не- точности определения или сложности выполнения. В повседнев- ной практике пользуются анатомо-физиологическим методом. Анатомо-физиологический метод. Из анатоми и известно, что при правильной форме лица губы смыкаются свободно, без напряжения; носогубные и подбородочные складки слегка выра- жены, углы рта немного опущены. Физиологической основой метода определения центрального соотношения челюстей являются положение нижней челюсти в относительном физиологическом покое и тот факт, что окклю- зионная высота нижнего отдела лица меньше высоты при физио- логическом покое на 2—3 мм. Физиологический покой — это свободное отвисание нижней челюсти, при котором расстояние между зубными рядами 2—3 мм, жевательные мышцы и круговая мышца рта слегка напряжены. Сначала производят осмотр моделей, на которых должны быть карандашом отмечены границы будущего протеза, резцовый со- сочек, небные ямки, небный торус, линия середины альвеоляр- ного отростка, бугры верхней челюсти, срединные линии, нижнечелюстной слизистый бугорок. Средняя линия и линия середины альвеолярного отростка должны быть выведены на цоколь модели. Базисы, на которых укрепляются окклюзионные валики, готовят из прочного воска или пластмассы. Жесткие ба- зисы применяются при сложных анатомических условиях в по- лости рта. Восковые базисы должны плотно охватывать модель, края их точно соответствовать границам будущего протеза. Необходимо проследить за тем, чтобы края восковых базисов не были остры- ми, в противном случае их сглаживают разогретым шпателем. Затем, если необходимо, приступают к коррекции окклюзи- онного воскового валика. На верхней челюсти по высоте валик должен быть в переднем участке приблизительно 1,5 см, а в об- ласти жевательных зубов 5—7 мм. В переднем участке верхней челюсти валик должен выступать слегка вперед и по ширине быть 3—4 мм; в боковых участках выступать от вершины альвеолярного гребня на 5 мм и по ши- рине доходить до 8—10 мм. Таким образом, окклюзионный валик на верхней челюсти дол- жен по периметру и форме соответствовать будущей зубной дуге. Восковой базис с окклюзионным валиком вводят в полость рта и определяют положение верхней губы — она не должна быть напряжена или западать. Коррекцию положения губы произво- дят срезая или наращивая воск на вестибулярной поверхности валика. Затем определяют его высоту в переднем участке: край валика должен находиться на уровне нижнего края верхней губы или выступать из-под него на 1,0—1,5 мм. Необходимо помнить, что длина верхней губы может быть различной и в зависимости
от этого край верхнего валика может выступать из-под губы на 2 мм, быть на уровне ее или выше края верхней губы на 2 мм (рис. 200). Определив уровень протетической плоскости, приступают к ее формированию сначала в переднем участке, а затем в боко- вых. Для этого на валике создают плоскость, параллельную в переднем участке зрачковой линии, а в боковых — носоушной: воск срезают или наращивают на плоскость валика, изготовлен- ного техником. При формировании валика в переднем участке ориентируются на зрачковую линию. Линейки — положенная под край верхнего валика и установленная по линии зрачкоь — должны быть парал- лельны (рис. 201). Если линейки не параллельны, например ра- сходятся с левой стороны, то это свидетельствует о следующем: | 1) валик справа от центральной линии имеет малый вертикаль- ный размер; 2) валик слева от центральной линии имеет боль- шой размер. Для установления, какое положение является верным, уби- рают линейки, просят больного расслабиться и, если валик справа находится выше уровня красной каймы губы, то участок от сред- ней линии до линии клыка наращивают полоской воска. После этого проверяют параллельность линеек. Если валик слева от центральной линии выступает из-под красной каймы губы боль- ше чем на 1—1,5 мм, то этот участок необходимо срезать. Затем приступают к созданию протетической плоскости в бо- ковых участках. Для этого одну линейку устанавливают под верх- ним валиком, а другую — на уровне нижнего края крыла носа и слухового прохода (камперовская линия). Эти линии также дол- жны быть параллельными. При необходимости воск срезают или наращивают в боковых отделах. После того как достигнута па- раллельность поверхностей валика зрачковой и носоушной ли- |ниям, его необходимо сгладить, сделать очень ровной созданную протетическую плоскость. Для этой цели используют аппарат Найша. Помимо линеек, для формирования протетической плоско- сти может быть использован аппарат Ларина. В него входят внут- риротовая окклюзионная пластинка и внеротовые, служащие для установления их по носоушным линиям. В передней части эти пластинки имеют винтовые соединения и могут быть установле- ны на любую высоту и ширину. Затем определяют вертикальный размер нижней части лица при положении нижней челюсти в физиологическом покое. На лице больного отмечают карандашом 2 точки: одну — выше, другую — ниже ротовой щели. Чаще всего одну точку ставят на кончике носа, другую — на подбородке. Расстояние между точ- ками фиксируют на бумаге или на восковой пластинке. При оп- ределении этого показателя следят за тем, чтобы голова пациен- та была правильно расположена, мышцы расслаблены. Иногда
1 — выше губы; 2 — на уровне губы; 3 — ниже губы.
Рис. 201. Ориентиры лица для определения и формирования про- тетической плоскости, а — в переднем участке; б — в обла- сти жевательных зубов.
предлагают произвести глотательные движения и через некото- рое время фиксируют высоту. В процессе работы с восковыми базисами надо проверять их устойчивость, а для предупреждения деформации время от времени охлаждать в воде. Следующий этап — припасовка нижнего валика по верхнему. Обычно при введении в полость рта нижнего базиса с окклюзи- онным валиком отмечается контакт только в боковых участках, поэтому в этой области валик срезают шпателем или пользуются аппаратом Найша. По высоте нижний валик необходимо припа- совать таким образом, чтобы при смыкании челюстей расстоя- ние между отмеченными точками было меньше, чем в состоя- нии физиологического покоя, на 2—3 мм. По периметру ниж- ний окклюзионный валик должен быть идентичен верхнему. Од- ним из основных моментов, обеспечивающих успех работы, яв- ляется равномерный, плоскостной контакт валиков при их смы- кании. Существует много способов фиксации валиков (скобки, фиксация разогретым шпателем, жидким гипсом и т.д.), однако они рассчитаны на врачей с опытом.
Рекомендуется следующий способ фиксации центрального со- отношения челюстей. На верхнем валике, в области первых пре- моляров и моляров, острым шпателем делают по две не парал- лельные друг другу насечки, а на нижний окклюзионный валик накладывают хорошо разогретую полоску воска. Врач укладывает указательные пальцы в области жевательных зубов, предлагая больному коснуться кончиком языка задней трети твердого неба и в таком положении сомкнуть челюсти. В насечки верхней че- люсти входит разогретый воск, создавая замки, а разогретая пластинка воска выдавливается из-под валиков, в результате чего завышения нижнего отдела лица не происходит. Затем окклюзи- онные валики выводят из полости рта, охлаждают, срезают из- лишки раздавленного воска и несколько раз проверяют централь- ное соотношение челюстей. На данном этапе можно провести фонетические пробы. При произношении гласных звуков рассто- яние между верхним и нижним окклюзионными валиками дол- жно быть 2 мм, а при разговоре — 5 мм. Последним этапом является нанесение ориентировочных ли- ний для постановки шести верхних зубов. Ориентируясь на эти ли- нии, техник выбирает размер зубов. На верхнем валике необходи- мо нанести срединную линию, линию клыков и улыбки. Срединную линию проводят вертикально, как продолжение срединной линии лица, делящей фильтрум верхней губы на рав- ные части. Эту линию нельзя проводить по уздечке верхней губы, которая довольно часто бывает смещена в сторону. Срединная линия располагается между центральными резцами. Линия клы- ков, проходящая по бугоркам последних, опускается от наруж- ного крыла носа. Горизонтальную линию проводят по границе красной каймы верхней губы при улыбке и определяют вертикальный размер зуба. Искусственные зубы расставляют таким образом, чтобы шейки их были выше отмеченной линии (рис. 202). При такой расста- новке искусственных зубов при улыбке не будут видны их шей- ки и искусственная десна. Если у больного имеются протезы, их используют для правильной ориентации при определении высоты нижнего отде- ла лица при положении нижней челюсти в физиологическом покое и толщины вестибулярного края. При большой степени атрофии альвеолярных отростков верх- ней и альвеолярной части нижней беззубых челюстей, плохой фиксации восковых базисов с окклюзионными валиками опреде- ление центрального соотношения челюстей целесообразно про- водить на жестких базисах, которые гораздо лучше фиксируют- ся, не деформируются, не смещаются на челюстях и на кото- рых в дальнейшем можно производить постановку искусственных зубов. Функционально-физиологический метод. Организм человека представляет сложную, постоянно изменяющуюся биологическую
систему, регуляция и развитие которой осуществляются по прин- ципу обратной связи. По мере старения организма, утраты зубов, атрофии челюс- тей происходит изменение функциональных возможностей всего комплекса мышечной, костной и сосудистых тканей. Поэтому ста- тические методы, а также методы, которые не способны учесть и отразить в конкретных цифровых величинах те функционально- физиологические особенности, которые свойственны зублчелю- стной системе в конкретный момент ортопедического лечения, приводят к целому ряду OL бок и снижению качества ортопе- дической помощи. Из законов механики известно, что мышца может развить максимальное усилие только тогда, когда расстояние между точка- ми прикрепления и площадью мышечного волокна будет оптимальным для выполнения функции. Данная функция нахо- дится под контролем центральной нервной системы, которая осуществляет регуляцию по принципу обратной связи, а это в свою очередь влечет за собой целый комплекс взаимодействий, проявляющийся в кровоснабжении, метаболизме и функции всего зубочелюстного аппарата. В связи с этим ортопедическое лечение при беззубых челюстях является одним из серьезнейших и слож- ных разделов ортопедической стоматологии. Чем может быть представлен сигнал обратной связи, кото- , рый можно было бы зарегистрировать при работе зубочелюстной системы, одним из основных функциональных свойств которой является пережевывание пищи? Естественно, усилием, которое способен развивать весь комплекс мускулатуры. Однако сигнал обратной связи формируется не только от мышц и зон, где про- исходит размалывание пищи, но и от слизистой оболочки, язы- ка и других зон полости рта. Регистрацию сигнала обратной связи, выражающегося в вели- чинах усилий, которые способен развивать мышечный аппарат зубочелюстной системы, проводят при сбалансированном состоя- нии мышечного аппарата и фиксированном положении челюс- тей. При таком положении мышцы способны развивать макси-
мальное усилие, а само устройство, используемое для этой цели, позволяет смоделировать будущие нагрузки на слизистую оболочку и протезное ложе. На основе такого подхода был разработан специальный аппарат определения центральной окклюзии АОЦО с внутриротовым устройством, которое позволяет определить центральное соотношение челюстей с учетом всех перечислен- ных факторов с точностью ±0,5 мм. Аппарат имеет устройство для регистрации сигналов, поступа- ющих со специального датчика усилия, который размещается на опорной пластине в полости рта. Результаты усилий мышц могут фиксироваться в килограммах или быть записаны при помощи самописца на ортограмме. В комплект аппарата входит набор опор- ных пластин для различных по размеру челюстей, а также опор- ных штифтов и имитаторов датчика усилия (рис. 203). Изготовленные жесткие индивидуальные ложки-базисы припа- совывают во рту и после укорочения края на 1—2 мм и окантов- ки ортокором функционально оформляют. На нижней индивидуаль- ной ложке укрепляют параллельно зрачковой линии опорную пластину с датчиком усилия, а на верхней — специальную метал- лическую опорную площадку, входящую в комплект прибора. Подготовленные таким образом ложки вводят в полость рта и на датчике усилия устанавливают опорный штифт, который соответствует расстоянию между челюстями в состоянии физиоло- гического покоя. Приданном соотношении расстояние между че- люстями заведомо завышено. Датчик усилия подключают к ре- гистрирующей части прибора АОЦО с выходом на самописец и предлагают больному несколько раз сжать челюсть. При этом регистрируется усилие, которое развивает весь комплекс мы- шечного аппарата с учетом податливости слизистой оболочки и других показателей, так как соотношение челюстей имитируется опорным штифтом. Последний не только ограничивает смыкание челюстей, но и балансирует всю систему и передает усилие на протезное ложе. Зарегистрировав данное усилие, производят замену штифта на меньший размер с промежутком 0,5 мм. Больному вновь предлагают несколько раз максимально сжать челюсти. Изменяя размер штифта, регистрируют положение, когда мышцы способ- ны развивать максимальное усилие. Следует отметить, что как только расстояние между челюстями станет меньше, чем требу- ется для оптимальной функции, даже на 0,5 мм, моментально уровень развиваемого усилия снизится. Именно это вертикальное соотношение челюстей является той отправной точкой, от кото- рой ведется отсчет всех остальных параметров центрального со- отношения (рис. 204). Изменение расстояния в 0,5 мм четко регистрируется и ска- зывается на функции зубочелюстной системы. Определив вертикальное соотношение челюстей, извлекают нижнюю базисную ложку, проводят замену датчика давления на
Рис. 204. Ортограммы усилий, развивае- мых мышечной системой в зависимости от межальвеолярной высоты.
1 — внутриротовая часть; 2 — хвосто- вик; 3 — внеротовая часть.
его имитатор с штифтом, который подобрали в результате изме- рений, и вновь вводят ложку в полость рта. На опорную пластину верхней базисной ложки наносят тон- кий слой расплавленного воска и, разместив ложки на челюс- тях, предлагают больному сжать челюсти и сделать несколько движений нижней челюстью вперед и в стороны. При этом на опорной площадке верхней челюсти штифт оставит след в виде наконечника стрелы. Вершина этой фигуры будет являться той точкой, в которой челюсти будут находиться в центральном со- отношении. Следующий этап — определение окклюзионной поверхности. Данный этап может осуществляться как традиционными метода- ми, под контролем опорного штифта, так и с помощью воско- карборундовых валиков, которые позволяют добиться максималь- ного эффекта. После укрепления валиков на ложках с опорными площадками, имитатором датчика и штифтом их вводят в полость рта, при этом валики делают такими, чтобы штифт не доходил до верхней опорной площадки на 1,5—2,0 мм. Притирку валиков производят под строгим контролем штифта, при котором невоз- можно снижение прикуса, а центральное соотношение челюстей легко проконтролировать по расположению штифта в отношении фигуры на опорной площадке верхней челюсти. С помощью внутриротового устройства целесообразно провести также снятие функциональных слепков под давлением штифта. Это позволит учесть не только податливость слизистой оболоч- ки, но и смоделировать нагрузку на нее в процессе пользования протезом и отразить особенности протезного ложа, возникающие в процессе функции в слепке, а следовательно, и модели, по которой изготавливают протез. Последующие этапы изготовления протезов осуществляют в обычном окклюдаторе или артикуля- торе в зависимости от выбранного метода постановки зубов. Для постановки искусственных зубных рядов по сферическим поверхностям определение центрального соотношения челюстей производят с применением устройства, разработанного А. Л. Са- пожниковым и М. А. Нападовым. Устройство состоит из внерото- вой лицевой дуги-линейки и внутриротовой формирующей плас- тинки, передняя часть которой плоская, а дистальные отделы имеют сферически изогнутую поверхность (рис. 205).
Обычным способом оформляют переднюю часть верхнего окклюзионного валика и, используя ее как участок упора, форми- руют предварительно размягченные боковые участки окклюзион- : ного валика внутриротовой частью устройства таким образом, что- бы внеротовая часть установилась параллельно носоушным и зрач- ковым линиям. Затем горячим шпателем разогревают нижний восковой валик и устанавливают его на нижней челюсти. Вводят в рот предварительно охлажденный верхний валик и внутриро- товую часть устройства и просят больного закрыть рот, контро- лируя при этом, чтобы высота окклюзионных валиков и находя- щейся между ними внутриротовой части устройства соответство- вали высоте нижнего отдела лица при положении нижней челю- сти в физиологическом покое. После удаления устройства, имеющего толщину 1,5—2,0 мм, на сформированных по сферическим поверхностям валиках по- лучают высоту центрального соотношения челюстей. Правильность формирования валиков проверяют по наличию плотного контакта между ними при различных сдвигах нижней челюсти. После фиксации валиков работу передают в зуботехническую лабораторию.
ПОНЯТИЕ О СТАБИЛИЗАЦИИ ПРОТЕЗОВ Перед тем как перейти к вопросу о постановке искусствен- ных зубов, необходимо несколько слов сказать о факторах, влияю- щих на устойчивость протезов на челюсти. Стабильность — это устойчивость какого-либо тела. Стаби - л и з а ц и я — придание устойчивости, в частности придание устойчивости протезу при жевательных движениях. Физическое тело на площади опоры сохраняет устойчивость в тех случаях, когда проекция центра тяжести пересекает опор- ную поверхность в пределах площади опоры. Если на тело дей- ствует несколько сил, то они всегда могут быть сложены и ко- нечный результат устойчивости будет зависеть от направления результирующей. Устойчивость зависит также от силы трения между телом и опорной поверхностью и от формы опорной поверхности. При малых силах трения устойчивость будет сохраняться, если результирующая всех сил жевательного давления будет пересе- кать площадь опоры под прямым углом. На верхней челюсти площадь опоры можно разделить на две зоны. 1. Зона постоянной опоры ограничена альвеолярным гребнем и задним краем опорной поверхности, проходящим по линии А; если зона куполообразная, то будет наиболее благоприятна при различных отклонениях результирующей всех сил жевательного давления и устойчивость протеза будет хорошей.
1 — зона постоянной опоры; 2 — зона временной опоры.
Высокое небо создает бла- гоприятные условия для ста- билизации протеза, плоское — неблагоприятные. 2. Зона временной опоры ограничена альвеолярным греб- нем и вестибулярным скатом его. Это зона имеет форму ко- нуса и в силу этого создает условия для стабилизации толь- ко при определенном положе- нии результирующей. Чем кру- че вестибуляторные скаты альвеолярных отростков, тем благо- приятнее условия для стабилизации (рис. 206). Таким образом, оптимальные условия для стабилизации протеза можно создать в том случае, если результирующая всех сил жевательного давления будет направлена в зону постоянной опоры.
Стабилизация решается силой фиксации протеза, постанов- кой и артикуляцией искусственных зубов. Основные условия стабилизации: постановка зубов по альвеолярному гребню с учетом меж- альвеолярных линий; достижение множественного контакта зубов на всех этапах артикуляции. Артикуляция зубов зависит (пятерка Ганау) от: 1) наклона суставного пути; 2) резцового перекрытия; 3) са- гиттальных и трансверсальных кривых; 4) наклона ориентиро- вочной плоскости; 5) высоты бугорков зубов. Предполагается четкое взаимодействие всех пяти факторов. Расставляя искусст- венные зубы, множественный контакт при движениях нижней челюсти по отношению к верхней можно создать в том случае, если правильно сочетаются величины угла сагиттального сустав- ного пути, угла сагиттального резцового пути с выраженной са- гиттальной, трансверсальной окклюзионных кривых и высотой бугорков. Искусственные зубы. Искусственные зубы являются конструк- тивным элементом зубного протеза. Их значение заключается главным образом в обеспечении функции жевательного аппара- та, в разжевывании пищи и улучшении речи. Помимо этого, искусственные зубы имеют большое эстетическое значение. Ос- новным критерием качества искусственных зубов является сте-
пень их сходства с естественными как по внешнему виду, так и по жевательной эффективности. Зубы для пластиночных проте- зов изготавливают из пластмассы и фарфора. Еще Williams в 1913 г. установил частое соответствие между формой лица и центральными резцами верхней челюсти. В ре- зультате многочисленных измерений на черепах людей он опре- делил три формы лица: квадратную, треугольную и овальную, которым соответствуют по форме верхние резцы (рис. 207). Эти закономерности используются при производстве искусственных зубов. Зубы, выпускаемые промышленностью, должны быть доста- точно износостойкими, не изменять со временем свой цвет, твер- дыми, обладать минимальным водопоглощением, монолитными, хорошо сращиваться с базисом протеза. Пластмассовые зубы выпускает Харьковский завод ме- дицинских пластмасс и стоматологических материалов. В последние годы разработаны новые фасоноразмеры зубов: эстедент, эстедент-02 и эстедент-03. Зубы эстедент благодаря вве- дению в них люминофора дают флюоресцирующий эффект, обла- дают повышенным сопротивлением истиранию, растрескиванию и деформации. Выделяют три основные формы передних зубов: прямоуголь- ную, клиновидную и овальную (рис. 208). Зубы выпускаются в виде гарнитуров по 28 зубов и в виде планок с передними и боковыми зубами. Завод выпускает альбо- мы зубов. В основу альбома положена система, позволяющая врачу подобрать оптимальный по размеру и фасону гарнитур зубов для протеза. Пользуясь схемой альбома, можно составить любые гар- нитуры по 28 зубов к четырем средним размерам зубных дуг при анатомической постановке. В альбоме все фасоны передних и боковых (жевательных) зубов разделены на четыре основные группы. Расцветка зубов предназначена для подбора цвета зубов при изготовлении съемных протезов и представляет собой набор пласт- массовых зубов 13 цветов — от № 28 до № 40, что дает возмож- ность подобрать необходимый цвет. При выборе гарнитура пользуются дентомером, состоящим из набора четырех мерных линеек, скрепленных шарниром. Длина каждой линейки соответствует длине верхнего гарнитура из 14 зубов определенной группы альбома.
Фарфоровые зубы в виде гарнитура выпускаются Ленинградс- ким заводом. Они обладают механической прочностью, износостойкос- тью и высокоэстетичны. К достоинствам фарфоровых зубов надо отнести их высокую хими- ческую стойкость и гигиеничность. Выпускаются фарфоровые зубы в виде гарнитуров: передние зубы (21 фасон верхних и 23 фасона нижних) и коренные (8 верхних и 8 нижних).
Рис. 208. Формы передних зу- бов. а — прямоугольная; б — клиновид- ная; в — овальная.
Пластмассовые зубы уступают фарфоровым по эстетичности, твер- дости и быстрее изнашиваются. Притупление режущих краев передних и уплощение бугорков жева- тельных зубов происходят у зубов из пластмассы в среднем через 3-4 года пользования протезами. В большинстве случаев к этому времени протезные базисы не соответствуют протезному ложу вследствие атро- фии последнего и необходимо изготавливать новые протезы. Фарфоровые зубы имеют также свои недостатки. Больные, пользу- ющиеся съемными протезами с фарфоровыми зубами, жалуются на «стук» последних. Фарфоровые зубы соединяются с базисом протеза только механическим путем, в результате чего довольно часто выпада- ют. Передние зубы трескаются при проведении режима полимеризации базиса протеза, иногда ломаются. На основании сравнительной оценки можно сделать вывод, что фарфоровые и пластмассовые зубы не исклю- чают, а дополняют друг друга и являются материалами выбора для про- тезирования конкретного пациента.
Дата добавления: 2015-12-16 | Просмотры: 2072 | Нарушение авторских прав |
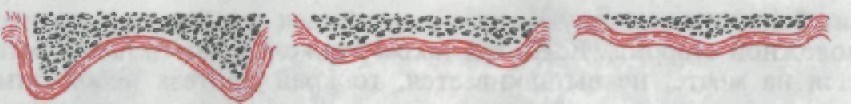
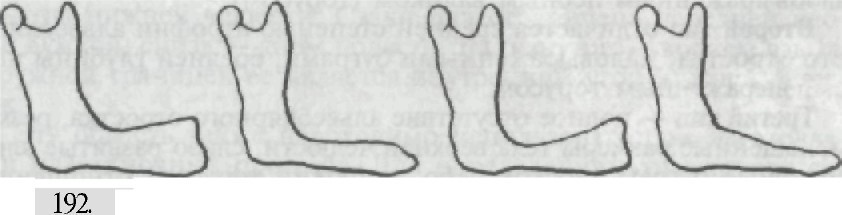 Рис. бов.
Рис. бов. Рис. 193. Переходная складка при полном отсутствии зубов (схема).
Рис. 193. Переходная складка при полном отсутствии зубов (схема).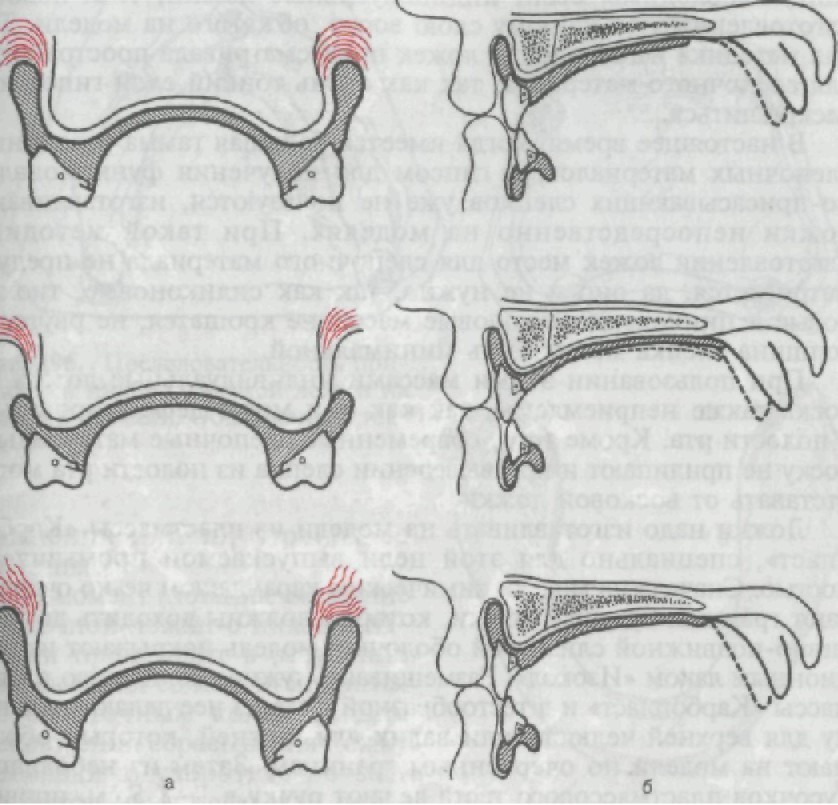
 SCOBKH индивидуальной ложки на
SCOBKH индивидуальной ложки на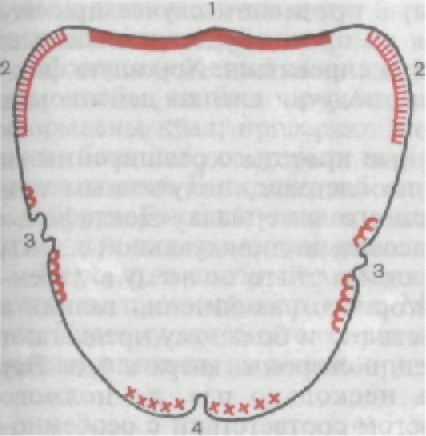
 Рис. 197. Последовательность при- пасовки индивидуальной ложки на верхней челюсти. Объяснение в тексте.
Рис. 197. Последовательность при- пасовки индивидуальной ложки на верхней челюсти. Объяснение в тексте.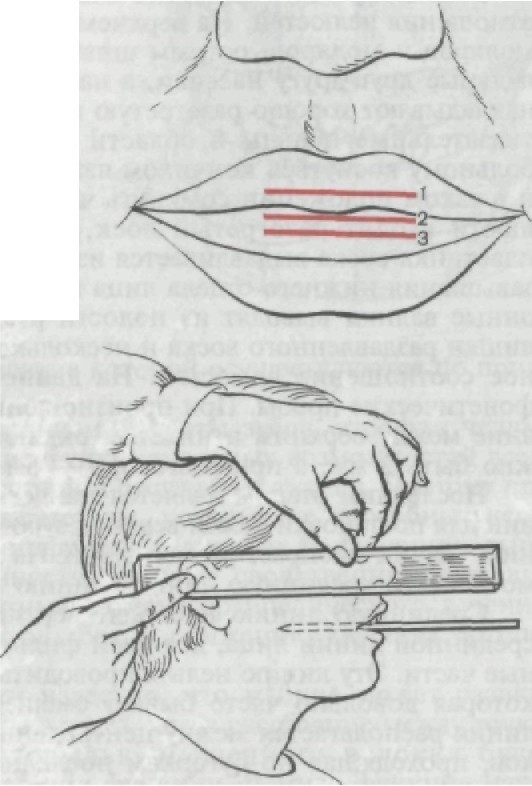 Рис. 200. Положение верхнего ок- клюзионного валика по отноше- нию к верхней губе (схема).
Рис. 200. Положение верхнего ок- клюзионного валика по отноше- нию к верхней губе (схема).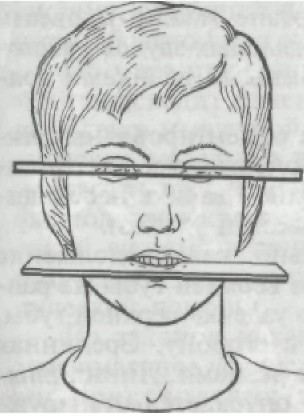
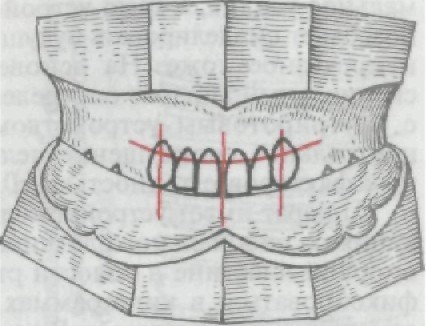 Рис. 202. Постановка передних зубов по отношению к антропо- метрическим ориентирам.
Рис. 202. Постановка передних зубов по отношению к антропо- метрическим ориентирам. Рис. 203. Аппарат АОЦО-01 для опреде- ления центрального соотношения челюс- тей функционально-физиологическим ме- тодом.
Рис. 203. Аппарат АОЦО-01 для опреде- ления центрального соотношения челюс- тей функционально-физиологическим ме- тодом.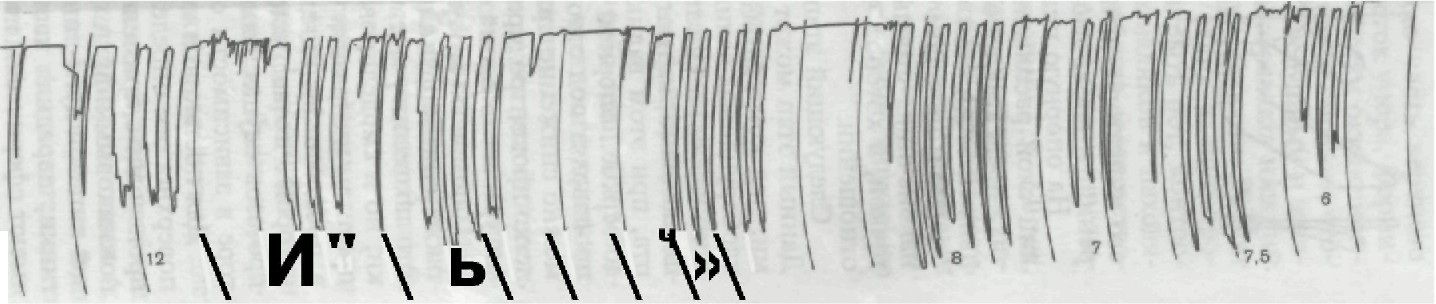
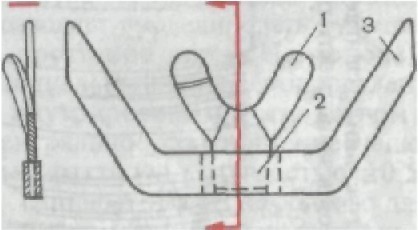 Рис. 205. Устройство для опреде- ления сферической плоскости при постановке зубов по сфере.
Рис. 205. Устройство для опреде- ления сферической плоскости при постановке зубов по сфере.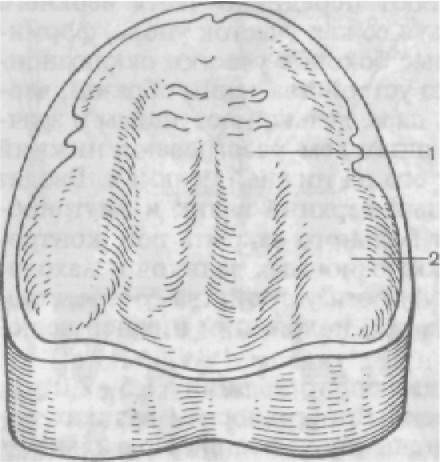 Рис. 206. Зоны опоры (схема).
Рис. 206. Зоны опоры (схема).
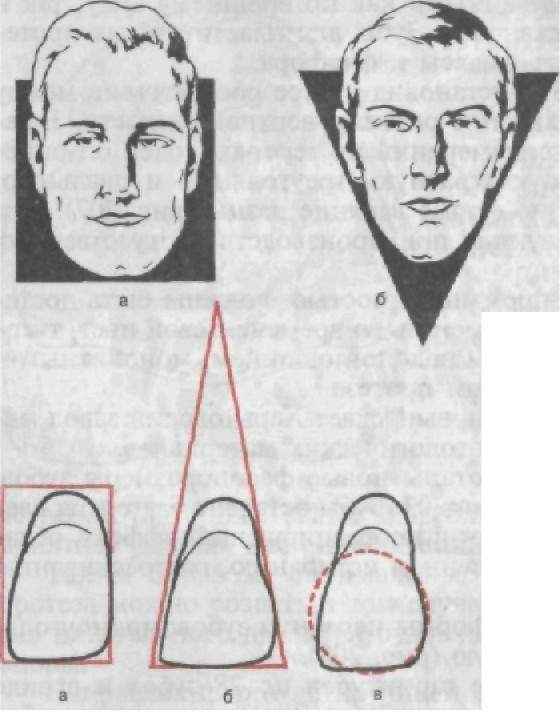 Рис. 207. Основные формы лица, а — квадратная; б — треугольная; в — овальная.
Рис. 207. Основные формы лица, а — квадратная; б — треугольная; в — овальная.