|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
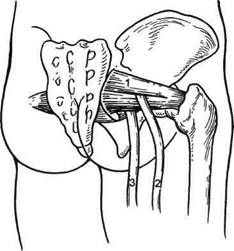
Нейроваскулярные синдромы нижних конечностейСиндром грушевидной мышцы (пири-формис-синдром) складывается из поражения самой грушевидной мышцы и сдавления седалищного нерва и нижней ягодичной артерии (рис. 7.95). Клинику часто определяет взаимоотношение указанных мышц и нерва. Волокна грушевидной мышцы, начинаясь от передней поверхности крестца, через большое седалищное отверстие идут к верхушке большого вертела. Грушевидная мышца разделяет большое седалищное отверстие на надгрушевидное и подгрушевид-ное, при этом грушевидная мышца отделяет верхний ягодичный сосудисто-нервный пучок (одноименные артерия, вена и нерв) от нижнего ягодичного, в котором проходят внутренние половые сосуды, половой, седалищный и задний кожный нервы. Грушевидная мышца окружена собственным фасциальным влагалищем, а со стороны таза выстлана еще и париетальной фасцией. Фасциаль-ные футляры грушевидной мышцы имеют две пластинки, между которыми имеются фасциальные отроги
Рис. 7.95. Синдром грушевидной мышцы. 1 — расщепление грушевидной мышцы на два брюшка, высокое деление седалищного нерва; 2 — малоберцовый нерв; 3 — болынеберцовый нерв. и рыхлая клетчатка. Париетальная фасция также состоит из 2 пластинок. Одна из них — пристеночная — рыхлая, другая имеет плотное, иногда апоневротическое строение. Грушевидная мышца в местах прикрепления и фиксации к костям не имеет фасций, она непосредственно вплетается в ткань надкостницы. Такой способ прикрепления мышцы, возможно, служит предпосылкой возникновения в этих местах дистрофических изменений при спазмах мышц. Особенности строения грушевидной мышцы (расщепление мышцы на два брюшка, снабженных выраженными сухожилиями) и топографии (высокое деление седалищного нерва, прохождение заднего кожного нерва между сухожилиями двух брю-шек, расположение седалищного нерва между хорошо развитым сухожилием грушевидной мышцы и крест-цово-остистой связкой) могут создать предпосылки для функционального разобщения внутри- и внетазовых ее частей, что играет определенную роль в патогенезе синдрома. Все пе- речисленные изменения могут способствовать сдавлению седалищного нерва и внутренних половых сосудов в подгрушевидном отверстии патологически измененной мышцей. Среди причин, приводящих к поражению мышцы, выделяют рефлекторный спазм вследствие поражения поясничного и крестцового отделов позвоночника, травму, воспалительные процессы, артроз тазобедренного сустава. Клиническая картина синдрома грушевидной мышцы характеризуется преобладанием неврологического компонента над сосудистым. Неврологическая симптоматика состоит в болевом синдроме. Боль локализуется в ягодичной области, иррадиирует в поясницу, ногу; как правило, боль имеет ноющий характер. Часто болевой синдром сопровождается преходящими парестезиями, которые ощущаются в основном в зоне иннервации седалищного нерва (зябкость, чувство ползания мурашек, покалывание, онемение, одеревенение). У половины больных изменение чувствительности может наблюдаться в областях, выходящих за зону корешка или седалищного нерва (в виде широкого лампаса). Характерные симптомы — диффузная слабость больной ноги, понижение тонуса и гипотрофия ягодичных, разгибателей и приводящих мышц бедра, мышц голени. Среди трофических нарушений наиболее часто встречается гиперкератоз. У части больных, кроме неврологического компонента, может присутствовать и сосудистый. Для него характерны снижение пульса на артериях стопы, влажность ноги (особенно стопы), изменение цвета больной конечности (цианоз или бледность), снижение кожной температуры. Грубых сосудистых и трофических расстройств при этом синдроме не наблюдается. Диагноз основывается на детальном сборе жалоб, анамнезе, осмотре больного и проведении ряда клинических проб. Важны неврологичес- кие тесты: напряжение грушевидной мышцы при пальпации (при наружной пальпации в глубине ягодичной области грушевидная мышца определяется в виде ограниченного тяжа или валика различной плотности), болезненность капсулы крестцово-под-вздошного сочленения, болезненность внутренней поверхности большого вертела бедра, снижение коленного рефлекса, положительный симптом стволового ишиаса Бехтерева (боль в подколенной ямке при форсированном прижатии колена больного, лежащего на спине, к постели) и симптом Гроссмана (при ударе молоточком по поясничным позвонкам или по средней линии крестца возникает сокращение ягодичных мышц на стороне пораженной грушевидной мышцы). Для синдрома грушевидной мышцы наиболее типичен симптом приведения бедра и вращения ноги: пассивное приведение ноги с ротацией ее внутрь. Для исключения натяжения седалищного нерва бедро приводят при согнутой в коленном суставе ноге. С целью дифференциальной диагностики используют блокаду патологически измененной мышцы раствором новокаина. Для инфильтрации грушевидной мышцы иглу вводят до ощущения препятствия от плотной крестцово-остистой связки, после чего иглу извлекают на 0,5 см и вводят 10 мл 0,5 % раствора новокаина. Обычно через 10—20 мин уменьшаются боль и зябкость ноги, она теплеет, что подтверждает наличие пи-риформис-синдрома. Консервативная терапия является основным методом лечения. Ее основу составляет сочетание ортопедических, физиотерапевтических мероприятий и лекарственной терапии. Для лечения применяют локальные воздействия (блокады, иглотерапия, электропунктура), ортопедические методы (специальные укладки и вытяжения), лекарственное лечение (витамины группы В, прозерин, га-лантамин, дибазол), физиотерапию (электрофорез, магнитотерапия, ультразвук), массаж, ЛФК. Показаниями к хирургическому лечению являются выраженная стадия синдрома, длительная безуспешная консервативная терапия. Техника операции. Положение больного на животе или здоровом боку. Разрез кожи кзади от передневерх-ней подвздошной ости проводят книзу впереди большого вертела, затем продолжают на бедро по ягодичной складке (доступ Гагена—Торна— Радзиевского). После рассечения кожи, подкожной жировой клетчатки и поверхностной фасции обнажают широкую фасцию и сухожилие большой ягодичной мышцы. Надсекают собственную фасцию и сухожилие большой ягодичной мышцы над большим вертелом, затем разрез ведут через верхний и нижний края большой ягодичной мышцы; кожный мышечный лоскут отворачивают кнутри, обнажают седалищный нерв и грушевидную мышцу, которую резецируют. Подколенный синдром обусловлен наличием широкого и короткого пластинчатого тяжа фасции, соединяющей собственное фиброзное влагалище бедренной артерии и переднюю стенку межфасциального ложа на уровне бедренно-подколенного канала в нижней трети бедра. Вследствие этого в нижней трети бедра артерия, вена и n.tibialis очень тесно прижимаются к плотной малоподвижной апоневротической пластине, что приводит к нарушению их функции. Подколенный синдром чаще встречается в молодом возрасте у лиц физического труда и в большинстве случаев возникает после поднятия тяжестей и физической нагрузки. В клинической картине превалируют артериальная или венозная недостаточность и неврологическая симптоматика. Для подколенного синдрома типична спонтанная и отраженная боль в подколенной области, в голени и бедре на стороне поражения. Интенсивность болей зависит от движений в коленном суставе. Наряду с болевым синдромом отмечаются преходящие парестезии в ноге, усиливающиеся при движении. Стойкий болевой синдром заставляет больных щадить коленный сустав, что может привести к его контрактуре. Важным признаком подколенного синдрома является отек подколенной ямки. Артериальная и венозная недостаточность, имеющие острый или хронический характер, часто доминируют в клинической картине. Острая артериальная недостаточность может быть обусловлена стойким спазмом подколенной артерии в межфасци-альном ложе, ее тромбозом или эм-болиями в дистальное артериальное русло. В этом случае клиническая картина характеризуется внезапной сильной болью, бледностью кожных покровов ноги, нарушением чувствительности (парестезии и гипестезии) с исчезновением сначала тактильной, а затем и болевой чувствительности, отсутствием пульса, запустеванием поверхностных вен, параличом конечности в поздних стадиях. Хроническая артериальная недостаточность развивается при постепенном сужении просвета артерии. Проявляется в ранних стадиях перемежающейся хромотой, зябкостью, похолоданием, онемением, в поздних — болью в покое, снижением мышечной силы, язвенно-некротическими изменениями. Венозная недостаточность также может иметь острые или хронические проявления. При остром тромбозе подколенной или глубоких вен голени отмечаются типичные симптомы: боль в голени, отек, местное повышение температуры, болезненность при пальпации голени, положительный симптом Хоманса (боль при тыльном сгибании стопы). Хроническая венозная недостаточность проявляется отеками голени и может быть обусловлена остаточными явлениями перенесенного острого тромбофлебита глубоких вен и постоянной компрессией подколенной вены. При объективном обследовании, как правило, выявляются уплотнение головок и болезненность в точках прикрепления трехглавой мышцы бедра и полусухожильно-полуостистой мышцы. Несколько реже наблюдаются симптом стволового ишиаса Бехтерева, диффузное понижение тонуса мышц ноги и снижение ахиллова рефлекса. Определение пульсации, ультразвуковое (УЗДГ, дуплексное сканирование), рентгеноконтрастное исследование артерий и вен, измерение транскутанного напряжения кислорода на стопе дают информацию о состоянии сосудов и выраженности ишемии. Характерных диагностических проб при подколенном синдроме нет. В 20 % случаев может быть положительным симптом закручивания голени: при резком приведении голени с попыткой поворота ее и стопы внутрь ослабевает пульс на артериях стопы и подколенной артерии. Лечение подколенного синдрома хирургическое. Оперативные вмешательства в большинстве случаев выполняют в запущенных стадиях заболевания (окклюзии подколенной артерии или артерий голени), что является прямым показанием к реконструктивным операциям на сосудах. При отсутствии окклюзирующих поражений сосудов и доказанном подколенном синдроме используют пери-артериальную симпатэктомию подколенной артерии, флеболиз подколенной вены. Техника операции. Положение больного на животе, конечность слегка согнута в коленном суставе. Проводят продольный разрез кожи, подкожной клетчатки и поверхностной фасции длиной 10—12 см; отступив от срединной линии кнаружи, рассекают собственную фасцию и по проекции обнажают большеберцовый нерв. Глубже и кнутри от нерва выделяют подколенную вену, под которой располагается одноименная артерия, отделенная от сумки коленного сустава жировой клетчаткой. Выделяют под- коленную артерию и вену из фиброзного влагалища на всем протяжении раны, выполняют периартериальную симпатэктомию. Результаты лечения в ближайшие и отдаленные сроки благоприятные. Литература Верещагин В.Я. Роль поражения экстракраниального отдела позвоночных артерий в нарушении мозгового кровообращения//Журн. невропатол. и психиатр.—1962.—№ П.— С. 1654. Грейда Б. П. Синдром шейного ребра//Вес-тн. хир.-1988.-Т.140, № 6.-С.45-46. Грейда Б.П. Реберно-ключичный синдром Фальконера—Веделя//Вестн. хир.—1988.— Т.141, № 10.-С.121-122. Измуханов А.К., Матыбаев Н.К., Дашиев В.А. Сравнительная оценка хирургических доступов к грудным симпатическим уз-лам//Грудная хир.—1982.—№ 5.-С.72-75. Кипервас И.П. Нервно-сосудистые нарушения при синдроме сдавления сосудов и нервов в области шеи плечевого пояса//Клин. мед.-1982.-№ 7.-С.35-40. Кипервас И. П. Периферические нейровас-кулярные синдромы.—М.: Медицина, 1985. Лурье А. С. Хирургия плечевого сплетения.—М.: Медицина, 1968.—215 с. Петровский Б.В., Беличенко И.А., Крылов B.C. Хирургия ветвей дуги аорты.—М.: Медицина, 1970. Попов В.В., Мосунов А.И. Функциональная флебоманометрия при компрессионном синдроме грудного выхода//Вестн. хир.— 1994.-Т.152, № 3-4.-С.100. Сулътанов Д.Д. Хроническая ишемия верхних конечностей: Автореф. дис.... д-ра мед. наук.—Душанбе, 1996. Шалимов А.А., Дрюк Н.Ф., Олейник Л.И., Полищук Ю.Э. Хирургическое лечение ней-рососудистого синдрома грудного выхо-да//Хирургия.-1987.-№ 7.-С.1-4. Chamberlain J., Macpherson A. Cervico-dorsal sympatectomy for Raynauds syndrome// J.R. Coll. Surg. Edinb. - 1974. - Vol. 19. -P.228-234. Cristol R. Aquisitions resentes sur la physio-pathologic du phenomene de Raaynaud//Ga-zette Med. De France.-1981.-Vol.88.- P.107-113. Dorasio R., Ezzet F. Arterial complications of the thoracic outlet syndrome//Amer. J.Surg.— 1979.-VoU38.-P.246-250. Dzsinich С, Papp S., Szlavy L., Szflbo I. Arterial complication caused by rhoracic outlet syn-drome//XIII World Congress of the International Union of Angiology. — September 11— 16.-Rochester. USA, 1983.-P.121. Juvonen Т., Jarisatta, Laitala P. et al. Anomalies at the Thoracic Outlet Are Frequent in the General Population//Amer.J.Surg.—1995.— Vol.170, N 1.-P.33-37. Kieffer J., Jue-Denis P., Benhamou M. et al. 1983.-Vol.l09.-P.714-722. Lindgren K., Oksala I. Term outcome of Surgery for Thoracic Outlet Syndrome//Am-er.J.Surg.-1995.-Vol. 169, N 3.-P.358-360. Machleder H. Vaso-occkusive disorders of the upper estremity//Curr.problems in surg.— 1987.-Vol.153, N 5/6.-P.353-360. Machleder H., Wheeler Е., Barber W. Treatment of upper extremity ischemia by cervico-dorsal sympatectomy//Vasc. Surg.—1979. — Vol.13, N 6.-P.399-404. Melliere D., Becquemin J., Ettienne G. Les complications de la chirurgie defieles thoracocervi-cobrachiaux // J.Chirurgie.—1985.—Vol.122, N3. -P.151-158. Salo J., Varstela E., Ketonen P. et al. Management of vascular complications in thoracic outlet syndrome//Acta chir.scand.—1988.— Vol.154, N 5-6.-P.349-352. Scher L., Veith F., Haimovichi H. et al. Staging of arterial complications of cervical rib: Guidelines for surgical management//Surgery.— 1984.-Vol.95, N 6.-P.644-649. Sellke F., Kelly Th. Thoracic outlet syndro-me//Amer. J.Surg.-1988.-N 1.-P.54-57. Дата добавления: 2015-02-06 | Просмотры: 2090 | Нарушение авторских прав |