|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
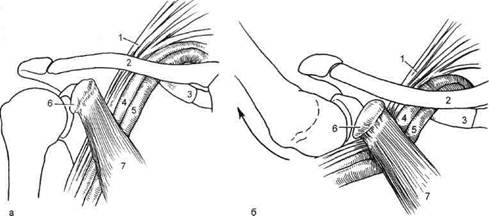
Синдром малой грудной мышцы и гиперабдукционный синдромСиндром малой грудной мышцы (СМГМ) возникает в результате сдавления нервно-сосудистого пучка на плече патологически измененной малой грудной мышцей. К появлению данного симптомокомплекса предрасполагают особенности ее анатомии и топографии. Малая грудная мышца залегает позади большой грудной мышцы и имеет треугольную форму. Начинаясь у границы между костной и хрящевой частями II—IV ребер, она прикрепляется к клювовидному отростку лопатки. Нервно-сосудистый пучок может сдавливаться позади малой грудной мышцей под клювовидным отростком лопатки. Подключичная артерия компре-мируется в месте ее перехода в подмышечную, иногда там же сдавливается и вена. Среди больных преобладают лица старше 40 лет, одинаково часто мужского и женского пола. В анамнезе многие больные имеют травму грудной клетки, плечевого пояса или рук. Клиническая картина синдрома малой грудной мышцы складывается из следующих признаков: • боль и парестезии по передней поверхности грудной клетки. Они ощущаются на уровне III—IV ребер по среднеключичной линии и в лопатке, иррадиируют в плечо, предплечье, кисть. Боль усиливается при движении руки, воспроизводится при пробе на сокращение мышцы, когда больной поднимает опущенную и согнутую в локте руку против сопротивления врача; • в большинстве случаев отмечаются двигательные нарушения, обычно в зоне иннервации срединного нерва — слабость II—IV пальцев кисти, гипотония мышц плечевого пояса, тенара и гипотенара; • расстройства чувствительности, особенно по внутренней поверхности предплечья и кисти; • трофические расстройства: поб-леднение кисти и пальцев, некоторая их отечность, язвенно-некротические изменения. Для оценки тонуса малой грудной мышцы производят ее пальпацию: рука пациента приподнята над головой, врач 2—4 пальцами отводит большую грудную мышцу в медиальном направлении. Малая грудная мышца обычно утолщена, напряжена, бугриста, пальпация ее болезненна. Диагностическое значение имеет также болезненность мышцы в области ее прикрепления к ребрам. Для выявления компрессионных сосудистых нарушений проводят следующие пробы: • при абдукции и поднимании больной руки может исчезнуть пульс на лучевой артерии, так как при этом подмышечная артерия перегибается через сухожилие малой грудной мышцы; • характерно исчезновение пульса при отведении плеча или касании кистью затылка. Уточнение диагноза возможно с помощью новокаиновой блокады. При блокаде малую грудную мышцу инфильтрируют 10 мл 0,25—2 % раствора новокаина. Эффект наступает через 7—10 мин: уменьшаются боль, парестезии, увеличивается объем движений в плечевом суставе, что указывает на наличие СМГМ. Гиперабдукционная проба (рис. 7.92)
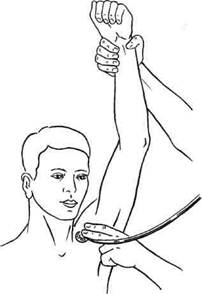
Рис. 7.92. Гиперабдукционная проба. а — нормальное анатомическое соотношение между подключичной артерией, подключичной веной и плечевым сплетением при опущенном положении руки; б — сдавление нервно-сосудистого пучка вблизи прикрепления малойгрудной мышцы к клювовидному отростку лопатки; 1 — плечевое сплетение; 2 — ключица; 3 — 1 ребро; 4 — подключичная артерия; 5 — подключичная вена; 6 — клювовидный отросток; 7 — малая грудная мышца. 27* нередко наблюдается у лиц, работающих с поднятыми кверху руками, и при неправильном положении руки во время сна, наркоза. При этом плечевое сплетение растягивается и травмируется о малую грудную мышцу, которая также прижимает подмышечную артерию и вену к головке плечевой кости. Возникают парестезии, боль, легкие парезы и цианоз кожных покровов кисти. Наличие гиперабдукционного синдрома подтверждает клиническая проба (рис. 7.93): при отведении и поднимании руки вверх исчезает или ослабляется пульсация на лучевой артерии и появляется систолический шум под ключицей [Adamski, 1974]. При опускании руки симптоматика исчезает. Дифференциальная диагностика. Различные варианты компрессии сосудисто-нервного пучка при выходе его из грудной клетки в большинстве случаев имеют схожие клинические проявления, поэтому главная задача дифференциальной диагностики — определение уровня компрессии с
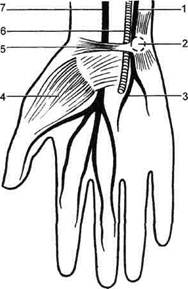
Рис. 7.93. Гиперабдукционный синдром. 420 помощью различных диагностических проб. Для шейного ребра типична проба Адсона: в положении больного сидя определяют пульсацию на лучевой артерии, аускультируют надключичную область; затем больной делает глубокий вдох, поднимает голову и наклоняет ее в сторону больной конечности. При наличии компрессии пульс на лучевой артерии исчезает или ослабевает, в надключичной области появляется систолический шум. Выявление шейного ребра при рентгенологическом исследовании подтверждает диагноз. Тесты, позволяющие выявить ре-берно-ключичный синдром: • Фальконера—Ведделя: исчезновение пульса на лучевой артерии и онемение руки возникают при отведении плеча и опускании его вниз; • больной держит плечи под углом 90° и в положении отведения и наружной ротации рук и регулярно сжимает и разжимает кисть в течение 3 мин. При наличии синдрома компрессии рано возникают тяжесть и усталость в руке, боль в трапециевидной мышце и мышцах плеча, потеря силы в кисти, парестезии пальцев. Постепенно плечевой пояс опускается, и рука падает, как плеть (до истечения 3 мин); • болезненность, парестезии, поб-леднение и усталость в руке, систолический шум в подключичной области возникают при опущенном плече и смыкании рук сзади в замок или в положении по стойке "смирно". Рентгенологическое исследование в большинстве случаев выявляет высокое стояние I ребра. Основанием для диагностики ска-ленус-синдрома являются результаты следующих проб: • проба Адсона — уменьшение или исчезновение пульса при глубоком вдохе, поднимании подбородка и повороте головы к обследуемой стороне; • проба с отведением [Tagariello P., 1962; Larg E.R., 1967] — уменьшение или исчезновение пульсации на лу- чевой артерии при вытягивании рук, согнутых в локтевых суставах под прямым углом вверх, или при повороте головы в больную и противоположную стороны в горизонтальном положении рук; • проба Ланге — снижение арте Выявление синдрома малой грудной мышцы облегчают следующие тесты: • при абдукции и поднимании Проба Адамски демонстративна для гиперабдукционного синдрома: при отведении и поднимании руки вверх наблюдаются исчезновение или ослабление пульсации на лучевой артерии и появление систолического шума, который выслушивается под ключицей. При опускании руки симптоматика исчезает. Перечисленные диагностические пробы в сочетании с ультразвуковой допплерографией, чрескожным измерением напряжения кислорода, термографией и ангиографией обычно более объективны и информативны. Нейрососудистые компрессионные синдромы плечевого пояса в первую очередь необходимо дифференцировать с болезнью Рейно. Преимущественно болезнь Рейно наблюдается у женщин молодого возраста. Типичные изменения кожных покровов кисти, приступообразные вазомоторные реакции под влиянием холода или эмоционального возбуждения, симметричное поражение обеих конечностей свидетельствуют в пользу болезни Рейно. При компрессионном синдроме поражение чаще одностороннее, ухудшение обычно связано с определенным положением конечности, ношением тяжестей; выявляются неврологические расстройства, а также локальные анатомические признаки компрессии с помощью специальных клинических проб. Диагностика усложняется в поздних ста- диях болезни Рейно, когда возникают трофические изменения кожи ногтевых фаланг вследствие облитерации артерий пальцев. Нередко нейрососудистые компрессионные синдромы приходится дифференцировать от поражения артерий малого калибра у лиц, работающих с вибрационными приборами, а также при терминальном артериите, наблюдающемся у женщин 40— 60 лет. Необходимо исключить облитери-рующий атеросклероз, болезнь Бюргера, синдром дуги аорты. Решающее значение для правильной диагностики имеет ангиографическое исследование. Сходные с нейроваскулярными синдромами клинические проявления наблюдаются при неврите плечевого сплетения, шейном спонди-лезе, выпадении шейных позвонковых дисков, опухолях позвоночника, плечевом периартериите. Диагностическое значение имеют следующие данные: при неврите — выявление источников хронической интоксикации (алкоголизм, работа с солями тяжелых металлов); при спондилоарт-розе — ограничение подвижности, усиление напряжения мышц шеи, рентгенологические изменения позвонков; при выпадении межпозвоночного диска — появление симптомов после травмы, усиление боли при кашле, движениях и ночью; при плечевом периартериите — локальная болезненность и наличие рентгенологических признаков. В этих случаях необходимы дополнительные неврологические и ортопедические исследования. Лечение. Выбор метода лечения зависит от клинических проявлений и причины компрессии сосудисто-нервного пучка. Если симптомы болезни выражены слабо и ограничиваются преходящей парестезией и дискомфортом в верхних конечностях, больному обычно достаточно предохраняться от факторов внешней среды, провоцирующих обост- рение болезни. В ряде случаев целесообразно назначить анальгетики, сосудорасширяющие, седативные средства в сочетании с новокаиновыми блокадами и физиотерапией — электрофорезом, диатермией, ультразвуком. Раннее выявление синдрома компрессии и своевременно начатое лечение дают больше шансов на успех. Тучным больным рекомендуется похудеть, часто лежать на животе со свисающими по бокам руками. Если установлен профессиональный фактор компрессии, целесообразно рациональное трудоустройство. Лекарственное лечение: витамины группы В, прозерин, галантамин, дибазол. Необходим специальный комплекс гимнастических упражнений. При безуспешности проведенного комплекса лечебных мероприятий показано хирургическое лечение. Бессонница, снижение функции кисти, слабость в руке, ограничение профессиональной деятельности также являются показанием к операции. Оперативное лечение. Показания к хирургическому лечению нейровас-кулярных синдромов шеи и плечевого пояса могут быть абсолютными (органические изменения со стороны артерии — окклюзия, стеноз, постстенотическая аневризма; стойкий болевой синдром) и относительными (длительная, не менее 6 мес, и безуспешная консервативная терапия, положительное, даже кратковременное, действие новокаиновой блокады передней лестничной мышцы). Хирургическое лечение показано больным с точно установленной локализацией компрессии сосудисто-нервного пучка. Оправданным считается превентивное хирургическое вмешательство. В любом случае оперировать следует своевременно, до развития органических изменений сосудов и тромбоэмболических осложнений. Операции на сосудах выполняют по общим принципам, но с обязательной декомпрессией сосудисто-нервного пучка. Скаленотомия. Положение боль- ного на спине с валиком под лопатками, голова несколько повернута в противоположную сторону. Проводят разрез над ключицей от грудиноклю-чичного сочленения на всем ее протяжении. Пересекают подкожную мышцу, поверхностную и среднюю фасции шеи, а также ключичную ножку кивательной мышцы несколько выше ключицы. Затем пересекают поперечную вену шеи или наружную яремную вену. Разделяют клетчатку в латеральном треугольнике шеи и в глубине медиальной части его кзади от кивательной мышцы обнаруживают переднюю лестничную мышцу. Вверху вдоль наружного края мышцы, а внизу по медиальному ее краю проходит диафрагмальный нерв, который отводят. Мышцу пересекают послойно по передней поверхности до заднего апоневротического листка у места прикрепления ее к ребру. Циркулярно выделяют подключичную артерию. Признаками ее компрессии являются перегиб или сужение артерии, наличие аневризмати-ческого расширения в дистальной части. Артерия может быть тесно сращена с апоневротическим листком, который необходимо отделить от артерии и пересечь. При этом может быть выявлен соединительный тяж (рудимент шейного ребра), который также пересекают. Пересеченная лестничная мышца может вновь прикрепляться к I ребру и образовывать рубцовые сращения, что приводит к рецидивам. Поэтому многие хирурги отказались от скале-нотомии в чистом виде и отдают предпочтение трансаксиллярной резекции I ребра [Султанов Д.Д., 1996]. При костно-клавикулярном синдроме и скаленус-синдроме операцией выбора является трансаксилляр-ная резекция I ребра с резекцией передней и средней лестничных мышц, фибромускулярных тяжей между передней и средней лестничными мышцами, артериолизом и флеболи-зом. Преимущества подобной операции определяются рядом факторов: • при удалении I ребра устраняется устойчивый спазм передней и средней лестничной мышц; • в поднятом положении руки часто остается компрессия сосудистого нервного пучка между I ребром и ключицей, но если ребро удалено, компрессионный фактор устраняется; • при обычной скаленотомии лестничная мышца за счет Рубцовых тканей может вновь прикрепляться к I ребру с естественным рецидивом заболевания в 60 %, при удалении I ребра опасность рецидива исключается; • после резекции I ребра хирург может видеть весь сосудисто-нервный пучок, что позволяет устранить все аномальные фибромускулярные тяжи; • малотравматичный доступ; • при необходимости легковыполнимы реконструкция сосудов и шейно-грудная симпатэктомия. При спастической артериальной недостаточности целесообразна одновременная грудная симпатэктомия. Техника операции трансаксилляр-ной резекции I ребра. Больной лежит на здоровом боку, его руку фиксируют в приподнятом положении. Поперечный разрез длиной 10—12 см проводят по ходу III ребра в под-крыльцовой области от латерального края большой грудной мышцы до переднего края широкой мышцы спины. Следует максимально щадить переднюю ветвь межреберно-плечевых нервов, так как ее травма вызывает длительную послеоперационную боль. После пересечения передней лестничной мышцы у места ее прикрепления к I ребру осторожно выделяют подключичную артерию и вену, впереди которой пересекают реберно-ключичную мышцу. Под контролем пальцев левой руки осторожно, чтобы не повредить плечевое сплетение, распатором выделяют I ребро. После отсечения средней лестничной мышцы от задней поверхности I ребра пересекают мышцу между I и II ребрами, не повреждая плевры. Ребро I резецируют вместе с надкостницей максимально близко к поперечному отростку, чтобы избежать в дальнейшем сдавления плечевого сплетения на уровне тела I грудного позвонка. Переднюю лестничную мышцу максимально натягивают и резецируют. Техника операции шейно-грудной симпатэктомии. После резекции III ребра трансаксиллярным доступом тупо отслаивают париетальную плевру. Медиально в области ее купола, кпереди от поперечного отростка VII шейного позвонка находится звездчатый узел. Две верхнемедиальные ветви, которые участвуют в иннервации гладкой мускулатуры глазного яблока, век и глазницы, оставляют. Все остальные ветви пересекают и резецируют. Удаляют также симпатические узлы Тh1, Тh2. Пересечение и резекция малой грудной мышцы. Вначале пересекают волокна плечевой порции большой грудной мышцы, затем выделяют и иссекают головку малой грудной мышцы, крепящуюся у клювовидного отростка. Результаты операции: в отдаленные сроки после декомпрессивных операций, по данным различных авторов [Султанов Д.Д., 1996; Devin R. et al., 1976], у 86,5—88 % больных наблюдаются отличные и хорошие результаты. Синдром запястного канала обусловлен компрессией срединного нерва и лучевой артерии в запястном канале (рис. 7.94). Сдавление сосудисто-нервного пучка в этом месте происходит за счет гипертрофированной поперечной связки ладони, натянутой между лучевым и локтевым возвышениями запястья. В норме срединный, лучевой нервы и лучевая артерия не подвергаются сдавлению в карпальном канале и движения сухожилий не нарушают их функций. В условиях компрессии наступают изменения в ветвях нервов и стенке артерии. Причиной возникновения синдрома могут служить длительная трав-матизация или однократная травма, остеоартрозы лучезапястного сустава
Рис. 7.94. Сдавление нейрососудистого пучка в канале запястья. 1 — локтевой нерв; 2 — гороховидная кость; 3 — анастомотическая ветвь локтевого и срединного нерва; 4 — короткий сгибатель большого пальца; 5 — поперечная связка ладони; 6 — локтевая артерия; 7 — срединный нерв. или глубокие ганглии сгибателей. Установлена также связь синдрома с беременностью, амилоидозом, ревматоидным артритом, гипотиреозом и подагрой. Синдром запястного канала наблюдается также у людей, занимающихся тяжелым физическим трудом. Развивающийся при этом тендо-вагинит сухожилия сгибателей приводит к сужению канала и к сдавлению сосудисто-нервного пучка. Заболевание чаще наблюдается у женщин. Клиническая картина. Характерно превалирование неврологической симптоматики. Жалобы больных в большинстве случаев сводятся к па-рестезиям в области большого, указательного, среднего и половины безымянного пальцев руки, которые появляются после (но не во время) быстрой работы руками. Реже наблюдается боль в запястье, иррадии-рующая проксимально вплоть до плечевого сустава. Наиболее типич- ное проявление синдрома — нарушение сна вследствие парестезии. Больные несколько раз просыпаются, вынуждены опускать, встряхивать и растирать руки, что уменьшает парестезии. При длительном заболевании развиваются слабость и гипотрофия большого возвышения ладони, изменяется цвет пальцев (цианоз на больной руке). Признаки органического поражения лучевой артерии при синдроме запястного канала практически не встречаются. При подозрении на этот синдром показаны следующие пробы: ▲ проба Тинеля: кисть находится в выпрямленном положении, врач кончиком пальца постукивает по поперечной связке запястья. Проба считается положительной, если в зоне иннервации срединного нерва возникают парестезии; ▲проба Фалена: тыльные поверхности обеих кистей соприкасаются друг с другом, кисти максимально согнуты, пальцы направлены вниз. В этом положении удерживают кисти в течение 60 с; проба считается положительной при появлении парестезии в зоне иннервации срединного нерва; ▲сгибание кисти в течение 2 мин резко усиливает симптоматику. Синдром запястного канала необходимо отдифференцировать от добавочного шейного ребра, скаленус-синдрома, реберно-ключичного синдрома. Для последних характерны ночные онемения IV и V пальцев левой руки у спящих на правом боку, продолжительное течение с ремиссиями и затуханием этих ощущений по прошествии ряда лет, отсутствие очаговой неврологической симптоматики. Лечение зависит от тяжести заболевания. В легких случаях достаточно покоя и наложения специальной лонгеты на ночь, предохранения от факторов внешней среды, провоцирующих обострение болезни. В ряде случаев назначают анальгетики, транквилизаторы и мышечные релаксан- ты. Раннее выявление синдрома компрессии и своевременно начатое лечение дают больше шансов на его успех. Если установлен профессиональный фактор компрессии, целесообразно сменить профессию. Лекарственное лечение: витамины группы В, прозерин, галантамин, дибазол. Используют специальный комплекс гимнастических упражнений. Эффективно введение кортикостероидов в запястный канал. Обычно инъекции дают лишь временный эффект, и их приходится повторять. В запястный канал нельзя вводить местные анестетики. Техника инъекций: ладонь больного направлена вверх, кисть слегка разогнута. Определяют положение сухожилия длинной ладонной мышцы и пульсацию локтевой артерии. На 2,5—3 см проксимальнее поперечной кожной связки запястья между сухожилием длинной ладонной мышцы и локтевой артерией вводят и продвигают иглу в дистальном направлении параллельно сухожилиям и нерву под углом 5° к поверхности кожи. Игла должна пройти под поперечную связку запястья и попасть в запястный канал. В канал вводят 1 мл раствора кортикостероида (гидрокортизона). После удаления иглы больной в течение 2 мин сгибает и разгибает кисть. Показаниями к хирургическому лечению являются органические изменения артерии (окклюзия, стеноз, постстенотическая аневризма), стойкий болевой синдром и длительная (не менее 6 мес) и безуспешная консервативная терапия, положительное (даже кратковременное) действие блокады запястного канала. Бессонница, снижение функции кисти, слабость в руке, ограничение профессиональной деятельности также служат показаниями к операции. Операциями выбора являются рассечение поперечной связки, невро-лиз срединного и локтевого нервов и периартериальная симпатэктомия. При каузалгиях невролиз малоэф- фективен. В этом случае выполняют резекцию поврежденного участка нерва с последующим сшиванием. Это допустимо только при полном выпадении функции нерва. В случае вовлечения в рубцовый процесс лучевой артерии, при наличии ее окклюзии и симптомов артериальной недостаточности производят реконструкцию артерии. Дата добавления: 2015-02-06 | Просмотры: 2047 | Нарушение авторских прав |