 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
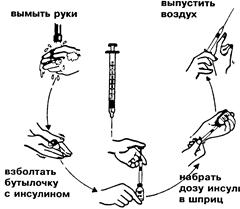
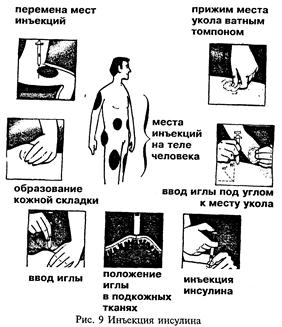
Методика введения инсулинаПрактически все больные страдающие ИЗД сами вводят необходимые дозы инсулина. Техника введения инсулина следующая. Для введения можно применять шприцы инсулиновые (пластмассовые) или обычные шприцы, которые перед использованием должны быть обработаны следующим образом. После промывания шприц разбирают и погружают в стерилизатор наполненный водой. Сюда же помещают иглы, предварительно удостоверившись в их проходимости со вставленным в просвет мандреном (тоненькая проволока из нержавеющей стали). После закипания стерилизацию проводят в течение не менее 10 минут при закрытой крышке стерилизатора. После этого и после охлаждения стерильным (также кипяченым) пинцетом собирают шприц, не прикасаясь руками поршня шприца и иглы. Необходимо помнить, что перед сборкой шприца необходимо помыть руки с мылом и кончики пальцев протереть спиртом. Резиновую пробку флакона также протирают спиртом. В случае применения шприца разового пользования процедура упрощается и заключается лишь в присоединении иглы к шприцу или использовании шприца со встроенной иглой (рис.8). В шприц набирают воздух немного выше той отметки, которая соответствует дозе инсулина и в таком состоянии прокалывают резиновую пробку флакона. Находящийся в шприце воздух вводят во флакон и обратным движением поршня набирают инсулин также на одно-два деления больше требуемой дозы. Шприц снимают с иглы и надевают другую стерилизованную иглу, заполняют инсулином, доводя объем в шприце до нужной отметки, после чего обрабатывают место (кожу) инъекции инсулина спиртом и вводят инсулин под кожу. Для введения инсулина применяют специальные (тонкие) иглы, чтобы укол был менее чувствительным. В месте введения инсулина кожа берется в складку между указательным и большим пальцем и игла шприца вводится у основания складки в подкожную клетчатку, после чего нажатием на поршень шприца медленно вводится набранная доза инсулина (рис.9). Затем иглу медленно вынуть из места инъекции, для уменьшения возможного вытекания инсулина из места инъекции. Технике введения больной, как правило, обучается в стационаре или поликлинике после установления диагноза диабета. В случае введения инсулина продленного действия, препараты которого являются непрозрачными (мутными) флакон с инсулином следует тщательно перемешать путем перекатывания его между ладонями. Препараты инсулина короткого и быстрого действия, кроме семилонг и семилента, вводят подкожно, внутримышечно и внутривенно. В тех случаях, когда больной одновременно получает препараты инсулина короткого и длительного действия, то вводят эти препараты последовательно с использованием 2-х шприцев, но допускается применение одной иглы. Сначала вводят инсулин продленного действия и, не вынимая иглы, а лишь изменяя ее направление (в сторону от первоначального введения) вводят из другого шприца инсулин короткого действия. Препараты инсулина средней продолжительности действия, в которых для увеличения времени сахароснижающего эффекта применяется протамин НПХ - инсулины: (протофан (Ново), базаль-Н-инсулин, (Хехст), хумулин базаль (Лилли) можно смешивать с инсулином короткого действия в одном шприце. Последовательность в этом случае операций отличается от описанной выше. Поясним на примере. Вам необходимо перед завтраком ввести 12ед. инсулина средней продолжительности действия (протофан (Ново) или базаль-Н-инсулин (Хехст) и 6 ед. инсулина короткого действия. Вначале в шприц набирают 12 ед. воздуха и вводится во флакон с инсулином продленного действия, после чего игла из флакона вынимается (шприц без инсулина). Далее набирается в шприц бед. воздуха вводят его во флакон с инсулином короткого действия, набирают затем бед. инсулина и вынимают шприц из флакона.
Рис. 8 Подготовка инсулиновой инъекции
Флакон с инсулином продленного действия ("мутный" инсулин) тщательно перемешивают, путем перекатывания его между ладонями и перевернув флакон в резиновую пробку вводят иглу шприца и набирают 12 ед. инсулина средней продолжительности действия. После этого полученная смесь инсулина короткого и средней продолжительности действия вводится в выбранное Вами место инъекции (рис. 10). Что же касается инсулинов продленного действия, в которых для удлинения действия инсулина используется цинк суспензия инсулин лонг СПК-50, Лента (Ново, Лилли), инсулонг (Плива), Монотард (Ново), то такие инсулины смешивать в одном шприце с инсулином короткого действия нельзя. Для введения этих видов инсулина требуется два шприца. При смешивании препаратов инсулина различного действия следует иметь в виду, что смешиваемые препараты должны быть одного вида, т.е. оба свиные или оба человеческие. Более того, не рекомендуется смешивать препараты одного вида (например, человека) в случае если один препарат (например, короткого действия) производства фирмы "Хехст" или "Лилли". Смешивать можно в том случае, когда препарат инсулина короткого и средней продолжительности действия одной и той же фирмы.
Поэтому преимущество имеют препараты инсулина комбинированного действия, когда соответствующие пропорции инсулина короткого и средней продолжительности действия приготавливаются на фабрике до разлива их во флаконы. Имеются несколько схем инсулинотерапии. Мы остановимся лишь на тех, которые рекомендуются в настоящее время.
Основной целью применения инсулина является достижение нормогликемии или такого уровня глюкозы в крови при котором показатели ее содержания в течении дня находились бы в пределах 3,3-9 ммоль/л (60-160мг%). В этом случае глюкоза в моче будет отсутствовать.
Из традиционных методов инсулинотерапии применяется 2-х кратный режим введения инсулина короткого и средней продолжительности действия утром (перед завтраком) и вечером (перед ужином). При этом 70% потребности в инсулине вводят утром и 30% перед ужином. У большинства больных дозу инсулина средней продолжительности действия, вводимую перед ужином лучше осуществлять перед сном (т.е. в 22.00 ч. Или 23.00 ч.) (рис.11).
Борьба за снижение высокого уровня гликемии связана с тем, что, как показали научные исследования, основной причиной сосудистых осложнений диабета является длительная гипергликемия. Достижению нормализации уровня глюкозы на протяжении длительного времени поможет дневник больного диабетом в который помимо плана питания на день (таблица 12) необходимо включить таблицу, содержащую показатели уровня глюкозы в крови и моче на протяжении суток и показатели дозы препаратов инсулина короткого и продленного действия.
В рассмотренном примере у больного на обычной традиционной терапии не удавалось компенсировать состояние углеводного обмена, на основании данных содержание глюкозы в крови и моче было рекомендовано перенести инъекцию инсулина средней продолжительности с 19 на 22.00. При этом улучшились показатели гликемии натощак, однако перед обедом оставались повышенные цифры уровня глюкозы в крови, что сопровождалось умеренной гипергликемией Увеличение дозы инсулина средней продолжительности действия (протофана) на 12ед. способствовало компенсации углеводного обмена. При необходимости изменения дозы вводимого инсулина короткого действия следует руководствоваться следующими правилами: при дозе инсулина до 10 ед. изменить можно ±2ед.; при дозе 11-20ед. ±4ед. В случае изменения дозы инсулина продленного действия рекомендуется следующее: при дозе до 10 ед. ±1еД: от 11 до 20ед. ±2ед. и при дозе 21-30 ед. *±3ед., т.е. 10% от дозы.
При интенсивной инсулиновой терапии, когда препараты инсулина короткого действия применяются перед каждым приемом пищи, компенсация углеводного обмена достигается изменением дозы инсулина короткого действия.
Из данных, представленных в таблице 13 видно, что при проведении интенсивной терапии у больного на фоне декомпенсации диабета (показатели гликемии от 8-12 ммоль/л) в 15.30 отмечались признаки гипогликемии, что свидетельствовало об избыточной дозе инсулина, получаемого перед обедом. Гликемия 12 ммоль/л в 19.00 указывает на наличие "рекошетной" гипергликемии, т.е. избыточное повышение уровня глюкозы в ответ на ее низкое содержание в 15.30 что выразилось в появлении признаков гипогликемии (см. ниже). Исходя из этого совершенно справедливо на следующий день доза инсулина на перед обедом была уменьшена на 2ед. (до 16ед), а еще через 7 дней до 14 ед. Наличие высоких показателей содержания глюкозы в крови перед 14.00 указывало на недостаточную дозу инсулина перед завтраком и постепенное увеличение дозы до 14, а затем - 1бед. привело к улучшению показателей гликемии натощак. И, наконец, избыточная гликемия, определяемая в 22.00 также свидетельствовало о недостаточной дозе инсулина перед ужином. В последующие дни была скорректирована и эта доза инсулина. Контроль содержания глюкозы в крови и моче в последующие дни подтвердил правильность лечебной тактики, что привело к почти идеальным показателям компенсации углеводного обмена. После того как нами рассмотрены принципы дието- и инсулинотерапии становятся понятными практические действия, направленные на компенсацию углеводного обмена, которые складываются из правильно составленной диеты, особенно, по содержанию в ней углеводов и соответствующих (адекватных) доз инсулина. Это осуществляется путем использования таблицы по замене углеводов на хлебные единицы (ХЕ) и применением правильно подобранных видов инсулина (с учетом длительности его действия). Некоторые различия в этом имеют место при традиционной и интенсивной инсулинотерапии. Так, при традиционной инсулиновой терапии рекомендуется 5 или 6 кратный прием пиши. Суточное количество углеводов, переведенных в ХЕ при 6 кратном приеме пищи можно распределить следующим образом. Если Ваша диета содержит 20 ХЕ, то на первый завтрак (7.30) рекомендуется принять 4 ХЕ; во второй завтрак (11.00) - 2 ХЕ; в обед (14.00) 6 ХЕ; в полдник (17.00)- 2 ХЕ; на ужин (19.00) - 4 ХЕ и второй ужин (21.00) - 2 ХЕ: Такой режим питания обычно проводится при традиционной инсулиновой терапии, при которой большая часть потребности в инсулине приходится на препараты инсулина средней продолжительности действия. При интенсивной инсулиновой терапии промежуточные приемы пищи сокращаются (оставляя небольшие "перекусывания") или вообще пропускаются. При этом распределение ХЕ будет представлено следующим образом: первый завтрак - 6 ХЕ; "перекусывание" применяется перед основными приемами пищи (завтрак, обед, ужин) из расчета на 1 ХЕ утром 2,8ед. (1бед) в обед - на 1 ХЕ 1,75ед. (14 ед) и на ужин - на 1 ХЕ - 2ед, 12ед, т.е. 42ед; оставшаяся часть суточной потребности в инсулине – 10 ед. необходимо ввести в виде инсулина продленного действия (ультратард или ультралента). В 1982-83г. г. "Ново" (Дания) разработала инъектор для введения инсулина, назвав его шприц-ручкой "Новопен", который представляет собой приспособление чуть больше шариковой ручки. В ручку вставляется пенфил (вкладыш, контейнер) заполненный 1,5мл раствора инсулина короткого действия с концентрацией 200ед. в 1мл. Количество инсулина в контейнере достаточно для использования его в течении 3-х и 4-х дней. Дозирование вводимого инсулина осуществляется простым нажатием кнопки такой ручки. При одном нажатии кнопки, что сопровождается звуковым щелчком (особенно важно для больных диабетом с ослабленным зрением) вводится 2ед. инсулина. Тонкая (0,4 мм в диаметре с двойной заточкой) игла позволяет осуществлять практически безболезненное введение инсулина. Эти преимущества позволяют применять ее при интенсивной инсулиновой терапии. Растворы инсулина в контейнере термостабильные, что позволяет шприц-ручку с пенфилом хранить в течение нескольких дней при комнатной температуре. Это особенно ценно для лиц, которые ездят в командировки. В настоящее время фирма "Ново" разработала также шприц-ручку "Новопен-2", позволяющую вводить сразу (путем однократного нажатия на кнопку) необходимую дозу инсулина. В нашу страну импортируются шприцы-ручки фирмы "Ново" также под названием "Пливапен" и "Пливапен-2" (Хорватия). Помимо указанных шприц-ручек в нашей стране успешно прошли клинические испытания и разрешены для клинического применения шприц-ручки фирмы "Хехст", "Оптипен-1", "Оптипе-н-2" и "Оптипен-4", а также шприц-ручки "В-Дпен" фирмы Бек-тон Дикенсон (США). Для шприц-ручек "Новопен", "Новопен-2", "Пливапен", "Пливапен-2", "В-Дпен" используются пенфилы с содержанием 1,5мл раствора инсулина с концентрацией инсулина 100ед\мл Для шприц-ручек фирмы "Хехст"—"Оптипен-1", "Оптипен-2" и "Оптипен-4" пенфилы содержат З мл инсулина человека также с концентрацией 100ед/мл В 1992г. фирма "Хехст" начала производить шприц-ручки под тем же названием "Оптипен-1: Ни1У", но с дополнительным приспособлением и автоматикой, которая позволяет проконтролировать введение набранной дозы инсулина. При последующем использовании шприц-ручки на светящемся табло сначала появляются цифры предыдущей дозы инсулина и лишь при наборе новой дозы инсулина на дисплее появятся цифры показывающие количество вновь набранной дозы инсулина. Это усовершенствование позволяет больному удостовериться, что набранная доза действительно была введена. После введения инсулина через несколько секунд дисплей автоматически отключится. Однако, при последующем включении ручки вначале на дисплее засветятся цифры, указывающие количество инсулина введенного в последний раз, т.е. дополнительное напоминание больному о последней дозе инсулина. Сдерживающим фактором к широкому применению шприц-ручек является не только их высокая стоимость, но и стоимость пенфилов инсулина. Так, цена одинакового количества единиц инсулина, содержащего в пенфиле и флаконе, отличается почти в 3 раза Из-за этих соображений больные диабетом в США, Канаде, Европейских странах, имеющие шприц-ручки, используют их лишь в период командировок и путешествий. В остальное время применяются препараты инсулина во флаконах и инсулиновые шприцы. В нашей стране в 1992-93 гг. прошли клинические испытания и разрешены к широкому применению шприц-ручки "Кристалл-3" и "Инсулпен". К сожалению, для "Кристалла-3" требуются пенфилы и иглы, производимые фирмой "Ново-Нордиск" (Дания) или "В-Д" (США). "Инсулпен" отличается от всех перечисленных шприц-ручек тем, что при этом используется инсулин во флаконах с обычной концентрацией инсулина т.е. 40ед/мл Объем шприца 2мл (т.е.80ед) позволяет использовать препараты инсулина короткого действия, средней продолжительности и самостоятельно приготавливать смесь двух инсулинов (короткого действия, актрапид, моноинсулин и др.) и средней продолжительности (НПХ, протофан, изофан и др.) в необходимых для данного больного пропорциях (30\70; 15\85; 10\90; 50\50 и др.). Для "Инсулпена" требуются обычные иглы для введения инсулина отечественного или зарубежного производства. В случае необходимости имеется два приспособления (переходника), позволяющие использовать иглы к шприц-ручкам фирмы "Ново-Нордиск" и к шприц-ручкам фирмы "Хехст". Ручки "Инсулпен" поступили в продажу в отличаются умеренной ценой. Пенфилы (патрончики или контейнеры) к шприц-ручкам содержат различные препараты инсулина. Фирма "Ново-Нордиск" поставляет в нашу страну пенфилы "Актрапид НМ" или через фирму "Плива", "Хоморап" содержащие инсулин короткого действия; пенфилы "Протофан НМ" ("Ново-Нордиск", "Плива") содержат инсулин средней продолжительности действия, а также пенфилы "Актрофан НМ", представляющие собой препараты инсулина комбинированного действия (30% акт-рапида и 70% протофана). Фирма "Хехст" ФРГ поставляет для шприц-ручек "оптиен" пенфилы "Н-инсулин-100" (короткого действия); "Базаль-Н-инсулин-100) (средней продолжительности действия) и "Депо-Н-инсу-лин-100" комбинированный препарат инсулина, 25% - инсулин-Н и 75% - базаль-Н). В настоящее время фирма "Лилли" США поставляет пенфилы для шприц-ручки "В-Д пен" под названием "Хумилин С" (короткого действия), ''Хумилин-И" (средней продолжительности) и профили: N1 (10% - нормаль и 90% - базаль); N2 (20% - нормаль и 80% - базаль); N3 (30% - нормаль и 70% - базаль) и N4 (40% -нормаль и 60% - базаль). Пенфилы фирмы "Ново-Нординск" и "Лилли" взаимозаменяемые, объемом 1,5мл, а пенфилы фирмы "Хехст" - объемом 3 мл Пенфилы ко всем шприцам-ручкам содержат термостабильный инсулин с концентрацией 100 ед. В 1мл. Характеристики препаратов инсулина указаны в таблице N11. Отечественная промышленность производит препараты инсулина во флаконах только с концентрацией 40ед. в 1мл. За рубежом наряду с препаратами инсулина в концентрации 40ед. в 1мл, производятся препараты инсулина в концентрации 100 ед. в 1мл. Промышленное производство препаратов инсулина с концентрацией 100 ед. в 1мл экономически более выгодно (меньше требуется флаконов, пробок, холодильников для хранения и т.п.). Поэтому в США и других западных странах применяются флаконы с содержанием инсулина 100 ед. в 1мл. Однако для введения таких препаратов инсулина требуется инсулиновые шприцы со специальной шкалой и такие шприцы производятся в достаточном количестве в зарубежных странах. Из-за отсутствия подобных шприцев в нашей стране импорт препаратов инсулина из-за рубежа осуществляется только во флаконах с содержанием инсулина 40ед. в 1мл. Как правило, больной диабетом получает из аптеки инсулин во флаконах на несколько месяцев лечения. Флаконы с инсулином должны храниться в холодильнике при температуре 4-8°С. Нужно следить за тем, чтобы препараты не замораживались, в противном случае активность инсулина резко снижается, инъекции такого препарата становятся менее эффективными у больного вследствие "недополучения" необходимой дозы инсулина может развиться сначала декомпенсация сахарного диабета, преходящая в дальнейшем в диабетическую кому. Как отмечалось выше в настоящее время промышленность разных стран выпускает препараты инсулина как животного происхождения, так и человека. В чем различие таких препаратов? Инсулин животного происхождения отличается от инсулина человека химическим составом, т.е. последовательностью аминокислот в молекуле инсулина. Сахароснижающее действие этих инсулинов практически одинаковое. Моносуинсулин аналогичен датскому инсулину актрапид фирмы "Ново" наиболее близок по аминокислотному составу к инсулину человека и отличается лишь одной аминокислотной в положении В-30, где находится аминокислота аланин в суинсулине, а в инсулине человека - треонин. Инсулин крупного рогатого скота отличается от инсулина человека уже тремя различными аминокислотами. В этой связи суинсулин предпочтительнее, так как он менее антигенен, т.е. при его введении в организм человека меньше вырабатывается антител, чем при применении других препаратов инсулина. В стремлении сделать препараты инсулина менее антигенными были разработаны новые технологические процессы, позволяющие получать монопиковые и монокомпонентные препараты инсулина. Моносуинсулин как и другие монопиковые препараты инсулина отечественного производства - Моносуинсулин, семилонг, лонг и ультралонг в процессе производства "очищаются" (освобождаются) с помощью йонно-обменных смол от примесей, содержащихся в экстратах поджелудочной железы (т.е. содержат меньше проинсулина, С-пептида, глюкагона, соматостатина, панкреатического полипептида и других белков), которые хотя и в небольших количествах, но присутствуют в коммерческих препаратах инсулина, выпускаемых промышленностью до последнего времени. Монокомпонентные препараты инсулина отличаются от монопиковых препаратов инсулина тем, что "очистка" в процессе промышленного производства осуществляется с помощью специальных аффинных иннооб-менных смол, чем достигается более высокая степень освобождения препаратов инсулина от других белковых примесей, содержащихся в экстрактах поджелудочной железы. Поэтому монокомпонентные препараты имеют несомненное преимущество перед другими препаратами инсулина. Качество препаратов инсулина характеризуется термином ППМ (количество молекул проинсулина на 1 млн. молекул инсулина). Так, ППМ для препаратов инсулина, полученных обычной технологией составляет около 10000, а для монопиковых инсулинов - 2000, улучшенных монопиковых - от 50, но не более 500, а для монокомпонентных - меньше 10. Таким образом "чистота" монокомпонентных препаратов инсулина составляет 99.99 - 99.999%. Такие препараты инсулина практически не вызывает образования антител. Большинство больных диабетом хорошо переносят инъекции инсулина. Однако в некоторых случаях могут быть осложнения, о которых больной должен знать. Вскоре после начала инъекции инсулина могут появиться явления аллергии местного или общего характера. Чаще встречаются местные реакции - покраснение, отек и зуд в месте инъекции инсулина. Как правило, эти явления проходят самостоятельно через несколько дней. Если такая реакция сильно беспокоит больного, то рекомендуется вводить инсулин в течение нескольких дней с 0,5-1мг гидрокортизона. Значительно реже может развиваться липоатрофия, т.е. уменьшение подкожно-жирового слоя в месте инъекции инсулина. Целесообразно "обкалывать" такие участки раствором новокаина или вводить в область липоатрофии моносулин или инсулин человека. Как правило, через несколько недель эти явления удается ликвидировать. У некоторых больных в первые дни от начала инсулинотерапии резко меняется зрение, что затрудняет чтение и выполнение работы, связанной с напряжением зрения или нагрузкой на глаза. Причина таких нарушений связана с изменением плотности среды в хрусталике под влиянием сахароснижающей терапии, т.е. со снижением глюкозы в крови. Через 2-3 недели от начала лечения зрения самостоятельно восстанавливается. Исключительно редко наблюдается общая анафилаксия (от появления крапивницы до анафилактического шока). В таких случаях необходимо проведение десенсибилизирующей терапии и введение антигистаминных препаратов. Для профилактики возможных осложнений (липодистрофия, липоатрофия, местная аллергия) рекомендуется менять ежедневно место инъекции инсулина. Точки введения инсулина должны быть не менее, чем на 1 см друг от друга. Инсулин вводится в область живота, передней поверхности бедер, верхней трети плеча. Наиболее быстро инсулин всасывается при инъекции его в подкожную клетчатку живота по сравнению с областью плеча. Более медленно инсулин всасывается из области бедра. Это необходимо знать, для того, чтобы сознательно регулировать время приема пиши после введения инсулина. Эта разница в скорости всасывания инсулина и эффективности действия особенно заметна при большой физической нагрузке или занятиях спортом, которые следуют вслед за инъекцией инсулина. Игнорирование этого может быть одной из причин гипогликемии. Гипогликемия - это состояние, развивающееся вследствие снижения уровня сахара крови чаще всего как результат передозировки инсулина и реже развиваются при приеме пероральных сахароснижающих препаратов. Каждый больной, страдающий сварным диабетом должен знать признаки гипокликемии, чтобы вовремя прервать такое состояние не доводя до развития гипогликемической комы. Ранними признаками гипогликемии, которые появляются при снижении содержания сахара крови ниже 2,22 ммоль/л (40%) являются: чувство голода, раздражительность иногда сонливость, дрожь в теле, слабость, тремор рук, беспокойство, сердцебиение, головная боль, боли в груди, животе, потливость, чувство онемения языка и губ, бледность кожных покровов. Затем могут возникнуть диплопия (двоение предметов), скандированная (затрудненная) речь, нарушение памяти и снижение способности к умственному сосредоточению, заторможенность, оглушенность, неадекватные поступки (рис. 12). При глубокой гипогликемии наблюдается угнетение сухожильных и брюшных рефлексов или менингеальный синдром с судорогами (особенно у детей). У лиц престарелого возраста может развиться паралич.
Некоторые вещества и лекарственные препараты могут снижать содержание сахара в крови, усиливая влияние инсулина (алкоголь, террамицин, тетрациклин, антикоагулянты, ацилсалициловая кислота - аспирин, обзидан, анаприлин и др.) или сахароснижающих пероральных препаратов (алкоголь, антикоагулянты, анаприлин, обзидан, хлоромицетин, бутазолидин, салицилаты, сульфаниламиды и др.) и приводит в этой связи к развитию гипогликемии. Поэтому больные, получающие перечисленные препараты должны знать о возможности появления у них гипогликемии, которую уже при наличии ранних симптомов необходимо ликвидировать. Длительная гипогликемия опасна и грозит развитию необратимых процессов в центральной нервной системе. Выше указывалось, что головной мозг и другие отделы нервной системы используют в качестве энергии почти исключительно глюкозу. Поэтому снижение уровня глюкозы в крови в течение длительного периода приводит к нарушению питания мозга, его функции вплоть до смертельного исхода.
Последовательность симптомов гипогликемии у отдельных больных различна. Это зависит как от скорости снижения уровня глюкозы в крови, так и от индивидуальной чувствительности больного к гипогликемии. При медленном снижении глюкозы в крови на первый план выступают такие признаки гипогликемии как спутанность сознания, сонливость, головные боли. При быстром снижении глюкозы в крови (например, во время тяжелой физической работы или занятий спортом) чаще возникает общая слабость, дрожь в теле, потливость, сердцебиение, «ватные колени» (рис. 13). Очень важна профилактика гипогликемии. Все больные сахарным диабетом, получающие лечение инсулином должны иметь при себе конфеты, сахар или таблетки глюкозы. При появлении ранних признаков гипогликемии необходимо принять 10-15 г сахара и при возможности принять бутерброд или кусок хлеба со сладким чаем. Если гипогликемическое состояние вызвано действием инсулина длительного действия (лонг, лента, ультралонг и др.), то углеводы, которые будут медленно всасываться из кишечника и предупреждать возможность появления нового приступа гипогликемии.
При дополнительной физической нагрузке, например, работа в огороде, плаванье в бассейне и т.п. требуется для профилактики возможной гипогликемии принять перед указанными процедурами дополнительно 30-45 г углеводов. Возможность появления гипогликемии увеличивается у больных, находящихся на строгой диете и идеальной компенсации диабета, но, как правило, такие гипогликемии протекают легко и быстро ликвидируются после приема небольшого количества пищи (бутерброд или кусочек сахара). Сравнительно часто встречаются гипогликемии ночью, что связано с излишней дозой инсулина короткого действия, который вводится перед ужином. Больные просыпаются от чувства "замирания" сердца, влажные от пота с наличием сердцебиения, потливости. За наличие гипогликемии по ночам свидетельствуют кошмарные сны, больные встают по утрам с чувством "разбитости", общей слабости. Содержание глюкозы в крови натощак повышено. Неопытные врачи расценивают такое состояние как следствие недостаточного количества инсулина, вводимого перед ужином или инсулина, действие которого падает на ночные часы. Как результат такого заключения является увеличение дозы инсулина, что не только способствует уменьшению интенсивности перечисленных симптомов, а наоборот их усилению. Для правильной оценки состояния необходимо определение содержания глюкозы в крови больного в 3.00 ночи. Низкие цифры глюкозы в крови будут свидетельствовать о передозировке инсулина, веденного перед ужином, тогда как повышенное содержание глюкозы укажет о недостаточной его дозе. Лечебная практика в этих случаях прямо противоположна, но коррекция дозы инсулина приводит к ликвидации перечисленных симптомов ночной гипогликемии. Больные сахарным диабетом часто спрашивают о возможности применения инсулина не в виде инъекции, а другим путем. Дело в том, что все перечисленные выше препараты инсулина оказывают биологическое действие только при введении путем инъекции. Инсулин представляет собою белок и если его принять через рот, то, как любой другой белок пищи, он под влиянием ферментов желудка и поджелудочной железы расщепляется до отдельных аминокислот (т.е. инактивируется при этом и теряет свою биологическую активность), которые затем всасываются в кровь и как аминокислоты используются в качестве пластического или энергетического материала. Поэтому ясно, что при таком применении инсулин не будет проявлять своего сахароснижающего действия. Однако, если молекулу инсулина защитить в основном от действия ферментов желудка и в меньшей степени поджелудочной железы, то в кишечнике В различных странах мира, в том числе и в ряде стран СНГ, проводятся работы по созданию комплексов инсулина с различными веществами, которые устойчивы к действию желудочных ферментов. Существует несколько подходов, в том числе использование липосом клеток, которые можно получить гомогенизацией с помощью ультразвука желудка куриных яиц. Такие липосомы связывают инсулин и защищают его от влияния ферментов желудка при применении через рот. Комплекс инсулина с липосомами проходит через желудок, а в кишечнике под влиянием ферментов поджелудочной железы происходит отщепление инсулина, всасывание его в кровь. Подведенные клинические исследования выявили серьезные недостатки, препятствующие его применению в клинике. Во-первых, требуются очень большие дозы инсулина (в несколько десятков раз превышающие дозы инсулина при его парантеральном применении), что имеет экономическое значение. С другой стороны, для образования комплекса липосомы-инсулин необходимо 1/4-1/3 стакана желтка, при приеме которого у многих больных возникает чувство тошноты и кроме того, такое количество желтка вызывает послабляющий эффект. И, наконец, трудно при этом способе введения инсулина осуществить его дозировку, так как часть инсулина разрушается в процессе пищеварения, а отщепление инсулина от липосом в кишечнике зависит от активности ферментов поджелудочной железы, то есть от ее функционального состояния. Почти у всех больных сахарным диабетом функция нарушена в различной степени, что и создает практические неразрешимые трудности для подбора соответствующей дозы липосомного инсулина. Опубликованы попытки использования лактобактерии для образования подобных комплексов инсулина, устойчивых к действию желудочных ферментов. Но и этот метод не нашел последователей из-за перечисленных трудностей и недостаточной эффективности инсулина при подобном методе введения. Следует еще раз подчеркнуть, что указанные методы лечения не вышли еще из стадии научных исследований хотя информация о их использовании попала на страницы прессы. Имеются сообщения (Япония, Кувейт и др.) о попытках применения препаратов инсулина в виде спрея в нос, аэрозоля в виде для вдыхания через легкие или в виде свечей, применяемых для введения инсулина через прямую кишку. И эти способы введения инсулина пока не вышли за пределы экспериментальных исследований. Учитывая многочисленные исследования, можно надеяться, что в недалеком будущем несомненно будут приготовлены препараты инсулина, вводимые в организм различными способами, минуя парентаральное введение, что освободить больного от ежедневных инъекций.
С середины 70-х годов в клинических и научных исследованиях применяется искусственная поджелудочная железа или биостатор фирмы "Майлз", которая является стационарной аппаратурой, включающей автоматический анализатор для определения уровня глюкозы в крови, компьютер, который по данным содержания глюкозы в крови рассчитывает скорость и дозы введения инсулина и микронасос, с помощью которого также в автономном режиме инфузируется больному инсулин или глюкоза для поддержания нормальной концентрации глюкозы в крови. Биостаторы используются за рубежом и у нас в стране для научных исследований, а также для выведения больных из коматозного состояния и для лечения лабильного сахарного диабета. Биостатор относится к аппаратуре закрытого типа, т.е. работает по принципу обратной связи, при которой скорость инфузии инсулина или глюкозы зависит от уровня глюкозы в крови. Количество и скорость инфузии инсулина или глюкозы рассчитывается автоматически. Наряду с "Биостатором" в различных зарубежных странах и у нас выпускается серия аппаратов открытого типа, т.е. такие аппараты, которые не имеют указанной выше обратной связи. В аппаратах открытого типа, которые носят название "дозатора" или "насосы", "помпы", "инфузия", т.е. скорость введения инсулина, регулируется не уровнем глюкозы в крови, как в биостаторе, а вручную. При этом в клинических условиях у больного определяется скорость базальной инфузии инсулина, которая обычно составляет 1-1,5-2 ед. в час и в зависимости от количества и качества принятой пищи на определенный отрезок времени устанавливается более высокая скорость инфузии инсулина 2-6ед. в час или одномоментно (иногда до 8-10ед.), которая поддерживается в течение 20-35 минут (индивидуально), что позволяет поддержать гликемю и в постабсорбционном периоде (т.е. после приема пищи) на уровне не превышающем колебания глюкозы в норме. Использование аппаратов открытого типа показывает возможность поддерживать у больных сахарным диабетом компенсацию углеводного обмена в течение длительного времени, что благоприятно сказывается на течении сосудистых осложнений сахарного диабета - микро - и макро-ангиопатий. Сдерживающим фактором в применении этого вида лечения - невозможность обеспечения такими аппаратами всех больных, нуждающихся постоянной инфузии инсулина. При этом необходимо учитывать, и экономические стороны такого вида лечения (высокая стоимость аппарата), а также ненадежность отечественных дозаторов. В различных странах мира проводятся работы по пересадке островков поджелудочной железы и культуры бета-клеток для лечения сахарного диабета. Экспериментальные исследования показали, что трансплантированные бета-клетки секретируют достаточное количество инсулина, под влиянием которого наблюдается улучшение углеводного обмена у животных с различными видами сахарного диабета. Несмотря на рекламу в средствах массовой информации пересадки бета-клеток больным, страдающим сахарным диабетом в действительности же эта проблема еще очень далека от решения. Дело в том, что пересаженные бета-клетки через 1-2 месяца погибают из-за особого иммунного состояния организма больного. Поэтому сейчас эти исследования еще не вышли из стадии клинического изучения. Необходим тщательный отбор больных, которым такая пересадка если не окажет положительного влияния, то хотя бы не была вредной. Необходимо у больных перед операцией проводить типирование антигенов системы гистосовместимости, определять другие показатели иммунной системы, т.е. осуществлять тщательный подбор культуры клеток донора и реципиента. Успешное решение в будущем проблемы пересадки островков поджелудочной железы будет зависеть от успехов трансплантации органов и тканей и наличия эффективных иммуносупрессивных препаратов, Имеющиеся в наличии такие препараты далеко от совершенства и не отвечают всем требованиям. С другой стороны следует иметь в виду, что нормальная функция бета-клеток возможна лишь при условии сохранения тех взаимоотношений между клетками островка поджелудочной железы, которые имеются в железе при нормальных условиях. Причем, поддерживание функциональной активности бета-клеток возможно лишь при условии сохранения иннервации поджелудочной железы со стороны автономной нервной системы (симпатической и парасимпатическои) и регуляции этой функции желудочно-кишечными гормонами. При пересадке такие условия сохранить в островках поджелудочной железы не представляется возможным. В последние годы особое внимание обращается на возможность трансплантации целой поджелудочной железы или ее части. Получение синтетических глюкокортикоидов, обладающих мощным иммуносупрессивным действием и других препаратов (циклоспорина и др.) влияющих на уменьшение реакции отторжения позволяет надеяться на успехи в ближайшем будущем. Предложенная проф. Гальпериным операция для хирургического лечения диабета также пока далека от совершенства. Положительный эффект, наблюдаемый после операции кратковременный. Требуется тщательное обследование прооперированных больных в различные сроки после операции для того, чтобы вынести окончательное мнение о необходимости такой операции. Мой совет больным не спешить с проведением оперативного лечения сахарного диабета. Ни на один день не останавливаются исследования в научных лабораториях, направленные на разработку новых препаратов инсулина, профилактику диабета и его поздних осложнений. Изучаются аналоги инсулина, представляющие собой соединения инсулина, в которых осуществлена замена (замещение) отдельных аминокислот, что изменяет биологические свойства инсулина, приближая их к требованиям клинической практики. Обнаружены интересные соединения (различные соли выпадания), влияющие на углеводный обмен подобно инсулину. Однако предстоит провести еще длительные исследования, прежде чем эти и другие соединения станут достоянием клиники.
Дата добавления: 2014-12-11 | Просмотры: 2678 | Нарушение авторских прав |
 Широкого распространения получил метод "интенсивной инсулинотерапии". Сущность этого метода заключается в том, что около 80% суточной потребности в инсулине вводится в виде инсулина короткого действия (3-4инъекции в день за 30 минут до еды), а около 20% (иногда около 30%) суточной потребности в инсулине вводят в виде препаратов инсулина длительного действия: ультратард или ультралента, который создает своего рода "базальный" или минимальный "фон" уровня инсулина в крови на протяжении суток. Увеличением общего количества инъекций (4-5 в сутки) достигается более физиологического содержания глюкозы в крови в течении суток, приближаясь к тому, что имеет место у здорового человека.
Широкого распространения получил метод "интенсивной инсулинотерапии". Сущность этого метода заключается в том, что около 80% суточной потребности в инсулине вводится в виде инсулина короткого действия (3-4инъекции в день за 30 минут до еды), а около 20% (иногда около 30%) суточной потребности в инсулине вводят в виде препаратов инсулина длительного действия: ультратард или ультралента, который создает своего рода "базальный" или минимальный "фон" уровня инсулина в крови на протяжении суток. Увеличением общего количества инъекций (4-5 в сутки) достигается более физиологического содержания глюкозы в крови в течении суток, приближаясь к тому, что имеет место у здорового человека.
 Важно иметь в виду, что уменьшив или увеличив дозу вводимого инсулина эффект проявляется не на следующий день, а через 2-3 дня. Поэтому не следует ежедневно изменять дозу вводимого инсулина. В большей степени это относится к препаратам инсулина продленного действия. Дозу инсулина короткого действия легче приспособить к постоянно меняющемуся состоянию обмена веществ в организме.
Важно иметь в виду, что уменьшив или увеличив дозу вводимого инсулина эффект проявляется не на следующий день, а через 2-3 дня. Поэтому не следует ежедневно изменять дозу вводимого инсулина. В большей степени это относится к препаратам инсулина продленного действия. Дозу инсулина короткого действия легче приспособить к постоянно меняющемуся состоянию обмена веществ в организме. Гипогликемия может быть результатом передозировки инсулина или недостаточного приема пищи или повышенной физической работы без употребления дополнительного количества пищи. Она может возникнуть у больных в первый месяц применения инсулина, когда нередко уменьшается тяжесть проявлений сахарного диабета и уменьшается количество инсулина, необходимого для нормализации углеводного обмена ("медовый месяц")- Кроме того постоянная гипогликемия несмотря на уменьшение количества вводимого инсулина может указывать на присоединение к сахарному диабету других заболеваний (недостаточность коры надпочечников, щитовидной железы или передней доли гипофиза-гипопитуи-таризм), которые часто встречаются у больных, страдающих инсулинозависимым сахарным диабетом.
Гипогликемия может быть результатом передозировки инсулина или недостаточного приема пищи или повышенной физической работы без употребления дополнительного количества пищи. Она может возникнуть у больных в первый месяц применения инсулина, когда нередко уменьшается тяжесть проявлений сахарного диабета и уменьшается количество инсулина, необходимого для нормализации углеводного обмена ("медовый месяц")- Кроме того постоянная гипогликемия несмотря на уменьшение количества вводимого инсулина может указывать на присоединение к сахарному диабету других заболеваний (недостаточность коры надпочечников, щитовидной железы или передней доли гипофиза-гипопитуи-таризм), которые часто встречаются у больных, страдающих инсулинозависимым сахарным диабетом. Больному, находящемуся в бессознательном состоянии необходимо срочно ввести внутривенно 20-40мл 40% раствора глюкозы. При наличии судорог, осложняющих внутривенное введение глюкозы, рекомендуется ввести 1мг глюкагона или 1мл раствора адреналина хлористоводородного под кожу. У больных, находящихся длительное время в состоянии гипогликемии развивается отек мозга и таким образом для ликвидации последнего требуется внутривенное введение дексаметазона и маннитола.
Больному, находящемуся в бессознательном состоянии необходимо срочно ввести внутривенно 20-40мл 40% раствора глюкозы. При наличии судорог, осложняющих внутривенное введение глюкозы, рекомендуется ввести 1мг глюкагона или 1мл раствора адреналина хлористоводородного под кожу. У больных, находящихся длительное время в состоянии гипогликемии развивается отек мозга и таким образом для ликвидации последнего требуется внутривенное введение дексаметазона и маннитола.