|
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
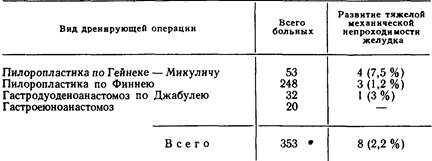
ПОЗДНИЕ ОСЛОЖНЕНИЯ ВАГОТОМИИПоздние осложнения ваготомии, как и осложнения раннего периода, в одних случаях являются следствием пересечения блуждающих нервов, в других зависят от дренирующей операции. Такое деление во многом условно, так как патогенез некоторых осложнений значительно сложнее, чем это кажется на первый взгляд. Функциональные моторно-эвакуаторные нарушения желудка. Поздние функциональные моторно-эвакуаторные нарушения желудка после ваготомии наблюдаются вплоть до 2—3 лет после операции. По данным литературы, частота этого осложнения исчисляется 9—10%, но в большинстве своем оно протекает в легкой форме и лишь в отдельных случаях приобретает тяжелое течение [Hoeffel J. et al„ 1971]. Из 728 больных, у которых в отдаленные сроки после ваготомии мы изучали моторно-эвакуаторную функцию желудка, функциональные нарушения ее наблюдались у 19 (2,6%): в легкой степени—у 9 (1,2%), в средней—у 6 (0,8:%), и у 4 (0,5;%) больных они достигли тяжелой степени. Это осложнение развилось у 12 больных через 1—4 мес после ваготомии. у 2—через 5 мес, у 1 — через 2 года и еще у 1 больного — через 3 года после операции. Если патогенез атонии желудка, развившейся через 4—5 мес после ваготомии, в значительной степени понятен и обусловлен, как и ранние моторно-эвакуаторные нарушения, по всей вероятности, параличом блуждающего нерва и недостаточными к этому времени компенсаторными возможностями автономной нервной системы желудочно-кишечного тракта, то происхождение более поздних двигательных нарушений желудка остается неясным. Клиническая картина этого осложнения сходна с проявлениями ранней атонии желудка, но развивается медленнее. В случаях тяжелого течения заболевания больных беспокоят тяжесть и боли в надчревной области, обильная рвота застойным желудочным содержимым. Они истощаются и обезвоживаются. Дифференциальная диагностика позднего функционального желудочного стаза более трудна, чем распознавание ранней формы этого осложнения. Врач при этом обычно не думает о возможности развития функциональной атонии желудка и все свое внимание сосредоточивает на зоне пилоропластики, предполагая прежде всего рубцовое сужение гастродуоденального канала. К тому же при рентгенологическом исследовании нередко в силу неизбежной послеоперационной деформации этой области желудка создается впечатление о механическом сужении [Курыгин А. А., Дозорцев В. Ф., 1973; Hermann G., John-son V., 1970]. В качестве иллюстрации приводим одно из наших наблюдений. Больной Ж., 42 лет, 13.12.65 г. подвергся селективной ваготомии с пило-ропластикой по Гейнеке — Микуличу по поводу язвы двенадцатиперстной кишки. Послеоперационный период протекал благополучно. Через 3 года после операции появилось ощущение тяжести и ноющей боли в надчревной области, тошнота, жидкий стул, значительное похудание. При исследовании ночной желудочной секреции, а также при проведении гистаминовой пробы Кея и инсулинового теста установлена истинная ахлоргидрия. При рентгенологическом исследовании желудка обнаружена деформация пилородуоденального канала, эвакуация из желудка резко замедлена, желудок растянут, перистальтика вялая. Через 24 ч желудок свободен от контрастирующей массы. С диагнозом «рубцовое сужение пилорического канала> больной оперирован. Во время операции установлено, что желудок резко растянут, атоничен, но выходной отдел его хорошо проходим, язвы не обнаружено. Наложен позади-ободочный гастроеюноанастомоз на короткой петле. Послеоперационное течение без осложнений. Наблюдение за пациентом в течение последующих 18 лет показало, что он здоров. В случаях легкого течения заболевания расширения желудка, как правило, не бывает, и отмечается лишь вялая и мелкими волнами перистальтика желудка. Опытный рентгенолог обратит внимание на то, что у больных с поздней постваготомической атонией желудка размеры его увеличены главным образом за счет расширения тела, а не дистальной части. Кроме того, в желудке таких больных нередко обнаруживаются ячеистые тени (дефекты наполнения), создаваемые безоарами (рис. 20). У некоторых больных безоары заполняют весь желудок и становятся особенно заметными на фоне газового пузыря. В ряде случаев в желудке развиваются так называемые «дрегштед-товские» язвы. Тип ваготомии не влияет на частоту и тяжесть поздних нарушений моторно-эвакуаторной функции желудка. Что касается влияния типа дренирующей операции на частоту возникновения поздней атонии желудка, то оказалось, что на 728 прослеженных на этот счет больных функциональная атония желудка наблюдалась у 16 (2,2%): в легкой степени—у 9 (1,2%), в средней—у 6 (0,8%), и у 1 больного она достигла тяжелой степени. Как и при ранних нарушениях моторно-эвакуаторной функции желудка, поздняя форма этого осложнения после пилоропластики по Финнею развивается в 2 раза реже, чем после пилоропластики по Гейнеке—Микуличу,' хотя операция по Финнею производится нами почти исключительно у больных со стенозирующей язвой двенадцатиперстной кишки и, казалось бы, атония желудка при уже имевшемся его расширении, обусловленном предшествующим стенозом, должна развиваться чаще. Складывается убеждение, что пилоропластика по Гейнеке—Микуличу не всегда обеспечивает хорошее опорожнение желудка, что в ряде случаев способствует развитию поздней атонии желудка. В связи с этим у некоторых больных бывает особенно трудно отличить функциональные нарушения эвакуации из желудка от нарушений, обусловленных в какой-то степени механической причиной. Мы допускаем, что в части случаев имеет место сочетание этих двух факторов в развитии поздних нарушений моторно-эвакуаторной функции желудка. Лечение тяжелых форм поздней атонии желудка функциональной природы до введения нами в лечебную практику ган-глиоблокаторов представляло большие трудности. Обычное консервативное лечение оказывается малоэффективным, и все авторы в таких случаях прибегают или к еюногастростомии, или к резекции желудка [Hermann G., Jonson V., 1970]. Из 8 наших больных, у которых поздняя атония желудка развилась в то время, когда лечение ганглиоблокаторами еще не применялось, троих пришлось повторно оперировать: 2 больным произведена гастроеюностомия, 1 — резекция желудка. Все эти больные выздоровели. 5 больных, у которых атония желудка развилась в первые 4 мес после ваготомии и носила умеренный характер, были излечены систематическими промываниями желудка. С введением в клиническую практику метода лечения ганглиоблокаторами (бензогексоний в таблетках по 0,1 г 2—3 раза в день за 30 мин до приема пищи или по 1 мл 2,5 % раствора внутримышечно или подкожно 2—3 раза в день) положение в корне изменилось. Из 11 наших больных, леченных таким способом, у 10 наступило полное выздоровление, и лишь 1 больной произведена резекция желудка. Курс лечения составляет обычно 2—3 нед. Если все же возникает необходимость в хирургическом лечении, то характер операции определяется состоянием желудочной секреции. При ахлоргидрии наиболее целесообразным вмешательством считается гастроеюностомия. Тем больным, у которых сохранена продукция свободной соляной кислоты и проба Холландера положительная, показана резекция желудка. Наши наблюдения показывают, что у больных с поздней атонией желудка, как правило, обнаруживаются ахлоргидрия и отрицательная инсулиновая проба. Из 19 больных с поздней постваготомической атонией желудка инсулиновая проба проводилась у 17, и у 16 из них она оказалась отрицательной. Механическая непроходимость гастродуоденального канала. Среди причин неудач ваготомии с дренирующими операциями видное место занимает поздняя механическая непроходимость гастродуоденального канала. Из 728 больных, прослеженных нами в разные сроки после ваготомии, такое осложнение наблюдалось у 9 (1,2%), и все они потребовали повторного хирургического вмешательства. Поздняя механическая непроходимость гастродуоденального канала может быть обусловлена неадекватной дренирующей операцией, рубцовым процессом и просмотренным во время операции залуковичным стенозом двенадцатиперстной кишки [Hines J. et al., 1976]. Последняя причина нарушения эвакуации из желудка возможна только в том случае, если хирург не придерживается твердого правила обязательного пальцевого исследования просвета двенадцатиперстной кишки во время выполнения пилоропластики. Из 9 наших больных с поздней непроходимостью гастродуоденального канала у 6 она была обусловлена неадекватной с самого начала дренирующей операцией, а у 3—обширным спаечным процес сом между выходным отделом желудка и нижней поверхностью печени. В этих 3 последних случаях выходной отдел желудка оказался подтянутым высоко к печени, что и затрудняло эвакуацию его содержимого. Такое осложнение развивается в разные сроки в зависимости от причины, вызвавшей сужение. Технические погрешности в выполнении пилоропластики, а также воспалительные инфильтраты в этой области с переходом вруб-цовую ткань приводят к непроходимости выходного отдела желудка в первые месяцы после операции. Выбор ошибочной, но правильно выполненной дренирующей операции приводит к нарушению эвакуации из желудка в более поздние сроки. Из 9 наших больных с поздно развившейся непроходимостью выходного отдела желудка у 2 она появилась через 1 мес после операции, у 2 — через 2'/а мес, у 2 — через 1 год, у 2 — через 2 года и у 1 больного —'через 4 года после вмешательства. Некоторые авторы не придают большого значения выбору дренирующей операции и в большинстве случаев сочетают ва-готомию с пилоропластикой по Гейнеке—Микуличу, независимо от изменений в области язвы. Такая точка зрения не только спорна, но и в ряде случаев порочна. Мы убедились в том, что пилоропластика по Гейнеке—Микуличу хороша там, где нет стеноза двенадцатиперстной кишки и отсутствует резко выраженный спаечный процесс в области выходного отдела желудка. При значительном стенозе двенадцатиперстной кишки наиболее выгодными дренирующими операциями являются пилоропластика по Финнею, гастродуоденоанастомоз по Джабу-лею, а при невыполнимости этих операций—гастроеюноанасто-моз. В гл. 5 этот вопрос будет обсуждаться более подробно, а пока укажем на то, что среди наших 374 больных, оперированных по поводу язвы двенадцатиперстной кишки без стеноза, в отдаленном периоде механическая непроходимость выходного отдела желудка тяжелой степени развилась лишь у 1 больного (0,2%) после пилоропластики по Гейнеке—Микуличу, а из 353 больных язвенным стенозом двенадцатиперстной кишки такое осложнение наступило у 8 (2,2%) больных. Зависимость частоты возникновения данного осложнения от вида дренирующей операции показана в табл. 18. Приведенные данные свидетельствуют о больших преимуществах пилоропластики по Финнею и гастроеюноанастомоза, когда речь идет о язве двенадцатиперстной кишки, осложненной стенозом. Следует отметить, что чем тяжелее стеноз двенадцатиперстной кишки, тем чаще пилоропластика по Гейнеке—Микуличу приводит к вторичному рубцовому сужению пилородуоденального канала. Больные с поздней механической непроходимостью пилородуоденального канала требуют, как правило, хирургического лечения, и наши 9 больных, как уже указывалось, оперированы:
Таблица 18 Зависимость поздней механической непроходимости желудка у больных язвенным стенозом двенадцатиперстной кишки от вида дренирующей операции
5 больным с ахлоргидрией произведена гастроеюностомия, 3— при наличии в желудке свободной соляной кислоты — резекция желудка, и одному больному выполнена повторная операция в виде пилоропластики по Гейнеке—Микуличу. Все больные после гастроеюностомии выздоровели. У 1 из них после повторной операции прошло 13 лет, у 1—14, у 1—15, у 2—17 лет. Из 3 больных, перенесших резекцию желудка, у 1 после повторной операции прошло 16 лет, у 1 —20 лет и у 1 больной— 22 года. Все они практически здоровы. У одного больного, которому произведена повторная пилоропластика, сохранилась продукция свободной соляной кислоты, через 6 лет он поступил в другое лечебное учреждение по поводу массивного кровотечения на почве рецидивной язвы двенадцатиперстной кищки, подвергся резекции желудка и умер от послеоперационных осложнений. Таким образом, материалы наших исследований показывают, что поздняя механическая непроходимость гастродуоденального канала имеет значительный удельный вес среди причин неудач ваготомии и что наиболее эффективным методом предупреждения этого осложнения являются правильный выбор дренирующей операции и соблюдение определенных правил ее' выполнения. Диарея. Пожалуй, ни одному из осложнений ваготомии не уделено в литературе столько внимания, как диарее. В сущности только это осложнение используется многими авторами в качестве аргумента против ваготомии или, по крайней мере, против ее стволового варианта, после которого диарея развивается чаще всего. Данные о частоте постваготомической диареи крайне разноречивы—от 10 до 40% и более [Панцы-рев Ю. М. и др., 1975; Goligher J. et al., 1972; Johnston D. et al„ 1972]. Сведения о частоте тяжелой формы заболевания колеблются от 1 % [Шалимов А. А. и др., 1973] до 5 % [Price W. et al., 1970; Humhrey С. et al., 1971]. Такой разброс бывает обусловлен неодинаковым числом наблюдений, различными сроками наблюдения за больными и неодинаковой тщательностью обследования больных. Мы в настоящей работе из общего числа больных взяли группу из 657 человек, подвергшихся трем видам ваготомии по поводу язвы двенадцатиперстной кишки, каждый из которых был подробно опрошен и в большинстве своем обследован. При этом из 657 больных 62 % оперированных наблюдались после ваготомии свыше 3 лет, а 30 % — свыше 5 лет. Диарея установлена у 52 (7,9 %) больных, из которых у 33 (5%) она протекала в легкой форме, у 13 (2%) — средней тяжести и у 6 (0,9%) —в тяжелой форме. У женщин диарея после ваготомии развивалась почти в 2 раза чаще, чем у мужчин (16,6 % против 8,8 %). Некоторые авторы считают главной причиной постваготоми-ческих поносов дизбактериоз кишечника, развивающийся вследствие ахлоргидрии и желудочного стаза [Ballinger W., 1967; McKelvey S., 1970]. Однако по этому поводу можно привести ряд неопровержимых контраргументов. В частности, множество людей имеют ахилию, но не страдают поносами и, более того, жалуются на постоянные запоры. У больных, перенесших резекцию желудка, в большинстве случаев наступает ахилия, но небольшая часть из них страдает поносами. Из числа наших больных, у которых развилась диарея после ваготомии, у 38 установлена ахлоргидрия, а у 14—в желудочном соке обнаружена свободная соляная кислота и у некоторых из них на довольно высоком уровне. Что касается застоя и бродильных процессов в желудке как причины диареи, то только 6 наших больных диареей страдали умеренной атонией желудка, причем ни у одного больного с тяжелой формой диареи мы не обнаружили затрудненной эвакуации содержимого желудка. Известно, что диарея наблюдается нередко у больных с демпинг-синдромом, развившимся после резекции желудка или гастроеюностомии [Самохвалов В. И., 1971]. В этом случае диарея рассматривается как составная часть клинической картины демпинг-синдрома. Что касается сочетания постваготомической диареи с демпинг-синдромом, то мы обнаружили его у 17 из 52 наших больных с диареей. Примерно такие же данные приводят многие другие авторы [Kennedy Т., Connell A., 1969]. Таким образом, происхождение постваготомической диареи в большинстве случаев нет оснований связывать ни с застоем и ахлоргидрией в желудке, ни с демпинг-синдромом, который после ваготомии крайне редко достигает резко выраженной степени.Хотя патогенез постваготомической диареи остается неясным, нам представляется несомненной ведущая роль пересечения блуждающих нервов с последующими нарушениями моторной и секреторной функций тонкой кишки. Нельзя также исключать того, что диарея после ваготомии развивается в соответствии с законом Кеннона. Как известно, W. Cannon (1939) выдвинул положение о сверхчувствительности органа к химическим агентам после его денервации. J. Tinker и соавт. (1970) в эксперименте на собаках, а затем и в условиях клиники показали, что после стволовой ваготомии скорость продвижения пищи, помеченной радиоактивными нуклидами, по кишечнику резко возрастает по сравнению с дооперационными показателями. И все же в происхождении диареи остается много неясного. Так, например, трудно объяснить факт развития диареи после селективных вариантов ваготомии, хотя и реже, чем после пересечения основных стволов блуждающих нервов [Humh-rey С. et al., 1971; Johnston D. et al., 1972]. Среди наших больных после стволовой ваготомии диарея развилась у 33 (10,4%) на 315 операций, после селективной— у 8 (6,2%) на 129 операций и после селективной проксималь-ной ваготомии—у 11 (5,1 %) больных из 213 оперированных. При этом диарея в тяжелой форме после стволовой ваготомии наблюдалась в 2 раза чаще, чем после селективной (1,5:% против 0,8 %) и ни разу не обнаружена у больных, перенесших селективную проксимальную ваготомию. Диарея средней тяжести наблюдалась практически с одинаковой частотой после всех трех видов ваготомии (2,2%; 2,3%; 1,4%), и лишь легкая форма диареи после стволовой ваготомии развивалась в 2 раза чаще, чем после двух других видов операции (соответственно 6,6%; 3,1%; 3,7%). Происхождение диареи после селективных вариантов ваготомии предположительно можно объяснить все же травмой стволов блуждающих нервов во время выполнения этих вмешательств, а также влиянием дренирующей операции на моторику и секрецию тонкой кишки. Из числа наших больных, перенесших селективную проксимальную ваготомию, диарея средней тяжести наблюдалась у тех из них, у кого ваготомия сочеталась с пилоропластикой. Постваготомическая диарея нередко появляется в первые дни после операции, но лишь в 10—15% случаев она приобретает хронический рецидивирующий характер, а у остальных больных прекращается через несколько дней с момента появления. В большинстве же случаев диарея развивается через 1—2 мес после ваготомии, редко — через несколько лет. Установлено, что диарея провоцируется молочной и богатой углеводами пищей, большим количеством одномоментно выпитой жидкости, особенно в утренние часы. Различают три степени тяжести диареи: легкую, среднюю и тяжелую. Диарея легкой и средней степени проявляется в виде жидкого стула от 2 до 5 раз в сутки в течение нескольких дней, сопровождается большим газообразованием и громким урчанием в животе. Такие циклы повторяются через 3—4 нед. Хотя общее состояние больных при этом существенно не страдает, но неожиданное, свзрывное» появление умеренной диареи причиняет больному значительные неудобства. Диарея тяжелой степени проявляется частым жидким стулом (до 10—15 раз в день), и период обострения заболевания затягивается иногда до 2 мес и более, больные истощаются и вынуждены находиться постоянно дома. Описаны случаи молниеносного, крайне тяжелого течения постваготомической диареи с летальным исходом [Dubois F., Leuriot J., 1969]. В редких случаях, несмотря на частый и жидкий стул, заболевание протекает по типу острой кишечной непроходимости. Одно такое осложнение мы наблюдали в 1967т. [Матросова Е. М. и др., 1981]. Больной, 47 лет, 05.06.67 г. подвергся стволовой ваготомии по поводу пептической язвы тощей кишки, развившейся после резекции желудка, произведенной за 4 года до этой операции в связи с язвой двенадцатиперстной khiiikw. Через 2 мес после ваготомии пептическая язва рецидивировала, и с предполржнтельным диагнозом синдром Цоллингера — Эллисона 20.11.67 г. больному произведена экстирпация культи желудка (В. М. Ситенко). Через 6 лет после этой операции больной поступил в клинику с жалобами на жидкий стул до 16 раз в сутки, резкое вздутие живота, затрудняющее дыхание, жажду, в связи с чем он выпивал до 14 л воды в сутки, постоянные боли в животе. При обследовании больного обращало на себя внимание резкое равномерное вздутие живота, слышимое на расстоянии урчание в нем. При тщательном обследовании с участием опытных эндокринологов и инфекционистов каких-либо нарушений эндокринной системы и дизентерии не обнаружено. Лечение переливаниями крови и белковых препаратов, диетой, препаратами поджелудочной железы и многими другими средствами успеха не имело. Начато лечение бензогексонием до 1 мл 2,5 % раствора внутримышечно 3 раза в день. Через 3 дня от начала введения ганглиоблокатора частота стула уменьшилась до 5—6 раз в сутки, а затем и до 2—3 раз. Исчезли вздутие живота и боли, пропала жажда. Введение бензогексония было заменено приемом таблеток этого препарта, и больной был вскоре выписан в удовлетворительном состоянии. Последующее наблюдение за ним в течение 5 лет подтвердило высокую эффективность бензогексония при рецидивах диареи. Особенность постваготомической диареи заключается еще и в том, что с течением времени она ослабевает и в большинстве случаев проходит без лечения [Курыгин А. А., 1977; Schlicke C„ Logan A., 1972; Brooks J. et al., 1975]. Из 13 наших больных диареей средней степени у 9 она исчезла в течение 3 лет, у 1 — через 4 года, у 1 — через 5 лет, у 1 — через 6 лет, и у 1 больного диарея сохранялась в течение 8 лет и исчезла. Из 6 больных с тяжелой формой диареи у 3 она в течение 1—2 лет приобрела легкое течение, у 2—сохранялась 3 года, а затем исчезла, и 1 больной продолжал страдать тяжелой формой диареи в течение 4 лет, после чего он выпал из наблюдения. Перехода легких форм диареи в тяжелую мы не наблюдали. Наибольшую актуальность приобретают вопросы, связанные с лечением постваготомической диареи. Легкие формы этого заболевания не требуют лечения, больные обычно обходятся одним только соблюдением диеты, исключив из питания молоко, обильное питье и другие продукты, провоцирующие поносы. Для многих больных легкая диарея становится более приемлемой, чем запоры, которыми они страдали до ваготомии. При диарее средней тяжести иногда больному бывает достаточно перейти на более грубую пищу, включающую ржаной хлеб, отварное нежирное мясо, овощи, как поносы прекращаются. Некоторым больным помогает прием микстуры Бехтерева, содержащей кодеин. Наиболее эффективным методом лечения диареи является предложенная нами методика с применением ган-глиоблокатора бензогексония [Курыгин А. А., Гройсман С. Д., 197I]. Лечение состоит в приеме таблеток бензогексония по 0,1 г 3 раза в день за 30 мин до еды. Как правило, понос прекращается в ближайшие сутки. После этого препарат принимается еще в течение 2—3 дней, и на этом лечение прекращается. Возобновляется прием препарата при очередном приступе диареи. Многие больные начинают прием бензогексония при нояв-лении предвестников диареи в виде урчания в животе, повышенного газообразования и тем самым предупреждают приступ заболевания. Во время лечения диареи ганглиоблокатором рекомендуется исключить из рациона питания продукты, провоцирующие понос. При тяжелой форме диареи ни диета, ни применение антибиотиков, ферментов поджелудочной железы и дубящих средств успеха обычно не приносят. Некоторые хирурги в особо тяжелых случаях применяют хирургическое лечение в виде реконструкции пилоруса [Christiansen P. et al., 1974] и инверсии сегмента тонкой кишки [Sawyers J„ Herrington J., 1969; Schlicke С., Logan A., 1972]. Последняя операция состоит в том, что из тонкой кишки на расстоянии 100—135 см от plicae duodenojejuna-lis выкраивается сегмент длиной 10—12 см на брыжейке с сохранением питающих сосудов, поворачивают его на 180° и вшивают на свое место, но уже с противоположным направлением перистальтики. Сообщается, что во всех этих случаях диарея стойко излечивается. Лечение бензогексонием приносит неизменный успех и у больных с тяжелой формой постваготомической диареи. Этот метод получил большое распространение в нашей стране [Шалимов А. А., Саенко В. Ф., 1972; Шовский О. Л., Черняке-вич С. А., 1975, и др.] и пока является единственным эффективным методом. Правда, он не радикален, только обрывает приступ диареи, но и при этом условии больные сохраняют рабо тоспособность, а с течением времени, как уже говорилось, диарея ослабевает и прекращается. Таким образом, можно говорить о том, что диарея как осложнение ваготомии уже не может компрометировать эту операцию настолько, чтобы на этом основании, как было ранее, отказываться от ее применения. Демпинг-синдром. Ваготомия выгодно отличается от резекции желудка, в частности тем, что после нее демпинг-синдром в тяжелой форме практически не наблюдается [Березов Ю. Е. и др., 1974; Панцырев Ю. М. и др., 1975; Hancock В. et al., 1974]. Частота демпинг-синдрома средней степени колеблется от 4 до 10 % [Imperati L. et al., 1972; Brooks J. et al., 1975], и лишь легкая степень этого заболевания, по данным разных авторов, доходит до 25 % [Удовский Е. Е. и др., 1975]. Среди наших хорошо прослеженных и детально обследованных 657 больных демпинг-синдром обнаружен у 74 (11,2%), из них в легкой форме— у 66 (10 %), средней тяжести—у 8 (1,2%), а случаев тяжелого демпинг-синдрома не наблюдалось. У женщин, подвергшихся ваготомии, это осложнение развивается на 5 % чаще, чем у мужчин. Можно почти безошибочно говорить о том, что.происхождение демпинг-синдрома после ваготомии связано не с пересечением блуждающих нервов, а с дренирующей операцией на желудке, т. е. с нарушением запирательной функции пилорической мышцы [Кузин М. И., Постолов П. М., 1974; Grassi G., 1971; Imperati L. et al., 1972]. Доказательством справедливости такой точки зрения является крайне редкое развитие этого осложнения у больных, подвергшихся селективной проксимальной ваготомии без дренирующей операции. Так, среди наших 57 больных, перенесших указанное вмешательство, демпинг-синдром наблюдался у 3 (5,4 %), и то только в легкой степени. В то же время посл& 156 операций селективной проксимальной ваготомии в сочетании с пилоропластикой демпинг-синдром легкой степени наблюдался в 11 (7 %) случаях и средней тяжести—у 3 (2 %) больных. Анализируя частоту и тяжесть демпинг-синдрома после различных дренирующих операций, мы, как и большинство других авторов, обнаружили это осложнение после пилоропластики по Гейнеке—Микуличу в 2 раза чаще, чем после пилоропластики по Финнею и гастроеюностомии (16% против 8%). Этот факт как будто противоречит логике вещей, так как развитие демпинг-синдрома связывают с ускоренной эвакуацией желудочного содержимого в тонкую кишку, а пилоропластика по Финнею, как известно, обеспечивает более быстрое опорожнение желудка, чем пилоропластика по Гейнеке—Микуличу. Нами установлено, что демпинг-синдром, когда он развивается, появляется обычно вскоре после операции и стойко сохраняется почти в неизмененном виде в течение многих лет. Лишь у отдельных больных (не более 10%) демпинг-синдром с годами ослабевает и еще реже исчезает вовсе. Демпинг-синдром после ваготомии с дренирующими желудок операциями проявляется в виде плохой переносимости угле-водистой и молочной пищи, легкой тахикардии, общей слабости, иногда потливости и тошноты. Эти проявления заболевания длятся 15—30 мин, появляются чаще в утренние часы и очень редко—во второй половине дня. Эти особенности заболевания позволяют больным после 14 ч значительно расширять свой пищевой рацион, вплоть до употребления свежего молока и сладкого чая. В редких случаях демпинговая атака появляется в ответ на другие виды пищи.' Работоспособность больных, как правило, не нарушается. Таким образом, демпинг-синдром, развивающийся после ваготомии, чаще всего не имеет сколько-нибудь серьезного практического значения, за исключением редких случаев средней тяжести заболевания, вынуждающих больных более строго соблюдать режим питания. Изучение вопроса, касающегося развития демпинг-синдрома после ваготомии, важно с двух точек зрения. Во-первых, он свидетельствует о больших преимуществах этой операции по сравнению с резекцией желудка, после которой резко выраженные формы данного осложнения наблюдаются не менее чем в 10 % случаев [Самохвалов В. И., 1971]. Во-вторых, как указывалось в разделе, посвященном диарее, выяснение этого вопроса.свидетельствует, вероятнее всего, о простом сочетании этих осложнений и менее всего—о значении демпинг-синдрома в происхождении диареи. Напомним, что из 52 наших больных с диареей демпинг-синдром наблюдался у 17 (32%), а из 74 больных с демпинг-синдромом диарея установлена только у 14 (19%) больных. Дата добавления: 2015-01-18 | Просмотры: 1776 | Нарушение авторских прав |