 |
|
АкушерствоАнатомияАнестезиологияВакцинопрофилактикаВалеологияВетеринарияГигиенаЗаболеванияИммунологияКардиологияНеврологияНефрологияОнкологияОториноларингологияОфтальмологияПаразитологияПедиатрияПервая помощьПсихиатрияПульмонологияРеанимацияРевматологияСтоматологияТерапияТоксикологияТравматологияУрологияФармакологияФармацевтикаФизиотерапияФтизиатрияХирургияЭндокринологияЭпидемиология |
Результаты ваготомии в зависимости от степени морфологических изменений в области язвы
Что касается сроков рецидива язвы после ваготомии у наших больных, то у 11 человек из 24 он наступил в течение первых 2 лет, у 9—через 3—4 года, у 3—через 5—6 лет и еще у 1 больного—через 7 лет. Кислотность желудочного сока у больных с рецидивом язвы оставалась у всех высокой, а проба Холландера—положительной. 11 из этих 24 больных чувствуют себя вполне удовлетворительно и лишь периодически проходят курс противоязвенного лечения, а 13 человек оперированы повторно. Двоим из них произведена реваготомия, но уже выше диафрагмы, после которой они в течение 9 лет здоровы, хотя у одного из них содержание свободной соляной кислоты в желудке остается высоким. 11 больных подверглись резекции желудка, после которой 7 выздоровели, а 4 продолжают страдать тяжелой диспепсией и демпинг-синдромом. Что касается осложнений ваготомии у больных разбираемых групп, то в наших материалах не обнаруживается каких-либо существенных различий при сравнении с больными, оперированными по различным другим показаниям. С одинаковой частотой отмечалась атония желудка, которая в раннем периоде развилась у 3 больных и была излечена консервативными средствами, а у 3 больных—в позднем послеоперационном периоде. Эту последнюю форму атонии желудка не удалось устранить консервативными мерами, и больные были повторно оперированы. Одному из них через 2 года после ваготомии наложен гастроеюноанастомоз, после чего он в течение 13 лет здоров; другому больному через год после ваготомии произведена резекция желудка, после которой в течение 14 лет отмечается умеренный демпинг-синдром; еще 1 больная подверглась резекции желудка через 6 мес после ваготомии, но и она не избавила ее от рвот; в одной из клиник Воронежа этой больной произведена реконструктивная операция на желудке, и после этой, 3-й по счету, операции у больной сохраняются рвота и тяжелый демпинг-синдром; она крайне истощена и остается глубоким инвалидом. Мы уже подчеркивали важность наложения однорядного шва при выполнении пилоропластики. Несоблюдение этого правила в первые годы работы привело к тому, что у 3 больных, оперированных по поводу неосложненной язвы двенадцатиперстной кишки, наступило рубцовое сужение гастродуоденального канала после пилоропластики по Гейнеке—Микуличу. Одна из этих больных в течение 19 лет после операции не предъявляет никаких жалоб, и сужение у нее было выявлено только при контрольном рентгенологическом исследовании желудка, а 2 других больных пришлось повторно оперировать. Одному больному через 3 нед после ваготомии произведена резекция желудка, второму—через 2 нед после вмешательства наложен га-строеюноанастомоз. Оба больных поправились. Причиной механического препятствия у них была грубая деформация гастродуоденального канала вследствие инвагинации его стенки вторым рядом швов. После того, как мы отказались от двухрядного шва, рубцовое сужение в области пилоропластики стало большой редкостью. Из других осложнений ваготомии необходимо указать на диарею, развившуюся у 15 больных (9 %), из которых у 10 она была в легкой степени, у 4—средней тяжести и у 1 больного— в тяжелой форме. Независимо от степени тяжести диареи, во всех случаях это заболевание хорошо поддается лечению ган-глиоблокатором бензогексонием, но больные диареей средней тяжести периодически страдали этим заболеванием в течение 2—5 лет, после чего поносы прекратились и более не возобновлялись. Тяжелая форма диареи сохранялась у больного в течение 1 года, затем перешла в легкую форму и через 4 года исчезла. У 28 больных (17,2%) развился демпинг-синдром, однако только у 2 (1,2 %) из них это осложнение достигло средней степени тяжести. Из 27 женщин, перенесших ваготомию с дренирующими операциями по поводу неосложненной язвы двенадцатиперстной кишки, у 6 в последующем образовались камни в желчном пузыре, из них у 5 — после стволовой ваготомии и у 1 — после селективной. У 2 больных камни были обнаружены через 1 год после операции, у 1—через 4 года и у 3—через 5 лет. Нельзя исключить, что и у последних 4 больных желчные камни образовались в более ранние сроки, однако обследованы они были на этот предмет лишь через 4 и 5 лет. 5 из этих больных подверглись холецистэктомии, 1 больная от операции воздерживается. Оценивая ваготомию у больных с неосложненной язвой двенадцатиперстной кишки, несмотря на отсутствие летальных исходов, следует признать ее результаты неутешительными. В самом деле, у 15 % больных (24 из 162) наступил рецидив заболевания, еще 15 % больных в последующем подверглись повторным операциям. Правда, сторонники профилактического оперативного лечения неосложненной язвы двенадцатиперстной кишки могут возразить по этому поводу на основании того, что мы, в отличие от них, применяли различные виды ваготомии, а не исключительно селективную проксимальную. На этот счет можем заметить, что и из 13 наших больных, перенесших селективную проксимальную ваготомию, рецидив заболевания наступил у 2, а если еще учесть, что этот вид ваготомии стал применяться значительно позже, чем стволовая и обычная селективная, то можно без сомнения ожидать возрастания числа рецидивов заболевания после этой операции по мере увеличения сроков наблюдения за больными. Так или иначе, но пока получены неудовлетворительные результаты после всех видов ваготомии в группе больных с язвой двенадцатиперстной кишки с незначительными морфологическими изменениями в области язвы и несколько лучший терапевтический эффект у больных с большими язвенными изменениями в двенадцатиперстной кишке. В связи с этим очень важной становится дооперационная диагностика. До 70-х годов диагностические возможности ограничивались выяснением клинической картины заболевания, анализом желудочного сока и рентгенологическим исследованием желудка и двенадцатиперстной кишки, которые не во всех случаях позволяли установить истинную степень поражения двенадцатиперстной кишки. С введением в клиническую практику совершенных эндоскопических методов исследования представляется возможность еще до операции в большинстве случаев точно определить степень язвенного поражения желудка и двенадцатиперстной кишки и резко уменьшить число неоправданных оперативных вмешательств у больных с неосложненной язвой двенадцатиперстной кишки. Полученные нами данные дают основание считать, что показания к хирургическому лечению неосложненной язвы двенадцатиперстной кишки, в том числе и к ваготомии, должны быть ограничены случаями с яркой клинической картиной и резко выраженными морфологическими изменениями в области язвы, установленными как с помощью традиционных методов исследования, так и на основании данных фиброгастродуоденоскопии. Вопреки появившемуся в литературе мнению о расширении показаний к лечению неосложненной язвы двенадцатиперстной кишки ваготомией, наши материалы заставляют более строго подходить к применению этой операции у таких больных. Столь осторожное отношение к хирургическому лечению неосложненной язвы двенадцатиперстной кишки в настоящее время особенно актуально в связи с появлением эффективных методов консервативной терапии, в частности с применением блокаторов Н2-рецепторов. Пенетрацня. Пенетрация язвы двенадцатиперстной кишки в соседние органы часто сочетается с другими осложнениями этого заболевания, такими как кровотечение и рубцовое сужение двенадцатиперстной кишки. В этих случаях показанием к хирургическому лечению является не пенетрация язвы, а то другое осложнение, с которым пенетрация сочетается. Однако у 10—15 % больных с язвой двенадцатиперстной кишки, подвергавшихся хирургическому вмешательству в плановом порядке, пенетрация оказывается единственным осложнением заболевания, но оно, почти как правило, обнаруживается во время операции и редко фигурирует в предоперационном периоде в качестве показания к хирургическому лечению. Тем не менее существуют признаки, на основании которых еще до операции можно заподозрить или даже точно определить пенетрацию язвы в соседние органы. Относительными клиническими симптомами пе-нетрирующей язвы двенадцатиперстной кишки являются упорные боли, плохо поддающиеся терапии, и их иррадиация, характерная для поражения того органа, в который язва пенетрирует. Так, при пенетрации язвы в органы желчной системы боли нередко распространяются по ходу правого диафрагмального нерва, при пенетрации в поджелудочную железу они могут принимать опоясывающий характер. Более надежными признаками пенетрации язвы считаются обнаруживаемые при рентгенологическом исследовании глубокие «ниши», превышающие толщину стенки кишки, а также наличие газа в желчных протоках в сочетании с клиническими симптомами язвенной болезни, что свидетельствует, как правило, о существовании билиодигестивного свища язвенного происхождения. Наибольшую практическую значимость приобретает не клиническая картина пенетрирующих язв двенадцатиперстной кишки, а хирургическая тактика при них. Известно, что во время оперативного вмешательства по поводу пенетрирующей язвы двенадцатиперстной кишки хирург нередко сталкивается с большими воспалительными инфильтратами в подпеченочном пространстве и сложными взаимоотношениями органов этой области, которые затрудняют ориентировку и способствуют повреждению желчных и панкреатических протоков. В такой ситуации некоторые авторы прибегают к резекции желудка для выключения [Кушниренко О. Ю., Суе-тин Г. Н., 1985], а отдельные хирурги сочетают резекцию желудка с выделением из воспалительного инфильтрата общего желчного протока и реплантацией его в двенадцатиперстную кишку. Такие операции сопровождаются высокой летальностью, достигающей 20 % [Топчиашвили 3. А., Капров И. Б., 1984]. К этому следует добавить, что при резекции желудка для выключения иногда оставляют участок слизистой оболочки ан-трального отдела, что в ряде случаев приводит к сохранению выработки свободной соляной кислоты и образованию пепти-ческих язв [Ситенко В. М., Самохвалов В. И., 1968; Hodekin G. et al., 1970]. Все сказанное заставляет искать другие радикальные, но менее рискованные, чем резекция желудка, методы хирургического лечения пенетрирующих язв двенадцатиперстной кишки. В качестве такого вмешательства в настоящее время многие хирурги используют ваготомию в сочетании с дренирующими операциями и без них [Нечай А. И., Курыгин А. А., 1982; Посто-лов М. П., Постолов П. М„ 1987]. Мы выполнили ваготомию у 124 больных с пенетрирующей язвой двенадцатиперстной кишки. Из этого числа у 48 больных язва пенетрировала в головку поджелудочной железы, у 23— в печеночно-дуоденальную связку и малый сальник, у 24— в желчный пузырь без прорыва в его просвет, у 19—в желчные протоки, у 5 — в печень и у 5 больных — в толстую кишку. Стволовая поддиафрагмальная ваготомия выполнена у 83 больных, селективная—у 9, селективная проксимальная в сочетании с дренирующими операциями — у 22 и селективная проксимальная без дренажа—у 10 больных. Выбор дренирующей операции на желудке определяется особенностями патологического процесса. При отсутствии больших воспалительных инфильтратов в области язвы и билиоди-гестивных свищей ваготомию сочетают с пилоропластикой по Гейнеке—Микуличу или даже выполняют селективную прокси-малЬную ваготомию без дренажа. При наличии больших воспалительных инфильтратов в подпеченочном пространстве, би-лиодигестивных свищей или иных сложных анатомических соотношений между органами производятся дренирующие операции в обход инфильтратов. Наиболее выгодной в таких случаях оказалась пилоропластика по Финнею (рис. 22). Достаточно эффективным, но менее предпочтительным по сравнению с пилоропластикой по Финнею является гастроеюноанастомоз. Менее всего выгодной дренирующей операцией в этих случаях считается гастродуоденоанастомоз по Джабулею. Эти последние две дренирующие операции в значительной степени являются вынужденными, так как в случае недостаточного снижения желудочной секреции после ваготомии возникает опасность образования пептической язвы желудочно-кишечного соустья. Что касается больных, у которых язва двенадцатиперстной кишки пенетрирует в головку поджелудочной железы, печень, желчный пузырь без прорыва язвы в его просвет и малый сальник, то при выполнении операции у нихмы не встретили больших технических трудностей, так как в этих случаях обычно отсутствует большой воспалительный инфильтрат, и дренирующая операция выполняется вне зоны патологического очага, что делает хирургическое вмешательство простым и безопасным. Все эти больные хорошо перенесли операцию. Следует только добавить, что у 3 больных с пенетрацией язвы в желчный пузырь операция была дополнена холецистэкто-мией и еще у 2 больных сопровождалась удалением камней из желчного пузыря. Из прослеженных в последующем 106 больных при средних сроках наблюдения 5,3 года рецидив язвы наступил у 10 (9,4 %).
Рис. 22. Схема ваготомии с пилоропластикой по Финнею при язве двенадцатиперстной кишки, осложненной пенетрацией в желчный пузырь и общий желчный проток. 1 — зона пенетрации язвы; 2 — пнлоропласгтика по Финннею, выполненная в обход зоны пенетрации; 3 — стволовая ваготомия. Наибольшие сложности для лечения представляют язвы двенадцатиперстной кишки, пенетрирующие в желчные протоки и толстую кишку с образованием внутреннего кишечного свища. Среди наших больных с пенетрирующими язвами двенадцатиперстной кишки у 19т—язва пенетрировала во внепеченочные желчные протоки, из которых у 8 больных сформировались би-лиодигестивные свищи, именуемые некоторыми авторами эн-теробилиарными, чем подчеркивается их образование со стороны двенадцатиперстной кишки, а не из желчных протоков [Нидерле Б. и др., 1982], у 11—заболевание сопровождалось механической желтухой вследствие сдавления холедоха воспалительным инфильтратом. У 5 больных язва пенетрировала в толстую кишку, но лишь у одного из них образовался внутренний свищ между двенадцатиперстной кишкой и печеночным углом толстой кишки. В диагностике поражений желчных протоков у больных с язвой двенадцатиперстной кишки большое значение имеют анамнез и клиническая картина заболевания. По характеру клинической картины заболевания этих больных можно разделить на 3 группы [Пономарев А. А., Куры-гин А. А., 1987]. У одних больных (7) заболевание протекает как язва двенадцатиперстной кишки, у других (8) имеются симптомы поражения желчной системы без признаков язвенной болезни, наконец, у третьей группы больных (4) присутствуют признаки поражения желчной системы и клиническая картина язвы двенадцатиперстной кишки. При подробном расспросе больных, у которых заболевание, на первый взгляд, протекает типично для язвы, нередко выявляется иррадиация болей в лопатку и надключичную область справа, а у больных с типичной печеночной коликой и рецидивирующей желтухой без четких клинических признаков язвенной болезни часто обнаруживается строгая сезонность обострения заболевания. Указанные особенности проявления болезни могут навести на мысль о пенетрации язвы двенадцатиперстной кишки в желчные протоки. Большую ценность для диагностики заболевания у такого рода больных представляет исследование желудочного сока, в особенности ночной желудочной секреции. При язве двенадцатиперстной кишки, как правило, обнаруживается высокое содержание свободной соляной кислоты в желудочном соке, тогда как желчнокаменной болезни более свойственна ахлоргидрия. Решающее значение в диагностике пенетрации язвы в желчные протоки имеют эндоскопический и рентгенологический методы исследования. Фибродуоденоскопия позволяет почти всегда обнаружить язву в двенадцатиперстной кишке, но лишь у 1 нашего больного с энтеробилиарным свищом при этом исследовании в кратере язвы было замечено свищевое отверстие, из которого поступала желчь. Зато при рентгенологическом исследовании у 18 больных обнаружена язва двенадцатиперстной кишки, еще у 1 больного имелись косвенные признаки этого заболевания и, кроме того, из 8 больных с холедоходуо-денальными свищами у 6 на обзорном снимке верхней части живота в желчных протоках был виден газ (рис. 23), а у 3 из этих больных желчные протоки заполнились взвесью бария сульфата со стороны луковицы двенадцатиперстной кишки (рис. 24). При наличии желтухи большую услугу могут оказать ультразвуковое исследование и эндоскопическая ретроградная холангиография. Наличие язвы в двенадцатиперстной кишке, отсутствие камней в желчных протоках и желчном пузыре, а также возникновение желтухи в период обострения язвенной болезни дают основание заподозрить пенетрацию язвы в желчные протоки. Следует только помнить о том, что в 3—5 % случаев язва двенадцатиперстной кишки сочетается с желчнока-менной болезнью и наряду с наличием язвы механическая желтуха может быть обусловлена холедохолитиазом [Вересова А. А.,1972].
В то время, когда господствующим методом оперативного лечения язвы двенадцатиперстной кишки была резекция желудка, хирургические вмешательства при пенетрации язвы в желчные протоки представляли необычайную сложность и були уделом, как правило, особенно опытных хирургов. С введением в хирургическую Практику ваготомии лечение этих больных упростилось, в сущности, до банальности. Все наши 19 больных подверглись ваготомии в сочетании с дренирующими вмешательствами на желудке. В 17 случаях выполнена стволовая ваготомия, в 1—селективная и у 1 больного—селективная проксимальная ваготомия. В качестве дренирующей операции пилоропластика по Финнею произведена у 11 больных, по Гей- неке—Микуличу—у 4, гастроеюноанастомоз—у 2 и гастро-дуоденоанастомоз по Джабулею—у 2 больных. Важным вопросом при хирургическом лечении язвы двенадцатиперстной кишки, пенетрирующей в желчные протоки, является тактика в отношении вовлеченных в патологический процесс желчных протоков, а она может быть различной. При выборе вида хирургического вмешательства должны учитываться результаты операционной холангиографии, выполнение которой у всех больных такого рода совершенно необходимо. В тех случаях, когда отсутствуют препятствие для оттока желчи в двенадцатиперстную кишку и приступы холангита, достаточно ограничиться ваготомией с дренирующей операцией. Такое вмешательство было выполнено у 13 наших больных, в том числе у 4 —с холедоходуоденальным свищом. В качестве примера приводим одно из наших наблюдений. Больной, 67 лет, поступил в клинику с типичной клинической картиной язвы двенадцатиперстной кишки. Болен 5 лет. Желтух в анамнезе не было. При исследовании ночной желудочной секреции обнаружена чрезвычайно активная продукция свободной соляной кислоты—88 ммоль за 12 ч. При рентгенологическом исследовании желудка н двенадцатиперстной кишки на обзорном снимке виден газ в желчных протоках, установлена язва задней стенки луковицы, и взвесь бария сульфата свободно заполняет желчные протоки. 26.10.77 г. больной оперирован. На задневерхней стенке луковицы двенадцатиперстной кишки обнаружена язва без большого инфильтрата вокруг, пенетрирующая в желчный проток, который не расширен. Произведена стволовая поддиафрагмальная ваготомия и без каких-либо затруднений — пило-ропластика по Финнею. Послеоперационное течение без осложнений. Прослежен в течение 5 лет, здоров. При исследовании желудочной секреции через 6 нед и год после операции инсулиновая проба оказалась положительной. У 9 из 13 больных в анамнезе отмечались периодические желтухи, совпадающие обычно с периодом обострения язвенной болезни. На момент операции желтухи у них не было, а операционная холангиограмма показывала свободное поступление контрастирующего вещества в двенадцатиперстную кишку. Поэтому у хирурга были все основания отказаться от вмешательства на желчных протоках, а ограничиться операцией, направленной на излечение язвы. При наличии вторичного воспалительного сужения желчного протока ваготомия с дренирующей операцией дополняется хо-ледоходуоденостомией (2 больных), холедохоеюностомией (1 больной) или бужированием и наружным дренированием общего желчного протока (1 больная). У этой последней больной была выполнена еще холецистэктомия в связи с наличием камней в желчном пузыре. Приводим еще одно наше наблюдение. Больной, 31 года, поступил с жалобами на приступы болей в верхней части живота, во время которых больной не находит места. Боли длятся по 6—8 ч, иррадиируют в спину и сопровождаются повышением температуры тела до 38 °С. В период приступов моча приобретает темно-желтую окраску. С 1956 г. страдает язвой двенадцатиперстной кишки, но только в течение последних 4 мес боли стали носить характер приступов. Периодически лечится от алкоголизма. При осмотре желтухи нет, живот в правом подреберье болезненный при пальпации. Ночная желудочная секреция—41,2 ммоль за 12 ч. При рентгенологическом исследовании обнаружена резкая деформация луковицы двенадцатиперстной кишки, на ее верхнезадней стенке — язва. Контрастирующее вещество заполняет желчные протоки со стороны луковицы, а на обзорной рентгенограмме области печени виден газ в желчных протоках. 17.03.69 г. больной оперирован (проф. В. М. Ситенко). Верхним срединным разрезом, дополненным пересечением правой прямой мышцы живота, вскрыта брюшная полость. На верхнепередней стенке луковицы двенадцатиперстной кишки имеется язва, пенетрирующая в общий желчный проток и с большим воспалительным инфильтратом вокруг. Желчный пузырь с резко утолщенной стенкой и значительными воспалительными изменениями вокруг. При пункции желчного пузыря в его просвете обнаружен гной без примеси желчи. Произведена стволовая поддиафрагмальная ваготомия. Желчный пузырь удален от шейки, стенка его на большом протяжении некротизирована, в просвете мягкой консистенции камни. Из-за невозможности выполнить пило-ропластику в связи с большим воспалительным инфильтратом в подпеченоч-ном пространстве в качестве дренирующей операции наложен позадиободоч-ный гастроеюноанастомоз на короткой петле. Подпеченочное пространство дренировано резиновой трубкой и марлевым тампоном. Послеоперационный период протекал без осложнений. При исследовании желудочного сока с инсулином установлена ахлоргидрия. Больной наблюдался в течение 4 лет, патологических изменений желудка и желчной системы не обнаружено, если не считать легкого демпинг-синдрома. Через 4 года после операции больной умер от асфиксии в состоянии алкогольного опьянения. Наконец, еще у 1 больного селективная ваготомия и пилоропластика по Финнею сочетались с иссечением длинной культи пузырного протока, оставленной 8 лет назад при холецистэк-томии. Разъединение связанных свищом двенадцатиперстной кишки и общего желчного протока мы производили только у тех больных (3), у которых имелись приступы холангита. У 2 из этих больных после устранения свища в дополнение к ваготомии и дренирующей операции был наложен холедоходуоденоанасто-моз, а у 1 желчные протоки дренировали Т-образным дренажем, введенным в общий желчный проток через свищевое отверстие в его стенке. Несмотря на сложность разбираемого патологического состояния, все наши больные благополучно перенесли операцию, и о всех о них собраны сведения в разные сроки после вмешательства. Из 11 больных, оперированных по поводу пенетрирующей в желчные протоки язвы двенадцатиперстной кишки, явившейся причиной нарушения оттока желчи, 1 больная, у которой ваготомия и пилоропластика по Финнею сочетались с бужированием общего желчного протока, умерла через 4 мес после операции от печеночной недостаточности на почве рецидива механической желтухи. Следует признать ошибкой примененную нами хирургическую тактику у этой больной. Необходимо было не ограничиваться бужированием рубцовой стриктуры общего желчного протока, а выполнить билиодигестивный анастомоз. Один больной умер через 10 лет от цирроза печени, и еще у одного больного через 7 мес наступил рецидив язвы двенадцатиперстной кишки, по поводу чего ему выполнена резекция желудка. После операции он здоров. Остальные 8 больных здоровы. Что касается 8 больных с холедоходуоденальным свищом на почве язвы двенадцатиперстной кишки, то 1 из них прослежен после операции в течение 17 лет, 1 — 16 лет, 1 — 14 лет, 1—7 лет, 1—2 года, 1—8 мес. Все эти б больных считают себя здоровыми. Из оставшихся 2 больных 1 умер через 8 лет после операции от гипогликемической комы на почве инсулиномы, о 2-м больном, умершем от асфиксии, уже упоминалось. У обоих этих больных признаков язвы и заболевания Желчной системы не было. Наконец, коротко необходимо остановиться на хирургическом лечении дуодено-ободочного свища, развившегося на почве хронической язвы двенадцатиперстной кишки. В широкой хирургической практике операция в таких случаях сводится к разъединению двенадцатиперстной и поперечной ободочной кишок с ушиванием отверстий в толстой кишке и резекции желудка. Если больной еще достаточно крепок, то такая операция чаще всего приносит успех. Однако такие больные из-за наличия дуодено-ободочного свища часто очень быстро истощаются и попадают на операционный стол в крайне тяжелом состоянии. В таких случаях более выгодной следует признать поддиафрагмальную стволовую ваготомию, разобщение двенадцатиперстной и толстой кишок, ушивание отверстия в стенке толстой кишки и пилоропластику. При этом свищевое отверстие в стенке двенадцатиперстной кишки включается в разрез для пилоропластики. Мы с успехом выполнили такую операцию у 1 больного, о чем уже имели возможность сообщить [Пономарев А. А., Ку-рыгин А. А., 1987]. Таким образом, наши материалы свидетельствуют о высокой эффективности ваготомии с дренирующими операциями на желудке у больных с очень сложными патологическими изменениями, связанными с пенетрацией язвы двенадцатиперстной кишки в соседние органы. Эта операция по своей эффективности, простоте и крайне малой степени риска, по сути дела, должна вытеснить резекцию желудка у тех больных, у которых язва пенетрирует или тем более перфорирует в желчные протоки. Мы убеждены в том, что даже самые горячие противники ваготомии должны иметь ее в своем арсенале для тех случаев, когда хирург сталкивается с очень сложной анатомией органов панкреатодуоденальной зоны, обусловленной пенетрацией язвы или жестоким воспалительным процессом. Стеноз двенадцатиперстной кишки. В литературе, посвященной лечению язвы двенадцатиперстной кишки ваготомией, одним из спорных остается вопрос об использовании этой операции при стенозах. Отрицательное отношение многих хирургов, в том числе и некоторых сторонников ваготомии, к применению этой операции при стенозирующих язвах вызвано тем, что во многих работах сообщается о тяжелых осложнениях такого вмешательства в виде ранней и поздней послеоперационной атонии желудка [Алихневич А., 1972; Утешев Н. С. и др., 1975; Barnes A., Williams J., 1967]. В литературе приводятся примеры чрезвычайно тяжелого течения атонии желудка у таких больных, вынуждающей нередко к повторным оперативным вмешательствам [Tovey F., 1969]. Эти осложнения связывают с расширением и атонией желудка, существовавшими еще до операции и обусловленными нарушением эвакуации желудочного содержимого. Ряд хирургов применяют ваготомию с пилоропластикой при тяжелых стенозах пилородуоденальной области, добавляя к дренирующей операции в этих случаях временную гастростому для разгрузки желудка в первые дни после ваготомии [Панцырев Ю. М. и др., 1973; Judd E., 1971]. Мы изучили возможность применения ваготомии при язвенных стенозах двенадцатиперстной кишки и к настоящему времени располагаем опытом 403 таких операций, из которых 215 выполнены у больных с суб- и декомпенсированными стадиями заболевания. Из 403 больных стволовая ваготомия произведена у 281, селективная—у 91, селективная проксимальная с дренирующей операций—у 31. В качестве дренирующих операций пилоропластика по Гейнеке—Микуличу выполнена 62 раза, пилоропластика по Финнею — 280 раз, гастродуоденоанасто-моз по Джабулею—38 раз и гастроеюноанастомоз—у 23 больных. Анализируя осложнения ваготомии с разгружающими желудок операциями, мы убедились в том, что при стенозе пилородуоденальной зоны атония желудка может развиться чаще, чем у больных без стеноза, а в ряде случаев к тому же еще рецидивирует рубцовое сужение в области пилоропластики. Однако полученные данные твердо убеждают нас в том, что послеоперационная атония желудка зависит не от существовавшего до операции расширения его, а связана с неправильным выбором дренирующей операции. Это было ясно видно при первых наших 22 операциях по поводу стеноза, когда, не имея еще достаточного опыта в разбираемом виде лечения, мы во всех случаях сочетали ваготомию с пилоропластикой по Гейнеке— Микуличу (табл. 20). Как видно из приведенных данных, ранняя атония желудка наблюдалась у каждого 7-го больного, а рецидив рубцового сужения в области пилоропластикн—у каждого 11-го из 22, если во всех случаях, независимо от степени стеноза двенадцатиперстной кишки, применялась пилоропластика по Гейнеке—Микуличу. Положение стало совсем другим после того, как мы изменили хирургическую тактику и, сохранив пилоропластику по Гейнеке—Микуличу только для больных с начальными формами стеноза двенадцатиперстной кишки, при резко выраженных ее'сужениях стали применять пилоропластику по Финнею, а у некоторых больных—гастродуоденоанастомоз по Джабулею или гастроеюноанастомоз. Среди 381 больного, оперированного с соблюдением этого принципа, ранняя резко выраженная атония желудка наблюдалась лишь у 5 (1,3 %) человек, а рецидив сужения пилородуоденальной зоны — у 2 (0,5 %). Другими словами, применение при резко выраженных стенозах двена цатиперстной кишки более эффективных дренирующих операций, главным образом пилоропластики по Финнею, привело к тому, что указанные осложнения после ваготомии стали большой редкостью. Таблица 20 Частота ранней резко выраженной постваготоминестй атонии желудка и рецидива рубцового сужения пилородуоденального канала в зависимости от выбора дренирующей операции при стенозирующей язве
Отметим, что ведение больных со стенозирующей язвой в раннем периоде после ваготомии ничем не отличается от лечения больных без стеноза. Промывания желудка, как правило, производятся однократно на 2-й день после операции. Всем больным разрешают пить на 2-й день, а начиная с 3-го дня после вмешательства мы назначаем им диету № 1-а. Определенное значение в предупреждении послеопера--ционной атонии желудка как у больных со стенозирующей язвой, так и без стеноза имеет профилактическое введение бензо-гексония в первые дни после операции. Таким образом, наши материалы опровергают распространенное мнение о том, что атония желудка является специфическим для стенозирующей язвы осложнением ваготомии. Наши наблюдения и рентгенологические исследования, проведенные В. Ф. Дозорцевым, показали, что расширение и атония желудка, существовавшие при стенозе до операции, после ваготомии с пилоропластикой постепенно исчезают [Куры-гин А. А., Дозорцев В. Ф., 1973]. Из 105 больных, перенесших ваготомию по поводу стенозирующей язвы двенадцатиперстной кишки и подвергшихся рентгенологическому исследованию, у 91 (87 %) больного уже в течение первых 2 мес после операции моторно-эвакуаторная функция желудка полностью восстанавливается или нарушения остаются незначительными, у остальных 14 (13%) больных процесс восстановления завершается в более поздние сроки вплоть до 18 мес. Однако клинически такое несколько затянувшееся восстановление моторно-эвакуаторной функции желудка, как правило, ничем не проявляется и обнаруживается лишь при плановом рентгенологическом исследовании. В качестве примера приводим следующее наблюдение. Больной Р., 43 лет, оперирован по поводу язвы двенадцатиперстной кишки, осложненной декомпенсированным стенозом. При рентгенологическом исследовании до операции обнаружено резкое расширение желудка (рис. 25, а). Через 5 нед после селективной ваготомии с пилоропластикой по Фнннею размеры желудка и его эвакуаторная функция полностью нормализовались (рис. 25,6). Расширение желудка, вызванное предшествующим стенозом двенадцатиперстной кишки и не «успевшее» еще исчезнуть в первые месяцы после'операции, не имеют отношения к поздним моторно-эвакуаторным нарушениям, связанным с пересечением блуждающих нервов. Поздняя атония желудка, как уже указывалось в гл. 4, имеет характерную клиническую картину. По нашим данным, это осложнение в резко выраженной степени наблюдалось лишь у 1 (0,28%) больного из 353, оперированных по поводу язвенного стеноза двенадцатиперстной кишки и в последующем прослеженных в течение длительного времени. Детальное изучение этого вопроса показало, что частота ранней и поздней постваготомической атонии желудка не зависит от степени предшествующего стеноза двенадцатиперстной кишки при условии выбора адекватной дренирующей операции и соблюдения указанных ранее правил ее технического исполнения. Другим осложнением, которое, по данным литературы, нередко развивается у больных со стенозирующей язвой двенадцатиперстной кишки, подвергшихся ваготомии с пилоропластикой, является рубцовое сужение гастродуоденального канала на месте пилоропластики [Ситенко В. М., Курыгин А. А., 1975;Price W. et al., 1970]. Развившийся при этом хронический застой в желудке усиливает гуморальную фазу секреции и нередко приводит к развитию язвы в желудке. Из 353 наших больных, перенесших ваготомию по поводу стенозирующей язвы двенадцатиперстной кишки и в последующем прослеженных, у 8 (2,3%) развилось рубцовое сужение в области пилоропластики. Вопреки данным литературы, наши материалы показывают, что рубцовое сужение в области пилоропластики также не является специфическим для стенозирующей язвы осложнением и зависит почти исключительно от выбора дренирующей операции и техники ее выполнения. Мы пришли к твердому убеждению, что при декомпенсированном и субкомпенсированном стенозах, когда стенка двенадцатиперстной кишки подверглась резким Рубцовым изменениям и просвет ее значительно сужен, применение пилоропластики по Гейнеке—Микуличу недопустимо, так как при этих условиях невозможно сколько-нибудь значительно расширить гастродуоденальный канал, а продолжающийся после операции процесс рубцевания в области язвы и по линии пилоропластики приводит к рецидиву сужения просвета кишки. В подтверждение правильности такого вывода укажем, что на 53 ваготомии по поводу стенозирующей язвы двенадцатиперстной кишки, сочетанной с пилоропластикой по Гейнеке—Микуличу, из которых у 11 больных был резко выраженный стеноз, в 4 (7,5%) случаях наступило рубцовое сужение пилородуоденального канала, на 32 операции гастро-дуоденостомии по Джабулею такое осложнение развилось у 1 (3 %) больного, на 248 пилоропластик по Финнею—у 3 (1,2 %), а из 20 больных после ваготомии в сочетании с гастроеюноана-стомозом ни разу не наблюдалось рецидива рубцового сужения. Приведенные данные свидетельствуют о больших преимуществах пилоропластики по Финнею перед другими дренирующими операциями. Однако этот вывод справедлив только по отношению резко выраженных язвенных стенозов двенадцатиперстной кишки. При компенсированном стенозе без больших изменений стенки кишки и локализации язвы в ее луковице, а не в залуковичном отделе, как одна из приемлемых дренирующих операций может быть рекомендована пилоропластика по Гейнеке — Микуличу. Что касается гастроеюноанастомоза как дренирующей операции, то многие хирурги применяют его наравне с пилоропла-стиками и положительно оценивают полученные результаты [Ellis H., 1967]. Мы рассматриваем такую операцию как вынужденную, когда по каким-либо причинам не удается выполнить пилоропластику по Финнею или гастродуоденоанастомоз по Джабулею. Такими причинами могут быть низкое расположение язвы, большой воспалительный инфильтрат вокруг нее и сложные анатомические отношения с желчным-и протоками. Гастроеюноанастомоз в качестве дренирующей операции мы применили, как уже указывалось, 23 раза и не наблюдали при этом нарушения эвакуации из желудка. Что касается операционной летальности после ваготомии, то из 403 больных, подвергшихся этой операции по поводу стенозирующей язвы двенадцатиперстной кишки, умерли 4 (0,99%). Причинами смерти были инсульт (1), перитонит на почве фибринозно-некротического энтерита (2), регургитация во время проведения наркоза с последующим развитием отека легких (1). Отдаленные результаты ваготомии при стенозирующей язве двенадцатиперстной кишки изучены нами у 353 больных. Сроки наблюдения представлены ниже.
Таким образом, если из 21 неудачи исключить 2 больных, у которых язва в желудке образовалась на почве рецидива рубцового сужения гастродуоденального канала вследствие ошибочного применения пилоропластики по Гейнеке—Микуличу вместо пилоропластики по Финнею в условиях резкого сужения двенадцатиперстной кишки, то неудачи самой ваготомии можно отнести лишь к 19 больным (5,3%) из 353 прослеженных после операции. Представленные материалы позволяют положительно оценивать лечение ваготомией язвы двенадцатиперстной кишки, осложненной стенозом, и не согласиться с теми авторами, которые считают резко выраженный язвенный стеноз двенадцатиперстной кишки противопоказанием к этой операции. Залогом успеха в этих случаях является правильный выбор дренирующей операции на желудке. Применение при резко выраженных стенозах двенадцатиперстной кишки пилоропластики по Финнею обеспечивает наилучшие результаты лечения ваготомией при минимальном проценте тяжелых нарушений моторно-эва-куаторной функции желудка как в раннем послеоперационном периоде, так и в более поздние сроки после вмешательства. Все изложенное свидетельствует о ненужности профилактической гастростомии у больных, подвергшихся ваготомии по поводу язвенного стеноза двенадцатиперстной кишки. Более того, в течение последних 15 лет мы убедились в том, что систематическое промывание желудка в послеоперационном периоде даже у больных с самыми тяжелыми формами стеноза двенадцатиперстной кишки, как правило, излишне. Перфорация. Целесообразность радикального хирургического лечения осложненных язв двенадцатиперстной кишки возражений ни у кого не вызывает, и лишь перфоративная язва, как это ни парадоксально, составляет исключение из этого правила. Как и многие десятилетия назад, продолжает пропагандироваться паллиативная операция ушивания, которая избавляет от язвы не более 20—30% больных [Шулика А. С., 1981; Белый И. С., Вахтангишвили Р. Ш., 1984; Краковский А. И., Иванов С. В., 1986; Gollier D., Pain J., 1985], в то время как 80— 70 % больных продолжают страдать язвенной болезнью, и по меньшей мере половина из них нуждается в повторном хирургическом лечении [Jarrett F., Donaldson G., 1972]. Указанная тактика оставалась наиболее приемлемой до тех пор, пока операция ушивания перфорационного отверстия могла противопоставляться одной только резекции желудка, которая при перфо-ративной язве считается вмешательством высокого риска и сопровождается летальностью, достигающей 43% [Collier D., Pain J., 1985]. С введением в хирургическую практику ваготомии вопрос о лечении перфоративной язвы двенадцатиперстной кишки требует более глубокого изучения. Многие авторы отстаивают ушивание при перфоративной язве двенадцатиперстной кишки на основании того, что нередко перфорируют острые, так называемые «немые» язвы, которые, по мнению этих хирургов, стойко излечиваются после такого простого вмешательства [Mayor-Davies J., Mannell A., 1985]. В связи с этим возникает очень важный вопрос определения «возраста» перфоративной язвы двенадцатиперстной кишки во время операции и выбора метода лечения. Хорошо известно, что ориентироваться при решении данного вопроса только на анамнез недостаточно. Среди больных с перфорацией так называемых «немых» язв после операции в спокойной обстановке часто выявляются многолетние «желудочные» жалобы, о которых перед операцией больные забывают, или сбор анамнестических данных вынужденно проводится недостаточно подробно. Так, по нашим данным, среди 1034 больных перфоративной язвой двенадцатиперстной кишки, возраст которых колебался от 19 до 22 лет, число «немых» язв составило 56%, а среди 1010 больных в возрасте от 19 до 74 лет отсутствие язвенного анамнеза отмечено в 29 % случаев, причем более половины из них составляют люди моложе 40 лет [Сацукевич В. Н. и др., 1987]. Ошибочность суждения о «возрасте» перфорировавшей язвы по одному только желудочному анамнезу можно видеть на основании следующих данных. Среди 579 мужчин в возрасте 19—22 лет, оперированных в нашей клинике по поводу перфорации «немой» язвы двенадцатиперстной кишки, у 185 (32%) во время хирургического вмешательства обнаружены значительные рубцовые изменения стенки двенадцатиперстной кишки в зоне язвы, у 179 (31 %) —резко выраженный воспалительный перипроцесс, и еще у 24 (4%) больных обнаружены грубая деформация и рубцовое сужение луковицы двенадцатиперстной кишки. Таким образом, у 67 % молодых мужчин, оперированных по поводу перфорации «немой» язвы двенадцатиперстной кишки, которую часто принимают за острую, в действительности заболевание носило хронический характер. А. С. Шулика (1981), подвергая иссеченные края перфоративных «немых» язв двенадцатиперстной кишки гистологическому исследованию, в 75,6,% наблюдений обнаружил в них признаки хронического воспаления. Именно у больных этой категории многие хирурги настоятельно рекомендуют ограничиваться простым ушиванием перфорационного отверстия в расчете на полное излечение больного. Несостоятельность этой точки зрения и такой безоговорочной рекомендации для практических хирургов можно видеть на материале нашей клиники. В. Н. Сацукевич (1987) проследил в течение 7—10 лет 107 мужчин в возрасте 19—22 лет, перенесших ушивание перфора-тивной «немой» язвы двенадцатиперстной кишки, и обнаружил рецидив заболевания у 58 (54,2%). Кроме этого, такому же наблюдению и в такие же сроки после ушивания перфоратив-ной язвы подверглись 63 больных с длительным предшествующим «желудочным» анамнезом. Рецидив заболевания возник у 39 из этих больных (62%). Представленные данные свидетельствуют о том, что так называемые «немые» перфоратив-ные язвы двенадцатиперстной кишки, которые часто относят к острым, по меньшей мере у 2/3 больных являются хроническими. Простое ушивание перфорационного отверстия, по нашим данным, более чем у половины этих больных оказывается безуспешным, а по данным других авторов—в 80—85% [Boyd E. et al., 1984]. В качестве второго аргумента в пользу простого ушивания перфоративной язвы двенадцатиперстной кишки выдвигается перитонит, страх перед которым у практических хирургов воспитан настолько, что они нередко, сами того не сознавая, умеренные воспалительные изменения в брюшине гипертрофируют в своем сознании до такой степени, которая психологически оправдывает отказ от радикальной операции. В то же время следует признать, что оценка тяжести перитонита является делом трудным, и недаром до сих пор в качестве ориентира используют сроки, прошедшие с момента перфорации язвы, которые сами по себе не могут быть достоверными критериями стадии этого осложнения. За 10 последних лет в нашей клинике оперирован 571 больной по поводу перфоративной язвы желудка и двенадцатиперстной кишки, и мы сопоставили тяжесть перитонита, обозначенную дежурным хирургом, с данными ретроспективного анализа (табл. 21). Как видно из приведенных материалов, в 204 (35,7%) случаях отсутствуют указания о перитоните или его степени тяжести, однако на основании благополучного течения послеоперационного периода без применения специальных методов лечения перитонита можно думать о самой начальной стадии ограниченного воспаления брюшины. Значительные пе-ритонеальлые изменения не остались бы без внимания хирурга, а в послеоперационном периоде применялось бы дренирование брюшной полости. Можно сделать вывод, что у большинства из этих больных перитонит не мог быть основанием для отказа от радикальной операции.
Таблица 21 Тяжесть перитонита по данным дежурного хирурга и ретроспективного анализа
В приведенных данных обращает на себя внимание большое расхождение в отношении оценки распространенности и тяжести перитонита между данными дежурного хирурга и результатами ретроспективного анализа. По данным дежурного хирурга, местный перитонит обнаруживается в 3 раза реже, а реактивная и токсическая фазы его соответственно почти в 1,5 и 2.5 раза чаще, чем по данным ретроспективного анализа историй болезни. Что касается крайней степени тяжести перитонита, то здесь нет различий между данными дежурного хирурга и результатами последующего изучения клинических материалов. Таким образом, из 571 больного лишь в 0,35 % случаев можно говорить о терминальной фазе перитонита, при которой даже самые горячие сторонники ваготомии или резекции желудка не станут делать этих операций, а ограничатся простым ушиванием перфорационного отверстия и лечением перитонита общепринятыми методами. Важным показателем оценки метода хирургического лечения перфоративной язвы является частота ранних послеоперационных осложнений. Наши данные на этот счет приведены в табл.22. Как видно, частота ранних послеоперационных осложнений ушива-ния перфоративной язвы более чем в 2 раза превышает частоту осложнений после ваготомии. Следует также отметить, что по поводу ранних послеоперационных осложнений среди больных, подвергшихся ушиванию перфоративной язвы, повторно оперированы 19 (5,3 %), а после ваготомии—только 4 (1,9%). Некоторые хирурги возражают против ваготомии при перфоративной язве из-за боязни несостоятельности швов в области дренирующей операций на желудке и развития медиастинита вследствие инфицирова-ния средостения при выделении и пересечении блуждающих нервов. Следует заметить, что эти опасения крайне преувеличены, и мы таких осложнений за 25 лет применения ваготомии не наблюдали ни разу. Более того, из 357 наших больных, которым произведено ушивание перфоративной язвы двенадцатиперстной кишки, несостоятельность швов наступила у 5 (1,4%), главным образом в тех случаях, когда из-за больших размеров перфорационного отверстия приходилось закрывать его прядью сальника. Среди ранних послеоперационных осложнений принципиальной Оценки заслуживают желудочно-кишечные кровотечения и повторные перфорации язв. Такие осложнения после ушивания язвы наступили у 19 наших больных (5,4%), а после ваготомии—только у 1 (0,43%). Из 17 больных, у которых возникло острое желудочно-кишечное кровотечение в первые дни после ушивания язвы, у 11 источником кровотечения явились острые стрессовые язвы желудка, а у 6—хроническая езеркальная» язва двенадцатиперстной кишки. Повторной перфорацией в одном случае осложнилась острая стрессовая язва желудка, а в другом—перфорировала вторая хроническая язва. После ваготомии кровотечение возникло у 1 больного из острой стрессовой язвы желудка. Почти полное отсутствие острых язвенных осложнений после ваготомии не случайно и объясняется снижением желудочной секреции вследствие пересечения блуждающих нервов, чего нельзя сказать об операции ушивания, которая не влияет на продукцию соляной кислоты. Редкие осложнения ваготомии со стороны сердечно-сосудистой и дыхательной систем свидетельствуют о малой травматичности этого вмешательства. Важнейшим критерием оценки эффективности хирургического лечения перфоративной язвы двенадцатиперстной кишки и желудка является операционная летальность. Именно этот показатель используется многими хурургами в качестве аргумента в пользу упрощения хирургического вмешательства, которое и сводится к ушиванию перфорационного отверстия. Возникает вопрос, действительно ли ваготомия как вмешательство, более сложное по сравнению с ушиванием перфоративной язвы, сопровождается более высокой летальностью. Данные литературы на этот счет весьма разноречивы. Однако большинство авторов приводят частоту летальных Таблица 22 Ранние послеоперационные осложнения у больных с перфоративной язвой двенадцатиперстной кишки
исходов после ушивания перфоративной язвы, равную 5—7 % [Бачев И. И., 1982; Эспе-ров Б. Н., Баток Д. И., 1987], а после ваготомии—от 1,5 до 2,5 % [Сидоренко В. И. и др., 1984; Эсперов Б. Н., Баток Д. И., 1987]. Наши данные по этому вопросу приведены в табл. 23. Приведенные данные показывают, что с нарастанием тяжести перитонита операционная летальность возрастает после всех операций, но при этом после ваготомии она значительно ниже, чем после любого другого вмешательства. В связи с этим может возникнуть подозрение на то, что операция ушивания выполняется больным, находящимся в более тяжелом состоянии. Отчасти такое предположение справедливо, но оно касается главным образом терминальной фазы перитонита и в меньшей мере—возраста больных. Как уже говорилось выше, в терминальной фазе перитонита оправдано только ушивание перфорационного отверстия. Что же касается возраста больных, то среди 357, оперированных нами по поводу перфоративной язвы двенадцатиперстной кишки и подвергшихся ушиванию, пациенты в возрасте 60 лет составили 11,3%, а среди 205 больных, подвергшихся ваготомии,—5,4 %. Таким образом, различия между группами больных пожилого и старого возраста, подвергшихся ушиванию и ваготомии, составляют всего 6%, в то время как среди умерших после обоих хирургических вмешательств различий не было.
Таблица 23 Летальность после различных операций по поводу перфоратшной язвы двенадцатиперстной кишки
Для сравнительной оценки ваготомии и ушивания перфора-тивной язвы важен анализ причин летальных исходов после этих операций. Причины летальных исходов приведены в табл.24. В данном случае следует обратить внимание на желудочно-кишечные кровотечения, явившиеся причиной смерти. Из 9 больных, умерших от данного осложнения, у 5 источником кровотечения была сзеркальная» хроническая язва двенадцатиперстной кишки, а у 4—острая стрессовая язва желудка. Приведенные данные свидетельствуют о выгоде ваготомии, которая, подавляя желудочную секрецию, предотвращает образование острых язв и осложнения со стороны второй хронической язвы двенадцатиперстной кишки или желудка, существующей одновременно с пер-форативной.
Т а б л и ц а 24 Причины летальных исходов
Заслуживает внимания выбор типа вагото- мни, дренирующей операции и технические особенности оперирования при перфоративной язве двенадцатиперстной кишки. Но прежде чем остановиться на этих вопросах, необходимо подчеркнуть важность топической диагностики перфорировавшей язвы во время самого хирургического вмешательства. Известно, что хирурги нередко принимают перфоративную язву двенадцатиперстной кишки за язву выходного отдела желудка. Резко выраженные воспалительные изменения в тканях области язвы, налет фибрина в этом месте затрудняют топическую диагностику во время операции. При повторных хирургических вмешательствах по поводу, как предполагалось, язвы желудка у больных, перенесших ранее ушивание перфорационного отверстия, мы многократно убеждались в том, что в действительности язва была дуоденальной, на что указывали шовные нити в стенке луковицы двенадцатиперстной кишки и клиническая картина заболевания. Точная топическая диагностика язвы при перфорации имеет большое практическое значение, так как только при язве двенадцатиперстной кишки можно применять ваготомию с пилоропластикой, не применяя срочного гистологического исследования и не боясь оставить на месте раковую язву. Что касается язв желудка, в особенности его препилорической зоны, то они не менее чем в 15—25 % случаев подвергаются озлокачествлению, и поэтому органосохра-няющие операции в этих случаях без срочного гистологического исследования неприменимы (Джаиани С. В., 1988; Hu-Ьег О. et al., 1985]. Во время операции необходимо хорошо разобраться в локализации язвы относительно пилорической вены и привратника, используя для этого в трудных случаях широкое вскрытие просвета желудка или двенадцатиперстной кишки, если хирург предполагает выполнить ваготомию с пилоропластикой. В случае локализации язвы в желудке отверстие зашивают и производят соответствующую операцию, при обнаружении дуоденальной язвы это отверстие используют для пилоропластики. Говоря об особенностях хирургической техники при ваготомии с пилоропластикой у больных с перфоративной язвой двенадцатиперстной кишки, следует обратить внимание на то, что, в отличие от такой же операции, производимой в плановом порядке, первым осуществляют вмешательство на самой язве, а затем уже производят ваготомию. Так как чаще всего перфорируют язв, расположенные на передней стенке луковицы двенадцатиперстной кишки, то разрез стенки желудка и двенадцатиперстной кишки производится через перфорационное отверстие на протяжении 2,5—3 см в обе стороны от привратника, т. е. общая длина разреза достигает 5—6 см. Омозолелые края язвы иссекают и производят пилоропластику по Гейнеке—Ми-куличу (рис. 26). Если перфорация язвы сочетается с резко выраженным стенозом
а — иссечение язвы; б — пилоропластика по Гейнеке — Микуличу.
двенадцатиперстной кишки, то необходимо выполнить пилоропластику по Финнею или, в крайнем случае, прибегнуть к гастроеюноанастомозу, ушив перфорационное отверстие. Такой же прием следует использовать при перфорации гигантской язвы, разрушившей большую часть окружности стенки двенадцатиперстной кишки.
В клинической практике иногда приходится встречаться с больными, у которых перфорация язвы двенадцатиперстной кишки сочетается с массивным кровотечением, что, по данным некоторых авторов, наблюдается в 7—10 % случаев [Бра-тусь В. Д., 1972; Макар Д. А. и др., 1984; Sawyers J. et al., 1975]. В таких случаях, помимо пилоропластики, кровоточащую язву либо иссекают, если она расположена на передней стенке двенадцатиперстной кишки, либо прошивают капроновой нитью и лигируют, если кровоточит вторая язва, расположенная на задней стенке. Приводим одно такое наблюдение. Больной, 55 лет, поступил в клинику 16.02.70 г. по поводу язвы двенадцатиперстной кишки в состоянии предперфорации. 18.02.70 г. внезапно наступила перфорация язвы, и в то же время возникло массивное дуоденальное кровотечение. На операции установлено, что стенка луковицы двенадцатиперстной кишки на ^з ее окружности разрушена язвой, диаметр которой достигает 4 см. Одним своим краем язва глубоко проникает в головку поджелудочной железы, на дне ее виден артериальный сосуд, а другим краем заходит на переднюю стенку кишки и ее прободает. Весь кишечник заполнен кровью. С большими техническими трудностями дно язвы прошито шелковой нитью, а дефект в передней стенке зашит и закрыт прядью сальника. В качестве дренирующей операции наложен гастроеюноанастомоз на короткой петле, а затем выполнена поддиафрагмальная стволовая ваготомия. Послеоперационный период протекал без осложнений. При исследовании желудочного сока после инсулиновой стимуляции обнаружена ахлоргидрия, которая затем была подтверждена через 1 и 3 года после операции. В течение 7 лет считал себя здоровым. Через 7 лет после операции умер от острого инфаркта миокарда. Следует отметить, что в связи с большими местными изменениями в области двенадцатиперстной кишки резекция желудка в этом случае была бы крайне трудной, если бы даже она производилась на выключение. Поэтому ваготомия с гастроеюностомией и ушиванием перфоративной язвы в сочетании с прошиванием кровоточащего сосуда в данном случае оказалась оптимальным вмешательством. Что касается выбора типа ваготомии при перфоративной язве, то большинство авторов прибегают к наиболее простому и малотравматичному вмешательству—пересечению общих стволов блуждающего нерва на уровне абдоминального отдела пищевода [Лыткин М. И. и др., 1979; Маят В. С., Климин-ский И. В., 1982; Сидоренко В. И. и др., 1984]. В последнее время появился ряд работ, посвященных лечению перфоративной язвы двенадцатиперстной кишки селективной проксималь-ной ваготомией [Гринберг А. А. и др., 1980; Краковский А. И. и др., 1981; Горбашко А. И., Батчаев О. X., 1982]. Первые впечатления об этой операции обнадеживающие; приводится низкий процент операционной летальности, а частота рецидива заболевания не превышает 3 % [Краковский А. И., Иванов С. В., 1986]. Почти все авторы обращают внимание на технику ваготомии и в особенности на тщательность иссечения воспаленных краев язвы и зашивания перфорационного отверстия [Гринберг А. А. и др., 1980]. Однако и при соблюдении этих условий А. Н. Кабанов и соавт. (1984) наблюдали у 10 из 211 оперированных больных в течение 1-й недели после такого вмешательства повторное прободение язвы, локализация которой соответствовала первичной. Среди наших 205 больных, подвергшихся ваготомии в сочетании с дренирующими операциями на желудке, повторной перфорации язвы или несостоятельности швов пилоропластики не наблюдалось ни разу. Мы полагаем, что такой результат не случаен, так как при широком вскрытии просвета двенадцатиперстной кишки, как это делается во время пилоропластики, хорошо просматриваются и надежно иссекаются измененные участки ее стенки, что позволяет сшивать заведомо здоровые ткани. Из 205 наших больных у 198 произведена стволовая ваготомия, у 4 (1,9%)—селективная проксимальная и у 3 (1,4%)— селективная. В качестве дренирующих операций у 121 больного ваготомия сочеталась с пилоропластикой по Финнею, у 42—по Гейнеке—Микуличу, у 17—по Джадду, у 22 больных ваготомия дополнена гастродуоденоанастомозом по Джабулею, у 2— гастроеюноанастомозом, и только 1 больному произведена селективная проксимальная наготомия без дренирующей операции. Наш опыт показывает, что пилоропластика по Финнею—наиболее выгодная дренирующая операция, позволяющая обеспечить адекватное опорожнение желудка и избежать вторичного рубцового сужения пилородуоденального канала в последующем. По данным авторов, имеющих большой опыт применения ваготомии в лечении язвы двенадцатиперстной кишки, отдаленные результаты этой операции, выполненной в плановом и неотложном порядке, одинаковы. Так, С. dark и соавт. (1985) из Университетского колледжа Лондона на большом и хорошо прослеженном клиническом материале установили, что после стволовой ваготомии в сочетании с дренирующими операциями, выполненной по поводу язвы двенадцатиперстной кишки, осложненной кровотечением или перфорацией, рецидив заболевания наступил в 14,8% случаев, а после таких же плановых операций—у 14,1 % больных. К такому же выводу пришли S. Choi и соавт. из Гон-Конга (1986). Из 202 наших больных, выписавшихся из клиники после ваготомии по поводу перфоративной язвы, отдаленные результаты в сроки от 2 до 19 лет известны у 152 (75%), инсулиновая проба оказалась положительной в 23 % случаев, рецидив язвы установлен у 21 (14 %) больного. У тех больных, у которых рецидива язвы не наступило, хорошие отдаленные функциональные результаты отмечены в 96 %. Следует также отметить, что после ушивания перфоративной язвы двенадцатиперстной кишки средняя продолжительность лечения больного в стационаре составила 15,2 дня, а после ваготомии— 15,4 дня. Таким образом, риск стволовой ваготомии, в том числе при реактивной и токсической фазах разлитого перитонита, не превышает такового при простом ушивании перфорационного отверстия, а стойкое излечение после ваготомии достигается в 3—4 раза чаще, чем после паллиативной операции ушивания. Этой последней операции должны подвергаться больные с острыми язвами двенадцатиперстной кишки (таковых не более 25%), больные с тяжелыми сопутствующими заболеваниями и в терминальной фазе разлитого перитонита, а также при недостаточном опыте хирурга. Кровотечение. Ряд вопросов лечения острых язвенных же-лудочно-кишечных кровотечений решен далеко не полностью. Много здесь определяется материально-технической оснащенностью лечебных учреждений, а также опытом хирургов и реа-ниматологов. Однако существуют отдельные частные вопросы, от которых в неменьшей степени зависит решение проблемы в целом. Прежде всего привлекает внимание терминологическая путаница, которая имеется в названиях операций в зависимости от сроков их выполнения с момента поступления больного в лечебное учреждение. Можно встретить такие названия оперативных вмешательств при желудочно-кишечных кровотечениях, как «экстренные», «неотложные», «срочные», «немедленные», которые схожи по языковому значению, но, как оказывается, разные авторы вкладывают в них неодинаковый практический смысл [Бова С. М. 1967; Братусь В. Д., 1972; Панцы-рев Ю. М., Гринберг А. А., 1979; Ерюхин И. А. и др., 1983; Савельев В. С. и др., 1985; Постолов П. М. и др., 1987; Груб-ник В. В., 1988}. Такое вольное толкование названия операций не только затрудняет сопоставление научных данных разных авторов, но и дезорганизует практическую деятельность хирургов. Достаточно обратиться к соответствующим справочникам, чтобы убедиться, что слова «экстренный», «немедленный», «неотложный» и «срочный» имеют одинаковое смысловое значение. Поэтому применительно к хирургическим вмешательствам их целесообразно трактовать как «неотложная» операция. По нашему мнению, такой операции должны подвергаться больные с продолжающимся кровотечением, представляющим непосредственную угрозу для жизни. Эти больные направляются сразу в операционную, где им одновременно с анестезиологическим пособием проводится восполнение кровопотери, эндоскопическая диагностика и при невозможности остановки кровотечения через эндоскоп, а иногда и после успешной такой манипуляции при очень большой кровопотере, выполняется неотложное хирургическое вмешательство. Второй вид хирургического вмешательства по поводу острого желудочно-кишечного кровотечения целесообразно называть отсроченной операцией и выполнять ее в течение первых 24 ч с момента поступления больного. К этой группе относятся больные с остановившимся кровотечением, но большой крово-потерей или признаками неустойчивого гемостаза, больные, у которых кровотечение возобновилось, а также больные с небольшой кровопотерей, но с неустойчивыми гемодинамическими показателями. Всем этим больным с момента поступления до операции проводится интенсивная трансфузионная терапия. Среди больных данных групп могут быть такие, у которых тяжелое сопутствующее заболевание представляет не меньшую угрозу для жизни, чем риск рецидива кровотечения. Поэтому этих больных следует оперировать только лишь при явном возобновлении кровотечения. Наконец, третья группа больных с остановившимся кровотечением, кровопотерей умеренной степени и признаками устойчивого гемостаза подвергается плановой операции, обычно через 3 нед после тщательного обследования. Показания к оперативному лечению у них определяются на основании данных клинического обследования и в зависимости от основного и сопутствующего заболеваний. Среди наших 1441 больного с острыми желудочно-кишеч-ными кровотечениями язвенной этиологии, из которых 982 страдали хронической язвой двенадцатиперстной кишки и 459— хронической язвой желудка, выписаны без операции 537 (37,2%) и оперированы 904 (62,8%). Из числа оперированных 237 (26,2%) выполнена неотложная операция, 307 (34%)— отсроченная и 360 (38,8 %)—плановая. Летальность в этих группах больных составила соответственно 5,2%, 11 %, 1,8%. Дата добавления: 2015-01-18 | Просмотры: 1373 | Нарушение авторских прав |



 Из 353 больных, прослеженных в течение указанного срока, рецидив заболевания наступил у21 (5,9%) человека, причем у 2 из них образовалась язва в желудке на почве рубцового сужения в области пилоропластики. У 18 больных рецидив язвы двенадцатиперстной кишки наступил вследствие недостаточного подавления кислой секреции желудка. Наконец, у 1 больного через 2 года после ваготомии развилась язва в желудке без признаков нарушения эвакуации из него. Этот больной был излечен в течение 2 мес консервативными методами.
Из 353 больных, прослеженных в течение указанного срока, рецидив заболевания наступил у21 (5,9%) человека, причем у 2 из них образовалась язва в желудке на почве рубцового сужения в области пилоропластики. У 18 больных рецидив язвы двенадцатиперстной кишки наступил вследствие недостаточного подавления кислой секреции желудка. Наконец, у 1 больного через 2 года после ваготомии развилась язва в желудке без признаков нарушения эвакуации из него. Этот больной был излечен в течение 2 мес консервативными методами.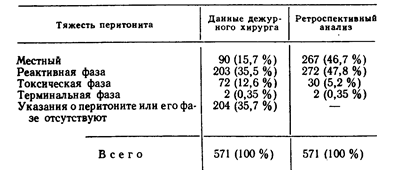



 Рис. 26. Схема операции при перфоративной язве двенадцатиперстной кишки.
Рис. 26. Схема операции при перфоративной язве двенадцатиперстной кишки.